Снять воспаление при пародонтите

Дата обновления: 11.02.2020
Дата публикации: 02.11.2017
Возможно ли самостоятельное лечение пародонтита в домашних условиях? Об истинной эффективности народных средств от болезней десен читайте в статье Startsmile.
Содержание статьи
Симптомы и лечение пародонтита в домашних условиях
Пародонтитом называется воспалительный процесс в тканях, окружающих зуб. Как правило, его возникновение связано со следующими причинами:
- плохая гигиена полости рта;
- зубной камень;
- нарушение обмена веществ;
- иммунодефицит и авитаминоз;
- патологии прикуса;
- некачественное протезирование или пломбирование;
- болезни внутренних органов и эндокринной системы.
Выявить заболевание можно по некоторым характерным признакам:
- кровоточивость при чистке;
- отек и покраснение десны;
- неприятный запах изо рта;
- образование патологических десневых карманов;
- оголение корней зубов.
При обнаружении симптомов пародонтита лечение в домашних условиях имеет смысл только на начальных стадиях. Легкое воспаление снимается специальными пастами, гелями или отварами трав, обладающих антисептическим действием.
Средства для лечения пародонтита в домашних условиях
Существует несколько популярных способов лечения пародонтита народными средствами.
Компрессы
Избавиться от болезненных ощущений в деснах помогут аппликации. Рекомендуется смочить эфирным маслом пихты, чайного дерева, бессмертника или гвоздики кусочек ваты и приложить его к поврежденной области на пятнадцать минут. Повторять процедуру ежедневно в течение недели.
Массаж
Мягкими круговыми движениями разминать десневую ткань. Для усиления эффекта можно взять мед, смешанный с солью.
Полоскание
Самое эффективное народное средство при лечении пародонтита. Отвары хвои, цветов липы, коры дуба, календулы и ягод черноплодной рябины обладают антибактериальным и успокаивающим действием, очищают ротовую полость от налета и размягчают зубной камень.
Во время беременности многие пациентки с пародонтологическими заболеваниями отказываются от визита к стоматологу, опасаясь причинить вред ребенку. Применение домашних способов без предварительной консультации специалиста – еще более рискованный шаг! Полоскание отваром календулы приводит к отслойке плаценты, ромашка способна спровоцировать внутреннее кровотечение, а аптечные медикаменты могут иметь в составе губительный для плода адреналин.
Эффективность лечения десен при пародонтите народными средствами
Гели, пасты и ополаскиватели действительно снимают небольшое воспаление, останавливают распространение болезнетворных бактерий и дезинфицируют слизистую оболочку. Однако важно помнить, что лечение пародонтита в домашних условиях или народными средствами носит скорее профилактический характер. Оно помогает справиться лишь с ранними проявлениями болезни. На более запущенных стадиях лучше доверить решение проблемы квалифицированным специалистам.
При симптомах пародонтита лечение народными средствами должно осуществляться только с целью улучшения или сохранения результатов профессиональных процедур на более долгий срок, а также в качестве профилактического дополнения к ежедневному уходу за полостью рта.
Проверенные клиники, где проводят лечение пародонтита в Москве
Издатель: Экспертный журнал о стоматологии Startsmile.ru
Автор материала: Ольга Бучнева
Эксперты Startsmile
Понравилось? Поделитесь с друзьями.
Отзывы о лечении пародонтита народными средствами (2)
Авторизуйтесь или Зарегистрируйтесь, чтобы оставить отзыв
Соглашусь со статьей: кора дуба – это хорошо, но лишь на время. По-настоящему пародонтит дома не вылечить никогда.
Ответить
Здравствуйте! Можно ли в домашних условиях при пародонтите использовать на ночь гель «Метрогил Дента»?
Ответить
Детская стоматология Инпромед
Москва
Да. Применять гель при заболевании пародонта можно, но!!! только после удаления зубного налета и камня у доктора.
Ответить
Статьи по теме
Протезирование при пародонтозе
Восстановление зубов на фоне пародонтоза – трудоемкий процесс. Это заболевание поражает ткани пародонта, приводит к атрофии альвеолярных отростков и «съедает» костную ткань. В…

Пародонтит – симптомы и причины
Большинство людей, обнаружив кровоточивость десен при чистке зубов, не придают этому большого значения и находят вполне безобидные объяснения: поцарапал слишком жесткой щеткой,…

Лечение пародонтита
По данным Всемирной Организации Здравоохранения, диагноз «пародонтит» имеют около 70 – 90% населения Земли, причем каждый второй заболевший не спешит обращаться за помощью к…

Хронический пародонтит
На фоне неблагоприятных факторов в тканях пародонта могут развиваться патологические процессы. Часто воспаление приобретает затяжную форму и может длиться месяцами и даже годами. В…
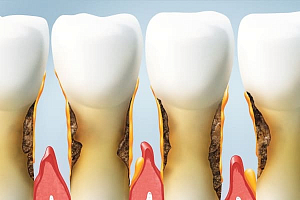
Локализованный пародонтит
В полости рта зубы надежно удерживаются тканями пародонта. Воспаление этих околозубных тканей ведет не только к долгому лечению у стоматолога, но и к необратимому последствию -…
Источник
Стоматологии, в которых возможно лечение пародонтита.
Лечение пародонтита
Пародонтит – это воспаление десен, сопровождающееся разрушением ткани, которая прикрепляет зуб к кости. Также при пародонтите атрофируется костная ткань зуба и появляется подвижность зубов.
Алгоритм лечения пародонтита
Лечение пародонтита зависит от того, насколько силен воспалительный процесс. Чем больше костной ткани потеряно, и чем сильнее шатаются зубы, тем дороже, длительнее и сложнее будет лечение. Если какие-то зубы уже потеряны, то придется после лечения проводить протезирование.
Лечение пародонтита
Консультация
Первым делом врач составляет план лечения, причем это достаточно сложный и ответственный шаг. Если заболевание зашло достаточно далеко, то придется проконсультироваться с пародонтологом, ортопедом и стоматологом-терапевтом, так как все они будут участвовать в лечении. Если же заболевание находится на начальной стадии, то достаточно будет одного пародонтолога.
Во время консультации также проводится рентген-диагностика, позволяющая оценить, насколько далеко зашло заболевание.
Удаление над- и поддесневых зубных отложений
Практически в ста процентах случаев главная причина пародонтита – это недостаточная гигиена ротовой полости. Таким образом, именно твердые под- и наддесневые зубные отложения, а также мягкий зубной налет, вызывают воспаление десен. И любое лечение не будет достаточно эффективным, если не удалить причину заболевания. Поэтому первым делом при лечении пародонтита проводится удаление зубного налета и твердых зубных отложений.
Поскольку десны при пародонтите весьма болезненны, осуществлять эту операцию лучше всего ультразвуком. Также можно избавиться от налета и зубного камня при помощи лазера – это более действенный и щадящий, но и более дорогой способ.
Противовоспалительная терапия
После того, как зубные отложения удалены, и пародонтолог научил вас правильно следить за гигиеной ротовой полости, нужно избавиться от воспалительных процессов в деснах – от гноетечения, болей, кровоточивости и отека. Также противовоспалительные терапия подавляет микробную микрофлору пародонтальных карманов, чтобы остановить развитие пародонтита.
Противовоспалительная терапия делится на местную и общую.
Местная терапия – это полоскание рта различными антисептическими веществами, аппликации специальными противовоспалительными и противомикробными гелями, а также промывание антисептическими растворами пародонтальных карманов. Местная противовоспалительная терапия обычно проводится на протяжении десяти дней, каждое утро и каждый вечер.
Если заболевание находится на начальной стадии, то аппликации и полоскания можно осуществлять самостоятельно, в домашних условиях. Если же болезнь зашла далеко, то хотя бы раз в сутки вам придется посещать стоматологическую клинику. Там сам стоматолог будет обрабатывать вам десны гелем и промывать пародонтальные карманы антисептиками при помощи шприца.
В местную терапию также можно включить физиолечение. Сегодня активно рекламируется лечение пародонтита электрофорезом или лазером, однако стоит понимать, что это только вспомогательные методы, позволяющие устранить воспаление намного быстрее.
Еще одно дополнение к комплексному лечению – это специальные зубные пасты для снятия воспаления. Такие пасты обычно назначает врач, самостоятельно выбирать пасты не рекомендуются. Хорошие медицинские зубные пасты помогут вам содержать ротовую полость в чистоте, а также укрепить десна и снять воспаление.
Общая терапия – это прием препаратов внутрь. Обычно общая терапия подразумевает прием антибиотиков – их назначают либо в таблетках, либо во внутримышечных инъекциях, причем второй вариант более предпочтителен. Антибиотики также снимают воспаление, уничтожая патогенные микроорганизмы. Лечение антибиотиками также проводится не менее десяти дней.
Санация полости рта и подготовка к протезированию
Вместе с противовоспалительной терапией и снятием зубных отложений при необходимости проводится лечение кариеса, а также удаление уже нежизнеспособных зубов. Если пародонтит зашел достаточно далеко и некоторые зубы уже потеряны, то на этом этапе другие зубы подготавливаются к протезированию, к приему, депульпируются.
При пародонтите рекомендуется депульпировать зубы с величиной атрофии костной ткани более половины длины корня зуба, а также с очень глубокими пародонтальными карманами, покрывающими более двух третей длины зуба.
Депульпирование в этом случае необходимо потому, что патогенная микрофлора легко может проникнуть в пульпу зуба через верхушку корня, что спровоцирует пульпит. Кроме того, чаще всего зубы без пульпы менее подвижны, чем «живые» зубы, что при лечении пародонтита тоже очень важно.
Дальнейшее лечение целиком зависит от того, как развивается пародонтит. В некоторых случаях проводится шинирование, в некоторых – хирургическое лечение, иногда изготавливаются протезы, а также осуществляется пришлифовывание зубов.
Шинирование
Шинирование осуществляется, если подвижность зубов достигла второй-третьей степени, для того, чтобы укрепить их, остановить разрушение кости и остановить воспаление.
Хирургическое лечение пародонтита
Хирургическое вмешательство при пародонтите – это один из самых важных методов комплексного лечения заболевания. По сути, хирургическое лечение – это единственный способ полностью остановить прогрессирование пародонтита.
В ходе хирургического лечения из-под десны удаляется грануляционная ткань. Эта ткань образуется вместо рассосавшейся кости, а также именно она наполняет пародонтальные карманы. Кроме того, во время операции пародонтальные карманы вычищаются, а вместо грануляционной ткани подсаживается синтетическая костная ткань, по строению практически идентичная своей.
Протезирование при пародонтите
Протезирование проводится в том случае, если пациент из-за пародонтита потерял один или несколько зубов. По сути, этот этап – завершающий, так как он проводится уже после полного лечения. При помощи ортопедического лечения полностью восстанавливается жевательная функция, а также восстанавливается эстетика зубного ряда.
Нередко протезирование делается перед хирургическим вмешательством, чтобы на время заживления снизить нагрузку на ослабленные зубы. Если протезирование не провести, то после операции подвижность зубов может только увеличиться.
Полезная статья?
Сохрани, чтобы не потерять!
Отказ от ответственности: Этот материал не предназначен для обеспечения диагностики, лечения или медицинских советов. Информация предоставлена только в информационных целях. Пожалуйста, проконсультируйтесь с врачом о любых медицинских и связанных со здоровьем диагнозах и методах лечения. Данная информация не должна рассматриваться в качестве замены консультации с врачом.
Посмотрите стоматологии Москвы с услугой “Лечение пародонтита”
Источник
Дата публикации 27 декабря 2018Обновлено 22 апреля 2021
Определение болезни. Причины заболевания
Пародонтит – это воспалительное заболевание дёсен, при котором происходит атрофия тканей, в том числе и костной, удерживающей зуб в его зубной лунке.
Это коварная болезнь: её симптоматика может не иметь острой зубной боли, а заболевание в запущенной форме способно привести к опасным осложнениям, вплоть до общей интоксикации организма. Поэтому очень важно начать бороться с пародонтитом как можно раньше.
Причинами развития пародонтита могут быть местные и общие факторы, которые приводят сначала к появлению гингивита (воспалению дёсен), а затем к распространению воспаления на подлежащие ткани и их разрушению.
Ведущим этиологическим фактором пародонтита является микрофлора зубной бляшки (микрофлора зубного налёта), образующаяся на пелликуле зуба в области зубодесневой бороздки.[1]
Патогенное влияние микрофлоры может проявится в связи с избыточным накоплением её в зубном налёте или с изменением состава микрофлоры. В этих случаях преимущественно появляются грамотрицательные микроорганизмы, фузобактерии и спирохеты.[2]
Предрасполагают к развитию пародонтита следующее факторы:
- врождённые особенности строения пародонта – тонкий биотип десны, мелкое преддверие, недостаточная толщина кости;
- вредные привычки и общие заболевания – курение, хронические эмоциональные стрессы, сахарный диабет, мочекаменная или язвенная болезнь;
- снижения продукции слюны в связи с приёмом некоторых лекарственных препаратов;
- зубной камень – возникает в результате накопления зубного налёта в углублениях, которое становится причиной затруднения самоочищения десневого канала и поддержания воспалительного процесса в нём;
- травматический прикус (причём его сочетание с зубным налётом является более разрушительным фактором, чем наличие только одного из них);[3]
- глубокий или открытый прикус – развитие пародонтита при нарушенном прикусе происходит у 36% детей в возрасте 11-13 лет;[4]
- скученные (кривые) зубы – воспаление дёсен при скученности передних зубов наблюдается у 65% детей в том же возрасте;[4]
- нависающие, неполированные или пористые поверхности пломб и протезов – способствуют скоплению налёта из-за некачественной гигиены данной зоны;
- дыхание через рот, пересушивающее поверхность десны;[5]
- давление языка при его нетипичной артикуляции – смещает зубы (чаще передние), делая их подвижными, что не только способствует возникновению пародонтита, но и осложняет его течение;
- скрежетание зубами (бруксизм) – травмирует структуру периодонта и нарушает кровоснабжение в микроциркуляторном русле;[7]
- нарушение состава и свойств слюны – вязкость и уменьшение её количества или темпа выделения.[6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы пародонтита
Симптомы пародонтита могут варьироваться в зависимости от длительности и тяжести воспалительного процесса.
Чем тяжелее состояние, тем более выражены признаки болезни.
Первые несколько месяцев периодонтит практически не вызывает дискомфорта.
Обычно пациента беспокоят:
- постоянная или периодическая кровоточивость дёсен;
- неприятный запах изо рта;
- увеличение расстояния между зубами;
- боль при попадании пищи в щели между зубами;
- чувство дискомфорта во время жевания;
- зуд в дёснах;
- ощущение расшатывания зубов;
- отёчность, покраснение, болезненность дёсен;
- зубные отложения в больших количествах.
Вылечить пародонтит, выяснить причины заболевания можно только в условиях стоматологической клиники. Для того, чтобы сделать это как можно быстрее и проще (в том числе и с финансовой точки зрения), стоит проявить сознательность, то есть при появлении первых же симптомов заболевания обратиться к пародонтологу.
Патогенез пародонтита
Общие заболевания организма снижают барьерные и защитные функции тканей пародонта, в итоге устойчивость к патогенным микробам сильно уменьшается. Наиболее важными из них являются: вирусные заболевания, герпес, сахарный диабет, лейкемия, авитаминоз, язвенная болезнь желудка и двенадцатиперстной кишки, кожные заболевания, мочекаменная болезнь, применение некоторых лекарственных средств, стресс.
Влияние стресса: научные эксперименты доказали, что сильный постоянный стресс вызывает в тканях пародонта патологические механизмы. Психоэмоциональная травма влияет нервно-эндокринно-иммунные взаимоотношения.
К наследственным факторам предрасположенности к пародонтиту относится функциональные нарушения нейтрофильных гранулоцитов и моноцитов, уменьшение защитной функции ротовой жидкости, малая толщина альвеолярной кости и тонкая слизистая оболочка десны.
Курение – распространённый фактор риска возникновения и развития пародонтита. Табачный дым содержит более 2000 потенциально токсичных веществ для тканей полости рта. У курильщиков более активно образуется зубной камень, налёт, таким образом создаются хорошие условия для размножения бактерий. К тому же никотин влияет на сосудистое русло десны, ухудшая микроциркуляцию.
Нарушение функции половых желез: избыточное количество эстрогена и прогестерона в крови увеличивает проницаемость сосудов пародонта и чувствительность десны к воздействию микроорганизмов.
Классификация и стадии развития пародонтита
По тяжести течения заболевании выделяют три степени пародонтита:
- лёгкая – периодическая кровоточивость, пародонтальные карманы не более 4 мм, на рентгенограммах практически не видны изменения кости;
- средняя – кровоточивость дёсен, карманы от 4 до 6 мм, присутствует обнажение корней;
- тяжёлая – глубина карманов более 6 мм, болезненность десны, затруднённое жевание, появление щелей между зубами, подвижность зубов.
Течение заболевания можно разделить на четыре стадии:
- острый пародонтит;
- хронический пародонтит;
- обострение (в том числе абсцедирование) – возникает на фоне ухудшения общего состояния, появляется отёчность, покраснение и болезненность десны, из карманов выделяется гнойный экссудат;
- ремиссия – жалобы отсутствуют, десна бледно-розового цвета, плотно прилегает к зубам, очагов воспаления нет, оголённы корни зубов, клинические карманы не обнаруживаются.
По распространённости пародонтит бывает:
- локализованным – поражение происходит в области нескольких зубов, чаще из-за нависающих краёв пломб и коронок, а также скученности зубов.
- генерализованным – поражение десны в области всех зубов, чаще это происходит по причине плохой гигиены полости рта.
Осложнения пародонтита
Главным последствием несвоевременно диагностированного пародонтита является вторичная адентия, то есть выпадение зубов и, соответственно, уменьшение объёмов костной ткани в области поражённых зубов. В последствии это может привести к невозможности провести имплантацию и обеспечить пациента несъёмным протезом.
Но осложнения ввиду обширного инфицирования также могут стать причиной появления и развития разнообразных заболеваний и проблем.
- Ревматоидный артрит. Выявлено, что пациенты с пародонтитом в 2 раза чаще заболевают ревматоидным артритом. Установлено, что бактерии, связанные с воспалительными процессами десны, обнаруживаются у 50% людей, страдающих ревматоидным артритом. При поражении десны, может возникать такой побочный эффект, как отёки суставов.
- Инфаркт миокарда или инсульт. Доказано, что бактерии-возбудители, вызывающие воспаление в дёснах, принимают участие и в тромбообразовании, что может приводить к таким тяжёлым осложнениям и последствиям.
- Атеросклероз. Продукты жизнедеятельности патогенных бактерий и воспалительные цитокины и хемокины меняют восприимчивость поверхностных рецепторов клеток эндотелия в сосудах, что приводят к выраженному оседанию молекул, впоследствии чего происходит апоптозное разрушение эндотелиальных клеток сосудов.
- Обширный сепсис. Если пациент имеет ослабленный иммунитет, то инфекция, скапливающаяся в пародонте, может распространиться через кровь и привести к заражению организма.
- Болезни дыхательной системы – эмфизема лёгких, бронхит, пневмония.
Пародонтит опасен для беременных: инфекция, которая располагается в полости рта, провоцирует выделение особых активных веществ, способных привести к воспалению матки, что повышает риск преждевременных родов.
Диагностика пародонтита
В диагностике пародонтита большое значение имеют клинические данные и длительность заболевания.
При осмотре пациента с пародонтитом врач обращает внимание на количество и качество зубных отложений, состояние дёсен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов.
В процессе первичного обследования производится проба Шиллера – Писарева, определение индекса гигиены и пародонтальных индексов, составляется специальная карта – пародонтограмма. В этой карте обозначаются пародонтальные карманы, фиксируется их глубина и ширина.
В карте описывается, какие зубные отложения, подвижность и кровоточивость имеет каждый зуб. Отмечается оголение корней зубов. Пародонтальную карту повторно заполняют после проведённого курса лечения, далее это делают ежегодно, чтобы отслеживать течение заболевания.
При пародонтите используются исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны и бакпосева отделяемого зубодесневых карманов.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
С целью установки степени тяжести пародонтита проводится ортопантомография – снимок полной верхней и нижней челюсти и височно-нижнечелюстного сустава. Такой метод менее информативный, он используется по большей части для обследования сустава.
Компьютерная томография – самый точный метод диагностики, он исключает ошибки при диагностике пародонтита, так как томограмма даёт возможность точно определить тип костных карманов и измерить их распространённость, ширину и глубину.
По КТ пародонтолог оценивает состояние костной ткани в разных плоскостях, что невозможно сделать с помощью плёночных снимков. Следовательно, врач правильно определит стадию заболевания и грамотно спланирует лечение.
Прицельная внутриротовая рентгенография позволяет исследовать периапикальные ткани и межальвеолярную кость в области 1-2 зубов.
При наличии сопутствующей патологии врач может направить пациента на консультацию к другим специалистам – терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу или ревматологу.
Лечение пародонтита
На любой стадии заболевания лечение начинают с удаления зубных отложений, микробной биоплёнки, мягкого налёта и зубного камня.
Зубной камень убирают ультразвуком, поддесневой камень устраняют специальными кюретами. Мягкий и пегиментированный налёт удаляют аппаратом Air Flow – он позволяет вернуть эмали природный оттенок. Далее все поверхности каждого зуба полируются и шлифуются специальными пастами и щётками.
Процедура заканчивается антисептической обработкой десны и аппликациями противовоспалительных бальзамов.
Противовоспалительная терапия проводится после профессиональной гигиены полости рта и перед другими лечебными манипуляциями (например, кюретажем зубодесневых карманов, вестибулопластикой).
Лёгкую стадию пародонтита начинают лечить местными антисептиками (в виде гелей, мазей, растворов для полоскания рта), в более тяжёлым случаях – антибиотиками, противогрибковыми средствами и гормональными препаратами.
При глубине зубодесневых карманов более 5 мм дополнительно требуется хирургическое вмешательство. Осуществляют глубокую очистку пародонтальных карманов от поддесневых камней и патологической ткани посредством рассечения или без рассечения десны. Иногда выполняют гингивоэктомию – иссечение пародонтальных карманов, включая их обработку кюретами и удаление некротически изменённых тканей.
Обязательным условием для лечения пародонтита является:
- протезирование;
- восстановление отсутствующих зубов;
- исправление патологий прикуса;
- устранение ортодонтических проблем полости рта;
- лечение кариеса.
Устранение дефектных пломбирования и протезирования
В ходе лечения заболевания производится удаление нависающих краёв пломб в области межзубных промежутков. Очень важным моментом является снятие некачественных коронок, которые глубоко погружены под десну (такое расположение искусственных коронок способствует углублению зубодесневого кармана), а также безграмотно сконструированных протезов.[9]
Лечение пародонтита с помощью лазера
Суть такой терапии заключается во введении лазерного светодиода в пародонтальный карман. С помощью лазера проводится удаление патологической ткани.
После лечения стерильно чистый пародонтальный карман закрывается, тем самым препятствуя проникновению патогенных микроорганизмов.
На ранних стадиях пародонтита иногда достаточно одной процедуры. При запущенных формах заболевания проводится несколько сеансов. Они выполняются раз в неделю.
Для устранения пародонтита лазером применяются различные типы лучей (CO2, диодный или неодимовый).
Главные достоинства лечения лазером:
- бескровность метода лечения – лазерное излучение во время процедур буквально запаивает все мелкие сосуды;
- безболезненность – во время лечения лазером анестезия может не потребоваться, так как пациент не испытывает существенного дискомфорта;
- быстрая реабилитация – сразу же после процедуры пациент может вернуться к привычному образу жизни;
- минимальное количество противопоказаний – лечение лазером показано и маленьким детям, и беременным женщинам, и аллергикам.
Плазмолифтинг
Лечить пародонтит можно локальным введением плазмы, полученной из крови пациента, в повреждённые мягкие ткани полости рта.
При плазмолифтинге происходит стимуляция клеток десны, в результате чего начинается их естественная регенерация. Под воздействием содержащихся в плазме тромбоцитов и лейкоцитов воспалительные процессы купируются.
Показания к плазмолифтингу:
- гингивит;
- пародонтит 1-3 степени тяжести;
- пародонтоз;
- воспаление стенок лунки после удаления зуба;
- воспаление костной и мягкой тканей вокруг имплантата;
- заживление мягких тканей после стоматологических операций;
- профилактика заболеваний дёсен.
Процедура плазмолифтинга – это уникальная методика, которая не имеет аналогов. Она основана на применении технологии PRP-терапии. В стоматологии она имеет название Plasmodent.
Лечение лазером показано пациентам, у которых есть проявления воспалительных или атрофических заболеваний слизистой полости рта. Кроме того, его используют для активизации, а также заметного ускорения восстановления костных тканей после проведения имплантации либо костно-пластического хирургического вмешательства.
Основная задача плазмолифтинга – остановить развитие воспалительного процесса пародонта и активировать естественное восстановление десны, её структуры, цвета, а также предупредить разрушение костных тканей.
Прогноз. Профилактика
На ранней стадии заболевания удаётся добиться устранения воспаления и полного восстановления костной ткани.
При средней или тяжёлой стадии пародонтита нужен гораздо больший объём лечения. Это противовоспалительная терапия, направленная на купирования гноетечения и снятие воспаления: векторо-, лазеро-, фото- и плазмотерапия. Часто необходим кюретаж карманов и остеопластические операции для восстановления утраченной кости. Это существенно усложняет и удорожает лечение. Пациент должен находиться под наблюдением врача и каждые 2-3 месяца проходить курс поддерживающей терапии.
При наличии удалённых зубов и их расхождении нужен комплексный и системный подход к лечению пародонтита. Комплексный подход – это, в первую очередь, слаженная работа всей команды врачей: пародонтолога, терапевта, хирурга, имплантолога, ортопеда и ортодонта.
Так как на ранних стадиях патологического процесса первые признаки заболевания слабо выражены, значительную роль в профилактике и лечении играет своевременная и точная диагностика. Диагноз пародонтита на ранней стадии не может быть установлен без компьютерной томографии и дентальных снимков.
Поскольку причиной пародонтита являются микробы, то первым этапом профилактики и лечения заболевания является профессиональная и домашняя гигиена полости рта. От того, насколько качественно и каждодневно устраняется микробный налёт с поверхности зубов и дёсен, во многом зависит успех профилактики и лечения пародонтита.[8]
92% людей в мире неправильно и недостаточно чистят зубы. Для полноценной очистки зубов нужна правильная техника: щетку со стороны щеки и губ располагают под углом 45 градусов к оси зуба, совершают выметающие движения от десны к зубам, при этом щетинки частично проникают в десневую бороздку и межзубные пространства.
Такими же движениями чистят язычную поверхность зубов. Жевательную поверхность зубов чистят движениями вперёд-назад. Область последних моляров (7 или 8 зубов) прочищают монощёткой.
Ни одна щётка качественно не прочищает пространство между зубами, поэтому необходимо использовать зубную нить или специальные ёршики.
Ирригатор – отличная альтернатива ёршикам и флоссам. Он не только идеально прочищает межзубные промежутки, но тренирует и массирует десну.
Профессиональная гигиена – один из наиболее важных компонентов в профилактике потери зубов при пародонтите. Процедура заключается в удалении микробного налёта, над- и поддесневых зубных отложений и камней врачом. При ежедневной тщательной и грамотной домашней гигиене делать профессиональную гигиену необходимо каждые полгода.
Источник
