Способы хирургического лечения воспаления червеобразного отростка
Аппендицит — одно из самых распространенных заболеваний брюшной полости. Чаще всего с ним сталкиваются люди в возрасте от 15 до 35 лет — на эту категорию населения приходится 75% всех случаев аппендицита. Удаление воспаленного аппендикса — самая «популярная» из неотложных хирургических процедур. По статистике, на нее приходится 60-80% всех экстренных операций. Какими бывают эти операции? Есть ли у пациента выбор?
Что такое аппендицит?

Аппендицит — это воспаление аппендикса. Аппендикс, в свою очередь — это небольшой отросток слепой кишки. Его еще называют червееобразным из-за внешней схожести с червем. Стенки аппендикса в основном состоят из лимфатической ткани и задействованы в выработке антител. Мышечный слой стенок аппендикса развит слабо, поэтому и перистальтика у него практически не наблюдается. По разным причинам отверстие выхода аппендикса в слепую кишку может закупориться. В результате внутри червеобразного отростка развивается воспаление, которое и называется «аппендицитом».
Вовремя не диагностированный аппендицит может привести к серьезным осложнениям. Без своевременной медицинской помощи пациент погибнет. Успешное самоизлечение от аппендицита без хирургической операции невозможно.
Что является осложнением? По мере развития воспаления, поражаются все более глубокие слои тканей аппендикса. Постепенно развивается абсцесс, имеющий четкие границы, периаппендикулярная флегмона (гнойное воспаление окружающих аппендикс тканей) или местное воспаление брюшины (перитонит). При худшем развитии событий развивается перфорация воспаленного аппендикса с выходом гноя и отмерших тканей отростка в брюшную полость. Это приводит к разлитому перитониту и развитию обширного воспаления, что грозит сепсисом, то есть распространением инфекции по всему организму и смертью человека.
Соответственно, выделяют несколько основных стадий острого аппендицита:
- катаральная стадия. Продолжительность — примерно 6 часов. Начальная стадия воспалительного процесса, когда стенки аппендикса уже повреждены, но необратимых изменений еще нет;
- флегмонозная стадия. Продолжительность — примерно до конца первых суток. Масштабы воспаления растут, начинается формирование абсцессов, флегмоны, возможен перитонит;
- гангренозная стадия. Продолжительность — до конца третьих суток. Развивается некроз (гибель) тканей аппендикса;
- перфорация аппендикса и перитонит. На этой стадии происходит излитие гноя в брюшную полость. Счет идет на часы.
Лечение аппендицита: основные методы
Лечение аппендицита проводится хирургическим путем. По возможности врачи сначала стремятся снять воспаление, а потом приступать к хирургической процедуре. Так, при небольших (до 3 см) абсцессах и флегмонах может быть назначено консервативное лечение при помощи антибиотиков. Если оно дало результат, то удаление аппендикса проводится через 6-8 недель.
Существует два основных метода лечения аппендицита :
- открытая аппендэктомия;
- лапароскопическая аппендэктомия (лапароскопия аппендицита).
Открытая аппендэктомия
Операция «открытая аппендэктомия» проводится в тех случаях, когда лапароскопию делать уже поздно или есть противопоказания к ее проведению, то есть в следующих ситуациях:
- осложнения аппендицита;
- нестандартное расположение аппендикса;
- наличие опухолей червеообразного отростка.
То есть, открытая аппендэктомия необходима в случаях, когда хирург должен иметь обширный свободный доступ к пораженному органу.
Лечение аппендицита методом открытой аппендэктомии заключается в том, что хирург делает 8-10-сантиметровый разрез живота пациента в правой подвздошной области. Через полученный разрез отросток удаляется. Операция проводится под общим наркозом или эпидуральной анестезией и длится не более 1 часа.
Эта процедура до сих пор остается одной из самых популярный в большинстве больниц России. Основные минусы открытой аппендэктомии по сравнению с лапароскопией:
- более длительный период заживления;
- более длительное пребывание в стационаре;
- повышенный риск инфицирования раны из-за ее масштабов;
- косметические дефекты в виде заметного шрама, который остается на всю жизнь.
Лапароскопия аппендицита

Лапароскопическая аппендэктомия, или, как ее еще называют пациенты, «лапароскопия аппендицита» — намного более щадящий метод удаления воспаленного отростка слепой кишки. Процедура выполняется без масштабных разрезов тканей, через небольшие разрезы длиной 1,5 см в животе пациента. Обычно процедура проводится под общим наркозом. В ходе операции подается углекислый газ в брюшную полость пациента — это позволяет улучшить «поле для обзора».
Через проколы вводится лапароскоп — металлическая трубка диаметром 5-10 мм, снабженная гибким световодом и системой линз. Современные лапароскопы позволяют передавать изображение брюшной полости на видеокамеру и выводить на монитор, расположенный перед хирургом.
Лапароскоп позволяет не только рассматривать объект аппендэктомии, но и с помощью различных дополнительных приспособлений производить различные манипуляции с ним. Таким образом, в ходе лапароскопии аппендицита воспаленный аппендикс удаляется при помощи манипуляторов лапароскопа, которые вводятся при помощи дополнительных проколов в брюшной полости.
Основные преимущества лапароскопической аппендэктомии:
- малая инвазивность (то есть, минимальная площадь повреждения тканей при проникновении в брюшную полость пациента);
- уменьшение рисков постоперационного инфицирования;
- высокая скорость заживления;
- сокращение пребывания в стационаре;
- минимизация косметических дефектов.
Следует добавить, что лапароскопия имеет и диагностические, и лечебные функции. Данный метод дает возможность попутно оценить состояние и других органов, расположенных в брюшной полости. Например, кисты яичников дают по симптомам схожую с аппендицитом картину. В ходе лапароскопии врач может уточнить диагноз и тут же принять решение о ходе операции.
Аппендицит — серьезное заболевание, которое при отсутствии своевременного лечения может привести к летальному исходу. Современные технологии позволяют провести лечение быстро и с минимумом побочных эффектов в виде шрамов. Но для того необходимо вовремя обратиться к врачу при первом подозрении на воспаление аппендикса.
Источник
Срочная операция показан во всех случаях, когда установлен диагноз острого аппендицита, при наличии гнойника или перитонита. Исключением является наличие плотного аппендикулярного инфильтрата без признаков без признаков абсцедирования. При неясной клинической картине можно обследовать больного в течение 6-12 часов с целью проведения дифференциального диагноза. Если при этом диагноз острого аппендицита не удается исключить, показано хирургическое вмешательство (лапароскопическое или посредством лапаротомии).
Предоперационная подготовка кратковременная и включает:
- 1. Опорожнение мочевого пузыря.
- 2. Опорожнение желудка (если после последнего приема пищи прошло менее 4-6 часов).
- 3. Подготовку операционного поля.
- 4. Премедикацию.
Аппендэктомия может быть выполнена с использоваением местной анестезии; регионарной анестезии (спинномозговой, эпидуральной) или общего обезболивания. Последнее является предпочтительным.
Аппендэктомия, как и любое оперативное вмешательство, состоит из трех основных этапов: оперативного доступа, собственно оперативного приема и этапа завершения операции.
Во всех случаях острого аппендицита со строго локализованной клиникой в правой подвздошной ямке показан разрез Волковича-Дьяконова. С его помощью создаются оптимальные условия при типичном расположении слепой кишки и при других расположениях червеобразного отростка. Оперативный доступ это косой разрез в правой подзвдошной области, проходящий через точку Мак-Бурнея перпендикулярно линии, соединяющей пупок и верхнюю переднюю ость правой подзвдошной кости.
При операции рассекаем:
- 1. кожу;
- 2. подкожную клетчатку;
- 3. поверхностную фасцию;
- 4. апоневроз наружной косой мышцы;
- 5. внутреннюю косую мышцу
- 6. поперечную мышцу живота; лапаротомия.
- 7. поперечную фасцию;
- 8. предбрюшинную жировую клетчатку;
- 9. париетальную брюшину.
При расположении червеообразного отростка под печенью, между петлями тонкой кишки или в полости малого таза, требуется расширение разреза путем рассечения апоневроза наружной косой мышцы.
Реже применяются разрез Ленандера по наружному краю правой прямой мышцы живота и поперечный разрез Шпренгеля. Параректальный разрез Ленандера применяется в случаях неясной диагностики. Его можно продлить анатомично и быстро книзу и кверху. Но при ретроцекальном расположении отростка, а также при локальных периаппендикулярных гнойниках разрез Ленандера менее удобен.
При трудном диагнозе (когда нельзя исключить другое заболевание органов брюшной полости) и при разлитом перитоните необходима срединная лапаратомия, чтобы кроме аппендкэтомии произвести также тщательную санацию и адекватное дренирование брюшной полости.
В последнее время все большее распространение получает лапароскопическая аппендэктомия, которая выполняется по специальной технологии.
Техника аппендэктомии принципиально одинакова при различных формах воспаления червеобразного отростка, но каждая из них привносит свои в ход операции свои особенности и целый ряд дополнительных технических приёмов. При простом (катаральном) аппендиците, прежде чем производить аппендэктомию, необходимо убедиться, что видимые морфологические изменения соответствуют клинической картине заболевания и не являются вторичными. При флегмонозном аппендиците, удалив выпот из правой подвздошной ямки, нужно убедиться, что процесс в брюшной полости отграничен, для чего с помощью тупфера хирург обследует правый боковой канал, правый брыжеечный синус и полость малого таза. Если из этих пространств нижнего этажа брюшной полости поступает мутный выпот, следует думать о диффузном или общем перитоните. Приступая к аппендэктомии гангренозного отростка, необходимо тщательно отграничить зону илеоцекального угла от остальных отделов брюшной полости с помощью широких марлевых салфеток. Если имеется перфоративное отверстие, то червеобразный отросток нужно тщательно обернуть влажной салфеткой, предупредив поступление кишечного содержимого в брюшную полость. Операция в условиях аппендикулярного инфильтрата чревата многими опасностями. Здесь нужно проявить особую мудрость. Именно в этих условиях чрезмерная хирургическая активность приводит к целому ряду серьёзных осложнений и росту летальности (разлитой перитонит, сепсис, кишечные свищи, тромбоэмболии, кровотечения).
Ретроградное удаление червеобразного отростка применяется в тех случаях, когда и слепую кишку и червеобразный отросток из-за сращений и воспалительной инфильтрации тканей вывести в рану не удаётся.
Удаление воспаленного червеобразного отростка производится типичным или ретроградным путем. Типичная аппендэктомия начинается с тщательной перевязки (обычно – с прошиванием) и пересечения порций брыжеечки отростка. После завершения мобилизации червеобразного отростка вокруг его основании на стенку слепой кишки накладывается кисетный шов. Затем на основание отростка накладывется кетгутовая лигатура и дистальнее нее – зажим. Между лигатурой и зажимом отросток пересекается и удаляется. Культя его обрабатывается антисептиком и погружается кисетным швом. Дополнительную сверху накладывается Z-образный шов или серозно-мышечные узловые швы.
Перевязка брыжейки, наложение кисетного шва и обработку культи червеобразного отростка наиболее ответственные этапы аппендэктомии. Здесь спешить нельзя. Всё нужно сделать тщательно и надёжно. Именно от этих этапов операции зависит возникновение таких грозных осложнений, как послеоперационные кровотечения в брюшную полость, послеоперационный перитонит, кишечный свищ, абсцесс брюшной полости и т.д.
Источник
Что это такое?
Аппендицит – это острое воспаление придатка слепой кишки, также известного как аппендикс (рис. 1).
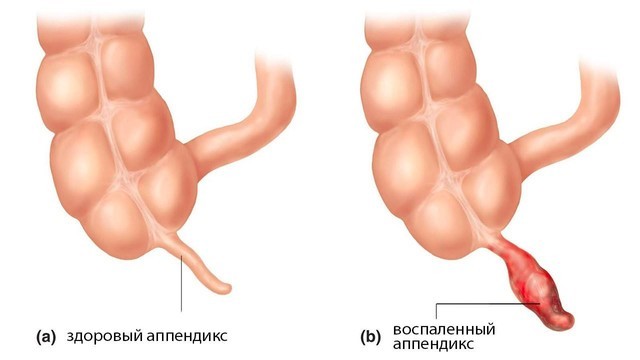 Рисунок 1. Аппендикс (а), мешкообразный отросток слепой кишки (место соединения толстого и тонкого кишечника) длиной около 7-9 см, расположен в нижнем правом квадранте живота. Он имеет внутреннюю полость, но с возрастом просвет аппендикса в слепую кишку может зарастать. При воспалении аппендикса (b) развивается аппендицит. Источник: СС0 Public Domain
Рисунок 1. Аппендикс (а), мешкообразный отросток слепой кишки (место соединения толстого и тонкого кишечника) длиной около 7-9 см, расположен в нижнем правом квадранте живота. Он имеет внутреннюю полость, но с возрастом просвет аппендикса в слепую кишку может зарастать. При воспалении аппендикса (b) развивается аппендицит. Источник: СС0 Public Domain
Среди острых хирургических заболеваний брюшной полости аппендицит занимает почетное первое место – 89% от общего числа. Чаще всего он встречается у молодых людей в возрасте 15-30 лет, причем женщины больше подвержены этой патологии. Однако это не означает, что зрелые и пожилые люди не страдают от этого заболевания – он может возникнуть и в 50, и даже в 70 лет. Пусть подобные случаи редки, все же они встречаются, а опасность для здоровья при этом намного выше, ведь чем человек старше, тем больше у него сопутствующих заболеваний, тормозящих процесс выздоровления.
Причины
На сегодняшний день специалисты не могут с полной уверенностью утверждать, что именно является пусковым механизмом воспаления аппендикса.
В настоящее время принято считать, что главной причиной воспаления аппендикса является закупорка его просвета, в результате чего происходит скопление слизи и ее последующее инфицирование.
Роль наследственной предрасположенности к аппендициту пока изучена недостаточно хорошо. Однако уже сейчас некоторые отечественные и зарубежные специалисты, основываясь на своих клинических наблюдениях, выдвигают предположение, что генетические факторы все же могут способствовать развитию аппендицита. Кроме того, существуют такие врожденные особенности, как изгибы или сужение червеобразного отростка — они могут вызывать застойные явления и воспалительные процессы.
Существуют и менее популярные, но все же принятые к рассмотрению в широких научных кругах теории, затрагивающие возможные причины аппендицита.
- Сосудистая. Есть предположение, что системные васкулиты и другие заболевания сосудов, приводящие к нарушению кровоснабжения слепой кишки, могут стать причиной воспаления червеобразного отростка.
- Эндокринная. Слизистая оболочка толстого кишечника содержит т.н. энтерохромаффинные клетки, которые выделяют вещества, способствующие воспалительным процессам. Именно в аппендиксе таких клеток очень много, поэтому теория считается жизнеспособной.
- Инфекционная. Многие ученые полагают, что инфекционные заболевания (например, амёбиаз или брюшной тиф) способны вызывать воспаление аппендикса. Правда, пока никто не может внятно объяснить, какие именно бактерии можно отнести к специфическим возбудителям аппендицита.
Виды болезни
Чаще всего аппендицит имеет острое течение. Некоторые ученые настаивают на возможности развития хронического аппендицита у пациентов, ранее не переносивших острую форму болезни, однако это утверждение до сих пор остается предметом споров в научных кругах.
Таким образом, клиническая классификация включает следующие виды аппендицита:
- Острый неосложненный.
- Острый осложненный (об осложнениях читайте в следующем разделе статьи).
- Хронический.
Острый аппендицит, в свою очередь, принято классифицировать по характеру патологических изменений в тканях, определяемых при гистологическом исследовании.
Такая классификация называется клинико-морфологической и разделяет острую форму аппендицита на следующие виды:
- Катаральный. Наиболее распространенный и при этом наименее опасный вид аппендицита, при котором воспаляется только слизистая оболочка червеобразного отростка. Приступ начинается с разлитой боли в верхней части живота, которая через несколько часов смещается в правую подвздошную область. Живот не напряжен и принимает участие в дыхательных движениях. Температура может быть нормальной, но чаще отмечается повышение примерно до 37,5 Со
- Гнойный (флегмонозный). Очаги гнойного воспаления охватывают весь аппендикс, при этом он существенно увеличивается в размерах, отмечается отек стенок кишечника. Может возникнуть воспаление брюшины (перитонит). Основная жалоба — боли в правой подвздошной области с постоянно усиливающейся интенсивностью. Язык обложен, отмечается рвота (иногда — многократная). Мышцы живота умеренно напряжены.
- Гангренозный. Отмечается обширный некроз стенок аппендикса, а его цвет становится черно-зеленым. Клиническая картина напоминает флегмонозный аппендицит, но интенсивность боли обычно меньше, поскольку многие нервные окончания в аппендиксе к этому времени отмирает. Пульс слабого наполнения, часто наблюдается озноб.
- Перфоративный. В стенке червеобразного отростка образуется прободное отверстие, что чревато попаданием гнойного содержимого в брюшную полость. Интенсивные боли спустя несколько часов ослабевают, но вскоре возобновляются, причем уже по всему животу. Отмечается жар, тошнота, но сам больной почти не предъявляет жалоб. Это объясняется эйфорией на фоне выраженной общей интоксикации. Мышцы живота напряжены и не принимают участия в дыхательных движениях.
Чем опасен аппендицит
Отсутствие своевременной медицинской помощи может привести к перфорации (разрыву стенки) аппендикса и развитию опасных для жизни осложнений:
- перитонит (воспаление брюшины),
- гнойное воспаление тканей — абсцессы (поддиафрагмальные, межкишечные, забрюшинные, периапендикулярные, печеночные),
- пилефлебит ( воспаление и тромбоз воротной вены),
- сепсис (распространение инфекции по всему организму).
Все перечисленные состояния сопровождаются тяжелой клинической картиной: невыносимая боль в животе, высокая температура, рвота, спутанное сознание. При отсутствии неотложной медицинской помощи наступает смерть.
Симптомы аппендицита
Для острого аппендицита характерно острое начало. Обычно симптомы появляются ночью или рано утром, при этом клиническая картина разворачивается стремительно. Первый признак — появление разлитой тянущей боли в верхней части живота (эпигастральная область). По мере усиления болевые ощущения становятся резкими и пульсирующими, перемещаясь при этом в нижнюю правую часть живота. К общим симптомам «острого живота» относят (рис. 2):
- повышение температуры (обычно до 37,5 Со, но при осложненных формах отмечается повышение до 40 Со),
- тошнота и рвота,
- сухость во рту,
- отсутствие аппетита,
- нарушения стула (возможны как запоры, так и диарея),
- учащенное сердцебиение,
- сероватый налет на языке,
- вздутие живота и метеоризм.
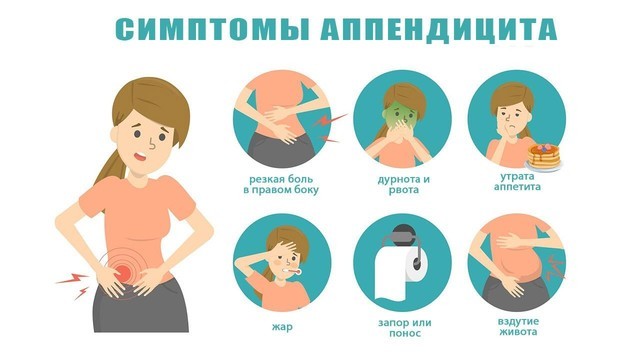 Рисунок 2. Классические симптомы «острого живота», часто сопровождающие острый аппендицит. Источник: Adobe Stock
Рисунок 2. Классические симптомы «острого живота», часто сопровождающие острый аппендицит. Источник: Adobe Stock
В редких случаях боль появляется резко и внезапно, одновременно с приступами не приносящей облегчения рвоты и скачками температуры.
У аппендицита существует несколько специфических симптомов, которые позволяют отличить его от других заболеваний:
- симптом Бартомье-Михельсона – боль при пальпации слепой кишки усиливается, если пациент лежит на левом боку,
- симптом Воскресенского – врач кончиками пальцев делает быстрое и легкое скользящее движение сверху вниз по направлению к правой подвздошной области, при этом боль усиливается в конечной точке движения,
- симптом Долинова – усиление болевых ощущений в правой нижней части живота при его втягивании,
- симптом Волковича-Кохера – сначала боль возникает в верхней части живота, а спустя несколько часов перемещается в правую подвздошную область,
- симптом Крымова-Думбадзе – усиление болевых ощущений при пальпации пупочного кольца,
- симптом Раздольского (Менделя-Раздольского) – перкуссия брюшной стенки сопровождается усилением боли в правой подвздошной области,
- симптом Ситковского – возникновение или усиление болей в правой нижней части живота, если пациент лежит на левом боку,
- симптом Ровзинга – возникновение или усиление интенсивности болевых ощущений в правой нижней части живота при сдавлении сигмовидной кишки и толчкообразном давлении на нисходящий отдел ободочной кишки.
Редкая причина боли в аппендиксе — опухоль
Рак аппендикса обычно не вызывает никаких симптомов, пока болезнь не перейдет в запущенную стадию. Большая опухоль может провоцировать вздутие живота. Боль может появиться, если рак перейдет на ткани брюшной полости.
Злокачественная опухоль может развиться и одновременно с острым аппендицитом. Обычно ее обнаруживают после удаления аппендикса. Рак также могут найти случайно при плановом осмотре или диагностических процедурах, нацеленных на выявление других патологий. Диагностика рака включает биопсию, УЗИ и МРТ.
Среди факторов риска для развития рака аппендикса:
- курение,
- наличие гастрита и некоторых других заболеваний ЖКТ,
- случаи рака аппендикса у родственников,
- возраст (риск развития рака увеличивается с годами).
С какой стороны болит?
Как правило, боли при аппендиците локализуются в нижней правой части живота, поскольку именно там находится аппендикс — между пупком и правой подвздошной костью (рис. 3).
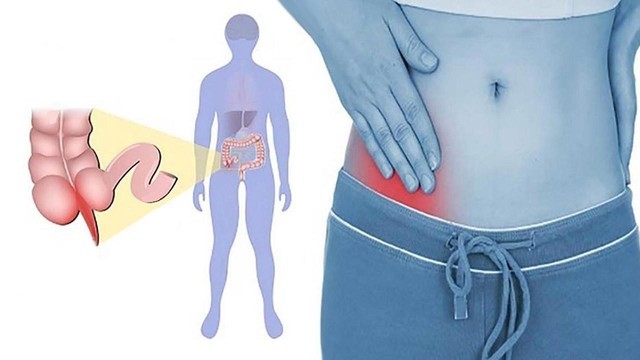 Рисунок 3. Боль при аппендиците обычно сильнее всего в месте воспаления — внизу живота с правой стороны. Источник: СС0 Public Domain
Рисунок 3. Боль при аппендиците обычно сильнее всего в месте воспаления — внизу живота с правой стороны. Источник: СС0 Public Domain
Однако в редких случаях боль отмечается с левой стороны. Причин у этого феномена сразу несколько:
- Излишняя подвижность ободочной кишки.
- Иррадиация. Аппендицит известен тем, что при надавливании на живот боль может отдавать в любую часть живота (в том числе – влево).
- Зеркальное расположение внутренних органов (то есть органы, которые в норме должны находиться справа, располагаются с левой стороны, и наоборот)
Как отличить от других заболеваний?
Боль, возникшая из-за воспаления аппендикса, обычно становится сильнее во время кашля и чихания, при движении и дыхании. Существует также характерное для аппендицита явление, которое получило название «симптом Образцова» — усиление болевых ощущений, когда больной в положении стоя поднимает правую ногу.
Характерная особенность аппендицита, позволяющая отличить его от других заболеваний брюшной полости – боль стихает, если принять позу лежа на боку с подтянутыми к животу коленями.
Диагностика
Диагностические мероприятия начинаются с пальпации. При надавливании на живот справа и резком убирании руки боль усиливается – это называют симптомом Щеткина-Блюмберга.
Лабораторная диагностика:
- Анализ крови (о наличии аппендицита говорит повышенное содержание лейкоцитов и незрелых нейтрофилов).
- Анализ мочи (проводят, чтобы убедиться, что причина боли — не заболевание мочевыделительной системы).
Инструментальная диагностика:
- Ультразвуковое исследование брюшной полости.
- Компьютерная томография.
- Рентгенография.
В сомнительных случаях врач может назначить диагностическую лапароскопию: через надрез в брюшной стенке вводится эндоскоп, при помощи которого производится прямой осмотр аппендикса. Эту процедуру относят к диагностическим операциям, но точность исследования стремится к 100%.
Лечение
Как правило, аппендицит лечится хирургически — при подтверждении диагноза аппендикс удаляют. Если все симптомы указывают на аппендицит, не нужно предпринимать самостоятельных попыток облегчить состояние. Тепловые процедуры строго противопоказаны (то есть грелку прикладывать нельзя).
Важно! При подозрении на острый аппендицит нужно срочно звонить в скорую помощь по номеру 103. Если приступ начался вдали от города, можно позвонить в единую службу спасения по номеру 112.
До приезда бригады скорой помощи нельзя принимать обезболивающие препараты. Больному придется запастись терпением, поскольку обезболивание может изменить клиническую картину и затруднит диагностику. Запрещено принимать пищу (в редких случаях при аппендиците может усиливаться аппетит), не рекомендуют даже пить. Если мучает сильная жажда, можно сделать пару небольших глотков воды, но не более.
Важно! Больной не должен передвигаться самостоятельно – любая физическая нагрузка может спровоцировать разрыв аппендикса.
Как проходит операция
Стандартная операция по удалению аппендикса проходит под общим наркозом и длится в среднем 40-50 минут. При классической аппендэктомии делается надрез 6-8 см в правой подвздошной области, ткани раздвигают при помощи специальных инструментов. Хирург извлекает наружу часть слепой кишки и удаляет аппендикс, после чего ушивает сосуды и ткани.
При лапароскопическом удалении аппендикса производят проколы брюшной стенки . В одно отверстие врач вводит эндоскоп, который помогает ему контролировать ход операции. В два других отверстия вводятся хирургические инструменты (рис. 4).
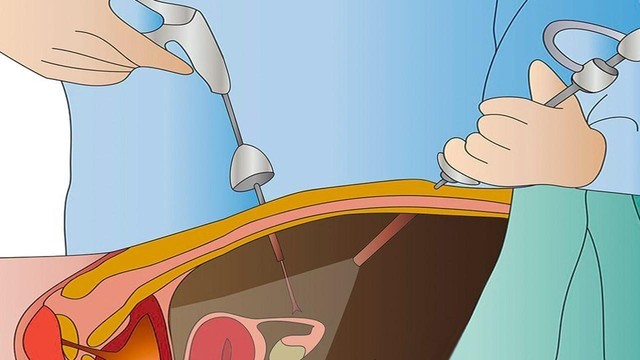 Рисунок 4. Лапароскопическое удаление аппендикса травмирует ткани в наименьшей степени. Источник: СС0 Public Domain
Рисунок 4. Лапароскопическое удаление аппендикса травмирует ткани в наименьшей степени. Источник: СС0 Public Domain
В случае разрыва аппендикса и развития перитонита необходима более сложная операция – срединная лапаротомия (длина разреза – примерно 10 см) с санацией брюшной полости, осуществляемой при помощи дренажных приспособлений. В послеоперационном периоде больному необходимо пройти курс антибиотиков широкого спектра действия.
Медикаментозная терапия
Отечественные специалисты считают медикаментозное лечение аппендицита малоэффективным. В Европе подход несколько отличается: врач сначала назначает курс антибиотиков, и только если он не помог, больного отправляют на операцию. Российские хирурги считают такой подход неоправданно рискованным, поскольку промедление с оперативным удалением аппендикса может привести к развитию осложнений и даже — летальному исходу.
Профилактика
Чтобы снизить вероятность острого аппендицита, следует придерживаться следующих правил:
- включать в рацион достаточное количество клетчатки для профилактики запоров и гнилостных процессов в кишечнике,
- избегать бесконтрольного употребления антибиотиков, чтобы не допустить развития дисбактериоза,
- повышать иммунитет: вести активный образ жизни, избегать вредных привычек, регулярно принимать витаминные комплексы,
- Раньше за рубежом практиковалась профилактическая аппендэктомия – американские врачи удаляли детям аппендиксы с таким же рвением, как советские врачи вырезали детям гланды при малейших признаках простуды. Однако сейчас от этой практики отказались, поскольку после профилактической аппендэктомии дети страдали от регулярных расстройств пищеварения и были подвержены частым простудам из-за ослабления иммунитета.
Заключение
Таким образом, для профилактики аппендицита важно употреблять достаточное количество клетчатки, повышать защитные силы организма и избегать вредных привычек. Как правило, воспаление червеобразного отростка развивается стремительно, поэтому при подозрении на аппендицит следует без промедления вызвать бригаду скорой помощи. При своевременном обращении к врачу прогноз благоприятный.
Источник
