Стационар для детей с воспалением легких

Воспаление легких (пневмония) — смертельно опасная болезнь. Особенно опасна пневмония в детском возрасте. До появления антибиотиков детская смертность от пневмонии превышала все мыслимые значения, однако и в современном мире периодически регистрируют случаи смерти детей (как правило, в возрасте до 1 года). Даже при теперешнем уровне развития медицинских средств статистика заболеваемости и смертности детей до пятилетнего возраста остается высокой — 150–160 млн случаев заболеваний и 1–2 млн летальных исходов каждый год (согласно мировой отчетности).
Естественно, прежде чем обсуждать тактику ведения ребенка с пневмонией, необходимо ее установить (или хотя бы просто заподозрить). У ребенка диагностировать пневмонию весьма проблематично по тем причинам, что далеко не всегда дети адекватно оценивают свое состояние. Естественно, первые проявления этого заболевания заметят родители (другие взрослые родственники). Если ребенок маленький, он не будет вообще ничего говорить (до двух-трехлетнего возраста), ребенок постарше уже сможет более-менее четко сформулировать свои жалобы. В первую очередь, в глаза бросится упадок сил и общая вялость ребенка. Он будет апатичен, не будет бегать, прыгать, проявлять какую-либо активность. Будет существенно снижен аппетит, много будет спать. При такой симптоматике обязательно надо измерить температуру тела. При пневмонии в большинстве случаев она будет высокой (достигнет фебрильных значений, поднимется до 38 градусов Цельсия и выше). Необходимо прислушаться к дыханию — при воспалении легких оно будет ослаблено.
Окончательный диагноз пневмонии устанавливается и подтверждается только врачом согласно данным осмотра, результатам анализов и рентгенографии (последняя — самая информативная). Выявить пневмонию, особенно у маленьких детей непросто.
Поводом для подозрений должны стать:
- высокая температура свыше 3 дней (обычно выше 38 0С, но не обязательно, особенно у детей до года), также следует помнить, что у детей раннего возраста возможно молниеносное развитие пневмонии (в течение нескольких часов);
- одышка и нарушение ритма дыхания;
- втяжение грудной клетки во время вдоха;
- посинение ногтей, губ, кожи, носогубного треугольника;
- снижение аппетита, отказ от груди (у младенцев);
- нарушения сна;
- кряхтение и кашель;
- потливость во время сна.
При осмотре ребенка не всегда сразу можно различить легочные изменения, поэтому при подозрении на воспаление врач направляет на анализы и рентгенологический снимок.
Повышение содержания лейкоцитов и увеличение СОЭ в общем анализе крови и очаги изменений в легочной ткани на снимке говорят в пользу пневмонии.
Лечение в стационаре обязательно при наличии хотя бы одной из ситуаций:
- возраст менее 3 лет;
- осложненное течение болезни;
- наличие дыхательной недостаточности;
- сопутствующие хронические и системные заболевания;
- гипотрофия (расстройство питания);
- врожденные пороки сердечной и дыхательной систем;
- неблагоприятные бытовые условия по месту проживания.
После того, как ребенка госпитализировали, проводят дополнительные обследования — общий анализ крови, общий анализ мочи, посев мокроты с определением чувствительности флоры к антибиотикам и самое главное — обзорная рентгенография органов грудной клетки, которая и подтвердит диагноз. После всех проведенных анализов возможна смена антибактериального препарата в случае его неэффективности на тот, к которому определена чувствительность.
Срок лечения в клинике занимает не весь процесс выздоровления. Обычно на амбулаторный режим выписывают на 3–4 день после нормализации температуры и показателей крови. Как правило, это происходит на 10–12 день в нетяжелых случаях. За сколько можно вылечиться в отделении при осложненных вариантах и как долго это происходит — решается только индивидуально.
При отсутствии показаний к госпитализации, врач назначает лечения воспаления легких на дому. При этом важно тщательно контролировать состояние ребенка, внимательно следить за проявляющимися симптомами и проходить рентгенологический контроль. При ухудшении состояния или неэффективности домашнего лечения, необходимо немедленно обратиться к врачу с целью коррекции терапии или дальнейшего лечения в больнице.
Лечение дома возможно только при наличии всех нижеперечисленных условий:
- возраст от 3 лет и старше;
- легкое течение болезни;
- отсутствие других заболеваний;
- отсутствие выраженной интоксикации;
- отсутствие аллергических реакций на препараты;
- наличие санитарно-бытовых условий (проветривание, влажная уборка, покой и постельный режим);
- уверенность в четком выполнении родителями всех назначений и процедур.
Важно! Принимать решение о домашнем лечении можно только с разрешения врача и при точной уверенности в строгом соблюдении схемы лечения и режима! Если есть сомнения в возможностях выполнения — лучше перестраховаться и выбрать стационарное лечение!
Сегодня существует выбор между государственными клиниками (как по месту жительства, так и по выбору) и частными.
И те, и другие используют стандартные протоколы лечения, включающие антибиотики или противовирусные (по типу возбудителя), а также по показаниям препараты для устранения дыхательных спазмов, иммуномодулирующие средства, физиотерапию и средства для коррекции сопутствующих заболеваний (при их развитии).
Государственная клиника предоставляет полное диспансерное наблюдение и протокол лечения, но не всегда имеет комфортные условия. В некоторых стационарах есть платные палаты с личным санузлом и душевой, а также по договоренности возможен родительский уход за ребенком.
Частные клиники отличаются более высоким уровнем комфорта и обслуживания (отдельные палаты-люкс, современная мебель, индивидуальная медсестра или сиделка и т. д.). Но не все они имеют отделения реанимации и неотложной хирургии, поэтому в случае осложнений ребенок будет переведен в соответствующее отделение государственной больницы.
При выборе места госпитализации, кроме общих условий, нужно выяснить наличие отделения реанимации и интенсивной терапии, диапазон действия лицензии клиники, а также алгоритм действий при возможном развитии осложнений (куда будут переводить, как будет организована доставка, если потребуется перевод в другую больницу, какое время это займет).
Также в пользу конкретной клиники говорит ее оснащение, наличие широкопрофильной лаборатории, рекомендации и отзывы пациентов. Обо всем этом родитель может заранее поинтересоваться, используя поиск в интернете по выбранной клинике.
Сроки лечения зависят от степени тяжести пневмонии, ее формы, возбудителя, наличия или отсутствия осложнений и ответа организма на антибактериальные или антивирусные препараты.
Согласно протоколам, с нетяжелой пневмонией в клинике «лежат» 7–10 дней, с осложненной — 10–14. Осложненная (тяжелая), с вовлечением других систем и органов, развитием аллергий и побочных реакций — до получения адекватного отклика на терапию — сроки индивидуальные. У маленьких детей борьба с заболеванием проходит на пределе защитного резерва организма, поэтому сроки лечения и восстановления дольше, чем у детей старше 5 лет.
Полное излечение наступает (с исчезновением всех признаков, включая рентгенологические) в нетяжелых случаях — 4–6 недель, тяжелых — от 1,5 месяцев.
Важно! Самолечение, самостоятельное изменение назначений врача, невыполнение схемы лечения и отмена лекарств могут привести к осложнениям: отеку, абсцессу и гангрене легких, выраженной дыхательной недостаточности, развитию сепсиса, менингита, сердечных нарушений. Эти осложнения настолько опасны, что могут привести к летальному исходу! Особенно стремительно развиваются осложнения у детей до года.
Независимо от того где проводится лечение воспаления легких у ребенка, в стационаре или дома, применяются одинаковые принципы терапии, призванные устранить причину болезни, облегчить симптомы и ускорить процесс выздоровления. К ним относятся:
- этиотропная терапия — при ней используются препараты, оказывающие влияние на микроорганизмы, вызвавшие пневмонию. Это могут быть антибиотики (при бактериальной инфекции), противовирусные и противогрибковые средства;
- cимптоматическое лечение — при котором применяются лекарственные средства, призванные устранить неприятные проявления болезни. Для этого применяются жаропонижающие, муколитики и отхаркивающие средства, бронходилататоры и др.;
- хирургическое лечение — осуществляется в условиях стационара при наличии осложнений (плевральный выпот, абсцесс легкого).
На этапе выздоровления врачи назначают физиотерапевтические процедуры (электрофарез, УВЧ, ЛФК), а также витаминно-минеральные комплексы, с целью восстановления организма после изнуряющей болезни.
Необходимые дозы, кратность и продолжительность приема всех препаратов определяется врачом в зависимости от тяжести течения болезни, возраста и массы тела больного ребенка. Категорические нельзя самостоятельно отменять препараты или же заниматься самолечением. Подобранная специалистом комплексная эффективная терапия является залогом успешного выздоровления.
Помимо медикаментозной терапии, без которой не обойтись при лечении воспаления легких, необходимо обеспечить ребенку все условия, способствующие облегчению состояния и ускорению излечения, в особенности, если терапия проводится в домашних условиях. К подобным методам относятся.
- Диета — рацион должен быть сбалансированным, богатым витаминами и питательными веществами. Кормить ребенка следует небольшими порциями через равные промежутки времени.
- Обильное теплое питье — особенно важно это в начале лечения, когда у многих детей часто отсутствует или снижен аппетит. Ребенку следует давать теплые чаи, морсы, соки, компоты, отвары трав.
- Доступ чистого, влажного, прохладного воздуха. Рекомендуется частое проветривание и использование увлажнителей воздуха, поскольку это улучшает процессы дыхания и способствует лучшему отхождению мокроты при кашле.
- При лечении антибиотиками необходимо использовать сорбенты и средства, нормализующие кишечную микрофлору, с целью профилактики и лечения дисбиоза.
- После разрешения специалиста можно выполнять дыхательную гимнастику и вибрационный массаж, способствующий лучшей эвакуации мокроты из легких.
В начале лечения, важно строго соблюдать постельный режим. При соблюдении всех врачебных назначений и улучшении состояния, спустя 7 дней терапии, малыша переводят на обычных режим и разрешают кратковременные прогулки на свежем воздухе. После перенесенной пневмонии школьникам дается освобождение от занятий физкультурой, длительность которого в среднем составляет 1 месяц.
Проводить прививки разрешаются не ранее чем через 1,5 месяца после полного выздоровления, график согласовывается с лечащим педиатром.
-
Автор —Полухина Анастасия Александровна
-
15.03.2018
-
Все консультации автора
Источник
Одной из наиболее опасных патологий дыхательных путей у детей является воспаление легких. Опасность данного заболевания состоит в высоком риске развития серьезных осложнений, которые могут привести к инвалидизации и даже летальному исходу.
Поэтому родители должны иметь четкое представление, как протекает воспаление легких у детей, чтобы при появлении первых тревожных признаков немедленно обратиться к врачу.

Одной из клиник Москвы, предлагающих услуги диагностики и лечения воспаления легких, является Юсуповская больница. Это современное медицинское учреждение, где рботают ведущие специалисты, в совершенстве владеющие прогрессивными методиками лечения заболеваний дыхательных путей.
Причины развития пневмонии у детей
Чаще всего воспаление легких у детей провоцируется вирусными инфекциями (грипп, аденовирусная или респираторная инфекция) с присоединением бактериальной флоры.
Наиболее часто – стрептококками, стафилококками, гемофильной палочкой.
Инфицирование вирусами и бактериями, присутствующими в горле и носе малыша, происходит как при их вдыхании, так и воздушно-капельным путем при чихании и кашле.
Существует ряд факторов, способствующих развитию воспаления легких у детей:
- ослабленный иммунитет вследствие недостаточного или неправильного питания (особенно у грудничков на искусственном вскармливании);
- наличие предшествующих заболеваний: частых ОРВИ, бронхитов, отитов;
- воздействие негативных факторов окружающей среды: проживания в перенаселенном жилище, загрязнения воздуха внутри помещения, курения родителей и пр.
Какие симптомы при воспалении легких у детей?
Клиническая картина, позволяющая заподозрить воспаление легких у ребенка, довольно разнообразная. Пневмония может проявляться следующими симптомами:
- высокой температурой тела, не снижающейся более трех дней;
- кряхтящим дыханием;
- сильным кашлем;
- одышкой;
- ознобом;
- втяжением межреберных промежутков;
- синюшностью кожных покровов, губ;
- отсутствием аппетита;
- беспокойством либо сонливостью.
Воспаление легких: симптомы у детей годовалого возраста
Течение воспалительных процессов у годовалых детей, по мнению специалистов, проходят не так тяжело, как у младенцев в возрасте от одного до шести месяцев.
После года у ребенка менее выражены признаки дыхательной недостаточности, благодаря чему нетяжелые формы воспаления легких в некоторых случаях лечат в амбулаторных условиях, под наблюдением врача-педиатра. Однако, учитывая опасность бронхиальной обструкции и затруднения дыхания, чаще всего годовалым малышам с пневмонией рекомендуется госпитализация в педиатрическое отделение стационара.
Выявить пневмонию у детей в этом возрасте довольно трудно. Врач должен обладать весомым опытом медицинской практики, чтобы знать, какие симптомы при воспалении легких у детей должны вызывать тревогу.
Воспаление легких: симптомы у детей 2 лет
Воспаление легких у детей в 2 года вызывает, как правило, бактериальная инфекция (пневмококки, стрептококки, гемофильная палочка). Данные возбудители имеют различную специфику.
Например, пневмония, спровоцированная пневмококками, может привести к развитию у двухлетнего ребенка двусторонних воспалительных изменений паренхимы легких. При нормальном иммунитете малыша, антибактериальная терапия позволяет справиться с заболеванием за одну-две недели.
Симптомы пневмонии у детей 2 лет зависят от типа возбудителя инфекции, степени тяжести недуга и иммунитета ребенка. Наиболее часто воспаление легких в этом возрасте проявляется следующими признаками:
- учащением дыхательных движений (до 40 в минуту);
- появлением синюшности в области носогубного треугольника;
- повышением температуры тела;
- общими интоксикационными синдромами: сонливостью, бледностью и пр.
При наличии хотя бы нескольких из вышеописанных симптомов ребенок должен быть помещен в больницу для дальнейшей диагностики и лечения.
Признаки воспаления легких у детей 3 лет
В трехлетнем возрасте, ввиду физиологических изменений в крови у детей отмечается увеличение количества лейкоцитов и снижение уровня лимфоцитов. Вследствие данных процессов происходит ослабление иммунных факторов и повышение риска воспалительных заболеваний, в том числе и воспаления легких. Симптоматика пневмонии у детей трех лет может быть более выраженной.
Диагностика и лечение пневмонии у маленьких детей
Наиболее информативным методом исследования при пневмонии у детей, как и у взрослых, является рентген. Кроме того, врач проводит аускультацию, назначает дополнительные лабораторные анализы.
После подтверждения диагноза назначается лечение, основу которого составляет прием антибактериальных препаратов. Выбор лекарственного препарата зависит от типа возбудителя инфекции.
О полном выздоровлении можно говорить при нормализации температуры малыша, улучшении его самочувствия, отсутствии клинических, рентгенологических и лабораторных признаков воспаления.
Кровоток в легких полностью восстанавливается через один-два месяца после проведенного лечения. Потому в данный период нужно ограничить физические нагрузки и контакты ребенка с людьми, больными ОРЗ. Речь идет не о полной изоляции малыша, а лишь о разумном ограничении.
Качественную диагностику и лечение пневмонии можно провести в клинике терапии Юсуповской больницы. Благодаря практическому опыту наших специалистов, применению современных антибактериальных препаратов и профессиональному оснащению клиники лечение воспаления легких в Юсуповской больнице проходит в короткие сроки и без осложнений. К услугам пациентов предлагаются консультации компетентных врачей, комплексная диагностика и круглосуточная помощь внимательного персонала. На лечение принимаются пациенты возраста 18+.
Запись на прием проводится по телефону, кроме того, вы можете связаться с врачом-координатором на нашем сайте.
Источник
Пневмония — заболевание системы органов дыхания, характеризующееся развитием воспалительного процесса в легочной ткани (преимущественно в альвеолах).
Различают два основных типа пневмоний:
- Внебольничная пневмония. Внебольничными принято называть пневмонии, возникшие вне стационара больницы или в первые двое суток (48 часов) после госпитализации.
- Госпитальная (нозокомиальная) пневмония. Госпитальными называют пневмонии, резвившиеся в больничных условиях, спустя 48 часов (двух суток) и более после госпитализации. Лечение госпитальной пневмонии может представлять значительные сложности, так как эти пневмонии часто вызываются устойчивыми к антибиотикам штаммами микроорганизмов, циркулирующими в отделениях стационара. Такие пневмонии отличаются тяжелым течением и высокой летальностью.
Причины
Причиной развития пневмонии является проникновение инфекции в легочную ткань. Чаще всего пневмонии развиваются в результате размножения бактерий, реже причиной являются вирусы, грибки, микоплазмы и др. Встречаются также смешанные формы пневмонии, когда высевается сразу несколько возбудителей. Лечение пневмонии должно проводиться с учетом ее причины и на основе данных бактериологического исследования (определения чувствительности флоры к антибиотикам). Повышается риск развития пневмонии у лиц, злоупотребляющих алкоголем, у курильщиков, у больных ХОБЛ, при иммунодефицитах, а также при переохлаждении.
Подозреваете воспаление легких?
Получить консультацию, а также записаться на прием Вы можете по тел.:
+7 (499) 266-98-98
Классификация
- По патогенезу:
- Первичная — воспалительный процесс развивается сразу в легочной ткани как самостоятельное заболевание.
- Вторичная — развивается как осложнение других заболеваний (застойная пневмония при сердечной недостаточности, вирусная пневмония на фоне ОРВИ, параканкрозная пневмония на фоне рака легких, аспирационная пневмония, пневмония на фоне травмы). Лечение вторичной пневмонии должно включать воздействие на причину, ее вызвавшую.
- По распространенности:
- Очаговая — захватывает небольшой участок легких
- Сегментарная — захватывает сегмент или несколько сегментов легких
- Долевая — захватывает полностью долю легкого
- Тотальная — захватывает целиком легкое
- По возбудителям:
- Бактериальная
- Вирусная
- Грибковая
- Атипичная. Атипичными называют пневмонии, вызванные «нетипичными» для этого заболевания возбудителями (хламидии, микоплазмы, легионеллы и др.) и характеризующиеся стертой клинической картиной. Лечение атипичной пневмонии осложнено неэффективностью обычных, общепринятых методов.
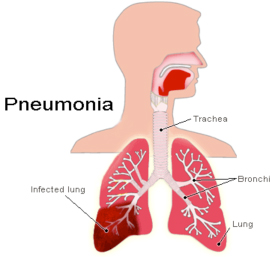
Клиника
Заболевание обычно развивается остро, нарастают симптомы интоксикации, повышается температура тела до 39–40 градусов, отмечается головная боль, слабость, потливость, боли в грудной клетке, кашель с мокротой, боли в мышцах. Для атипичной пневмонии характерно постепенное начало, субфебрильная температура, сглаженность симптомов. Пневмония протекает более тяжело у людей, злоупотребляющих алкоголем, больных нефритом и заболеваниями печени.
Диагностика
Диагноз пневмонии устанавливается на основании данных осмотра, рентгенологического исследования, компьютерной томографии. Диагностические мероприятия включают посев мокроты с идентификацией возбудителя и определением чувствительности к антибиотикам. Наша клиника оснащена всем необходимым оборудованием, включая собственную клинико-диагностическую лабораторию, что позволяет в кратчайшие сроки провести обследование и назначить эффективное лечение при пневмонии.
Лечение пневмонии
В лечении пневмонии основная роль отводится антибиотикам. Назначают макролиды, метрогил, фторхинолоны, амоксиклав, бета-лактамы, карбапенамы, цефалоспорины, а также сочетания антибиотиков.
Применяются препараты, расширяющие бронхи (бронхолитики), а также препараты, улучшающие отделение мокроты. При необходимости проводится дезинтоксикационная терапия. Лечение пневмонии должно проводиться в условиях стационара.
Источник
