Температура от воспаления на лице
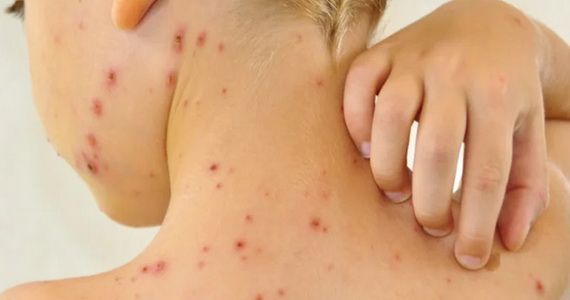

К сожалению, такая проблема, как воспаления на лице может возникнуть у любого человека. Высыпания на коже могут появиться даже у тех людей, которые тщательно следят за своей кожей. Почему появляются прыщики на лице? Как предотвратить их возникновение?
Прыщики (или угри, или акне) – это кожное заболевание, связанное с воспалительным процессом сальных желез и фолликул.
Причинами появления прыщей на лице и не только могут быть разные факторы, но они всегда говорят о нарушении внутреннего состояния организма, независимо от возраста.
Если в юношестве это чаще всего результат гормональной перестройки в период полового созревания, то и в более старшем возрасте возникновение прыщей может быть спровоцировано гормональным сбоем, произошедшим по разным причинам:
Гормональная перестройка организма
- Период полового созревания. Эта наиболее частая и самая распространенная причина появления прыщей. Возрастные изменения гормонального баланса приводят к резкому повышению гормона андрогена в организме подростков во время полового созревания. Это вызывает увеличение количества кожного жира и его плотности, в результате чего образуются пробки в волосяных фолликулах и появляется угревая сыпь.
- Предменструальный период. В последней фазе менструального цикла у представительниц женского пола уровень стероидных гормонов повышается, поэтому некоторые замечают в этот период появление прыщей на лице.
- Беременность, отмена противозачаточных таблеток.
Гормональный сбой
Сбои в выработке половых гормонов и всевозможные гормональные нарушения могут также вызывать появление прыщей. Причиной угревой сыпи могут быть заболевания эндокринной системы, например, нарушения работы надпочечников, мужских и женских половых органов, гипофиза. Поликистоз яичников негативно влияет на овуляцию, и нередко является причиной прыщей на лице. Поэтому в некоторых случаях сначала целесообразно обратиться к гинекологу и эндокринологу, сдать необходимые анализы, а только потом подбирать подходящие средства от прыщей.
Болезни ЖКТ и погрешности в еде
Частой причиной возникновения угревой сыпи и акне на лице является неправильное питание и нарушение работы ЖКТ. Это может происходить при дисбактериозе, болезнях желудка, кишечника, поджелудочной железы, желчного пузыря. Сальные железы начинают с избытком вырабатывать кожное сало из-за потребления большого количества углеводов и недостаточного получения организмом аминокислот. Также могут иметь место патологии ЖКТ, когда пища не до конца усваивается и в организме образуется много токсинов.
Употребление некоторых продуктов может стать причиной появления различных воспалений на лице. Обратите внимание на перечень продуктов, которыми не стоит злоупотреблять:
- Мучные и сладкие продукты: конфеты, чипсы, газированные напитки, печенье, сдоба, шоколад и т.д.
- Сладкий кофе, который особенно не рекомендуется пить на голодный желудок.
- Мороженное, сыр с высокой степенью жирности, жирное молоко
- Орехи (миндаль, арахис, фисташки, грецкие орехи). Несмотря на их пользу, злоупотреблять орехами не стоит.
Ослабленный иммунитет и стресс
В результате стрессов повышается выброс адреналина, что в свою очередь повышает выработку гормона андрогена. А это, как мы уже выяснили, является причиной появления угрей. К тому же, стресс ухудшает работу иммунной системы, поэтому противостоять инфекциям окружающей среды организму становиться труднее, а значит риск появления прыщей серьезно возрастает. Также на появление высыпаний в определенной степени влияет недостаток сна.
Гиперкератоз
При гиперкератозе происходит увеличение рогового слоя кожи. Это явление возникает при нехватке витамина А. Иногда заболевание возникает из-за воздействия гормонов.
Неправильный уход за кожей
При отсутствии необходимого ухода кожа реагирует появлением прыщей и сыпи. Чтобы иметь чистое лицо без высыпаний, необходимо регулярно очищать кожу от загрязнений и косметики. Обязательно снимать макияж на ночь, пользоваться косметическими средствами, соответствующими вашему типу кожи, периодически делать пилинг, очищая поверхность кожи от омертвевших клеток и глубоких загрязнений.
Наличие подкожного клеща
Причиной появления прыщей на лице может быть подкожный клещ (демодекс). Этот клещ есть на коже у большинства людей и при нормальном состоянии организма не опасен. Но если функции ЖКТ, эндокринных или сальных желез нарушены, то все вместе становится причиной серьезных проблем с кожей.
Привычка выдавливать прыщи и трогать лицо руками
Еще одной распространенной причиной появления прыщей, о которой многие не задумываются, является привычка дотрагиваться до лица руками. Не стоит забывать, что зачастую прикосновения происходят грязными руками, а значит есть большая вероятность занести на кожу вредных микроорганизмов. Из-за этого происходит воспаление и нагноение.
То же самое бывает при выдавливании прыщей, во время которого инфекция распространяется из воспаленного участка кожи на здоровый и глубоко проникает в поры. В итоге происходит заражение и появление все новых и новых прыщей.
Расположение прыщей на лице есть своеобразная схема, в каждую область которой можно записать соответствующий орган.
1. Прыщики на лбу могут появиться, если есть проблемы с пищеварением. Область лба входит в зону, которая копит больше всего сальных желез. Стоит проверить желудок и кишечник.
2. Прыщи, которые выступают на переносице, свидетельствуют, что есть проблемы с печенью. Они могут появиться, если употреблять много алкогольных напитков, лучше воздержаться от жирных блюд и от молочных продуктов.
3. Прыщи вокруг глаз, указывают, что почки стали не правильно функционировать или происходит обезвоживание организма, поэтому стоит принимать большое количество жидкости, чтобы такого не случилось.
4. Причин для появления прыщей на носу может быть несколько: большие поры носа, жирные по своей структуре. Также сбой в гормональном фоне. Могут быть проблемы с сердцем, стоит обратить внимание какое артериальное давление и уровень холестерина. Эта причина относиться больше к представительницам женского пола, если кожа не была очищена от макияжа или срок косметики был уже простроченным.
5. Значение прыщей на лице в области щек, указывает на проблемы с дыхательной системы, часто они возникают у людей, которые курят или у которых есть на что-то аллергия, то лучше в меньших количествах кушать сладкие изделия.
6. Последствия изменений в гормональной системе или неприятные ситуации, которые сопровождаются стрессами, сопутствуют к тому, что возле губ появляются прыщи. Чтобы прыщи стали проходить стоит высыпаться, пить воду и употреблять овощи, рекомендуется зеленого цвета.
7.Прыщи на подбородке. Они в основном говорят о сбоях в эндокринной системе или о проблемах в пищеварении. Еще это может быть заболевания женского характера (половые железы).
КАКИЕ ЖЕ СПОСОБЫ ВЫБРАТЬ ДЛЯ ИЗБАВЛЕНИЯ ОТ ПРЫЩЕЙ НА ЛИЦЕ?
1. Народные средства: настойка календулы, сок лимона или алоэ, чистотел, бодяга, масло чайного дерева, маски из дрожжей и овсяных хлопьев.
2. Медикаментозные препараты: мази салициловая, ретиноевая, «Дифферин», «Клиндовит», «Клензит»; гели «Куриозин», «Базирон», «Скинорен»; лосьон «Зинерит».
3. Косметологические процедуры: глубокая чистка лица или ультразвуком, химический пилинг, озонотерапия, мезотерапия, фото- и лазеротерапия и др.
К счастью, на сегодняшний день существует много различных средств и способов для избавления от прыщей, позволяющих эффективно бороться с угревой болезнью и предотвращать появление новых очагов. Так что даже при самой тяжелой стадии заболевания есть шанс победить последствие акне при выполнении определенных рекомендаций.
Теперь вы знаете, почему появляются прыщи, и в большинстве случаев сможете застраховать себя от их возникновения. А если у вас уже есть эта проблема, сможете правильно выбрать способ по ее устранению. Не забывайте заботиться о своей коже и хоть иногда посещать косметолога, который посоветует, как правильно за ней ухаживать. И тогда лицо станет настоящим отражением вашей внутренней красоты.
Вы всегда можете проконсультироваться с нашими специалистами !
Источник
Что такое розацеа?
Это покраснение лица, которое может переходить в воспалительные изменения (высыпания, шелушение, зуд, болезненность).
Клинические проявления розацеа.
Заболевание начинается после 25-30 лет. Сначала наблюдается склонность к частому покраснению лица, реже шеи и декольте. Появляются «лопнувшие сосудики» (телеангиоэктазии). Затем краснота в отдельных участках становится стойкой. Впоследствии на месте стойкого покраснения может развиться воспаление, шелушение, высыпания (внешне напоминающие прыщи). Без лечения количество таких элементов увеличивается. Нередко развивается сухость и покраснения глаз. У небольшой части пациентов с возрастом образуется так называемая ринофима, утолщение и разрастание кожи носа («шишковидный бугристый нос»).
Причиной розацеа являются нарушенный тонус сосудов лица и воспаление в сосудистой стенке. Вызывать их могут разные факторы: гормональные нарушения, особенности психо-эмоционального статуса, заболевания сердечно-сосудистой или пищеварительной системы, микробные факторы. Разбираться в возможных причинах развития розацеа у конкретного человека, анализировать степень влияния той или иной особенности здоровья, должен врач. Главная задача – свести к минимуму внешние и внутренние факторы, усугубляющие розацеа, и заняться непосредственным воздействием на сосуды лица. Схемы терапии выбирает врач,они носят строго индивидуальный характер.
Внешние факторы развития розацеа
Перепады температур (сауна, жара, мороз), длительное пребывание на солнце, сильном ветре. Физические нагрузки, приготовление горячей пищи, использование декоративной косметики.
Внутренние факторы развития розацеа.
Питание: алкоголь, горячие напитки (выше 60 градусов), пряности, цитрусовые. «Острые» эмоциональные реакции (злость, ярость, напряжение, волнение и т.д.).
Влияние микроорганизмов.
При микроскопии и посевах соскобов кожи у пациентов с розацеа может определяться как нормальная микрофлора, так и патогенные микроорганизмы. Болезнетворные микробы обнаруживаются у пациентов с розацеа далеко не всегда. В некоторых случаях розацеа может сочетаться с демодекозом – заболеванием кожи, вызываемым клещом демодексом.
Что происходит в коже?
Покраснения, независимо от того, чем они вызваны, представляют собой усиление кровотока в коже. Сосуды сильно расширяются и с трудом сокращаются. Часть жидкости из переполненных сосудов может просачиваться в окружающие ткани – возникает отёк.
Также могут просачиваться белки и клетки крови. Ухудшается состояние волокон соединительной ткани и мышц, помогающих сосудам сокращаться и отводить кровь и лимфу от кожи. В сосудистой стенке и вокруг нее возникает застой и вялотекущее воспаление. К этому воспалению, ослабляющему защитные силы кожи, могут присоединяться условно-патогенные и патогенные микроорганизмы.
Лечение розацеа.
Терапия этого заболевания зависит от совокупности проявлений и особенностей у конретного человека.Существует классическая схема лечения розацеа, принятая в дерматологии. Это антибиотики, метронидазол, ретиноиды, антигистаминные препараты, местная терапия.
Местно применяются кремы, гели, мази содержащие азелаиновую кислоту, метронидазол, ретиноиды, пимекролимус, антибиотики. Лечение длится несколько месяцев. По назначению врача могут использоваться различные комбинации лекарственных средств, их чередование. Исторически широко использовались мази и пасты с ихтиолом, дегтем, серой, салициловой кислотой. Зачастую они и сейчас применяются из-за невысокой цены , но все эти средства раздражают кожу.
Основное лечение должно быть направлено на устранение провоцирующих факторов и восстановление нормального состояния сосудов. Провоцирующие факторы индивидуальны, но несомненный лидер – это чрезмерные эмоциональные реакции.
Для нормализации состояния сосудов и кожи лица, необходимо:
– уменьшить отек в коже вокруг сосудов; – укрепить сосудистую стенку; – нормализовать работу нервно-мышечного аппарата, отвечающего за сокращение сосудов; – устранить воспаление; – усилить местный иммунитет кожи.
Всеми этими качествами обладает физиотерапия.
Первый этап терапии, самый длительный, – это уменьшение отека и воспаления в сосудистой стенке и вокруг нее. Для этого подходят два метода. Лазеро-магнитная терапия – сочетание красного и инфракрасного лазерного излучения с постоянным магнитным полем. Мощное противоотечное и противовоспалительное действие на сосудистую стенку способствует оттоку избытка крови и лимфы от лица.
Mens-терапия, больше известная под названием «микротоки». Мягкое противовоспалительное действие, восстановление нормального тонуса нервно-мышечного аппарата, регулирующего сокращение сосудов, нормализует реакции сосудов на внешние воздействия.
Обе процедуры назначаются 2 раза в неделю, всего требуется не менее 12-20 процедур. В зависимости от преобладания конкретных симптомов можно начать с микротоков (преобладают краснота и «приливы») или лазеро-магнитной терапии (преобладает отек и воспаление). Для оптимального эффекта желательно применить обе методики. Процедуры недорогие и неболезненные, однако требуют регулярного посещения врача (2 раза в неделю по 30-40 минут). Чем раньше начато лечение, тем более эффективным и менее продолжительным оно будет. После процедур назначается поддерживающая терапия.
Дополнительно к физиотерапии могут назначаться лекарственные средства, которые подбираются индивидуально. Эффективность оценивается по ходу лечения, препараты могут меняться или сочетаться.
Второй этап. После стабилизации ситуации проводится удаление стойко расширенных сосудов, которые не удается устранить терапевтическими методами.
Одним из самых эффективных и щадящих методов удаления «сосудиков» является применение неодимового лазера с коротким мощным импульсом. Подача такого импульса со спектром поглощения в оксигемоглобине (компонент крови) способствует удалению сосудов без повреждения окружающей ткани.
Отличия розацеа от купероза
Купероз – появление на лице и теле «лопнувших» сосудиков (телеангиоэктазий). Это может быть начальным проявлением розацеа или самостоятельным заболеванием. Отличие от розацеа в том, что нет прогрессирования в виде воспаления и появления элементов сыпи. Беспокоит не столько стойкое разлитое покраснение, сколько наличие «сосудиков». Если купероз слабовыражен, проявлен единичными сосудами, то лечение ограничивается их удалением. Если наличие «сосудиков» сопровождается «приливами» к лицу, тяжестью и отеками в ногах и т.д., надо обратиться к врачу, чтобы он провел консультацию и выяснил, нет ли признаков розацеа или, если «сосудики» расположены наногах, варикоза.
Редакция благодарит специалистов клиники БиоМИ Вита за помощь в подготовке материала.
Источник

5 декабря 2020
Большинство инфекций вызывают стрептококки и стафилококки. Они живут в окружающей среде, заселяют кожу, слизистые оболочки рта, носа, половых органов. В 9-12% случаев воспаление провоцируют коринебактерии, палочки лепры, туберкулёза, кампилобактеры.

Здоровая кожа не пропускает микробов. Этому препятствуют строение эпидермиса, рН пота и себума, антисептические свойства секрета сальных желёз. При нарушении защиты возникают гнойничковые высыпания.
Как происходит заражение кожи инфекцией
Проникновению микроорганизмов способствуют:
- ранки, расчесы, трещинки, потёртости;
- обезвоженность эпидермиса (кожи);
- переохлаждение, перегрев;
- снижение иммунитета;
- болезни – сахарный диабет, онкологические заболевания;
- приём кортикостероидов, контрацептивов, цитостатиков.
Бактериальное заражение часто осложняет состояние ран и ожогов, зудящих дерматозов, аллергических болезней.
Поверхностные бактериальные инфекции кожи
Фолликулит
– воспаление волосяного мешочка: гнойничок вокруг волоса, покраснение окружающего участка.
Пузырчатка новорождённых
– тяжёлая заразная болезнь, когда воспалительные пузыри покрывают всё тело малыша, образуют корки и язвы.
Импетиго
– на фоне покраснения возникают безболезненные волдыри с мутным содержимым. Потом пузыри ссыхаются до желтоватых корок, оставляют эрозии.
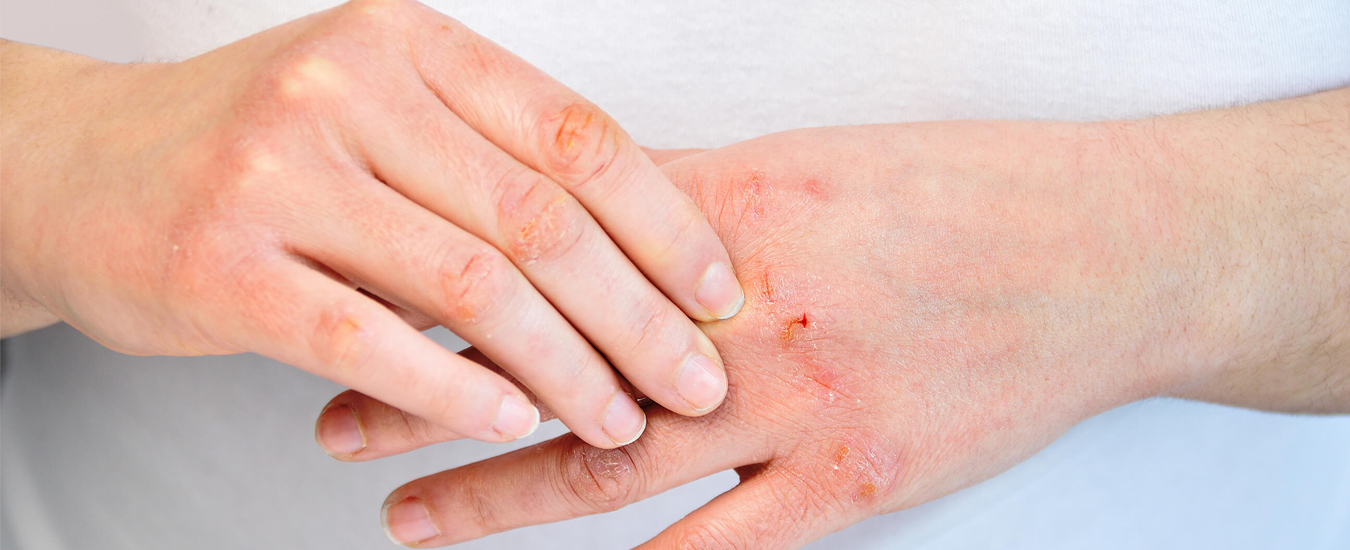
Импетиго часто возникает у детей и молодых женщин. Локализация: лицо, под волосами головы, конечности. Когда присоединяется стафилококк, корки становятся зеленоватыми или кровянистыми. Болезнь быстро распространяется в коллективе. Заподозрив её, надо изолировать ребёнка, а ранку забинтовать.
Бактериальная инфекция глубокого слоя кожи
Возникает при попадании микробов вглубь дермы.
Фурункул
Сначала появляется болезненный узел, затем в его центре созревает гнойник. Через 5-7 дней он вскрывается, выделяется гнойно-некротический стержень, ранка рубцуется. Когда очагов больше одного, говорят о фурункулёзе.
Карбункул
Это несколько фурункулов, соединившихся в общий инфильтрат. Место выглядит как опухоль багрово-синюшного цвета. Нарастает боль, страдает самочувствие, поднимается температура тела. После вскрытия образования остаётся глубокая язва, заживающая рубцом.
Акне (угри)
– воспаление протоков сальных желёз из-за закупорки. На лице, груди, плечах образуются гнойнички. Их содержимое ссыхается до корок, после отторжения которых остаются рубцы или синюшные пятна.
Гидраденит
Гнойное воспаление потовых желёз. Процесс нередко рецидивирует. Излюбленная локализация – подмышки, паховые складки, под молочными железами. Возникают глубокие болезненные узлы, синюшно-красные снаружи. Вскрываются с отделением жидкого гноя.
Рожа
Возникает у людей, индивидуально предрасположенных. Очаги воспаления чётко ограничены. Зона поражения отёчная, горячая, ярко-красного цвета, с лопающимися пузырями. Болезнь сопровождается лихорадкой, интоксикацией, сильной болью.
Глубокие пиодермии могут осложняться воспалением лимфатических сосудов и узлов, абсцессом, сепсисом.
Особенности инфекций кожи лица
Кровоснабжение органов головы, лица, оболочек мозга тесно связано. Неправильное лечение, выдавливание прыщей опасно разносом бактерий по крови, лимфе. Можно добиться увеличения площади поражённого участка, таких грозных осложнений, как менингит, абсцессы и флегмоны, воспаление глаз.
Прежде чем решиться на косметические процедуры – чистку, пилинг, мезотерапию – пройдите обследование у дерматолога, чтобы установить причину гнойничковой сыпи и пролечиться.
Лечение бактериальных инфекций кожи
Должно начинаться с ранних стадий, проходить под контролем специалиста. В ряде случаев достаточно местного лечения антибактериальными мазями, протирания антисептиками. Распространённые высыпания, глубокие пиодермии, требуют назначения системных антибиотиков. При хроническом течении врач может посоветовать аутогемотерапию, иммунные препараты.

Хирургическое лечение проводят, если гнойник не вскрывается самостоятельно или надо избежать грубого рубца. Для восстановления тканей применяют лазерную коагуляцию, физиотерапию.
Важно выявить, пролечить сопутствующие болезни, исключить неблагоприятные внешние воздействия на кожу, подобрать питание.
Профилактика
Соблюдайте следующие правила:
- После посещения тренажёрного зала протирайте антисептиком места, соприкасавшиеся с инвентарём.
- Обрабатывайте порезы и ранки антибактериальными препаратами (йод, салициловый спирт, перекись водорода) сразу после возникновения.
- Не делите предметы гигиены, косметику с другими людьми.
- Места гнойников, импетиго нельзя мыть водой, расчёсывать, надавливать.
- Избегайте острой жирной еды, сладостей.
Записывайтесь на консультацию дерматолога вовремя. Врач поможет выявить причину воспаления, сделать нужные анализы, подобрать лечение, подходящее виду и стадии пиодермии.
5 декабря 2020
Автор статьи: врач-дерматолог Мак Владимир Федорович
Источник
