Тройничный нерв хроническое воспаление и лечение
Дата публикации 10 октября 2018Обновлено 20 июля 2019
Определение болезни. Причины заболевания
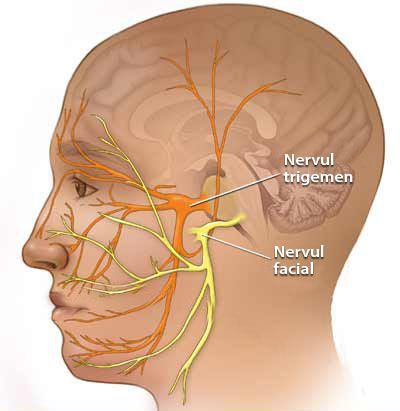
Невралгия тройничного нерва (НТН, Neuralgia n. trigemini, Prosopalgia) — хроническое заболевание, для которого характерны интенсивные боли стреляющего и/или жгучего характера в области лица, при этом расстройств чувствительности не выявляется.
По данным Всемирной организации здравоохранения, распространённость заболевания находится в пределах 2-4 человек на 100 000 населения. Чаще встречается у женщин 50-69 лет. Преобладает правосторонняя локализация.[1][2] Примерно в 3% случаев возможен двусторонний процесс, частота которого возрастает в ходе увеличения длительности заболевания.[3]
Невралгия V нерва может быть проявлением как поражения отдельных ветвей, так и его ядер в области ствола головного мозга и продолговатого мозга.
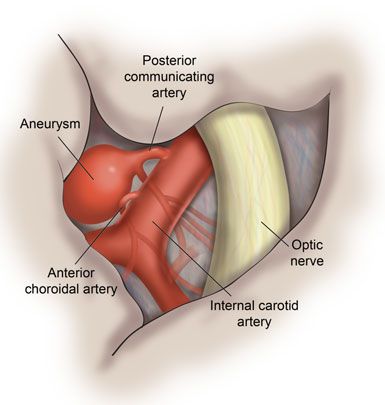
Поражения отдельных ветвей V нерва возникают в связи с переломом черепа, менингитом или рассеянным склерозом, объёмными образованиями головного мозга, саркоидозом или аневризмами близлежащих сосудов.
Поражение комплекса ядер также может быть связано с сосудистым процессом, объёмными образованиями, различными энцефалитами, рассеянным склерозом, сирингобульбией и сирингомиелией.
Кроме того, поражение V нерва может быть одним из признаков краниальной полиневропатии, связанной с отравлением трихлорэтиленом и другими химическими веществами, или ранним признаком некоторых заболеваний соединительной ткани, таких как склеродермия.
Некоторые проявления НТН возможны как сопутствующие признаки невропатии VII (лицевого) нерва. Это связано с единым кровоснабжением.

Также существует эссенциальная или идиопатическая НТН.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы невралгии тройничного нерва
Боли при невралгии тройничного нерва бывают двух видов:
- постоянные, тупые, периодически усиливающиеся боли без широкой иррадиации, возникающие в области распространения той или другой ветви нерва и не сопровождающиеся выраженными вегетативными реакциями;
- боли пароксизмального характера, длящиеся от нескольких минут до нескольких часов.[4][5]
Интенсивность приступов различна: от несильных, но частых, продолжающихся несколько секунд, до сильных и непереносимых, продолжающихся минутами и причиняющих сильные страдания.
Приступы нередко возникают спонтанно, без каких-либо раздражителей, либо в результате попадания твёрдой и холодной пищи в рот, прикосновений, сквозняков, переохлаждений под кондиционером, движений челюстями и т. п.
Приступ начинается обычно с болей в одной ветви нерва — месте первичного поражения, затем боль распространяется на другие ветви, нередко иррадиирует в затылок, к ушным нервам, в шею и даже в область грудных нервов.
Сильные приступы обычно сопровождаются вегетативными рефлекторными реакциями: покраснением лица, слезотечением, жидкими выделениями из носа, слюнотечением, иногда отёком щеки, века, небольшим припуханием половины носа.
Страдания больного проявляются общим беспокойством, потиранием болевой зоны рукой, давлению на эту зону, причмокиванию. Это наслоение новых раздражений, очевидно, ускоряет момент возникновения тормозного состояния в центре болевых восприятий, которым обычно сменяется приступ.
В качестве двигательных проявлений в связи с болевым приступом возникают тикообразные подёргивания мышц или спазматические сокращения. Максимальные подёргивания или сокращения мышц соответствуют, в основном, зонам, с которых начинается боль, т. е. местам первичного поражения.
При длительном заболевании иногда отмечается поседение волос головы на поражённой стороне.
Иногда пароксизмальные невралгии сопровождаются высыпанием herpes zoster (опоясывающий герпес), располагающегося соответственно первичным поражениям тех или других ветвей, иногда поражающего слизистую роговицы.
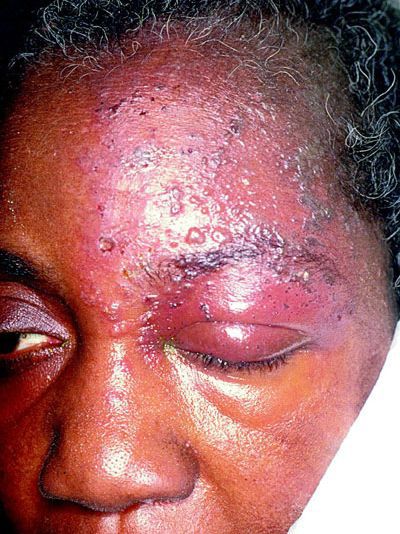
Периоды обострений могут чередоваться с периодами ремиссий, которые длятся месяцами, иногда годами.
Вне приступа обычно не наблюдается никаких расстройств: ни болевых точек, ни объективных расстройств чувствительности. Иногда можно отметить снижение болевой чувствительности главным образом в районе той ветви, которая являлась местом первичного поражения. Реже снижение чувствительности обнаруживается в области всех ветвей тройничного нерва. В отдельных случаях вне приступов больные испытывают лёгкие тупые боли. Болевые ощущения возникают в любое время, но чаще во сне.[6][7]
Патогенез невралгии тройничного нерва
Патогенез невралгии тройничного нерва, как и локализация процесса, остаётся до конца неясным. Считается, что причиной данного страдания является сдавление корешка нерва в месте его выхода из моста изменёнными сосудами или опухолью, а причиной патологии у больных с рассеянным склерозом — образование бляшки в области чувствительного ядра тройничного нерва.
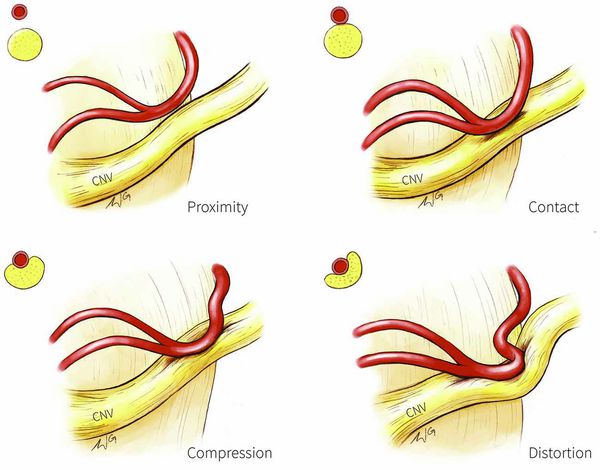
Предполагают центральную локализацию поражения на уровне понтобульбоспинальных центров, есть мнения о поражении в нисходящем корешке, связанном с ядром, или на уровне задних корешков. Имеющиеся патологоанатомические исследования, как правило, обнаруживали в гассеровых узлах изменения воспалительного или рубцового характера. Патологический очаг, изменяющий функцию узлов, влечёт за собой функциональные нарушения в расположенном выше зрительном бугре. Очаг раздражения в узле периодически под влиянием обычно внешних раздражений ведёт к возбуждению последнего с последующим возбуждением в расположенных выше центрах. Начавшись с одной точки, возбуждение затем распространяется по этим центрам. Далее сверхсильное возбуждение клеток сменяется торможением, которое распространяется в том же порядке, в каком происходила иррадиация болей. Результатом полного тормозного состояния является прекращение болей.
В этой схеме, объясняющей возникновение приступа пароксизмальной невралгии, имеется аналогия с эпилептическими припадками, только с той разницей, что реализация невралгических припадков ограничивается областью подкорки, и эти припадки никогда не ведут к последующему разлитому торможению коры головного мозга. Впрочем, это бывает иногда и при истинной парциальной эпилепсии. Если исходить из данного положения, то станет понятным, что наслаивание новых раздражений ускорит наступление тормозного состояния, т.е. конца приступа. К этим приёмам обычно и прибегают больные для купирования приступа.[8][9]
Классификация и стадии развития невралгии тройничного нерва
Невралгия тройничного нерва бывает:
- первичной — истинной (эссенциальная или идиопатическая);
- вторичной — симптоматической:
- центральной;
- периферической (компрессионной).
Классификация по этиологическому фактору:
- травматическая НТН;
- инфекционная НТН;
- НТН в результате патологии обмена веществ в организме.
Классификация по уровню поражения:
- дентальная плексалгия;
- невралгия носоресничного нерва (синдром Чарлина);
- невралгия ушно-височного нерва (синдром Фрейя);
- синдром крылонебного узла (синдром Сладера);
- глоссофарингиальная невралгия;
- SUNCT-синдром;
- синдром поражения полулунного узла.
Классификация по нарушению функций:
- нарушение чувствительной функции тройничного нерва;
- нарушение двигательной функции тройничного нерва.
Осложнения невралгии тройничного нерва
Осложнения симптоматических вариантов НТН зависят в первую очередь от этиологии. При нейроинфекционных процессах, объёмных образованиях, аневризмах близлежащих сосудов, демиелинизирующих заболеваниях наиболее вероятны осложнения от основных заболеваний, вплоть до инвалидизации и летального исхода.
В случае идиопатической НТН чаще всего наблюдается переход в хроническую стадию: болезнь носит длительный характер, тянется непрерывно или с интервалами различной продолжительности, почти не поддаваясь окончательному излечению. Однако в некоторых случаях отмечают длительную ремиссию до 5-7 лет, но затем боли возобновляются. В периоды ремиссий типично щадящее поведение пациентов с НТН — они предпочитают жевать одной половиной рта, даже в тёплую погоду укрывают голову.
В начальных стадиях болезни, когда её причина установлена, соответствующее лечение может быстро ликвидировать воспалительный процесс без остаточных явлений в виде образования рубцов. Если рубцы образуются, рецидив болезни почти неизбежен — она приобретает хроническое течение.
В случае длительно протекающих невралгий нередки признаки нарушения трофики (питания) тканей в зоне иннервации нервного корешка, таких как сальность и истончение кожи. В случае НТН I ветви вероятны выпадение ресниц и бровей, вплоть до трофических язв роговицы. Кроме того в зоне иннервации снижается тактильная и/или температурная чувствительность.
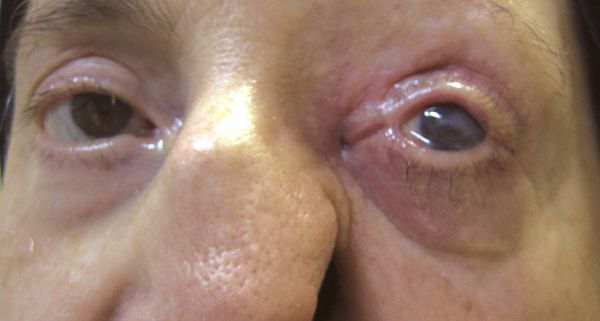
Хронические лицевые боли, обусловленные НТН, приводят к снижению порога болевой чувствительности и могут быть «маской» скрытой депрессии. И наоборот, при длительно существующей хронической боли присоединяется депрессия, вследствие общности патогенетических механизмов.[11]
Диагностика невралгии тройничного нерва
В первую очередь при подозрении на НТН необходимо выполнить магнитную томографию или компьютерную томография головы с целью исключения серьёзной патологии.
Важно дифференцировать НТН с сирингомиелией и сирингобульбией, иногда начинающихся болями в области тройничного нерва, которые могут приобрести пароксизмальный характер. Наличие характерных для сирингомиелии симптомов и дефектов физического развития позволяют установить правильный диагноз.
Иррадиирующие боли при заболеваниях придаточных полостей носа, зубов сравнительно легко дифференцируются от невралгии. Боли тупые, не носят пароксизмальный характер, исчезают бесследно после излечения вызвавших их заболеваний. Если после излечения боли не проходят, следует думать о невралгии. Смешение невралгии с болями, иррадиирующими из зубов, нередко ведёт к ошибочному диагнозу и удалению здоровых зубов.
Боли в районе первых ветвей тройничных нервов, наблюдаемые при тиреотоксикозах, необходимо относить к токсическим невралгиям. Они всегда двусторонние, часто сочетаются с затылочными болями, носят упорный характер. Специальное лечение обычно снимает эти боли.
Инфекционные невралгии тройничного нерва приходится дифференцировать с невралгиями неинфекционной этиологии. В пожилом возрасте такие невралгии могут быть обусловлены склеротическими изменениями отверстий, через которые проходят ветви тройничного нерва, с кровоизлияниями в нерв или гассеров узел.
Этиологический диагноз приходится ставить только на основании анамнестических данных. Клинические признаки могут быть сходны только при склеротическом поражении одной ветви, пароксизмы не так сильны и не приобретают широкой иррадиации. Невралгии, возникшие в результате оболочечных воспалительных процессов и неопластических процессов в области гассерова узла и корешков, тройничного нерва, кариозных заболеваний пирамидки распознаются сравнительно легко. При всех этих заболеваниях обычно в процесс вовлекаются другие черепные нервы: слуховой, лицевой, отводящий.[12][13]
Лечение невралгии тройничного нерва
Медикаментозное лечение включает в себя приём антиконвульсантов. Лучше всего зарекомендовал себя карбамазепин («Тегретол», «Финлепсин»), который назначают по схеме, начиная со 100 мг, постепенно увеличивая дозу до 600-800 мг в зависимости от переносимости и наличия нежелательных явлений. Приём обычно длится 1-2 недели, далее, при улучшении состояния, отменяется, постепенно снижая дозировку.
Препаратами второго ряда являются баклофен, тизанидин и антидепрессанты, которые вначале назначаются в условиях стационара, а затем применяются в амбулаторных условиях с постепенной отменой при достижении улучшения.
Также дополнительно применяют витамины группы B и сосудистые препараты.
Используют блокады анестетиками в местах выходов соответствующих ветвей тройничного нерва, акупунктуру и остеопатические методы коррекции.
Из физиотерапевтических методов в остром периоде заболевания и во время приступа местно используют умеренное тепловое и/или ультрафиолетовое воздействие. Широко применяют курсовое воздействие диадинамическими токами, которые оказывают обезболивающее и противовоспалительное воздействие. В упорных случаях возможно использование анальгетиков типа прокаин, тетракаин, эпинефрин.
В подостром периоде положительно зарекомендовал себя эндоназальный электрофорез 4% раствора прокаина и 2% раствор витамина В1.
В случае хронических форм НТН показан массаж лица, грязевые или парафин-озокеритовые аппликации на воротниковую область.
При неэффективности консервативной терапии показаны нейрохирургические методы лечения:
- невротомию или нервэктомию (перерезание или удаление нерва);
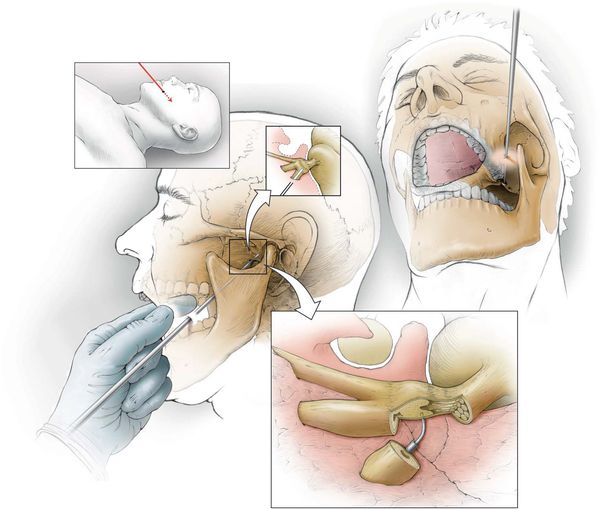
- клипирование аневризматически расширенных артерий — на мешотчатое расширение артерии накладывается металлическая скобка, прекращающая кровоток в этом расширении;
- ликвидация сдавления нерва в костных каналах внутри черепа — частично удаляются костные стенки канала;
- термическая коагуляция узла тройничного нерва;
- операции на гассеровом узле и чувствительном корешке тройничного нерва — электрокоагуляция, криодеструкция.[14][15][16][17]
Многообещающие перспективы сосредоточены на использовании ботулинического токсина.[18]
Также используются когнитивно-поведенческая терапия, физические упражнения, релаксация, биологическая обратная связь, окклюзионные шины и трейнеры, массаж и многое другое как дополнительные методы помощи при хронических лицевых болях.[19]
Прогноз. Профилактика
Прогноз эффективности лечения и длительности ремиссии зависит от степени нарушения тройничного нерва, своевременности начатого лечения, а также возраста пациента. Бесспорно, наилучший прогноз восстановительного лечения НТН можно ожидать при вторичных симптоматических проявлениях, когда причина не вызывает сомнения и хорошо поддаётся соответствующей терапии (например, одонтогенная или инфекционная НТН). При идиопатических НТН, этиология которых не ясна, курация наиболее затруднительна.
Профилактика прозопалгий имеет большое значение вследствие малых надежд на полное излечение хронических форм невралгий, поэтому профилактические мероприятия, в основном, сводятся к своевременному лечению заболеваний, которые могут провоцировать развитие НТН. Особое внимание необходимо уделить санации зубов, лечению ринитов и гайморита.
Важным условием профилактики является отсутствие переохлаждений и сквозняков. Необходимо избегать психотравмирующих факторов, закаляться. Немаловажная роль в профилактике принадлежит саногенезу, так как любое интеркуррентное заболевание как инфекционного, так и соматического плана, приводящее к ослаблению защитных сил организма, может привести к обострению НТН.[20][21]
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Невралгия тройничного нерва: причины появления, симптомы, диагностика и способы лечения.
Определение
Невралгия тройничного нерва является одной из самых распространенных лицевых болей и относится к числу наиболее устойчивых болевых синдромов в клинической неврологии. Тройничный нерв – это самый крупный из 12 черепных нервов. Он относится к нервам смешанного типа и включает очень чувствительные волокна.
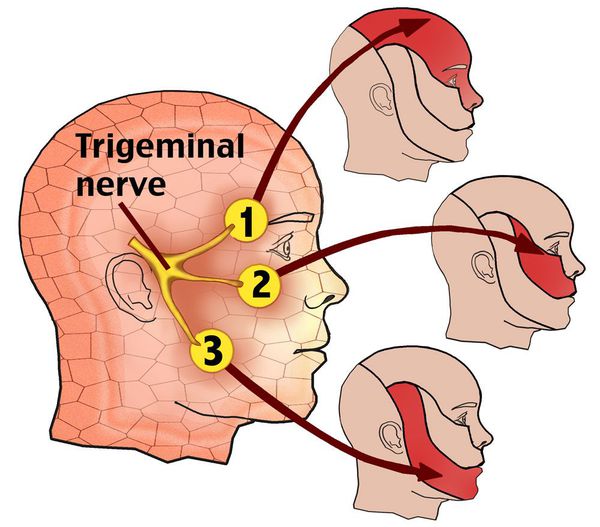
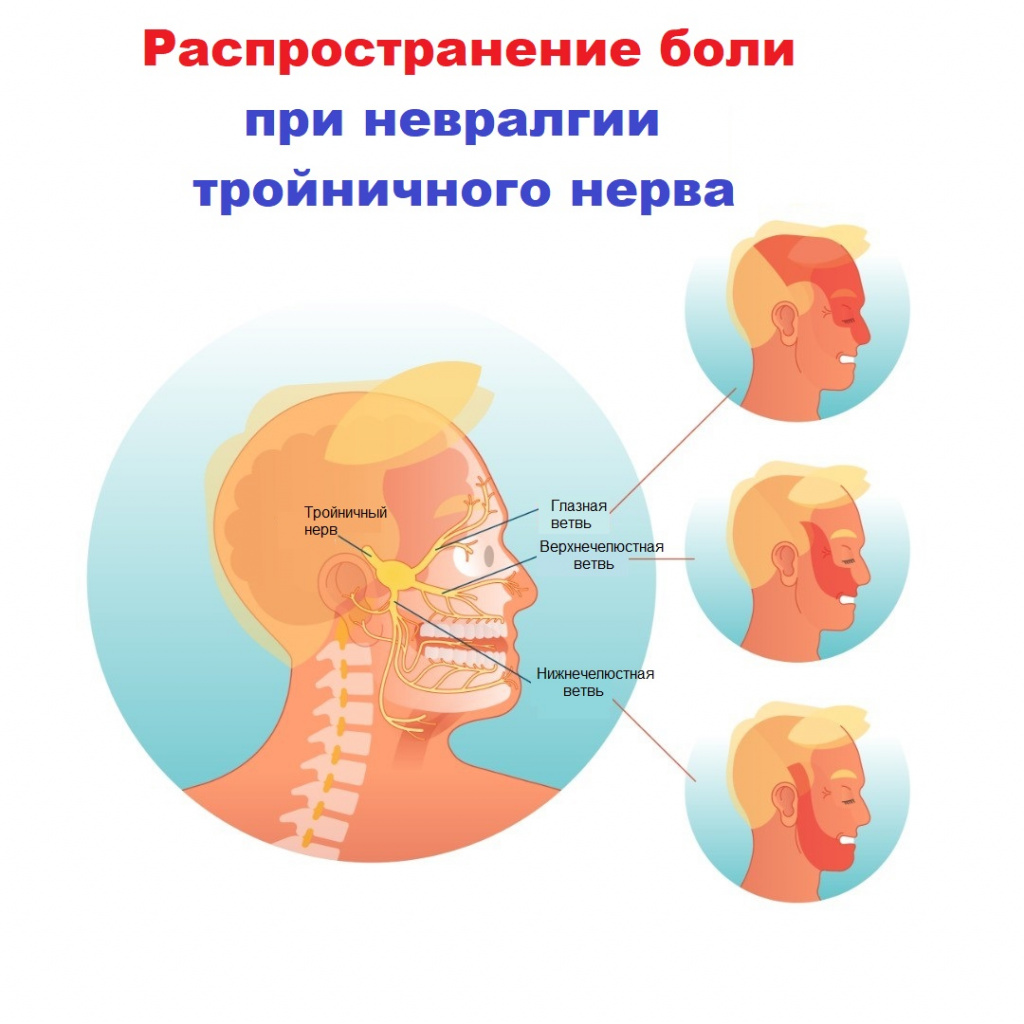
Свое название нерв получил из-за наличия в нем трех ветвей:
- глазная ветвь обеспечивает чувствительность лба и глаз;
- верхнечелюстная ветвь обеспечивает чувствительность щек, верхней челюсти, верхней губы и неба;
- нижнечелюстная ветвь обеспечивает чувствительность нижней челюсти, нижней губы и обеспечивает движение мышц, участвующих в жевании и глотании.
Воспаление тройничного нерва – серьезное хроническое заболевание, протекающее с ремиссиями и обострениями, характеризующееся приступами чрезвычайно интенсивной, стреляющей боли в области лица.
Тригеминальная невралгия гораздо труднее поддается лечению, чем многие другие типы хронической боли и приводит к временной или постоянной нетрудоспособности, что делает ее значимой экономической и социальной проблемой.
Причины появления невралгии тройничного нерва
К факторам, наиболее часто провоцирующим развитие заболевания, относятся:
- ущемление тройничного нерва (травмы височно-нижнечелюстного сустава, врожденные аномалии развития костных структур черепа, опухоли головного мозга и лицевой области, патологические расширения сосудов и т.д.);
- вирусное поражение нерва (герпетическая инфекция, полиомиелит, аденовирусы, эпидемический паротит, туберкулез легких и др.);
- хронический кариес, отит, синусит и другие воспалительные заболевания лицевой области;
- воспаления, возникшие при лечении, удалении зубов или иных хирургических вмешательствах в области лица и ротовой полости, реакция на стоматологическую анестезию, зубной флюс;
- сосудистые, эндокринно-обменные, аллергические расстройства, а также психогенные факторы.
Заболевание возникает, как правило, у женщин старше 50 лет. Молодые люди болеют реже, единичные случаи невралгии тройничного нерва описаны у детей дошкольного возраста.
Классификация невралгии тройничного нерва
Согласно Международной классификации головных болей (3-е издание), предложенной Международным обществом головной боли (2013), тригеминальная невралгия подразделяется:
- на классическую (идиопатическую, первичную), вызванную компрессией тригеминального корешка извилистыми или патологически измененными сосудами, без признаков явного неврологического дефицита;
- симптоматическую (вторичную), вызванную доказанным структурным повреждением тройничного нерва (новообразованием, инфекцией, демиелинизирующей патологией, костными изменениями), отличным от сосудистой компрессии.
Симптомы невралгии тройничного нерва
Характерный признак невралгии тройничного нерва — приступ кратковременной, острой, резкой, интенсивной боли, напоминающей удар электрическим током. Боль обычно проявляется в одной половине лица и носит циклический характер. Периоды ремиссии могут длиться от нескольких часов до нескольких месяцев. При нетипичном или запущенном течении заболевания болевые ощущения носят практически постоянный характер. При этом продолжительность приступов увеличивается, а период ремиссии — сокращается.
Боли в области лица (губ, глаз, носа, верхней и нижней челюсти, десен, языка) могут возникать спонтанно или быть спровоцированы мимикой, чисткой зубов, прикосновением к определенным участкам лица (триггерным точкам). Их частота варьирует от единичных случаев до десятков и даже сотен в день. В период обострения (чаще в холодное время года) приступы учащаются. В течение всей ремиссии больные живут в страхе, опасаясь обострения заболевания, закрывают голову даже летом, не прикасаются к больной половине лица, не чистят зубы, не жуют на стороне поражения.
К типичным признакам болевого синдрома при невралгии тройничного нерва относят:
- характер боли в лице — острый, кратковременный, интенсивный;
- продолжительность приступа — от 10 секунд до 2 минут;
- локализация боли и ее направленность всегда остаются неизменными;
- непроизвольные судороги жевательных и мимических мышц на пике болевых ощущений.
На фоне боли у пациента развивается повышенная тревожность и даже фобии. Человек стремится избегать тех поз и движений, которые провоцируют у него неприятные ощущения.
Другие характерные симптомы воспаления тройничного нерва:
- спазмы лицевых мышц;
- усиленное слюнотечение;
- повышенная или сниженная чувствительность кожи лица;
- умеренное повышение температуры;
- слабость и боль мышц лица.
Атипичная невралгия тройничного нерва встречается реже, вызывает менее интенсивное, но постоянное тупое жжение или ноющую боль, плохо поддается терапии.
Диагностика невралгии тройничного нерва
Предварительный диагноз может быть поставлен неврологом на основании жалоб пациента, изучения истории его заболевания и объективного осмотра лица с оценкой его симметричности в состоянии покоя и при попытке улыбнуться.
Основным диагностическим критерием выступает наличие триггерных точек, соответствующих выходу ветвей нерва в лицевую область.
Для выяснения причины возникновения невралгии тройничного нерва назначают следующие инструментальные исследования:
- методы нейровизуализации: компьютерная и магнитно-резонансная томография, которые позволяют исключить другие причины боли и выявить васкулярную (сосудистую) компрессию корешка тройничного нерва;
Лабораторная диагностика невралгии тройничного нерва мало информативна, поскольку нет каких-либо специфических лабораторных показателей, указывающих на это заболевание. Но во время терапии и приема ряда лекарственных препаратов необходимо контролировать их переносимость с помощью биохимического исследования крови.
К каким врачам обращаться
При появлении симптомов невралгии тройничного нерва необходимо сразу обратиться к
врачу-неврологу
, поскольку в лечении неврологических патологий крайне важна точная и своевременная диагностика. Однако часто первым врачом, к которому идут за помощью, становится стоматолог. Это связано с тем, что зона распространения боли располагается не только на лице, но и в полости рта.
Невралгия тройничного нерва активно изучается специалистами смежных дисциплин (стоматологами, офтальмологами, оториноларингологами, рефлексотерапевтами, психиатрами). Совместная работа специалистов является условием эффективного лечения данной категории пациентов.
Лечение невралгии тройничного нерва
На начальном этапе заболевания, после стандартного неврологического и общего обследования рекомендуется медикаментозная терапия, физиотерапия, блокады периферических ветвей тройничного нерва и только в случае неэффективности лечения в течение нескольких месяцев показан один из нейрохирургических методов терапии.
Основными направлениями консервативной терапии являются: устранение причины тригеминальной невралгии, если она известна (лечение больных зубов, воспалительных процессов смежных зон и др.), и проведение симптоматического лечения (купирование болевого синдрома).
Применение анальгетиков при данном заболевании неэффективно.
Назначаются противосудорожные препараты, предотвращающие развитие приступа боли, сосудистые препараты, спазмолитики, успокаивающие средства. Широко применяются физиотерапевтические процедуры (аппликации с парафином, токи Бернара), иглорефлексотерапия. Для избавления от боли или уменьшения ее выраженности хотя бы на короткое время широко применяются выполняют спирт-новокаиновые блокады в точки выхода ветвей тройничного нерва на лице. К сожалению, даже при эффективной блокаде ее хватает лишь на короткое время, и боли возобновляются.
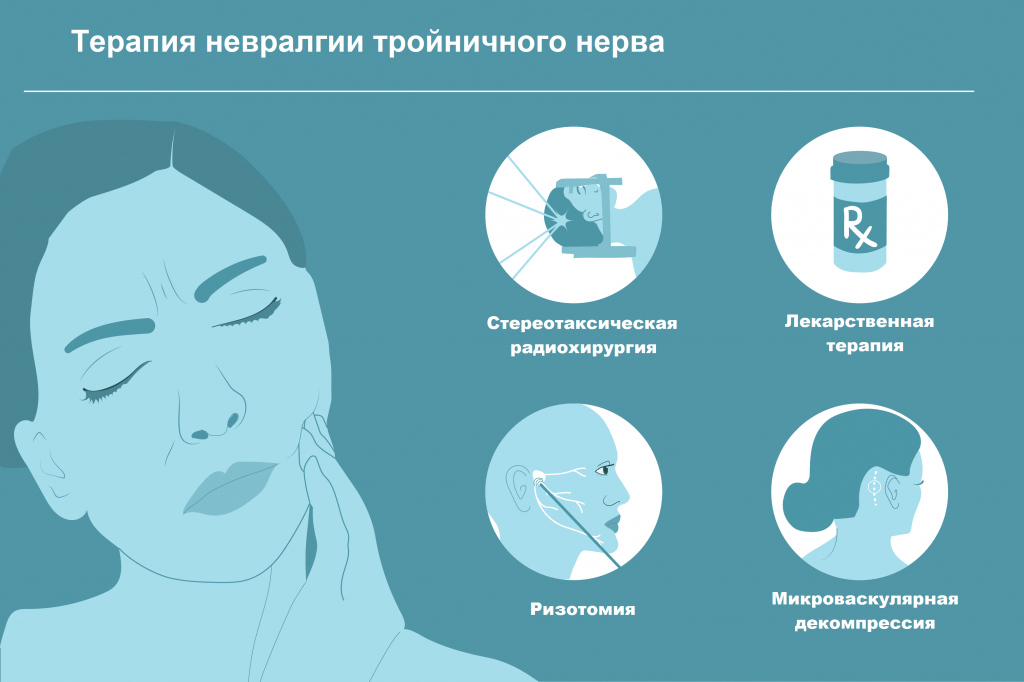
В настоящее время одним из наиболее распространенных методов лечения тригеминальной невралгии является чрескожная радиочастотная деструкция корешков тройничного нерва (ризотомия). Этот метод наиболее эффективен, практически не имеет серьезных осложнений.
Несмотря на разнообразие консервативных методов лечения, основным методом на сегодняшний день остается хирургический. Операция избавляет пациента от боли навсегда или на длительное время. Микроваскулярная декомпрессия заключается в том, что между тройничным нервом и сосудом, вызывающим компрессию, укладывается специальный «протектор», защищающий нерв.
Еще одним современным методом оперативного лечения является стереотаксическая радиохирургия тройничного нерва с помощью «Кибер-Ножа». Суть данного метода заключается в подведении высокой дозы ионизирующего излучения в область выхода ветвей тройничного нерва. Лечение «Кибер-Ножом» проходит безболезненно, не требует общей анестезии и способствует быстрому восстановлению пациента—уже на следующий день он может вернуться к привычному образу жизни.
 Осложнения
Осложнения
Ввиду того, что невралгия не влияет на общее состояние организма, многие пациенты откладывают посещение врача и лечение тройничного нерва, пытаясь самостоятельно бороться с болью. Однако продолжительная болезнь может привести к параличу и парезу мышц. Кроме того, она оказывает значительное воздействие на психологические и социальные аспекты жизни.
Пациенты с патологией тройничного нерва пользуются при разжевывании пищи только здоровой половиной рта. Следствием этого становятся образование мышечных уплотнений и потеря чувствительности пораженной половины лица.
Не менее важен тот факт, что обезболивающие препараты при невралгии тройничного нерва дают только непродолжительный эффект. Со временем могут перестать действовать и противосудорожные препараты, поскольку к ним развивается привыкание. Лекарственные средства временно устраняют лишь симптомы невралгии, но не лечат ее причину.
С течением времени симптомы воспаления тройничного нерва могут дать невропатические осложнения и привести к развитию вторичного болевого синдрома в голове. При хронической форме заболевания раздражаются слуховой и лицевой нервы. Без лечения невралгия тройничного нерва может приводить к более серьезным осложнениям:
- дистрофии жевательных мышц;
- снижению чувствительности пораженной области;
- контрактуре и самопроизвольному сокращению лицевых мышц;
- конъюнктивиту.
Профилактика невралгии тройничного нерва
Специфической профилактики невралгии не существует. Врачи лишь рекомендуют по возможности исключить воздействие на организм тех факторов, которые могут привести к воспалению нерва: не допускать переохлаждения лица, особенно летом при использовании вентиляторов и кондиционеров, и вовремя лечить основные заболевания, которые являются факторами риска развития невралгии.
Источники:
- Большая Медицинская Энциклопедия, под ред. Петровского Б.В., 3-е издание, т. 16.
- Методические рекомендации по диагностике и лечению невропатической боли. Общество по изучению боли. Под редакцией академика РАМН Яхно Н.Н.
- Клинические рекомендации «Хирургическое лечение хронического нейропатического болевого синдрома». Ассоциация нейрохирургов России. 2015.
- Гусев Е.И. Неврология. Национальное руководство / Гусев Е.И., Коновалов А.Н., Скворцова В.И. и др. – М.:ГЭОТАР-Медив. 2009. 1040с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
