Умеренное воспаление шейки матки при беременности
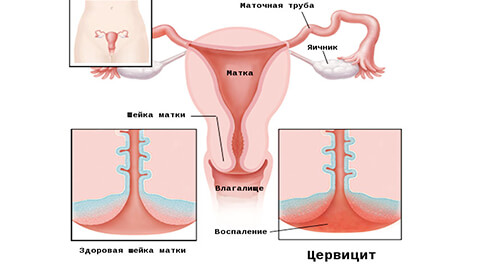
Симптомы цервицита у беременной
- Бессимптомное течение (часто).
- Обильные выделения из половых путей с неприятным запахом.
- Боли в нижней части живота.
- Боль и дискомфорт во время полового акта (диспареуния)
- Кровянистые выделения после полового акта.
- Раздражение наружных половых органов.
- Частое, болезненное мочеиспускание (при сопутствующем уретрите – воспалении мочеиспускательного канала).
Формы цервицита у беременной
- Специфический – вызывается половыми инфекциями (гонококк, микоплазма, хламидия, трихомонада).
- Неспецифический – вызывается условно-патогенными микроорганизмами (энтерококки, грибы рода Candida, кишечная палочка, стрептококки, стафилококки и др.).
- Экзоцервицит – воспаление влагалищной части шейки матки (снаружи).
- Эндоцервицит – воспаление цервикального канала шейки матки (внутри).
Причины цервицита у беременной
- Инфекции, передающиеся половым путем.
- Бактериальный вагиноз (нарушение микрофлоры влагалища).
- Вульвовагинит различного происхождения (воспаление слизистой влагалища и наружных половых органов).
- Механические факторы (аборты, роды и другие акушерско-гинекологические манипуляции).
- Химический фактор – может возникнуть как аллергическая реакция на латекс презервативов или различные спермицидные средства.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика цервицита у беременной
- Гинекологический осмотр.
- Кольпоскопия (осмотр шейки матки, стенок влагалища и его преддверия под увеличением с помощью специального оптического прибора – кольпоскопа).
- Микроскопия гинекологического мазка.
- Бактериологическое исследование (посев) отделяемого из цервикального канала с определением чувствительности к антибиотикам.
Лечение цервицита у беременной
- Общая и/или местная антибиотикотерапия. Предпочтение той или иной группе антибиотиков отдается после выявления возбудителя.
- Местная противовоспалительная, обезболивающая терапия.
- Восстановление микрофлоры влагалища.
- Физиотерапия (магнитотерапия, дарсонвализация, влагалищная лазеротерапия, акупунктура (иглоукалывание) и др.).
Осложнения и последствия цервицита у беременной
Профилактика цервицита у беременной
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка на учет беременной в женской консультации (до 12 недели беременности).
- Соблюдение правил личной гигиены.
- Использование барьерных методов контрацепции (презервативов) во время полового акта.
- Ограничение числа сексуальных партнеров и исключение случайных половых связей.
- Регулярное обследование на заболевания, передающиеся половым путем.
- Своевременное и полноценное лечение инфекционно-воспалительных заболеваний внутренних половых органов.
Источник

По статистике среди всех гинекологических заболеваний воспаления органов малого таза занимают лидирующие позиции. Почти у 70% женщин детородного возраста выявляется цервицит. Широкая распространенность такого диагноза связана с особенностями строения половых органов женщины. Риск распространения патогенных микроорганизмов от ануса к влагалищу, а впоследствии в матку чрезвычайно высок.
Опасность патологии заключается в том, что зачастую она протекает без каких-либо симптомов. Но в большинстве случаев она сочетается с другими инфекционными болезнями, которые наносят непоправимый вред репродуктивной женской системе.
Что такое цервицит и его формы
При этом диагнозе воспалительный процесс затрагивает саму матку, ее слизистую оболочку, а также распространяется на яичники и эндометрий.
В зависимости от места локализации выделяют 2 основные формы:
- Эндоцервицит – воспаление поражает цервикальный канал.
- Экзоцервицит – патологический процесс охватывает только влагалищную часть матки.
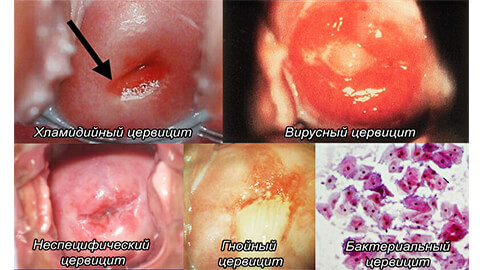
По характеру протекания воспаления выделяют следующие виды цервицита:
- Гнойный
Инфекционное заражение происходит преимущественно через половой контакт. Становится причиной воспалительных процессов в других близлежащих органах. Выделения содержать гной и слизь.
- Вирусный
Возбудителем является ВПЧ или вирус генитального герпеса. Характеризуется появлением внутри шейки матки небольших доброкачественных полипов. Нередко возникает зуд.
- Бактериальный
Причиной является изменение микрофлоры влагалища, а именно вагиноз. Патогенные микроорганизмы поражают как внутренние участки шейки матки, так и влагалище. Высокий риск заражения полового партнера. При присоединении половой инфекции воспаление приобретает гнойную форму.
- Атрофический
Заболевание вызывает атрофию (уменьшение толщины) слизистых оболочек матки. Часто возникает из-за возрастных изменений гормонального фона, в период климакса.
Все эти виды могут долгое время не беспокоить женщин. Но при этом патологический процесс будет распространяться на все отделы шейки матки и соседние органы. Важно не пропускать ежегодные профилактические осмотры у гинеколога.
Основные причины цервицита
Воспалительный процесс всегда запускается патогенным возбудителем. Это вирусы, бактерии и грибки, которые попадают во влагалище половым путем. Все основные причины условно можно разделить на несколько групп:
- ИППП. Это гонококки, трихомонады, хламидии.
- Инфицирование ВПЧ.
- Дисбактериоз, вагиноз. При этих состояниях происходит размножение собственных патогенных бактерий, которые находятся в кишечнике или мочеполовой системе. Это грибковые инфекции, стафилококки, кишечная палочка. Они могут спровоцировать воспалительный процесс вульвы и влагалища, который впоследствии распространиться на шейку матки.
Нередко патогенный возбудитель не удается определить. Тогда причинами цервицита могут выступать следующие факторы:
- травмирование шейки матки при врачебных манипуляциях (аборт, установка спирали, вагинальные исследования) или во время секса;
- снижение иммунитета;
- опущение матки;
- неправильная или чрезмерная интимная гигиена, которая приводит к нарушению вагинальной флоры;
- частое спринцевание;
- плохо обработанные разрывы шейки во время родов;
- период климакса;
- прием гормональных препаратов без консультации врача.
Также распространенной причиной является появление аллергической реакции на плохого качества лубриканты или латекс.
Симптомы цервицита: как вовремя заметить болезнь

Заболевание на начальном этапе никак не беспокоит женщину. Иногда возможен небольшой дискомфорт внизу живота, но этому симптому мало кто придает значение. В 70% случаев воспаление диагностируется врачом только во время гинекологического осмотра.
При усилении воспаления возможные следующие проявления:
- зуд и чувство жжение в интимной области;
- увеличение объема выделений и изменение их цвета;
- появление неприятного запаха;
- дискомфорт во время полового акта, иногда возможны незначительные кровотечения;
- частые позывы в туалет;
- боль в животе, по интенсивности примерно как при ПМС.
Отличительной особенностью является то, что эти проявления усиливаются после менструации. Симптоматика часто слабая, даже в остром периоде.
Внешне цервицит сопровождается отеком и покраснением влагалищной части шейки матки. Если процесс распространился на другие органы, то возможна субфебрильная температура.
Какие возможны осложнения
Болезнь обязательно необходимо лечить, так как из-за длительного воспаления стенки матки утолщаются. Это приводит к сужению канала шейки, что способно привести к бесплодию.
Особенно опасно заболевание в период вынашивания ребенка. Патологический процесс увеличивается риск преждевременных родов, выкидыша. Если патология имеет вирусную природу, то это может привести к инфицированию плода.
Другие возможные негативные последствия заболевания:
- Бартолинит (воспаление в бартолиновой железе).
- Непроходимость маточных труб.
- Аднексит (воспаление придатков)
- Образование спаек.
- Онкология, при инфицировании онкогенным штаммом вируса папилломы человека.
Воспаление имеет тенденцию к распространению вверх, что может приводит к заболеваниям мочеполовой системы и даже брюшной полости. Переход острой фазы в хроническую, а также появление осложнений, усложняет процесс лечения.
Диагностика цервицита

При обнаружении неприятных симптомов нужно записаться на консультацию к гинекологу. Для оценки состояния и постановки диагноза применяется:
- Осмотр в гинекологическом кресле. Первичный и обязательный метод, который позволяет увидеть отек, воспаление и гиперемию шейки матки.
- Бакпосев.
- Цитологический мазок.
- ПЦР.
- Внутривагинальное УЗИ.
Для получения детальной информации женщине назначается кольпоскопия. Это стандартная диагностическая процедура, в ходе которой шейка матки осматривается с помощью лупы. Это позволяет определить границы воспаления. При сомнениях проводятся тестовые пробы – с уксусной кислотой и раствором Люголя. Здоровые клетки не дают реакцию на эти препараты.
Лечение патологии
При определении схемы лечения обязательно необходимо выявить точный возбудитель. В соответствии с этим врач подбирает необходимые группы препаратов. Цель – остановить распространение воспаления, купировать его полностью, а также восстановить микрофлору влагалища. Если нет осложнений, то хороший результат дает фармакотерапия.
Консервативная терапия
Основу составляют противовоспалительные оральные и местные средства. Это вагинальные свечи, таблетки, мази. При выявлении бактерий обязательны антибиотики. Если анализы обнаружили ВПЧ или вирус герпеса, то терапия включает противовирусные средства.
Также могут назначаться:
- Антисептические средства.
- Иммуномодуляторы.
- Витаминно-минеральные комплексы.
- Физиотерапия.
- Гормональные средства при атрофической форме заболевания.
При выявлении ИППП целесообразно обратиться к врачу не только женщине, но и половому партнеру. Во время лечения рекомендуется половой покой.
Первый этап всегда направлен на борьбу с основной причиной цервицита. Только потом проводится устранение последствий. Хроническая форма требует длительного приема лекарств и комплексного подхода. Обязательно последующая сдача анализов для оценки эффективности терапии и проведение повторной кольпоскопии.
Курс медикаментозной терапии способен справиться только с начальной формой заболевания. Когда отсутствует положительная динамика, врач рекомендует оперативные методы.
Хирургическое лечение
Современная медицина предлагает щадящие и малотравматичные способы избавления от последствий цервицита – эктопии, кондилом, спаек. Эти методы не требуют длительного восстановления и предварительной подготовки.
- Криодеструкция
Предполагает воздействие низкими температурами (жидким азотом) на патологический очаг.
- Диатермокоагуляция.
Назначается только рожавшим женщинам. Прижигание происходит при помощи электрического тока необходимой силы. На данный момент метод считается устаревшим.
- Использование лазера или радиоволн
Передовые безболезненные методы. Можно применять молодым девушкам, планирующим беременность.
Иногда для молодых девушек назначается химическое прижигание с помощью специальных растворов.
В период реабилитации рекомендуется воздержаться от сексуальных контактов, и соблюдать тщательную интимную гигиену. Безопаснее принимать душ, а не ванну. Не рекомендуется поднимать тяжести, выполнять активные физические упражнения. При наличии выделений использовать прокладки без ароматизаторов и отдушек.
Оптимальный результат при использовании хирургических методов лечения можно получить, если предварительно было проведена противовирусная и антибактериальная терапия. Если в организме сохраняется патогенный возбудитель, то рецидив не заставит себя ждать.
Профилактические меры
Многие гинекологические заболевания протекают в скрытой форме, поэтому единственной эффективной профилактикой является ежегодный поход к гинекологу. Не следует игнорировать даже малейший дискомфорт в области живота, поясницы.
Избегайте случайных половых связей. По статистике вероятность заражения ВПЧ выше при частой смене сексуальных партнеров. Стремитесь к постоянным моногамным отношениям. Если беременность не стоит в ближайших планах, то обязательно подберите совместно с врачом оптимальный метод контрацепции.
Своевременно и до конца пролечивайте заболевания мочеполовой системы. При выявлении опущения матки выполняйте комплекс упражнений для укрепления мышц малого таза.
При наступлении климакса обратитесь к гинекологу за подбором заместительной гормональной терапии.
После родов не игнорируйте рекомендуемые посещения врача, особенно если были травмы и разрывы. Старайтесь поддерживать высокий уровень сопротивляемости иммунной системы.
Источник
Цервицит – это группа заболеваний, связанных с воспалением разных отделов слизистой оболочки шейки матки. Сюда относятся непосредственно цервицит, эндоцервицит и экзоцервицит. Заболевание распространено: согласно статистике, более 50% женщин болели или болеют цервицитами. Патология требует обязательного лечения, поскольку легко переходит в хроническую форму и дает страшные осложнения.
Прием гинеколога – 1000 руб. Комплексное УЗИ малого таза – 1000 руб. Прием по результатам УЗИ или анализов – 500 руб (по желанию)
Чем отличаются цервицит, эндоцервицит и экзоцервицит
Эти заболевания очень похожи и различаются только локализацией:
- Цервицит. Цервицитом называют воспаление слизистой шейки матки.
- Экзоцервицит. Это воспаление влагалищной части шейки матки.
- Эндоцервицит. При эндоцервиците воспаление затрагивает слизистую оболочку, выстилающую шейку, которая называется эндоцервиксом. Воспаляется цервикальный канал.
Почему начинается цервицит
Слизистая шейки матки – нежная и слабо защищена, поэтому вызвать воспаление на этом участке можно легко. Инфекция попадает в орган через половые пути, кровь и даже через прямую кишку.
Причины цервицита:
- ЗППП. У 40% женщин, страдающих этой болезнью, обнаруживается трихомониаз, хламидиоз или гонорея. Эти возбудители вызывают гнойное воспаление – гнойный цервицит.
- ВПЧ. Цервицит, связанный с вирусом папилломы человека, особенно опасен, так как его сложно вылечить.
- Воспалительные процессы в матке, яичниках и маточных трубах, которые мигрируют в ткани шейки.
- Кандидоз (молочница). Часто возникает на фоне бесконтрольного приема антибиотиков. Грибок быстро развивается, уничтожая полезную флору и освобождая место для патогенов.
- Травмы шейки матки при абортах, родах, операциях. Вызывают атрофический цервицит – отмирание тканей.
- Вагинальные свечи, спринцевания крепкими растворами, использование секс-игрушек и др. Такой цервицит встречается реже, поэтому его относят к неспецифическим.
Повышенный риск развития эндоцервицита наблюдается у женщин, переживших ранее оперативные вмешательства в области шейки, тяжелые роды, аборты и диагностические выскабливания. Снижение иммунитета, нарушения гормонального баланса (климакс) и нерациональные методы контрацепции с применением химических спермицидов также повышают вероятность воспалительных процессов органов малого таза.
Что будет, если не лечиться
Если цервицит не лечить, то результатом станут эрозия и полипы, изменения структуры шейки матки – ее кожица истончается или утолщается, что осложняет зачатие. Запущенная инфекции может распространяться на другие органы (яичники, маточные трубы, мочевой пузырь). Именно цервицит становится причиной женского бесплодия, выкидышей и преждевременных родов.
Есть риск возникновения таких опасных осложнений, как бартолинит, перигепатит и рак шейки матки. Также продолжительное игнорирование симптомов может спровоцировать переход заболевания в хроническую форму.
Признаки цервицитов – эндоцервицит и экзоцервицит похожи
Процесс бывает острым и хроническим. Тяжесть течения зависит от степени патологии, ее вида и сопутствующих заболеваний. Острота симптомов зависит от состояния иммунитета.
По площади распространения цервицит делят на очаговый – затрагивающий участки цервикального канала и диффузный – распространившийся по всему органу. Заболевание редко протекает изолированно: чаще цервицит сочетается с кольпитом, уретритом или циститом.
Основной симптом цервицита – выделения желтого, белого или серого цвета с неприятным запахом. Перемещаясь по слизистой, они раздражают влагалище и вульву. Из-за расчесов на поверхности половых органов появляются болезненные трещинки.
- Иногда наблюдается боль и кровотечение из воспаленных сосудов шейки матки при половом акте. Кровь после полового акта может быть и при других заболеваниях.
- При вовлечении в процесс мочевого пузыря добавляется учащенное мочеиспускание, сопровождающееся болью и резью.
- При распространении инфекции на фаллопиевы трубы возникает аднексит (воспаление придатков матки) с повышенной температурой и тяжестью и болью внизу живота.
В большинстве случаев симптомы обостряются после менструации.
Доктор на осмотре с кольпоскопом видит покрасневшую, отечную шейку матки с цервикальным каналом, из которого вытекают мутные, иногда обильные выделения.
Также помогают уточнить диагноз дополнительные симптомы:
- Гонорейный цервицит протекает остро, с яркими признаками.
- Хламидийная инфекция дает стертые симптомы.
- Симптом герпетического цервицита – ярко красная, рыхлая шейка матки с участками изъязвлений -«сплошная эрозия».
- Трихомонадный цервицит выдают небольшие кровоизлияния в слизистой – «земляничный цервикс» – и обнаруженные атипичные клетки.
- При поражении актиномицетами гинеколог видит «желтое зернистое пятно».
- ВПЧ приводит к кондиломам и язвам шейки матки.
Острый цервицит дает небольшую температуру, ощущение жара в области расположения матки. Хроническая форма характеризуется слабыми выделениями, не создающими дискомфорта.
Со временем происходит замещение цилиндрического эпителия плоским. Воспаление распространяется, вызывая образование инфильтратов, кист, уплотнение шейки матки.
Диагностика
После постановки диагноза “цервицит” пациентке следует пройти ряд тестов, по результатам которых гинеколог назначит лечение. Чтобы подтвердить диагноз цервицит, гинеколог сначала проводит осмотр при помощи зеркал, затем берет мазки. После этого проводят исследования, направленные на выявление и идентификацию вирусов и инфекций.
Пациентке назначаются:
- расширенная кольпоскопия;
- мазок на флору;
- мазок на биоценоз;
- мазок на цитологию;
- анализ на ПЦР;
- кровь на ВИЧ, сифилис, ВПЧ, гепатит;
- УЗИ матки.
Обычно этих анализов хватает, чтобы поставить точный диагноз при остром цервиците. При хроническом экзоцервиците дополнительно проводится биопсия шейки матки в первую фазу менструального цикла.
При остром цервиците в мазках обнаруживается много лейкоцитов, лимфоцитов, гистиоциты, цилиндрический эпителий с гипертрофированными ядрами, дистрофически измененный плоский эпителий. При хроническом цервиците есть клетки цилиндрического эпителия, часть клеток разрушена.
Бактериологическое исследование выявляет вид микроорганизмов и их чувствительность к антибиотикам. Цитоморфология мазка – обязательное обследование при цервиците – показывает структурные нарушения в клетках и результативность лечения.
ПЦР – диагностики и иммуноферментный анализ (ИФА) необходимы для выявления гонореи, хламидиоза, микоплазмоза, папилломавируса и герпеса.
Как лечат цервицит
Лечение цервицита определяется характером возбудителя и степенью поражения тканей шейки матки. В зависимости от возбудителя применяются антибиотики, противовирусные, противогрибковые и противопротозойные препараты. Если причиной стало одно из ЗППП, лечить нужно и полового партнера.
В комплексе применяется фитотерапия – спринцевание настоями ромашки, календулы и др. Но важно знать, что не все формы цервицита допускают спринцевания, поэтому это делается только по назначению гинеколога.
Почему не помогают антибиотики при самолечении?
Выбор препарата возможен только после сдачи и расшифровки результатов анализов. Антибиотики широкого спектра действия могут быть бесполезны, если цервицит вызван вирусом или грибком. Нет ни одного лекарства, одновременно уничтожающего все виды инфекции.
Важна и индивидуальная чувствительность возбудителя к антибиотикам. Если женщина уже принимала лекарства, лечась, например, от простуды, и не долечила цервицит (о котором не знала), возбудитель приобретает устойчивость к препаратам этой группы – они уже не помогут. В лаборатории делают пробы, подбирая лекарство, которое уничтожит бактерию или вирус.
Лечение вирусного цервицита
Наиболее сложным с точки зрения терапии считается цервицит, вызванный вирусом папилломы человека (ВПЧ). Проблема лечения заключается в том, что сам генитальный вирус устранить не удастся – медицина этого еще не умеет. Но можно снять симптомы болезни и вызвать ремиссию. Лечиться придется комплексом препаратов, включающим противогерпетические вещества, иммуностимуляторы, цитостатики и витамины.
Как лечится атрофический цервицит?
Если гинеколог диагностировал атрофический цервицит, сопровождающийся отмиранием тканей, назначаются препараты, содержащие эстрогены. Цель такого лечения – восстановление слизистой оболочки влагалища и шейки матки и нормализация микрофлоры женских половых органов.
Лечение хронического цервицита
Лечение хронической формы заболевания отличается от лечения острой формы, так как хронические цервициты сложно поддаются лечению. Избавиться от них можно только с помощью комплексной терапии, лечения сопутствующих болезней и инфекций.
Помимо основной причины, нужно уделить внимание и сопутствующим факторам, которые способствуют прогрессированию заболевания. Так, нарушения иммунитета корректируются приемом иммуностимуляторов. Могут также назначаться гормональные препараты и активаторы обменных процессов, ускоряющие восстановление тканей шейки матки.
Антибиотики назначаются в форме таблеток для перорального применения, а также в виде местных кремов, гелей и свечей. После того как стихнет острая фаза патологии, можно назначить дезинфицирующие растворы для спринцевания влагалища и шейки матки. Их подберет врач.
Часто хронический цервицит требует хирургического вмешательства. Современная медицина предлагает пациентам инновационные методики аппаратного лечения, наиболее эффективными и безопасными среди которых выступают лазер и радиоволновое лечение.
Также иногда в качестве метода лечении хронического цервицита применяют обработку пораженного участка специальными лекарственными средствами, этот метод актуален в случае, если женщина планирует рожать детей в будущем. После этой процедуры пациентке назначают курс противовоспалительных и иммуномодулирующих препаратов.
Восстановительный период
Чтобы лечение прошло успешно, и болезнь не повториласьь, рекомендуется соблюдать следующие правила:
- воздерживаться от половых актов на протяжении лечения;
- не пренебрегать интимной гигиеной;
- носить нижнее белье исключительно из натуральных тканей.
В период восстановления могут наблюдаться выделения, содержащие кровь, этого не стоит пугаться.
Профилактика цервицита
Профилактика заключается в использовании презервативов для безопасного секса, своевременном лечении заболеваний половой сферы, удалении полипов и кондилом, правильном выборе врачебной тактики при родах и абортах. Если аборт – необходимость, то нужно выбирать нетравматичное медикаментозное прерывание беременности или мини аборт.
Где лечат цервицит в Санкт-Петербурге
Обнаружить цервицит, определить его форму и причину, а также разработать оптимальный для пациентки комплекс лечения в любой момент готовы специалисты высочайшего уровня квалификации, ведущие прием в гинекологическом отделении клиники Диана.
Современная аппаратная и лабораторная база, высокая квалификация и опыт врачей, индивидуальный подход к каждому пациенту позволяет медицинскому центру Диана лечить пациенток от воспалений половых органов, полностью восстанавливая женское здоровье.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник

