В паху гнойное воспаление


Гнойник в паху может появиться у любого человека.
Но чаще они возникают при сниженном иммунитете, на фоне ВИЧ или сахарного диабета.
Рассмотрим основные причины появления гнойничковых образований.
Причины гнойника в паху
Непосредственным этиологическим фактором являются бактерии, реже – грибки.
Обычно появление гнойников провоцируют стафилококки или стрептококки.
Но это могут быть и другие возбудители.
Все виды делятся на три группы:
- резидентная флора – присутствующая на коже постоянно;
- временная резидентная – могут сохраняться в организме длительное время;
- транзиторная – бактерии заражают кожу, но быстро исчезают.
Первую и вторую группы составляют грамположительные и отрицательные бактерии.
К положительным относят:
- эпидермальный стафилококк;
- пропионовокислые бактерии;
- коринебактерии.
К грамотрицательным:
- кишечная палочка;
- синегнойная палочка;
- протей;
- энтеробактер.
При инфицировании кожи гнойники в паху могут вызывать транзитные микроорганизмы.
Это золотистый стафилококк и бета-гемолитические стрептококки.
Реже патологию вызывает резидентная флора.
Но так как организм имеет против неё защиту, воспаление может развиться только при наличии предрасполагающих факторов.
Такими могут стать:
- сахарный диабет;
- повреждение кожи;
- снижение иммунитета;
- ВИЧ;
- переохлаждение;
- тяжелая болезнь.
Патогенетические механизмы, реализующиеся при воздействии различных факторов риска гнойничков в паху:
- подавление иммунореактивности;
- снижение общей резистентности организма;
- создание входных ворот инфекции;
- снижение бактерицидных свойств пота и кожного сала;
- подавление микробиологической защиты кожных покровов.
При натертости гнойники в паху
Натертость является фактором риска, создающим входные ворота для инфекции.
Натереть кожу паха можно:
- нижним бельем;
- собственными лобковыми волосами;
- тесными брюками и т.д.
Иногда натертости появляются после секса.
Реже – после бытовых травм.
Они могут возникнуть при езде на велосипеде, занятиях на некоторых тренажерах.
Какие бы ни были причины, результатом становится травматическое воспаление, появление ссадин.
Поэтому пораженная область легко инфицируется стафилококками или стрептококками.
Заражение может происходить:
- от другого человека;
- из других очагов в организме – в том числе без признаков воспаления.
От других людей пиодермии передаются контактным или воздушно-капельным путем.
Учитывая локализацию воспаления (паховая область) чаще пациенты заражаются при половом контакте.
Тогда как воздушно-капельный путь не имеет большого эпидемиологического значения.
Он может быть реализован разве что при оральном сексе.
Так как у людей молодого возраста часто стафилококки выделяются из носоглотки.
При опрелости гнойники в паху
Опрелость – ещё один фактор, повышающий риск заражения.
Под этим термином подразумевается воспалительный процесс, развившийся на фоне мацерации эпидермиса.
Его размягчение под действием влаги – ещё один патогенетический механизм снижения защиты от транзитной и резидентной микрофлорой кожи.
Сама по себе влага является благоприятным фактором для роста бактерий.
К тому же, размягченный эпидермис становится легко проницаемым для патогенов.
К воспалительному процессу часто присоединяется грибковая флора.
Это могут быть грибы рода Кандида.
Нередко происходит инфицирование стафилококками.
В том числе аутозаражение.
Многие люди юношеского и молодого возраста (до 40%) являются носителями золотистого стафилококка в носоглотке.
Причем, он не погибает под действием большинства антибиотиков.
Избавиться от такого носительства очень трудно.
И оно повышает риск гнойничковых поражений кожи.
При появлении опрелостей желательно обеспечить достаточную вентиляцию воздуха в паховой зоне.
Потому что иначе воспаление будет прогрессировать.
Вначале появляются воспалительные пятна, эрозии.
Затем появляются небольшие гнойнички в паху.
У мужчин они возникают чаще.
Потому что у представителей мужского пола выделяется больше пота, и кожа быстрее мацерируется.
Как зуд провоцирует гнойники в паху
Нередко воспалительные поражения кожи возникают на фоне зудящих дерматитов, аллергических реакций, чесотки и т.д.
То есть, любых патологий, провоцирующих кожный зуд.
Человек постоянно чешет зудящее место.
Он сам не замечает, как травмирует кожу.
А заодно заносит руками бактериальную инфекцию в рану.
Поэтому к заболеваниям, сопровождающимся зудом, часто присоединяется вторичная бактериальная инфекция.
Она проявляется образованием гнойников в паху.
Фолликулит в паху
Фолликулитом называют воспаление фолликулов.
Эти подкожные гнойники в паху появляются только там, где имеются волосы.
Чаще они вызваны стафилококками.
Попадая на кожу, они проникают вглубь фолликула через естественные отверстия.
Изначально развивается поверхностный гнойник.
Его называют остиофолликулит.
Он может прогрессировать в глубокий, который называют сикоз.
При отсутствии адекватного лечения он может осложняться.
В таком случае появляется фурункул или карбункул.
Может развиться гидраденит – воспаление потовой железы.
При остиофолликулите гнойник поражает только устье фолликула.
Предрасполагающие факторы:
- недостаточная гигиена паховой области;
- повышенная потливость;
- ношение мокрой одежды.
В зоне локализации фолликула появляется небольшая пустула.
Её пронизывает волос.
Вокруг участок покраснения кожи.
Пустула превращается в корку через 3 дня.
Она отпадает, не оставляя никаких следов на коже.
Иногда гнойник разрастается по периферии.
Он становится величиной с горошину.
Такой патологический процесс называют стафилококковым импетиго.
Часто остиофолликулит бывает множественным.
Болезнь может носить рецидивирующий характер.
Лечение проводится местное.
Системной терапии при остиофолликулите не требуется за исключением случаев, когда болезнь часто рецидивирует.
Для местного лечения может использоваться настойка йода, анилиновые красители.
Применяется салициловая и борная кислота.
При глубоком воспалении фолликула развивается сикоз.
В паху он возникает редко.
Гораздо чаще – на лице.
Но и в паховой области такие гнойнички иногда появляются.
Возникают непрерывно рецидивирующие пустулы.
Они крупнее, чем при остиофолликулите.
Часто развивается выраженное реактивное воспаление.
В коже появляется инфильтрат.
На поверхности обнаруживаются при осмотре гнойные корки.
Фурункул в паху
Фурункулом называют крупные гнойники в области паха.
Это осложнение фолликулита, при котором в воспалительный процесс вовлекаются рядом расположенные ткани.
Самый частый возбудитель – золотистый стафилококк.
Он имеет высокую патогенность, выделяет большое количество ферментов.
Поэтому заболевание протекает тяжело.
На фоне фолликулита формируется крупный узел.
Он быстро увеличивается в размерах.
Может достигать величины грецкого ореха.
Среди симптомов гнойника в паху:
- выраженные болевые ощущения;
- увеличение паховых лимфоузлов;
- покраснение и отечность кожи.
Фурункул может быть «сухим» или абсцедирующим.
Абсцесс появляется, если происходит ограниченное гнойное расплавление тканей.
Осложнения гнойника в паху при фурункуле:
- карбункул – возникновение нескольких рядом расположенных фурункулов, объединенных между собой;
- лимфангит и лимфаденит – воспаление лимфатических сосудов и узлов;
- флегмона – гнойное расплавление подкожно-жировой клетчатки, нередко с вовлечением фасций и мышц;
- остеомиелит – гнойно-некротический процесс костей и костного мозга.
Исходом фурункулеза может стать хронически протекающая пиодермия.
У ослабленных пациентов она становится язвенной.
Осложнениями могут быть прорыв гнойников в мочевой пузырь и другие расположенные рядом органы.
При этом формируются свищи – патологические ходы в тканях.
Гнойники в паху при фурункулезе
Появление единичного фурункула не считается фурункулезом.
Этот термин употребляется применительно к пациентам, у которых фурункулы появляются часто и в больших количествах.
Обычно – на ограниченных участках тела, например в паху.
В тяжелых случаях гнойники появляются по всему кожному покрову.
Это возможно на фоне выраженного дефицита иммунитета.
Фурункулез чаще проявляется общими симптомами.
Температура тела может возрастать до 39 градусов и более.
Человек ощущает недомогание, жалуется на мышечную и головную боль.
При одиночном гнойнике в паху такие симптомы тоже возможны, но встречаются реже.
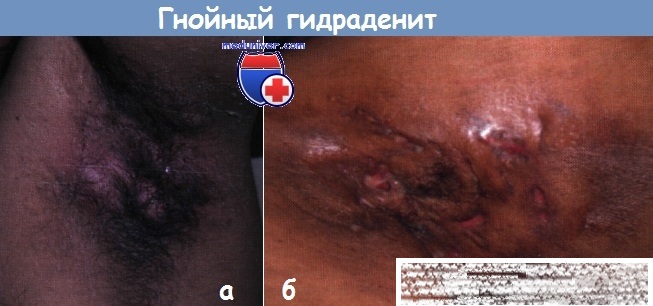
Гидраденит в паху
Под этим термином подразумеваются гнойники в паху или другой области, которые возникают в результате инфицирования потовой железы.
Чаще всего патологию вызывает грамотрицательная бактериальная флора.
У женщин нередко такие гнойники появляются на больших половых губах.
Появляется узел достаточно крупных размеров.
Кожа над ним синюшно-красная.
Очаг резко болезненный.
Возможны общие симптомы интоксикации.
Со временем очаг размягчается.
Затем он вскрывается с вытеканием большого количества гноя.
Заживает гнойник с образованием рубца.
В некоторых случаях болезнь становится хронической.
Воспаление атеромы в паху
Атеромой называют кисту сальной железы.
Она возникает в случае закупоривания выводного протока.
Внутри накапливается секрет.
Затем он сгущается.
Внутри содержатся капли жира, холестерин, чешуйки ороговевшей кожи.
Очень часто такие атеромы воспаляются.
На их месте формируются абсцессы.
Может сформироваться хронический воспалительный процесс.
Тогда в стенках атеромы появляются грануляционные разрастания.
Лечение атеромы проводится по медицинским или косметическим показаниям.
Медицинским считается появление на её месте гнойника.
Лечение нельзя проводить только антибиотиками.
Его проводят хирургическими методами.
Жировики в паху
Иногда подкожный гнойник в паху на деле оказывается жировиком.
Липома – так называется опухоль из жировой ткани.
Она растет медленно, не склонна к рецидивам.
Опухоль окружена капсулой из соединительной ткани.
Внутри при хирургическом удалении врач может обнаружить очаги некроза и нагноения.
Как и атерома, липома удаляется, если она мешает человеку, либо в случае воспаления.
Неосложненные жировики для здоровья не опасны.
Гнойники в паху при ЗППП
Большинство венерических инфекций не вызывают гнойники в паху.
Есть лишь несколько исключений.
Половой герпес приводит к возникновения в области паха пузырьков с жидкостью.
В случае присоединения вторичной пиогенной флоры везикулы могут нагнаиваться.
Тогда внутри содержится не прозрачная жидкость, а гной.
Заживают такие высыпания гораздо дольше.
Они требуют дополнительного использования антибактериального лечения.
Кандидоз – вызывает появление гнойников в паху чаще всего на фоне опрелости.
Ещё одним фактором риска является иммунодефицит.
В зоне воспаления можно обнаружить красные пятна, белые налеты с неприятным запахом.
Они легко снимаются.
Появляются эрозии, папулы и гнойники.
При заживлении они покрываются корками.
Анализы при гнойниках в паху
Обычно врач устанавливает диагноз клинически.
Он отличает по внешнему виду морфологических элементов, фурункул это, фолликулит или гидраденит.
Для подбора более эффективного лечения может потребоваться установление возбудителя.
Особенно при рецидивирующем течении гнойников.
В таком случае выполняется:
- микроскопия – для обнаружения грамположительной и отрицательной флоры, грибков;
- ПЦР – с той же целью, а также для выявления половых инфекций, установления вида кандиды;
- посев – для идентификации возбудителя и проверки его восприимчивости к различным антибактериальным препаратам.
Чем помазать гнойники в паху
Появление гнойников чаще всего обусловлено стафилококковой инфекцией.
Исходя из этого, помазать их нужно мупироциновой мазью или фузидиевой кислотой.
Могут использоваться местные средства, содержащие эритромицин.
Применяются также антисептики: борная кислота.
Однако лечение наугад может привести к осложнениям и хронизации процесса.
Не все гнойники вызваны стафилококками.
Причиной может быть грамнегативная флора или грибки.
Нужно обратиться к врачу, чтобы установить возбудителя и подобрать лечение.
Какие антибиотики пропить при гнойнике в паху?
Только при поверхностном фолликулите можно ограничиться местным лечением.
В иных случаях требуется системная терапия.
Назначаются антибиотики внутрь или парентерально.
Применяются цефалоспорины, макролиды (цефтриаксон, эритромицин).
В запущенных случаях требуется хирургическое лечение.
Гнойник в паху вскрывается, санируется, дренируется и ушивается.
Рану промывают антисептиками.
Человек получает антибактериальные препараты.
Гнойник в паху: куда обратиться?
При появлении гнойников в паху у женщин или мужчин стоит показаться врачу.
Качественное лечение позволит избежать рецидивов и осложнений.
Вы можете обратиться в нашу клинику.
Здесь работают опытные дерматовенерологи.
Мы назначим эффективное лечение, которое позволит избежать необходимости хирургического вмешательства.
При запущенном процессе проведем вскрытие гнойника с адекватным обезболиванием и минимальным риском образования крупных рубцов.
При появлении гнойника в паху обращайтесь к автору этой статьи – дерматовенерологу в Москве с многолетним опытом работы.
Источник
Гнойный гидраденит в паху – причины, признаки, лечениеГнойный гидраденит – это воспалительный процесс, начинающийся в апокриновых железах с высокой вероятностью хронизации. Комбинация острой инфекции с множественными очагами нагноения и образования абсцессов, так же как хронический вялотекущий процесс образования свищей, приводят к прогрессированию заболевания с выраженной фибропластической реакцией, иногда с образованием причудливой деформации тканей и рубцов. Наиболее обычная локализация – ягодицы, паховые области, промежность, подмышечные впадины, однако, процесс может распространяться на межягодичную складку (сочетание с пилонидальной болезнью) или периректальную область (сочетание со свищами прямой кишки). Патогенез: обструкция апокриновых потовых желез (например, кератином) => ретенция секрета => инфекция в пределах дермы и субдермального слоя => формирование грануляционной ткани, свищевых ходов и полостей. Смешанная микрофлора, часто кожного типа. Факторы риска: мужской пол (2:1), принадлежность к афроамериканцам, ожирение, курение, гормонотерапия, семейный анамнез. Возраст: типично для пациентов моложе 40-45 лет. Не доказана взаимосвязь гидраденита с бритьем, кремами для депиляции и использованием дезодорантов. Состояние нежизнеугрожающее, но вызывающее беспокойство и приводящее к длительной утрате трудоспособности/пропусков школы. При нелеченом гидрадените имеется риск малигнизации в плоскоклеточный рак спустя 20-30 лет. а) Эпидемиология. Распространенность неизвестна. Наиболее часто возникает у взрослых молодого возраста (от пубертатного периода до 45 лет, сопоставимо с пилонидальной болезнью). Риск рецидивирующего абсцесса: около 30-50% после «успешного» лечения. б) Симптомы гнойного гидраденита:
в) Дифференциальный диагноз гнойного гидраденита: г) Патоморфология. Свищевые ходы, распространяющиеся по коже, с различной степенью острой и хронической воспалительной реакции (нейтрофилы, лимфоциты) и формированием абсцессов, хронизация с фиброзом. д) Обследование при гнойном гидрадените Дополнительные исследования (необязательные): е) Классификация гнойного гидраденита:
ж) Лечение без операции гнойного гидраденита: з) Операция при гнойном гидрадените Хирургический подход: и) Результаты. Рецидивирующее или персистирующее течение заболевания очень распространено: локализация перианальная < промежностная < пахово-промежностная. Следует планировать профилактические некрэктомии. к) Наблюдение и дальнейшее лечение. Каждые 2-4 недели до заживления раны. – Также рекомендуем “Недержание кала – причины, признаки, лечение” Оглавление темы “Болезни прямой кишки и анального канала”:
|
Источник