Вирус при воспалении легких
Вирусная пневмония – это пневмония, при которой причиной нарушения газообмена на уровне лёгочных альвеол является воспалительный процесс, вызываемый вирусом или являющийся следствием иммунной реакции организма на вирус[3]. Чаще всего вызывается вирусами гриппа, респираторно-синцитиальным вирусом и человеческим метапневмовирусом[4]. К вирусным пневмониям более предрасположены маленькие дети и пожилые люди[5].
Вирусная пневмония представляет из себя инфекцию альвеол, из-за которой альвеолярное пространство закупоривается жидкостью, состоящей из экссудата, поражённых клеток и активированных макрофагов, что приводит к снижению газообмена, в частности, всасывание кислорода понижается, а углекислый газ начинает удерживаться в организме[6].
Лечение обычно поддерживающее, может включать в себя кислородную терапию, жидкостную терапию в случае необходимости, отдых для снижения потребления кислорода, а также лечение сопутствующих заболеваний и бактериальных осложнений[3]. Бактериальные осложнения обычно вызываются золотистым стафилококком (Staphylococcus aureus), пневмококком (Streptococcus pneumoniae) и гемофильной палочкой (Haemophilus influenzae). Против отдельных вирусных инфекций существуют противовирусные средства, которые могут применяться для лечения и профилактики в группах риска[4].
В большинстве же случаев вирусная пневмония проходит в лёгкой форме, а улучшение наступает через 1-3 недели без какого-либо лечения[5]. Однако бывают тяжёлые случаи, требующие госпитализации и механической вентиляции лёгких[7]. К тяжёлым случаям предрасположены люди с ослабленной иммунной системой, включая недоношенных новорождённых, детей с нарушениями лёгких или сердца и людей с иммунодефицитами[5].
Общие сведения[править | править код]
Вирусы – один из двух ведущих факторов, вызывающих пневмонию, другой – бактериальная инфекция; менее распространёнными факторами являются грибковая инфекция и паразиты.
Вирусная инфекция является наиболее частой причиной пневмонии у детей, тогда как взрослые чаще подвержены угрозе пневмонии, вызванной бактериальной инфекцией, либо имеющей смешанную вирусно-бактериальную природу.
Симптомы[править | править код]
Симптомы вирусной пневмонии часто схожи с симптомами ОРВИ или гриппа и включают в себя лихорадку, непродуктивный кашель, насморк, и системные проявления (напр. миалгию, головную боль, озноб, одышку). Возможны также симптомы общей интоксикации организма – тошнота, рвота, диарея[источник не указан 345 дней].
Симптомы вирусной и бактериальной пневмоний схожи, однако симптомы вирусной пневмонии могут быть более разнообразными. Свистящее дыхание чаще наблюдается при вирусных инфекциях[8]. Ранние симптомы вирусной пневмонии могут включать в себя[9]:
- головную боль,
- нарастание одышки,
- боль в мышцах,
- слабость,
- обострение кашля.
Этиология[править | править код]
Самыми распространёнными причинами вирусной пневмонии являются:
- вирусы гриппа типов A и B;
- респираторно-синцитиальный вирус, наиболее частая причина вирусных пневмоний среди маленьких детей[3];
- вирусы парагриппа (у детей).
Также вирусная пневмония вызывается более редкими вирусами:
- аденовирусами;
- метапневмовирусом;
- коронавирусом SARS-CoV, вызывающим тяжёлый острый респираторный синдром;
- коронавирусом MERS-CoV, вызывающим ближневосточный респираторный синдром[10];
- коронавирусом SARS-CoV-2, вызывающим COVID-19[11].
Другие разновидности вирусов могут лишь в отдельных случаях вызывать пневмонию:
- вирус простого герпеса (HSV), чаще приводит к развитию пневмонии у новорождённых;
- вирус ветряной оспы;
- цитомегаловирус, чаще вызывает пневмонию у людей со сниженным иммунитетом;
- вирус кори[12];
- вирус краснухи;
- лихорадка денге[13].
Патогенез[править | править код]
Вирусная пневмония возникает, когда вирус начинает размножаться в клетках лёгких. Произойти это может нескольким путями. Одни вирусы, к которым относятся вирусы гриппа и респираторно-синцитиальный вирус, могут вызвать пневмонию при прямом попадании в лёгкие на вдохе, другие распространяются на лёгкие контагиозным путём из верхних дыхательных путей, что происходит в случае кори. Возможно также гематогенное распространение, что наблюдается при цитомегаловирусной инфекции[3]. В случае распространения инфекции из верхних дыхательных путей изначальная инфекция обычно возникает при заражении контактным или воздушно-капельным путём. При контактном пути заражения вирус попадает в носоглотку через занесение в неё контаминированных выделений больных людей. При воздушно-капельному пути распылённые в виде аэрозоли и содержащие вирус капельки вдыхаются через нос. Механизм распространения вируса на нижние дыхательные пути неизвестен, но, вероятно, происходит микроаспирация заражённого секрета или же происходит распространение через постепенное заражение соседних клеток[14].
В случае вирусной пневмонии ткани вокруг альвеол воспаляются (интерстициальное воспаление) с образованием инфильтратов в альвеолярных мешочках, которые в норме заполнены воздухом, в итоге повреждаются клетки реснитчатого эпителия. Инфекция распространяется, если местная иммунная система оказывается не способной побороть вирус. Это происходит, например, если нарушена работа мукоцилиарного клиренса или если против вируса нет иммунитета (отсутствует секреция специфических антител). В таких случаях вирус атакует эпителиальные клетки дыхательных путей и реплицируется в них, а каждое новое поколение вирусов инфицирует большое количество клеток, прекращяя синтез важных белков и в конечном счёте приводя к смерти клеток-хозяев[15]. Повреждения лёгких происходят в результате иммунного ответа организма на вторжение инфекции. Белые кровяные тельца, в особенности лимфоциты, отвечают за активацию разнообразных химических веществ (цитокинов), что вызывает скопление жидкости в альвеолах. Сочетание саморазрушения клеток и скопления жидкости в лёгких приводит к нарушениям в кислородном обмене и кислородному голоданию.
Кроме воздействия на бронхо-лёгочную систему, многие вирусы атакуют также другие органы и могут приводить к тяжёлым последствиям с нарушением различных функций организма. Вирусы также ослабляют иммунную защиту организма, вследствие чего он становится более подвержен бактериальной инфекции.
Присоединение бактериальной инфекции приводит к развитию бактериальной пневмонии на фоне первоначальной вирусной пневмонии и значительно утяжеляет течение заболевания.
Клиническая картина[править | править код]
Клинически заболевание может выражаться в повышенной частоте дыхания и втяжении уступчивых мест в области грудины или межрёберных промежутков во время дыхания (ретракции). У младенцев во время тяжёлых случаев заболевания также возможны расширение носовых проходов во время дыхания, издавание звуков на выдохе и хорошо заметные ретракции. Грипп часто сопровождается лихорадкой и системными эффектами. Респираторно-синтициальная инфекция у малышей обычно сочетает в себе признаки вирусной пневмонии и бронхиолита, в случае чего клиническая картина дополняется свистящими звуками во время дыхания. Также вирусы, вызвавшие пневмонию, могут одновременно вызывать инфекцию верхних дыхательных путей, при этом треть случаев ринита осложняется средним отитом[16].
Осложнения[править | править код]
К осложнениям относятся:
- присоединение бактериальных инфекций (например, S. pneumoniae, Staphylococcus aureus, H. influenzae и др.), бактериальная пневмония;
- плеврит;
- бронхообструктивный синдром;
- отёк лёгких;
- респираторный дистресс-синдром;
- различные внелёгочные осложнения.
Факторы риска[править | править код]
В случае детей к факторам риска тяжёлого течения заболевания относятся ранний возраст, недоношенность, наличие уже существующих заболеваний лёгких, особенно бронхолёгочной дисплазии, или врождённого порока сердца, воздействие загрязнённого воздуха, например, из-за пассивного курения или отопления помещения дровами, посещение больничных учреждений, пребывание в детском саду или яслях, наличие большого количества братьев или сестёр, низкий социально-экономический статус семьи, а также рождение ближе к началу сезона респираторно-синтициальной инфекции. Несмотря на то что большинство детей заражаются распространёнными респираторными вирусами в течение первых лет жизни, лишь у немногих развивается пневмония, требующая медицинской помощи[17].
Диагностика[править | править код]
Для отдельных вирусов нет какой-либо специфической клинической картины, лабораторных отличий, биомаркеров и рентгенографических особенностей[7]. Диагноз обычно подтверждается методом ПЦР с обратной транскрипцией с анализом секрета из верхних или нижних дыхательных путей. Однако результаты должны интерпретироваться с осторожностью, с учётом клинической картины и эпидемиологической обстановки[18]. Обнаружение вируса в верхних дыхательных путях не подразумевает обнаружение причины пневмонии, поскольку вирус может оказаться причиной инфекции верхних дыхательных путей. Также возможно одновременное заражение вирусной и бактериальной инфекцией[19]. Обнаружить вирусы гриппа могут помочь экспресс-тесты, однако у них низкая чувствительность и они могут выдавать ложноположительные результаты, поэтому при подозрении на пневмонию, вызванную вирусами гриппа, необходимо произвести тестирование секрета нижних дыхательных путей методом ПЦР с обратной транскрипцией[20].
Диагноз вирусной пневмонии не может быть поставлен с уверенностью без рентгенологического исследования. При вирусных пневмониях могут обнаруживаться интерстициальные двусторонние инфильтраты, в то время как бактериальным свойственны долевые альвеолярные инфильтраты. Однако клинические признаки неспецифичны и могут пересекаться у вирусных и бактериальных инфекций, особенно в случае бактериально-вирусной коинфекции. У пожилых людей и у людей с нарушениями работы иммунитета могут быть атипичные проявления[21]. На визуализации компьютерной томографии (КТ) при вирусной пневмонии чаще обнаруживаются инфильтраты по типу «матового стекла»[22]. Компьютерная томография может оказаться более точной в плане установки диагноза пневмонии и определении вызвавшего патогена, однако доказательств обоснованности использования КТ в массовой практике пока не хватает[19].
В случае быстрого развития заболевания у взрослых с повышенными уровнями лейкоцитов и нейтрофилов можно предположить бактериальную пневмонию[21], при вирусной пневмонии уровень лейкоцитов обычно в норме[23]. Также при бактериальной пневмонии могут быть повышенными уровни C-реактивного белка, прокальцитонина (англ.)русск. и интерлейкина-6, однако эти же маркеры обнаруживаются и при вирусных инфекциях, поэтому точность подобной диагностики остаётся под вопросом[19].
Лечение[править | править код]
Препаратов для лечения вирусной пневмонии, вызванной ТОРС (тяжёлый острый респираторный синдром, атипичная пневмония), аденовирусом, вирусом парагриппа, в настоящее время не существует. Возможны симптоматическое лечение и поддерживающее лечение.
При подозрении на вирусную пневмонию, вызванную вирусами гриппа, лечение должно начинаться как можно раньше, до лабораторного подтверждения. Выбор противовирусного средства осуществляется исходя из сезонной чувствительности. Римантадин и амантадин не рекомендуются, поскольку все сезонные вирусы нечувствительны к ингибиторам M2-каналов. В США разрешены к применению ингибиторы нейраминидазы осельтамивир, занамивир и внутривенный перамивир. При этом эффективность перамивира против вируса гриппа B в случае тяжёлого заболевания до конца не установлена[24].
В случае пневмонии, вызванной респираторно-синцитиальным вирусом, лечение поддерживающее. В США для детей разрешён рибавирин, но он также используется и у пациентов с нарушениями работы иммунной системы[25].
При пневмонии, вызванной цитомегаловирусом, может использоваться внутривенный ганцикловир. Эффективность валганцикловира (англ.)русск. пока не установлена[26]. В случае вируса ветряной оспы может применяться ацикловир с высокой дозировкой, однако его применение должно начаться лишь после подтверждения диагноза, а длительность терапии должна составлять не менее 7 дней, применение же стероидов является спорным[27]. Эффективность лечения пневмонии, вызванной вирусами простого герпеса, требуется установить в ходе рандомизированных контролируемых испытаний[28].
Физиотерапия грудной клетки и муколитики могли бы оказаться полезными, однако нет чёткого понимания, являются ли они эффективными при вирусной пневмонии[29].
Профилактика[править | править код]
В случае гриппа эффективной профилактикой является вакцинация, которая показана группам риска. В общем случае для профилактики вирусной пневмонии рекомендуется исключить курение. Людям с ослабленной иммунной системой следует избегать скоплений людей, предупреждая посетителей с симптомами простуды о необходимости ношения медицинской маски и мытья рук[5].
Пероральная вакцина против аденовируса перестала выпускаться в 1999 году, но вакцинация возобновилась с 2011 года, что привело к снижению вспышек острого респираторного дистресс-синдрома среди военнослужащих[30], однако применение ограничено категорией военнослужащих[31].
После возможного заражения вирусом ветряной оспы для профилактики пневмонии рекомендована вакцинация[27].
В случае детей, каждый ребёнок заражается большинством респираторных вирусов, избежать инфекции невозможно, поэтому практические рекомендации сводятся к снижению риска заражения в периоды повышенного риска для предотвращения тяжёлых случаев инфекции и её осложнений. Профилактика РС-инфекции в группах риска возможна внутривенными иммуноглобулинами или мононуклеальными антителами в период высокого риска заболеваемости РС-инфекцией может снизить до половины случаев госпитализации[32].
В случае медицинских учреждений мерами профилактики распространения внутрибольничных инфекций является мытьё рук, контактная изоляция, а также когортное группирование пациентов[33].
Примечания[править | править код]
- ↑ 1 2 база данных Disease ontology (англ.) – 2016.
- ↑ 1 2 3 Monarch Disease Ontology release 2018-06-29sonu – 2018-06-29 – 2018.
- ↑ 1 2 3 4 Andrew M. Freeman, Townes R. Leigh. Viral Pneumonia (англ.) // Pearls. – Treasure Island (FL): Pearls Publishing, 2020. – January. – PMID 30020658.
- ↑ 1 2 Editorial Team. Overview of pneumonia (англ.). BMJ Best Practice (October 2019). Дата обращения: 2 апреля 2020.
- ↑ 1 2 3 4 Viral pneumonia: MedlinePlus Medical Encyclopedia (англ.). MedlinePlus. U. S. National Library of Medicine. Дата обращения: 2 апреля 2020.
- ↑ Crowe, 2006, Pathogenesis, p. 435.
- ↑ 1 2 Dandachi, Rodriguez-Barradas, 2018, Abstract, p. 957.
- ↑ Пневмония. Информационные бюллетени. Всемирная организация здравоохранения (2 августа 2019). Дата обращения: 2 апреля 2020.
- ↑ Pneumonia (англ.). John Hopkins Medicine. Дата обращения: 2 апреля 2020.
- ↑ Коронавирус Ближневосточного респираторного синдрома (БВРС-КоВ). – ВОЗ, 2019. – 21 января.
- ↑ Darden et al., 2020, Implications for COVID-19.
- ↑ Баженков, Семён Корь. причины, пути заражения, симптомы, лечение и профилактика болезни у детей. Вести Медицина (16 апреля 2017).
- ↑ Лихорадка Денге // Вестник инфектологии и паразитологии : [сайт]. – ISSN 1609-9877.
- ↑ Crowe, 2006, Life cycle of the viruses in vivo, p. 435.
- ↑ Sameera, Javed, 2017, 2. Pathophysiology, p. 192.
- ↑ Crowe, 2006, Clinical disease, p. 436.
- ↑ Crowe, 2006, Risk factors for pneumonia, p. 435.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Conclusion, p. 963.
- ↑ 1 2 3 Dandachi, Rodriguez-Barradas, 2018, Diagnosis, p. 958.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Influenza pneumonia, p. 958.
- ↑ 1 2 Dandachi, Rodriguez-Barradas, 2018, Diagnosis, p. 957.
- ↑ Ji Eun Kim, Uh Jin Kim, Hee Kyung Kim, Soo Kyung Cho, Joon Hwan An. Predictors of viral pneumonia in patients with -acquired pneumonia (англ.) // PloS One. – 2014. – 22 December (vol. 9, iss. 12). – P. e114710. – ISSN 1932-6203. – doi:10.1371/journal.pone.0114710. – PMID 25531901.
- ↑ Darden et al., 2020, Clinical Presentation of Viral Pneumonia.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Influenza pneumonia, p. 958-959.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Rsv pneumonia, p. 960.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Cytomegalovirus (CMV) pneumonia, p. 962-963.
- ↑ 1 2 Dandachi, Rodriguez-Barradas, 2018, Varicella pneumonia, p. 962.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Herpes simplex virus (HSV), p. 963.
- ↑ Crowe, 2006, Therapy, p. 438.
- ↑ Darden et al., 2020, Vaccination as Prevention and Potential Treatment of Viral Pneumonia.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Adenovirus pneumonia, p. 961.
- ↑ Crowe, 2006, Protective immunity, p. 438.
- ↑ Crowe, 2006, Prevention, p. 439.
Литература[править | править код]
- Dima Dandachi, Maria C. Rodriguez-Barradas. Viral pneumonia: etiologies and treatment : [англ.] : [арх. 24 июля 2020] // Journal of Investigative Medicine. – 2018. – Vol. 66, no. 6 (August). – P. 957-965. – ISSN 1708-8267 1081-5589, 1708-8267. – doi:10.1136/jim-2018-000712.
- Dijoia B. Darden. The Clinical Presentation and Immunology of Viral Pneumonia and Implications for Management of Coroirus Disease 2019 : [англ.] : [арх. 24 июля 2020] / Dijoia B. Darden, Russell B. Hawkins, Shawn D. Larson … [] // Critical Care Explorations. – 2020. – Vol. 2, no. 4 (April). – ISSN 2639-8028. – doi:10.1097/CCE.0000000000000109.
- Victor Chernick. Chapter 26 – Viral Pneumonia // Kendig’s Disorders of the Respiratory Tract in Children : [англ.] : [арх. 24 июля 2020] / Victor Chernick, Robert W. Wilmott, Thomas F. Boat … []. – Seventh Edition. – 2006. – P. 433-440. – doi:10.1016/B978-0-7216-3695-5.50030-4. – PMC 7150341.
- Chapter 8 Pneumonia of Viral Etiologies / Al Johani Sameera ; Akhter Javed // Contemporary Topics of Pneumonia : [англ.] : [арх. 26 июля 2020] / Zissis Chroneos. – 2017. – December. – doi:10.5772/intechopen.71608.
Болезни органов дыхания (J00-J99), респираторные заболевания | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| |||||||||||
| |||||||||||
| |||||||||||
Источник
Общие сведения
Вирусная пневмония является осложнением ОРВИ – острых респираторных вирусных инфекций, к которым относятся в том числе простуда, COVID-19 и грипп. При этом заболевании вирус поражает легкие, начинается их воспаление, появляется кашель, а дыхание становится затрудненным. Болезнь чаще протекает в легкой форме. Она становится опасной, если ее течение тяжелое, затяжное.
Чаще пневмония является бактериальной (вызванной бактериями). Вирусы становятся причиной воспаления легких примерно в трети наблюдений. Даже если пневмония была вызвана вирусом, возможно присоединение бактериальной инфекции в результате осложнения. Разница между вирусной и бактериальной формой заболевания – в подходах к лечению. Если причина воспаления легких – бактерии, для лечения понадобится антибактериальная терапия. При вирусной пневмонии антибиотики бесполезны. Их назначают только в случаях, если вирусная пневмония переходит в бактериальную.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна – Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
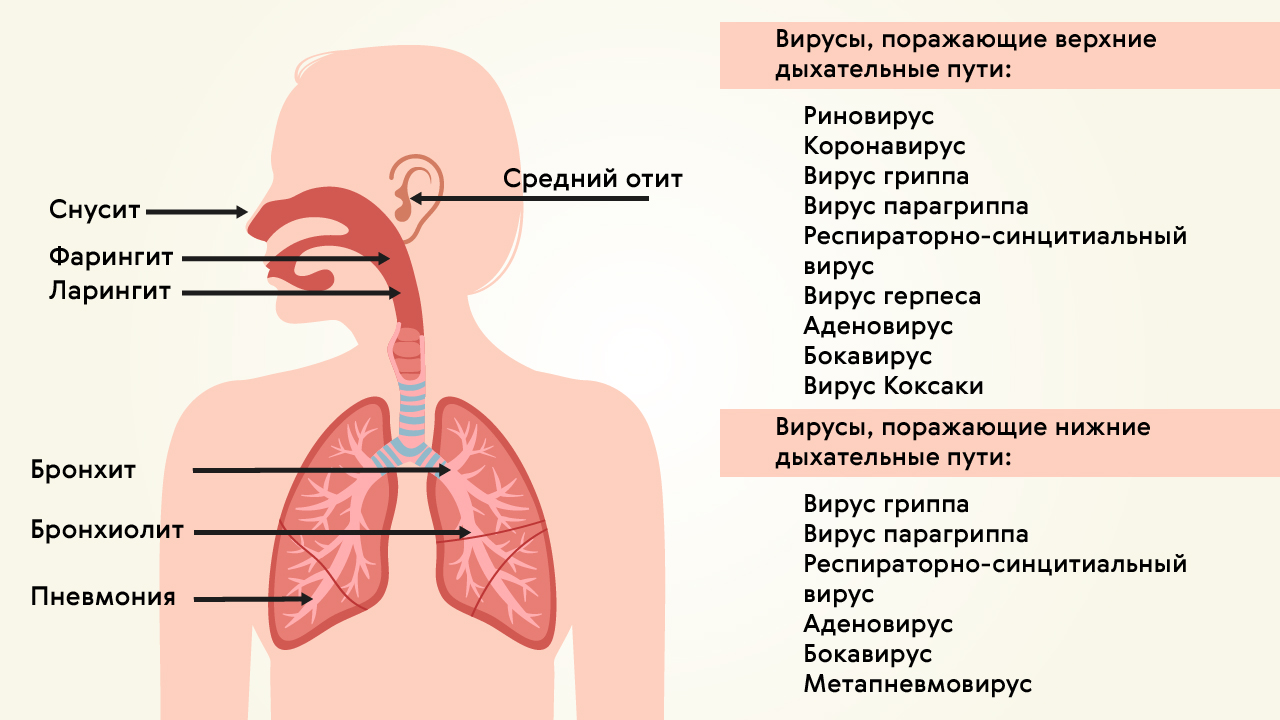 Рисунок 1. Поражение верхних и нижних дыхательных путей вирусами. Источник: МедПортал
Рисунок 1. Поражение верхних и нижних дыхательных путей вирусами. Источник: МедПортал
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения – воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
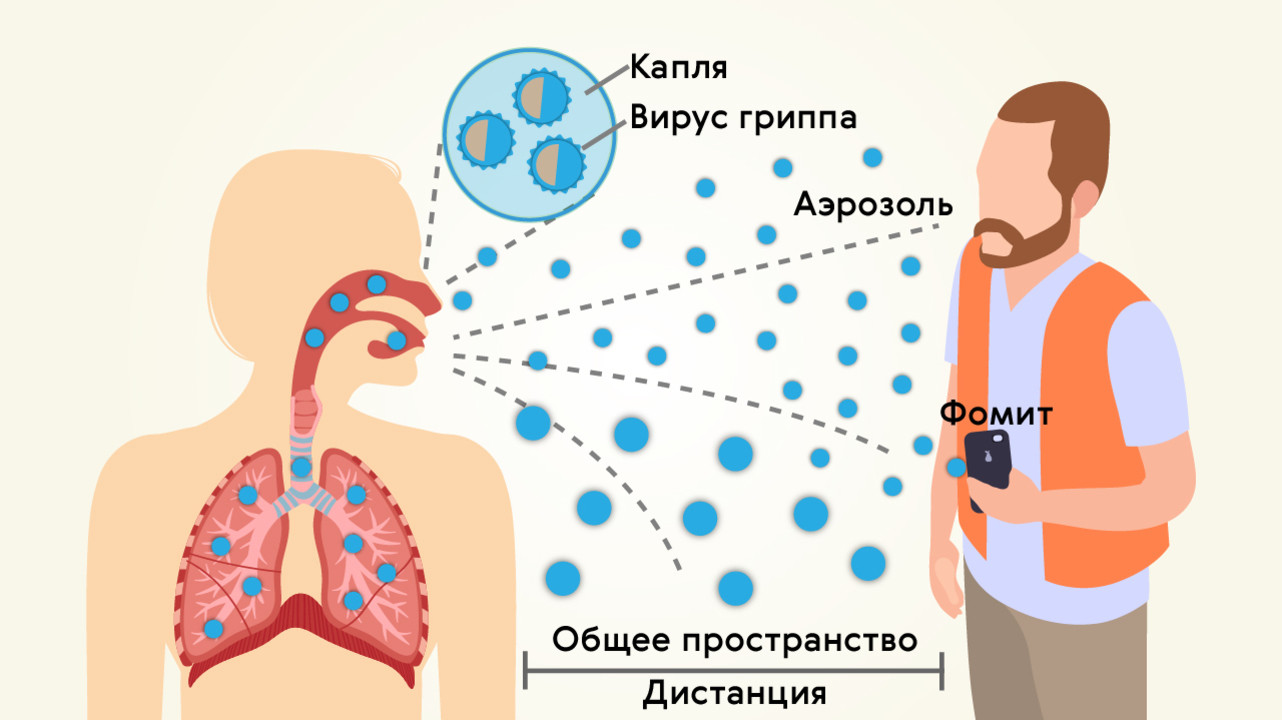 Рисунок 2. Основной путь распространения ОРВИ – воздушно-капельный. Фомит (на рисунке) – любой неодушевленный предмет, способствующий передаче вируса другому организму (в данном случае – мобильный телефон). Источник: МедПортал
Рисунок 2. Основной путь распространения ОРВИ – воздушно-капельный. Фомит (на рисунке) – любой неодушевленный предмет, способствующий передаче вируса другому организму (в данном случае – мобильный телефон). Источник: МедПортал
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
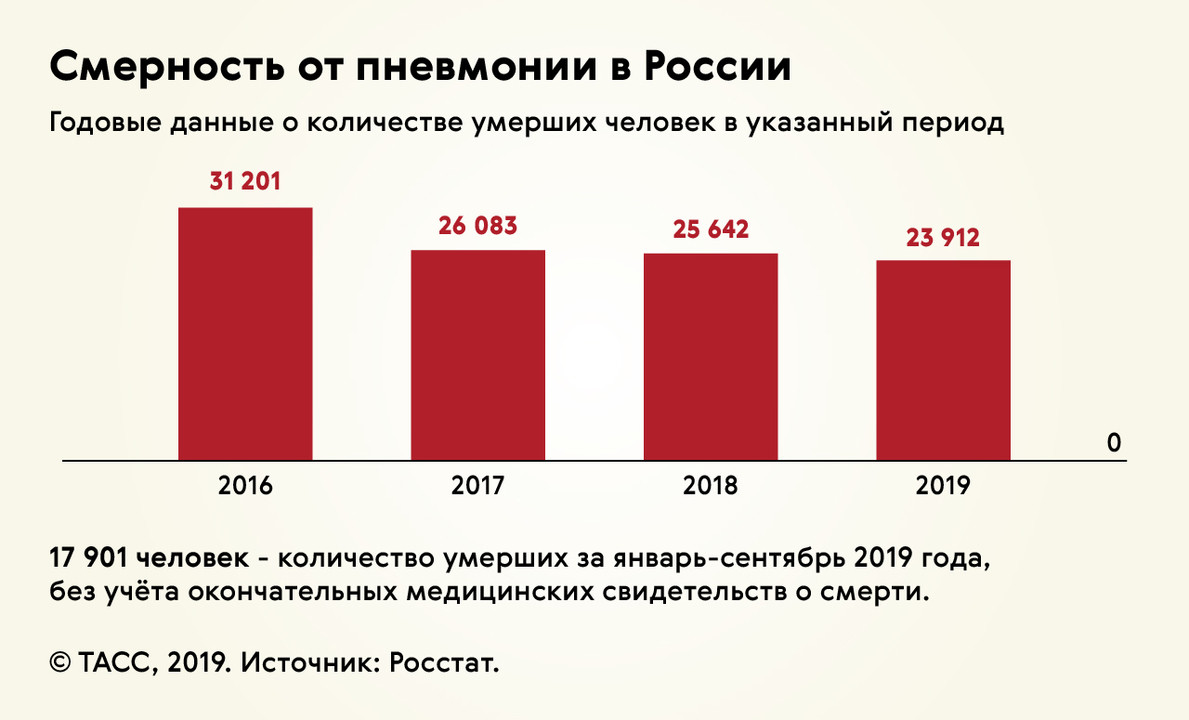 Рисунок 3. Данные смертности от пневмонии в России. Источник: Росстат
Рисунок 3. Данные смертности от пневмонии в России. Источник: Росстат
Симптомы
Легкая форма заболевания похожа на простуду или грипп, но продолжается дольше. У вирусной пневмонии следующие признаки:
- кашель с отделением мокроты;
- боль в груди при кашле или дыхании;
- появление одышки даже при небольших нагрузках или в состоянии покоя;
- слабость, усталость;
- при ослабленном иммунитете и в возрасте старше 65 лет возможна пониженная температура;
- снижение аппетита;
- редко – тошнота, рвота или диарея.
Часто симптомы разнятся в зависимости от того, какой именно вирус вызвал пневмонию.
- При аденовирусе пневмония протекает остро, с кашлем, насморком, повышением температуры до 38-39°C, одышкой, влажными хрипами в легких. Высокая температура может сохраняться до 10-15 суток.
- При гриппе типичные симптомы ОРВИ дополняются одышкой, кашлем с мокротой, болью в груди при выдохе.
- При парагриппе воспаление легких чаще развивается у маленьких детей. В тяжелых случаях может возникать резкое повышение температуры, судороги, диарея.
У детей вирусная пневмония чаще протекает без тяжелых симптомов, но со снижением аппетита, появлением бледности кожи из-за недостатка кислорода. У пожилых людей болезнь может сопровождаться головокружением, слабостью, спутанностью сознания.
Важно! Вирусная пневмония является главным осложнением COVID-19. Позвоните врачу при первых симптомах этой инфекции.
Когда обращаться к врачу?
Нужно обратиться к терапевту или пульмонологу, если:
- температура тела поднимается выше 38,5°C;
- появилась одышка;
- появился кашель;
- при дыхании есть боль в груди.
Важно! Даже если симптомы выражены слабо, людям из группы риска нужно обязательно проконсультироваться с врачом.
Диагностика
Диагностику выполняет терапевт или пульмонолог. Врачу нужно рассказать об имеющихся симптомах, описать свое состояние. Если есть сопутствующие заболевания, особенности здоровья, о которых должен знать врач, нужно сообщить ему о них. При осмотре врач прослушает грудную клетку с помощью фонендоскопа, чтобы оценить сердцебиение и наличие посторонних звуков при дыхании. Если есть признаки дыхательной недостаточности, врач измерит уровень кислорода в крови с помощью пульсоксиметра. Это – оптический датчик, который надевают на палец. Дополнительно врач может назначить:
- флюорографию, рентгенографию или КТ грудной клетки;
- исследование образцов мокроты (для выявления возбудителя);
- клинический анализ крови для контроля общих показателей здоровья.
«Достаточно ли кислорода поступает в организм, можно узнать даже если под рукой нет пульсоксиметра. Для этого нужно подсчитать частоту дыхания в состоянии покоя: нормой считается от 16 до 18 вдохов в минуту, стоит забеспокоиться, если показатель достиг 20, а обратиться к врачу – в случае частоты дыхания 24 или больше вдохов за 60 секунд.»
Сергей Токарев, д.м.н.
Лечение вирусной пневмонии
Лечение вирусной пневмонии назначает врач после диагностики и с учетом тяжести заболевания. Чаще всего лечение проводится дома и является симптоматическим. Врач порекомендует употреблять больше жидкости, принимать витамины, соблюдать постельный режим. Он назначит лекарственную терапию:
- противовирусные препараты, их подбирают, учитывая, какой именно вирус вызвал пневмонию;
- жаропонижающие лекарственные средства (назначается парацетамол или нестероидные противовоспалительные средства);
- анальгетики при наличии болей;
- амброксол, ацетилцистеин, чтобы облегчить кашель, сделать мокроту более жидкой.
При вирусной пневмонии любые препараты можно принимать только по назначению врача.
Если человек находится в группе риска, даже при легком течении вирусной пневмонии ему могут рекомендовать госпитализацию. При госпитализации кроме лекарственной терапии и более интенсивного ухода может выполняться респираторная поддержка. Она нужна, если развивается полисегментарная одно- или двусторонняя пневмония (воспаление нескольких сегментов одного или обоих легких), при развитии дыхательной недостаточности, если появляется одышка, если дыхание становится затрудненным. Для респираторной поддержки выполняют:
- Кислородотерапию – вдыхание кислорода через специальные носовые канюли или лицевую маску.
- Искусственную вентиляцию легких. Выполняется с помощью аппарата, который принудительно подает воздух в легкие, чтобы обеспечить насыщение крови кислородом и эвакуацию углекислого газа.
- ЭКМО. Используется, если острая дыхательная недостаточность прогрессирует вследствие обширного поражения легочной ткани. Метод обеспечивает прямое насыщение крови кислородом с помощью специального аппарата.
Антибактериальные препараты при вирусной пневмонии назначают только если присоединяется вторичная бактериальная инфекция или появляются гнойные осложнения. Если признаков бактериального воспаления нет, применение антибиотиков нецелесообразно и может быть опасным.
Осложнения
В результате пневмонии могут возникать тяжелые осложнения:
- Бактериемия. Развивается, если бактерии попадают в кровь из легких. Инфекция может поражать другие органы и провоцировать новые болезни.
- Одышка, дыхательная недостаточность, нарушения дыхания, полиорганная недостаточность. Развиваются при тяжелом воспалении легких и требуют кислородной поддержки. Риск этого осложнения увеличивается, если у человека есть хронические болезни органов дыхания.
- Появление плеврального выпота. В этом случае в плевральной полости скапливается слишком много жидкости, и легкие не могут полностью расширяться. Это дополнительно снижает эффективность дыхания.
- Абсцесс. При абсцессе в легких появляется гной. В этом случае для лечения необходима антибактериальная терапия. Также может требоваться удаление гноя с помощью дренажа или хирургического вмешательства.
- Миокардит. Внелегочное осложнение, при котором воспаляются ткани сердца. Из острой формы миокардит может переходить в хроническую. Признаки миокардита – боли в сердце, одышка, возможно учащенное сердцебиение, но это заболевание может протекать и бессимптомно.
Прогноз и профилактика
Для большинства случаев вирусной пневмонии прогноз является благоприятным, и заболевание лечится за 14 дней. В 30-40% случаев течение болезни может быть тяжелым, затяжным (до 3-4 недель) с риском развития хронических болезней органов дыхания. Дыхательная функция легких после пневмонии может быть снижена в результате образования очагов фиброза (рубцов) в местах поражения легочной ткани (рис. 4).
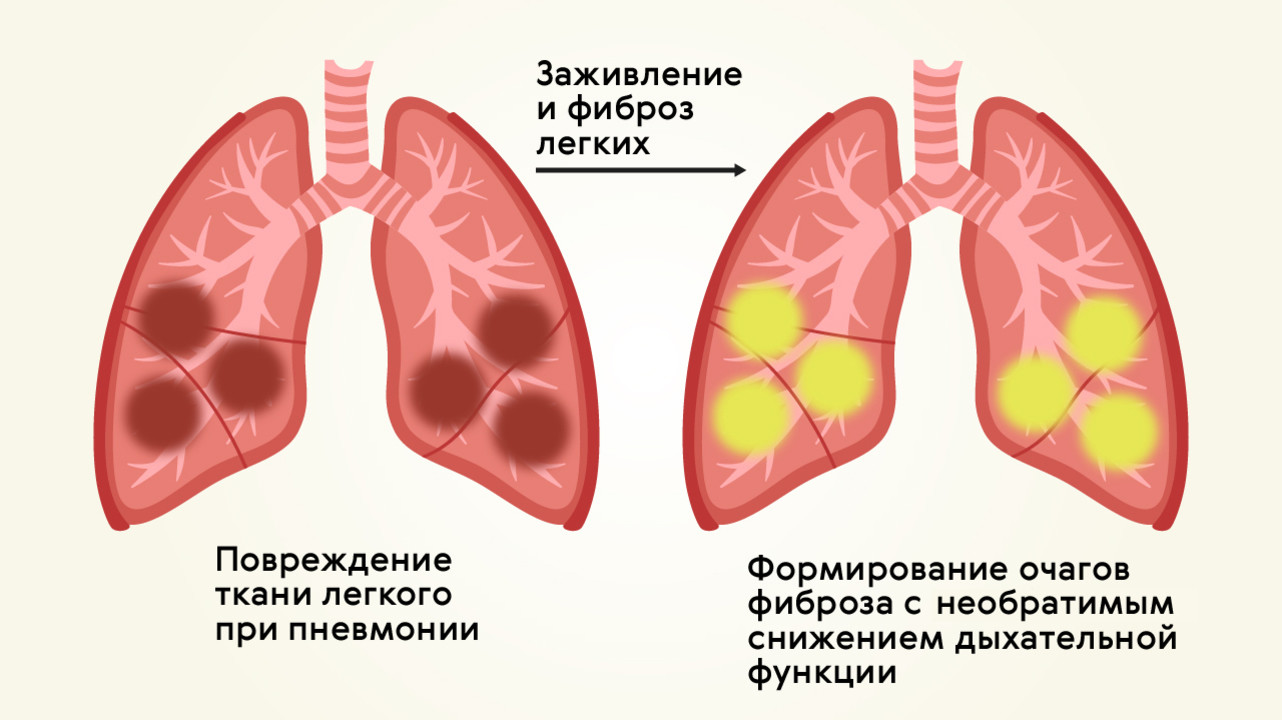 Рисунок 4. Фиброз легких после пневмонии. Источник: МедПортал
Рисунок 4. Фиброз легких после пневмонии. Источник: МедПортал
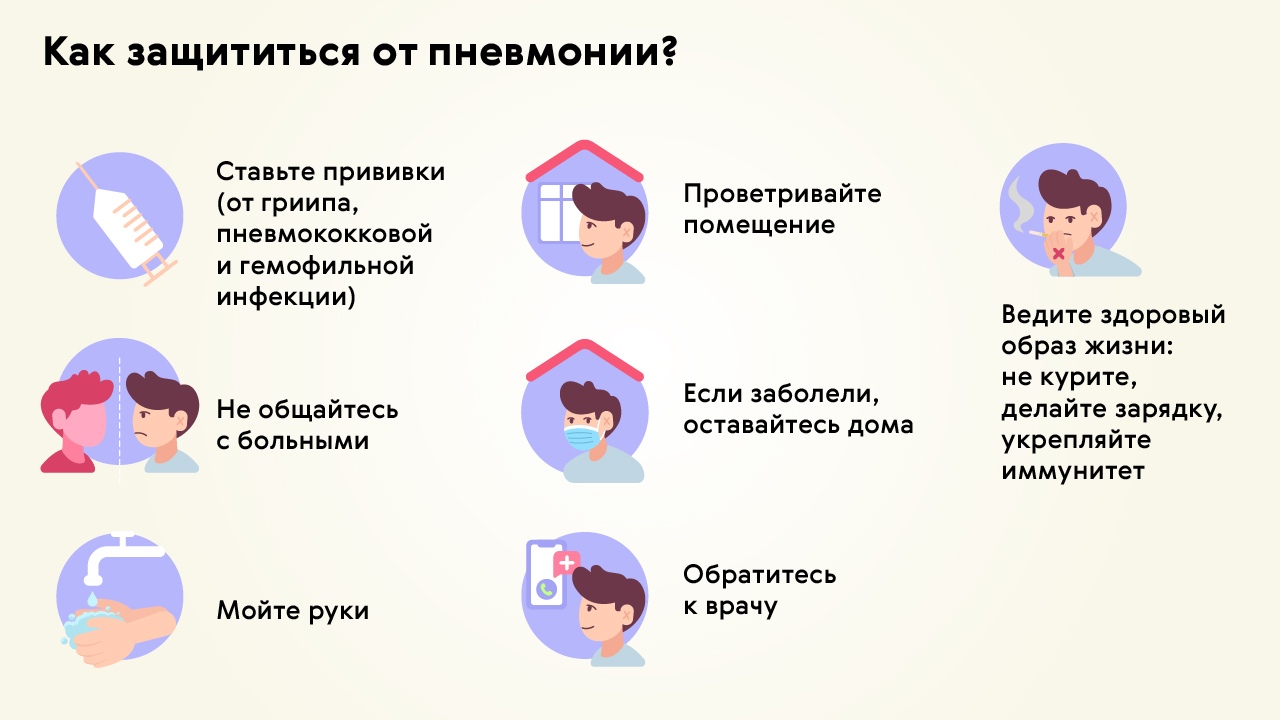
Снизить риск развития вирусной пневмонии можно несколькими способами (рис. 5).
- Пройти вакцинацию. Есть несколько видов вакцин для профилактики гриппа и других вирусных инфекций. Нужно проконсультироваться с врачом, чтобы составить график прививок. Вакцинация особенно важна для людей из групп риска.
Важно! Во время повышенного риска развития пневмоний (весна, осень) следует подумать о получении вакцин против гриппа, пневмококка, гемофильной инфекции.
- Соблюдать правила гигиены и меры предосторожности. Нужно чаще мыть руки, а в период эпидемий пользоваться средствами индивидуальной защиты (медицинскими масками и перчатками), стараться избегать мест скопления людей. Желательно меньше контактировать с болеющими людьми.
- Отказаться от вредных привычек: не курить и ограничить употребление алкоголя. Это поможет улучшить общее состояние здоровья и снизит нагрузку на иммунитет.
- Контролировать общее состояние здоровья. Важно укреплять иммунитет, правильно питаться, принимать рекомендованные врачом витамины, достаточно спать, быть физически активным.
 Рисунок 5. Профилактика пневмонии. Источник: МедПортал
Рисунок 5. Профилактика пневмонии. Источник: МедПортал
Заключение
Вирусная пневмония чаще развивается как осложнение ОРВИ. Она может быть опасна для пожилых людей, детей и людей с хроническими заболеваниями. Чтобы снизить риск тяжелых последствий, важно обращаться к врачу за лечением при первых же признаках заболевания, укреплять иммунитет и контролировать состояние своего здоровья.
Источники
- Министерство здравоохранения Российской Федерации. Клинические рекомендации. Внебольничная пневмония у взрослых. -2019.
- Healthline. Viral Pneumonia: Symptoms, Risk Factors, and More.
- WHO. Пневмония.
Источник
