Воспаление бронхов у ребенка чем лечить
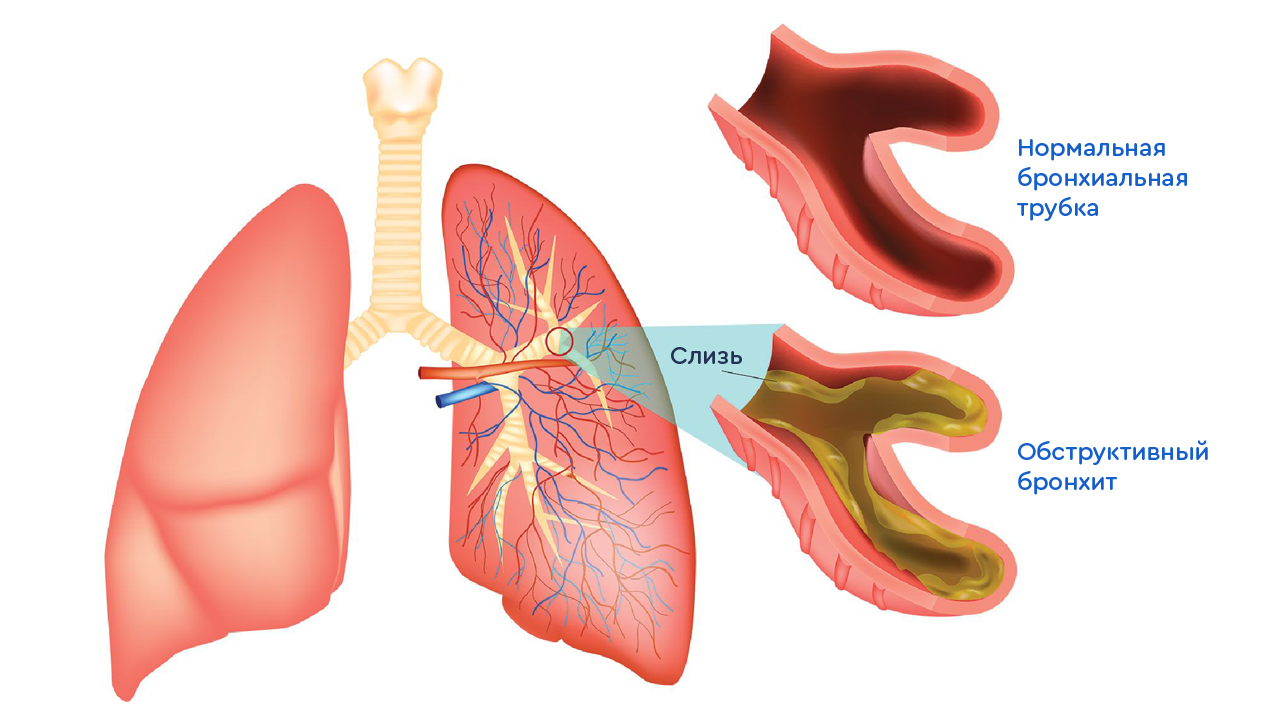
Наверное, в мире нет таких людей, которые не сталкивались с такой проблемой, как бронхит. Бронхит представляет собой воспаление слизистой оболочки бронхов. Как лечить бронхит знают далеко немногие родители. Для лучшего понимания этого заболевания необходимо для начала разобраться в строение и функции бронхов.
Строение и функция бронхов
Бронхи представляют собой полые трубки, стенка которых состоит из трех оболочек: внутренней (слизистой), средней и наружной. Разветвляясь, бронхи образуют густое бронхиальное дерево, а главные функции бронхов состоят в проведении, согревании, увлажнении и очищении воздуха.

Бонхит представляет собой воспаление слизистой оболочки бронхов.
Бронхит и причины его развития
Бронхит неразрывно связан с респираторными вирусными инфекциями. По данным всемирной организации здравоохранения, острые респираторные вирусные инфекции (ОРВИ) занимают первое место в структуре заболеваемости детей раннего возраста. Таким образом, вирусы являются одной из самых частых причин развития острого бронхита. Помимо вирусов, к бронхиту приводят бактерии, воздействие химических и токсических веществ, физических факторов. Существуют различные формы бронхита у детей: острый бронхит (простой), острый бронхиолит, острый обструктивный бронхит, хронический бронхит. Именно такие записи врачей вы можете увидеть в амбулаторной карточке или выписке своего заболевшего ребенка. Остановимся более подробно на каждой из форм и постараемся объяснить сложные термины более понятным и доступным языком.
Виды бронхита у детей
Острый простой бронхит характеризуется воспалением слизистой оболочки бронхов без сужения просвета бронха. Соответственно при обструктивном бронхите у ребенка имеется обструкция (сужение) бронхов. Бронхиолит представляет собой вариант обструктивного бронхита и развивается при воспалении самых мелких по диаметру бронхов у детей первого полугодия жизни. Как правило, бронхиолит является одной из тяжелых форм бронхита у детей. Хронический бронхит — это более длительное, глубокое и выраженное поражение бронхов, при котором идет перестройка слизистой оболочки. Он может быть самостоятельным заболеванием, но у детей чаще развивается на фоне других болезней (муковисцидоз, бронхиальная астма, пороки развития).
Симптомы бронхита у детей
- Повышение температуры тела. Температура тела колеблется в пределах 37,2-37,8, а в ряде случаев, может достигать 38 и более градусов. Редко бронхит может протекать без температуры.
- Вялость, слабость, сонливость.
- Основной симптом бронхита – кашель, сухой и навязчивый в начале заболевания, в дальнейшем – влажный и легко откашливающийся. При хроническом бронхите длительность кашля может быть в течении нескольких месяцев.
- Может отмечаться частое дыхание, появление синевы над верхней губой, втяжение отдельных участков грудной клетки при дыхании. Данные симптомы появляются у детей при сужении просвета бронха из-за отека, повышенного образования слизи и сокращения мышечных клеток бронхов.

При усилении у ребенка слабости, вялости, кашля, появлении тошноты и рвоты, повышении температуры выше 38,0-38,5 в течение нескольких суток необходимо в срочном порядке обратиться к врачу!
Лечение бронхита
Лечение детского бронхита должно быть комплексным и включать в себя:
- Диету. У детей первого года жизни очень важно уменьшить суточный объем питания, при этом увеличить количество кормлений за сутки. Что касается детей старшего возраста, также рекомендуется питаться не обильно и малыми порциями. Необходимо пить много жидкости. Это могут быть различные морсы, некрепкий чай, соки, вода. Важно отметить, что указанные напитки должны быть теплыми, но не горячими или холодными!
- Лечение причины появления бронхита. Как было сказано ранее, основными причинами развития бронхитов являются вирусы и бактерии. Воздействовать на вирусы можно противовирусными препаратами. В данном случае можно использовать интерферон, лаферон в нос (перед применением проконсультируйтесь с врачом). На бактерии губительно действуют антибиотики. В лечении бронхитов у детей могут использоваться различные антибиотики: полусинтетические пенициллины (ампициллин, амоксициллин, аугментин, амоксиклав и др.), цефалосоприны (зиннат, цефтриаксон, цефепим и др.), макролиды (азитромицин, кларитромицин, джозамицин и др.). Обращаем ваше внимание, что определить причину появления бронхита может только лечащий врач с учетом ваших жалоб, опроса и результатов обследования.
- Лечение, направленное на разжижение и улучшение отхождения мокроты, расширение бронхов. Применяются отхаркивающие препараты и муколитики. Из отхаркивающих препаратов предпочтение отдается гербиону, мукалтину и проспану. При густой, вязкой мокроте используют муколитики (препараты, разжижающие мокроту), а именно: ацетилцистеин, карбоцистеин, бромгексин, амброксол. При сужении бронхов используют ингаляции с бронхорасширяющими препаратами: сальбутамол, беротек, атровент, беродуал, комбивент. Для проведения ингаляций используют небулайзер. Его очень удобно использовать в домашних условиях. Небулайзер представляет собой ингалятор, который распыляет лекарственное средство на очень маленькие частицы и, тем самым, способствует его попаданию во все отделы дыхательной системы.
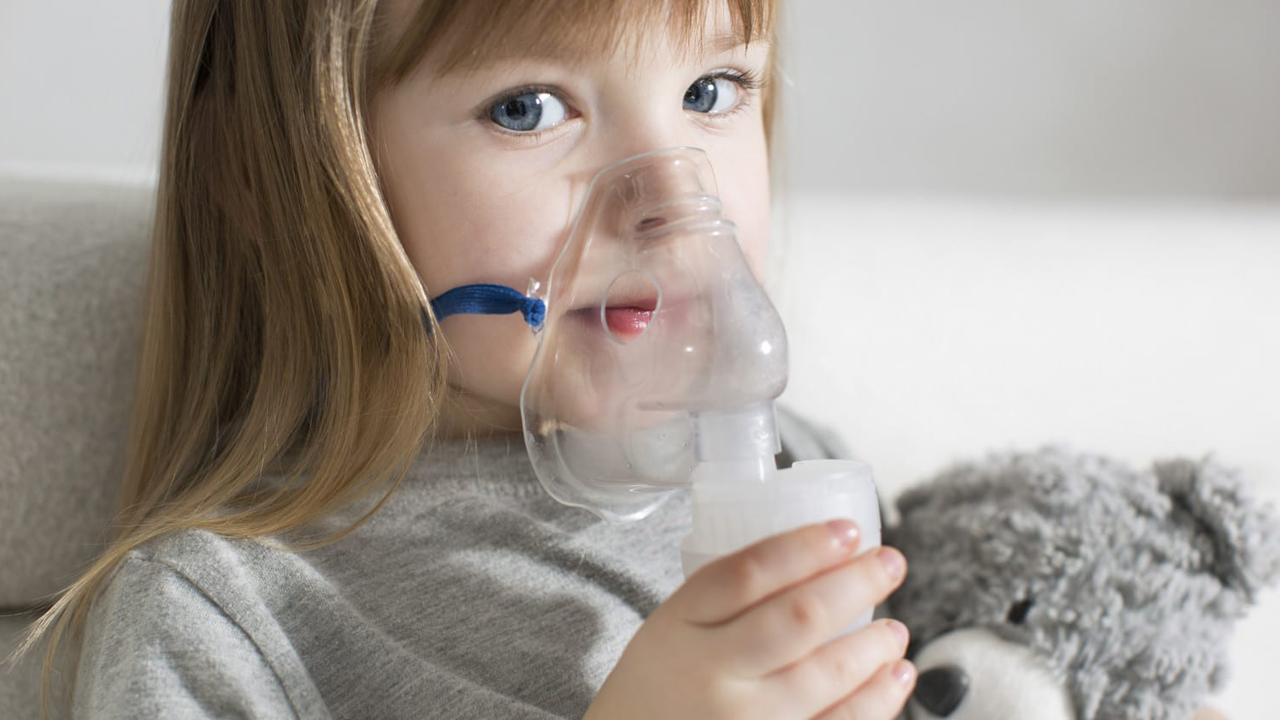
Для правильного и эффективного проведения ингаляций используют небулайзер.
- Противокашлевые препараты. У детей могут применяться коротко, на этапе сухого мучительного кашля, имеют противопоказания по возрасту. Из препаратов данной группы стоит отметить синекод, коделак.
- Антигистаминные препараты. Применяются прежде всего у детей с аллергическими проявлениями. Часто используется лоратадин, аллергодил, зиртек.
- Жаропонижающие препараты. Необходимо применять при повышении температуры тела выше 38,5-39,0. Препарат выбора – парацетамол. Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
- Физиотерапевтическое лечение, местное лечение. Из физиотерапевтических методов используются УВЧ, ЭВТ на грудную клетку. Механизм действия данных методов основан на законах физики, которые использовали в качестве терапии при заболевании. Местная терапия утратила свою актуальность и используется в редких случаях. К таким методам относятся горчичники, мази «Доктор Мом», «Детский бальзам», «Пульмекс».

Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
Бронхит у детей является заболеванием, которое хорошо поддается лечению. Ребенок, у которого отмечаются симптомы бронхита, должен быть своевременно осмотрен педиатром. Лишь лечащий врач сможет оценить тяжесть состояния и решить вопрос о лечении ребенка на дому или в профильном стационаре.
Источник
Предлагаемые протоколы лечения острых бронхитов включают необходимые и достаточные назначения.
Простой острый вирусный бронхит: лечение на дому.
Обильное теплое питье (100 мл/кг в сутки), массаж грудной клетки, при влажном кашле – дренаж.
Антибактериальная терапия показана только при сохранении повышенной температуры более 3 сут (амоксициллин, макролиды и др.).
Микоплазменный или хламидийный бронхит – кроме вышеуказанных назначений требуется приём курса макролидов в течение 7-10 сут. При явлениях бронхообструкции показано назначение бронхоспазмолитических препаратов: сальбутамол, ипратропия бромид + фенотерол (беродуал) и др. (преимущественно в виде раствора для ингаляций через небулайзер).
Обструктивный бронхит, бронхиолит требуют госпитализации при выраженных явлениях обструкции с дыхательной недостаточностью, особенно в случае неэффективности терапии. Противокашлевые средства, горчичники не назначают.
При явлениях выраженной бронхообструкции необходим приём бронхоспазмолитических препаратов: сальбутамол, ипратропия бромид + фенотерол (беродуал) и др. (преимущественно в виде раствора для ингаляций через небулайзер).
При явлениях бронхиолита с повторными эпизодами показаны глюкокортикоиды (дозированный аэрозоль или раствор для ингаляций) – длительно (1-3 мес).
При явлениях гипоксии – кислородотерапия.
Муколитические и мукорегуляторные средства (группа ацетилцистеинов и амброксол гидрохлоридов), вводимые преимущественно ингаляционным путём через небулайзер или в виде таблеток и порошков.
Массаж грудной клетки и дренаж на 2-3-е сутки болезни для улучшения эвакуации мокроты и снижения явлений бронхоспазма.
При облитерирующем альвеолите к спазмолитикам следует добавить:
- антибиотики широкого спектра действия;
- системные глюкокортикоиды внутрь;
- кислородотерапия.
Расчет жидкости для инфузии должен составлять не более 15-20 мл/кг в сутки. Дополнительно при бронхитах можно назначить:
- при достаточно выраженных симптомах интоксикации противовирусные препараты (интерферон интраназально, свечи интерферона ректально или эндоназальная мазь, римантадин, арбидол и др.);
- отхаркивающие средства при малопродуктивном кашле;
- при вязкой мокроте муколитики;
- противовоспалительная и противогистаминная терапия: фенспирид (эреспал) способствует уменьшению отека слизистой оболочки и гиперсекреции. улучшению дренажной функции бронхов, мукоцилиарного клиренса, уменьшению кашля и бронхиальной обструкции;
- фузафюнгин (биопарокс) при фарингите, очагах инфекции ЛОР-органов;
- при PC-вирусном бронхиолите у детей из группы риска (глубоконедоношенные, дети с бронхолёгочной дисплазией), в том числе с целью профилактики – паливизумаб.
При рецидивирующем бронхите и рецидивирующем обструктивном бронхите лечение проводится, как правило, на дому. Необходимо создать особый микроклимат: влажность не менее 60% при температуре 18-19 °С, частое проветривание, исключить контакт с табачным дымом. Следует минимизировать приём препаратов, учитывая частоту повторения эпизодов. Системные антибиотики показаны только в случае развития осложнений со стороны ЛОР-органов (амоксициллин, макролиды и др.).
Общим в лечении рецидивирующего бронхита и рецидивирующего обструктивного бронхита является то, что дети в межприступном периоде нуждаются в базисной терапии. Немедикаментозная терапия: закаливание, спортивная активность, лечебная физкультуура (ЛФК), санаторно-курортное лечение. Санация хронических очагов инфекции. Профилактические прививки.
Базисная терапия рецидивирующего бронхита: кетотифен 0,05 мг/кг в сутки длительно (в течение 3-6 мес).
Базисная терапия рецидивирующего обструктивного бронхита: дополнительно ингаляции кромоглициевой кислоты в виде дозированного аэрозоля или через небулайзер в виде раствора (интал, кромогексал и др.) или глюкокортикоидов (дозированный аэрозоль или раствор для ингаляций) – длительно (от 1 до 3 мес). Начинать лечение следует при очередном обострении.
Дополнительные назначения:
- Противовирусные препараты (интерферон интраназально, свечи интерферона ректально или эндоназальная мазь, римантадин, арбидол и др.).
- Муколитические и мукорегуляторные средства (группа ацетилцистеинов и амброксолгидрохлоридов), вводимые преимущественно ингаляционным путём через небулайзер или в виде таблеток и порошков.
- При рецидивирующем обструктивном бронхите показано назначение бронхоспазмолитических препаратов: сальбутамол, ипратропия бромид + фенотерол (беродуал) и др. (преимущественно в виде раствора для ингаляций через небулайзер).
- Противовоспалительная и противогистаминная терапия: фенспирид (эреспал) способствует уменьшению отека слизистой оболочки и гиперсекреции, улучшению дренажной функции бронхов, мукоцилиарного клиренса, уменьшению кашля и бронхиальной обструкции.
- Фузафюнгин (биопарокс) при фарингите, очагах инфекции ЛОР-органов.
- Немедикаментозные методы лечения: обильное теплое питье, массаж грудной клетки, при влажном кашле – дренаж.
Прогноз при бронхите
Острый бронхит (простой). Прогноз благоприятный.
Острый обструктивный бронхит. Прогноз обычно благоприятный. На фоне терапии дыхательные расстройства уменьшаются на 2-3-е сутки болезни, хотя свистящие хрипы на фоне удлиненного выдоха могут выслушиваться более длительно, особенно у детей с выраженным рахитом или при аспирационном синдроме.
Острый бронхиолит. При благоприятном течении острого бронхиолита обструкция достигает максимума в течение первых двух дней, затем одышка уменьшается и исчезает к 7-14-м суткам. Редко развиваются осложнения, например пневмоторакс, медиастинальная эмфизема и бактериальная пневмония. Подозрение на развитие пневмонии должно возникать при асимметричной аускультативной картине, стойкой температуре, выраженной интоксикации, лейкоцитозе. Диагноз подтверждается на рентгенограмме в виде инфильтративных теней.
У детей, перенесших острый бронхиолит аденовирусной этиологии с высокой температурой, обструкция сохраняется более длительно (14 сут и более). Сохранение локальных хрипов над участком лёгкого, нарастание дыхательной недостаточности, фебрильная температура в поздние сроки болезни могут указывать на процесс развития облитерации бронхиол, т.е. формирование облитерируюшего бронхиолита.
Острый облитерирующий бронхиолит (постинфекционный облитерирующий бронхиолит). При благоприятном исходе на 14-21-е сутки болезни обычно снижается температура и полностью исчезают физикальные симптомы заболевания, но иногда сохраняется гипоперфузия доли лёгкого I-II степени, без типичных признаков синдрома Маклеода. У таких больных в течение многих лет на фоне ОРВИ могут выслушиваться хрипы над зоной поражения.
В случае неблагоприятного исхода после нормализации температуры сохраняется бронхиальная обструкция, что свидетельствует о хронизации процесса. На 21-28-е сутки болезни выслушиваются хрипы, свистящее дыхание, что иногда напоминает приступ бронхиальной астмы. К 6-8-й неделе возможно формирование феномена сверхпрозрачного лёгкого.
Рецидивирующий бронхит. У половины больных рецидивирующим бронхитом при определении функции внешнего дыхания (ФВД) определяются обструктивные нарушения вентиляции, нерезкие и обратимые, у 20% – в периоде ремиссии выявляется скрытый бронхоспазм.
У 10% больных развивается впоследствии рецидивирующего обструктивного бронхита типичная бронхиальная астма – у 2% (фактор риска – скрытый бронхоспазм).
Источник
Разумеется, при появлении у ребенка сухого грубого кашля и повышении температуры тела родители ребенка будут обращаться в районную поликлинику с целью вызова врача педиатра. Все правильно.
Обычно первая схема, которую назначает участковый педиатр, когда ставит ребенку диагноз бронхит, включает обязательно сироп от кашля (обычно на растительной основе), или же какой-либо синтетический муколитик, то есть средство, разжижжающее мокроту. Вторым пунктом, как правило, идет противовирусный препарат, типа виферона или арбидола, а некоторые доктора еще назначают антигистаминный препарат для профилактики аллергии, и в общем правильно делают.
К счастью, все больше практикующих педиатров отдают предпочтение не пероральным формам противокашлевых препаратов, а простому и крайне эффективному способу лечения кашля (бронхита, ларингита, обструктивного бронхита) у детей – небулайзеру.
Сиропы от кашля и бронхит. Как сиропы влияют на симптомы бронхита у ребенка?
Вообще, все препараты от кашля можно разделить на три основные группы:
- А – препараты центрального действия, то есть те, которые подавляют кашлевой рефлекс в головном мозге. Проблемы они не решают, но создают видимость улучшения. Хотя в некоторых редких случаях без них трудно обойтись, например, когда у ребенка коклюш;
- Б – препараты растительного происхождения (мукалтин, пертуссин, синупрет, и многие другие) главным образом стимулируют выделение секрета бокаловидными железами дыхательных путей, то есть они наоборот усиливают кашель. Эффективность этих препаратов тем выше, чем старше ребенок, но не ранее 3-х лет! А в жизни бывают, извините за жаргон, «ботаники», которые не могут сами себя откашлять и в 14 – 15 лет;
- В – препараты, разжижжающие мокроту. Это в основном все синтетические муколитики: АЦЦ, карбоцистеин, амброксол, эреспал. Хотя в инструкции к этим препаратам много всего написано, но в итоге, когда у маленького ребенка бронхит, и врач назначает любой сироп из группы Б или В, то результат бывает всегда одинаковый: кашель усиливается, но результат этого кашля ухудшается. У маленького ребенка недостаточно сил для того, чтобы откашлять большое количество мокроты. Особенно это заметно на грудничках: пока он лежит на спине, он орет до «синевы», берут на руки, начинает понемногу откашливаться и успокаиваться, может так и уснуть на руках «столбиком»;
Надо пояснить, что антигистаминный препарат (зиртек или фенистил) опытный педиатр назначает именно вместе с сиропами от кашля, так как их вкусовые ароматизаторы нередко вызывают аллергию у ребенка, особенно, если у него и так уже был дерматит на коже.
Бронхит у ребенка и лечение небулайзером
Ингаляции при помощи компрессорного небулайзера – это самое лучшее средство, чтобы вылечить бронхит у ребенка. Грудным детям грамотные педиатры рекомендуют добавлять 6 – 8 капель раствора беродуала в ингаляционную камеру для расширения дыхательных путей и улучшения откашливания. Помимо бронхолитика (беродуала) в ингаляционную камеру небулайзера добавляют раствор для ингаляций лазолван или амбробене (для детей до года – 0.5 мл, старше года – 1,0 мл), и разводят этот коктейль из лекарств небольшим количеством, примерно 1,0 мл физраствора или детской питьевой воды. Такие ингаляции врач педиатр назначает делать 2 – 3 раза в сутки по 10 минут в течение не менее 5 дней. Но этого все равно мало.
Если делать только одни ингаляции, и ничего больше, то кашель и бронхит у ребенка могут затянуться надолго. После ингаляций (не сразу, а примерно через полчаса – час), но перед кормлением нужно провести массаж спины с обязательными вибрационными приемами (типа поколачивания кончиками пальцев, а ребенка старше года – ребром ладоней по межреберьям), а также некоторые простые процедуры из дыхательной гимнастики. Ребенка младше года обычно катают на фитболе (большом массажном мяче), положив его на живот (до 6-7 месяцев), а в более старшем возрасте можно уже посадить ребенка на мяч, как на лошадку. Вместо фитбола при наличии некоторого опыта можно использовать собственные колени, тогда можно совместить легкие прыжки на коленях с массажем спины. Дети после 2 – 3 лет, как правило, уже могут и любят играть в различные надувные трубочки или пускать пузыри через соломку.
Вообще ингаляции хороши тем, что нужное лекарство доставляется непосредственно в сам очаг воспаления, а не «размазывается» по всему организму. Плюс к этому минеральная вода или физраствор, который мы добавляем в небулайзер, увлажняют слизистые оболочки трахеи и бронхов, которые страдают от высушивания при повышенной температуре и сильном кашле у ребенка.
Рецидивирующий бронхит у ребенка
Однако, в ряде случаев бронхит у ребенка переходит в рецидивирующую форму. В подобных случаях амбулаторная тактика педиатров, к сожалению, часто сводится к ежемесячному назначению антибиотиков. Я встречал родителей детей, которым некий доктор вбил в голову мысль, что их ребенок не может поправляться без антибиотиков. Они смеялись над словом ингаляции и требовали у меня очередной антибиотик для своего ребенка, как дозу для наркомана.
Этот печальный случай должен насторожить Вас, если вы видите, что доктор предпочитает наиболее легкий, как ему кажется путь лечения бронхита у вашего ребенка, особенно если этот бронхит уже не первый. В этом случае может понадобиться консультация врача аллерголога-иммунолога, который должен будет собрать самым тщательным образом анамнез, то есть изучить историю жизни не только самого ребенка, но и его родителей, а также бабушек и дедушек как минимум. Далее может потребоваться провести специальное аллергологическое обследование, так как рецидивирующий бронхит – это не что иное, как предвестник бронхиальной астмы – уже хронического заболевания бронхов. Сразу предупрежу, что у маленького ребенка не всегда мы можем провести весь полный спектр необходимых диагностических процедур, поэтому иногда установка окончательного диагноза откладывается врачом аллергологом-иммунологом на более старший возраст, но при этом врач все равно может назначить профилактическое противорецидивное лечение, которое должно помочь как раз избежать такого диагноза в будущем. Вообще, исходя из клинической практики могу сказать, что даже у ребенка младше трех лет наличие более двух эпизодов обструктивного бронхита – это уже повод для консультации врача аллерголога-иммунолога.
Источник
