Воспаление цервикального канала шейки матки при беременности

Симптомы цервицита у беременной
- Бессимптомное течение (часто).
- Обильные выделения из половых путей с неприятным запахом.
- Боли в нижней части живота.
- Боль и дискомфорт во время полового акта (диспареуния)
- Кровянистые выделения после полового акта.
- Раздражение наружных половых органов.
- Частое, болезненное мочеиспускание (при сопутствующем уретрите – воспалении мочеиспускательного канала).
Формы цервицита у беременной
- Специфический – вызывается половыми инфекциями (гонококк, микоплазма, хламидия, трихомонада).
- Неспецифический – вызывается условно-патогенными микроорганизмами (энтерококки, грибы рода Candida, кишечная палочка, стрептококки, стафилококки и др.).
- Экзоцервицит – воспаление влагалищной части шейки матки (снаружи).
- Эндоцервицит – воспаление цервикального канала шейки матки (внутри).
Причины цервицита у беременной
- Инфекции, передающиеся половым путем.
- Бактериальный вагиноз (нарушение микрофлоры влагалища).
- Вульвовагинит различного происхождения (воспаление слизистой влагалища и наружных половых органов).
- Механические факторы (аборты, роды и другие акушерско-гинекологические манипуляции).
- Химический фактор – может возникнуть как аллергическая реакция на латекс презервативов или различные спермицидные средства.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика цервицита у беременной
- Гинекологический осмотр.
- Кольпоскопия (осмотр шейки матки, стенок влагалища и его преддверия под увеличением с помощью специального оптического прибора – кольпоскопа).
- Микроскопия гинекологического мазка.
- Бактериологическое исследование (посев) отделяемого из цервикального канала с определением чувствительности к антибиотикам.
Лечение цервицита у беременной
- Общая и/или местная антибиотикотерапия. Предпочтение той или иной группе антибиотиков отдается после выявления возбудителя.
- Местная противовоспалительная, обезболивающая терапия.
- Восстановление микрофлоры влагалища.
- Физиотерапия (магнитотерапия, дарсонвализация, влагалищная лазеротерапия, акупунктура (иглоукалывание) и др.).
Осложнения и последствия цервицита у беременной
Профилактика цервицита у беременной
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка на учет беременной в женской консультации (до 12 недели беременности).
- Соблюдение правил личной гигиены.
- Использование барьерных методов контрацепции (презервативов) во время полового акта.
- Ограничение числа сексуальных партнеров и исключение случайных половых связей.
- Регулярное обследование на заболевания, передающиеся половым путем.
- Своевременное и полноценное лечение инфекционно-воспалительных заболеваний внутренних половых органов.
Источник

По статистике среди всех гинекологических заболеваний воспаления органов малого таза занимают лидирующие позиции. Почти у 70% женщин детородного возраста выявляется цервицит. Широкая распространенность такого диагноза связана с особенностями строения половых органов женщины. Риск распространения патогенных микроорганизмов от ануса к влагалищу, а впоследствии в матку чрезвычайно высок.
Опасность патологии заключается в том, что зачастую она протекает без каких-либо симптомов. Но в большинстве случаев она сочетается с другими инфекционными болезнями, которые наносят непоправимый вред репродуктивной женской системе.
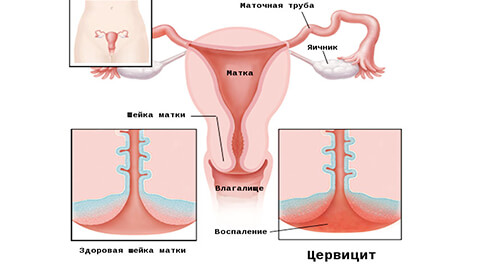
Что такое цервицит и его формы
При этом диагнозе воспалительный процесс затрагивает саму матку, ее слизистую оболочку, а также распространяется на яичники и эндометрий.
В зависимости от места локализации выделяют 2 основные формы:
- Эндоцервицит – воспаление поражает цервикальный канал.
- Экзоцервицит – патологический процесс охватывает только влагалищную часть матки.
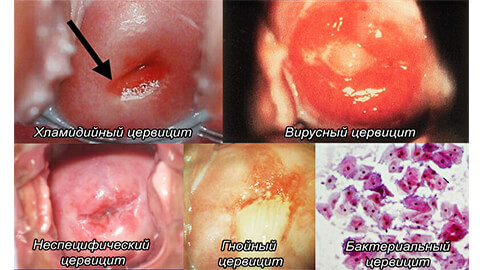
По характеру протекания воспаления выделяют следующие виды цервицита:
- Гнойный
Инфекционное заражение происходит преимущественно через половой контакт. Становится причиной воспалительных процессов в других близлежащих органах. Выделения содержать гной и слизь.
- Вирусный
Возбудителем является ВПЧ или вирус генитального герпеса. Характеризуется появлением внутри шейки матки небольших доброкачественных полипов. Нередко возникает зуд.
- Бактериальный
Причиной является изменение микрофлоры влагалища, а именно вагиноз. Патогенные микроорганизмы поражают как внутренние участки шейки матки, так и влагалище. Высокий риск заражения полового партнера. При присоединении половой инфекции воспаление приобретает гнойную форму.
- Атрофический
Заболевание вызывает атрофию (уменьшение толщины) слизистых оболочек матки. Часто возникает из-за возрастных изменений гормонального фона, в период климакса.
Все эти виды могут долгое время не беспокоить женщин. Но при этом патологический процесс будет распространяться на все отделы шейки матки и соседние органы. Важно не пропускать ежегодные профилактические осмотры у гинеколога.
Основные причины цервицита
Воспалительный процесс всегда запускается патогенным возбудителем. Это вирусы, бактерии и грибки, которые попадают во влагалище половым путем. Все основные причины условно можно разделить на несколько групп:
- ИППП. Это гонококки, трихомонады, хламидии.
- Инфицирование ВПЧ.
- Дисбактериоз, вагиноз. При этих состояниях происходит размножение собственных патогенных бактерий, которые находятся в кишечнике или мочеполовой системе. Это грибковые инфекции, стафилококки, кишечная палочка. Они могут спровоцировать воспалительный процесс вульвы и влагалища, который впоследствии распространиться на шейку матки.
Нередко патогенный возбудитель не удается определить. Тогда причинами цервицита могут выступать следующие факторы:
- травмирование шейки матки при врачебных манипуляциях (аборт, установка спирали, вагинальные исследования) или во время секса;
- снижение иммунитета;
- опущение матки;
- неправильная или чрезмерная интимная гигиена, которая приводит к нарушению вагинальной флоры;
- частое спринцевание;
- плохо обработанные разрывы шейки во время родов;
- период климакса;
- прием гормональных препаратов без консультации врача.
Также распространенной причиной является появление аллергической реакции на плохого качества лубриканты или латекс.
Симптомы цервицита: как вовремя заметить болезнь
Заболевание на начальном этапе никак не беспокоит женщину. Иногда возможен небольшой дискомфорт внизу живота, но этому симптому мало кто придает значение. В 70% случаев воспаление диагностируется врачом только во время гинекологического осмотра.
При усилении воспаления возможные следующие проявления:
- зуд и чувство жжение в интимной области;
- увеличение объема выделений и изменение их цвета;
- появление неприятного запаха;
- дискомфорт во время полового акта, иногда возможны незначительные кровотечения;
- частые позывы в туалет;
- боль в животе, по интенсивности примерно как при ПМС.
Отличительной особенностью является то, что эти проявления усиливаются после менструации. Симптоматика часто слабая, даже в остром периоде.
Внешне цервицит сопровождается отеком и покраснением влагалищной части шейки матки. Если процесс распространился на другие органы, то возможна субфебрильная температура.
Какие возможны осложнения
Болезнь обязательно необходимо лечить, так как из-за длительного воспаления стенки матки утолщаются. Это приводит к сужению канала шейки, что способно привести к бесплодию.
Особенно опасно заболевание в период вынашивания ребенка. Патологический процесс увеличивается риск преждевременных родов, выкидыша. Если патология имеет вирусную природу, то это может привести к инфицированию плода.
Другие возможные негативные последствия заболевания:
- Бартолинит (воспаление в бартолиновой железе).
- Непроходимость маточных труб.
- Аднексит (воспаление придатков)
- Образование спаек.
- Онкология, при инфицировании онкогенным штаммом вируса папилломы человека.
Воспаление имеет тенденцию к распространению вверх, что может приводит к заболеваниям мочеполовой системы и даже брюшной полости. Переход острой фазы в хроническую, а также появление осложнений, усложняет процесс лечения.
Диагностика цервицита

При обнаружении неприятных симптомов нужно записаться на консультацию к гинекологу. Для оценки состояния и постановки диагноза применяется:
- Осмотр в гинекологическом кресле. Первичный и обязательный метод, который позволяет увидеть отек, воспаление и гиперемию шейки матки.
- Бакпосев.
- Цитологический мазок.
- ПЦР.
- Внутривагинальное УЗИ.
Для получения детальной информации женщине назначается кольпоскопия. Это стандартная диагностическая процедура, в ходе которой шейка матки осматривается с помощью лупы. Это позволяет определить границы воспаления. При сомнениях проводятся тестовые пробы – с уксусной кислотой и раствором Люголя. Здоровые клетки не дают реакцию на эти препараты.
Лечение патологии
При определении схемы лечения обязательно необходимо выявить точный возбудитель. В соответствии с этим врач подбирает необходимые группы препаратов. Цель – остановить распространение воспаления, купировать его полностью, а также восстановить микрофлору влагалища. Если нет осложнений, то хороший результат дает фармакотерапия.
Консервативная терапия
Основу составляют противовоспалительные оральные и местные средства. Это вагинальные свечи, таблетки, мази. При выявлении бактерий обязательны антибиотики. Если анализы обнаружили ВПЧ или вирус герпеса, то терапия включает противовирусные средства.
Также могут назначаться:
- Антисептические средства.
- Иммуномодуляторы.
- Витаминно-минеральные комплексы.
- Физиотерапия.
- Гормональные средства при атрофической форме заболевания.
При выявлении ИППП целесообразно обратиться к врачу не только женщине, но и половому партнеру. Во время лечения рекомендуется половой покой.
Первый этап всегда направлен на борьбу с основной причиной цервицита. Только потом проводится устранение последствий. Хроническая форма требует длительного приема лекарств и комплексного подхода. Обязательно последующая сдача анализов для оценки эффективности терапии и проведение повторной кольпоскопии.
Курс медикаментозной терапии способен справиться только с начальной формой заболевания. Когда отсутствует положительная динамика, врач рекомендует оперативные методы.
Хирургическое лечение
Современная медицина предлагает щадящие и малотравматичные способы избавления от последствий цервицита – эктопии, кондилом, спаек. Эти методы не требуют длительного восстановления и предварительной подготовки.
- Криодеструкция
Предполагает воздействие низкими температурами (жидким азотом) на патологический очаг.
- Диатермокоагуляция.
Назначается только рожавшим женщинам. Прижигание происходит при помощи электрического тока необходимой силы. На данный момент метод считается устаревшим.
- Использование лазера или радиоволн
Передовые безболезненные методы. Можно применять молодым девушкам, планирующим беременность.
Иногда для молодых девушек назначается химическое прижигание с помощью специальных растворов.
В период реабилитации рекомендуется воздержаться от сексуальных контактов, и соблюдать тщательную интимную гигиену. Безопаснее принимать душ, а не ванну. Не рекомендуется поднимать тяжести, выполнять активные физические упражнения. При наличии выделений использовать прокладки без ароматизаторов и отдушек.
Оптимальный результат при использовании хирургических методов лечения можно получить, если предварительно было проведена противовирусная и антибактериальная терапия. Если в организме сохраняется патогенный возбудитель, то рецидив не заставит себя ждать.
Профилактические меры
Многие гинекологические заболевания протекают в скрытой форме, поэтому единственной эффективной профилактикой является ежегодный поход к гинекологу. Не следует игнорировать даже малейший дискомфорт в области живота, поясницы.
Избегайте случайных половых связей. По статистике вероятность заражения ВПЧ выше при частой смене сексуальных партнеров. Стремитесь к постоянным моногамным отношениям. Если беременность не стоит в ближайших планах, то обязательно подберите совместно с врачом оптимальный метод контрацепции.
Своевременно и до конца пролечивайте заболевания мочеполовой системы. При выявлении опущения матки выполняйте комплекс упражнений для укрепления мышц малого таза.
При наступлении климакса обратитесь к гинекологу за подбором заместительной гормональной терапии.
После родов не игнорируйте рекомендуемые посещения врача, особенно если были травмы и разрывы. Старайтесь поддерживать высокий уровень сопротивляемости иммунной системы.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одним из наиболее распространенных заболеваний женских половых органов является воспаление шейки матки или цервицит (от латинского cervix uteri – шейка матки). Данная патология отнесена к классу XIV (болезни мочеполовой системы) и имеет код по МКБ 10 – N72, воспалительная болезнь шейки матки. Для идентификации инфекции, вызвавшей данное заболевание, добавляется код бактериальных, вирусных и других инфекционных агентов (B95-B97).
С таким диагнозом сталкивается все большее число женщин детородного возраста, и воспаление шейки матки, перейдя на матку и придатки, может вызвать необратимые последствия.
[1], [2], [3], [4]
Код по МКБ-10
N72 Воспалительная болезнь шейки матки
Причины воспаления шейки матки
В первую очередь, причины воспаления шейки матки связаны с активизацией таких персистентных условно патогенных бактерий, как Staphylococcus spp. и Streptococcus spp. Микроорганизмы переходят в атаку при сбоях системы врожденного и адаптивного клеточного иммунитета мукозных (слизистых) тканей шейки матки. Местная иммунная система – благодаря наличию в эпителии цервикального канала Т-лимфоцитов и иммунологически активных клеток, секретирующих иммуноглобулины IgА, IgG, IgM, является «первой линией обороны» против чужеродных антигенов.
При этом, как выяснилось, экспрессия секреторного компонента слизистой канала шейки матки регулируется и контролируется половыми гормонами – 17β-эстрадиолом и прогестероном – и изменяется с их выходом из яичников в течение менструального цикла. Так что колебания синтеза гормонов создают определенные условия, при которых может развиваться воспаление шейки матки при беременности или в период, предшествующий климаксу.
Касается это и устойчивости к инфекциям, передаваемым половым путем. Во многих случаях патогенез воспалительных процессов слизистой оболочки канала шейки матки (эндоцервицита) кроется в поражении хламидиями (Chlamydia trachomatis), гонококками (Neisseria gonorrhoeae), микоплазмой (Mycoplasma genitalium).
Признанные в гинекологии причины воспаления шейки матки в области экзоцервикса ее влагалищной части – поражающего плоский и цилиндрический эпителий экзоцервицита – включают трихомонаду (Trichomonas vaginalis), вирус генитального герпеса Herpes simplex II типа, папилломавирус (HPV), грибковую инфекцию Candida, актинобактерию Gardnerella vaginalis, а также Treponema pallidum (возбудителя сифилиса).
К воспалению шейки матки может привести ее травмирование и последующее инфицирование, как это нередко бывает, когда диагностируется воспаление шейки матки после родов или после хирургического аборта.
Гинекологи отмечают негативную роль в развитии цервицитов предохранение от беременности с помощью ВМС и химических контрацептивов (спермицидов). Постоянные спринцевания влагалища приводят к нарушению вагинального микробиоценоза, на фоне которого очень часто возникает воспаление влагалища и шейки матки, поскольку к инфицированию при кольпите (вагините) причастны те же бактерии и вирусы, что и при цервиците.
[5], [6], [7], [8], [9], [10], [11]
Симптомы воспаления шейки матки
При мягкой форме воспаления шейки матки признаков патологии многие женщины даже не замечают. Тем не менее, первые признаки воспаления могут проявиться сразу после окончания очередной менструации.
Ключевые симптомы воспаления шейки матки выражаются в виде:
- боли внизу живота во время коитуса и болезненных посткоитальных ощущениях во влагалище;
- вагинального прурита (зуда);
- раздражения гениталий;
- слизисто-кровянистых вагинальных выделений различной интенсивности;
- кровотечений между менструациями;
- жжения при мочеиспускании и увеличения их частоты (так как воспалительный процесс может приводить к уретриту).
По словам специалистов, температура при воспалении шейки матки остается нормальной. Но осложнения цервицита, когда воспаление переходит на матку, маточные трубы или яичники, вызывая воспалительные заболевания органов малого таза, дают не только усиление болей в нижней части брюшной полости, но и субфебрильную температуру тела.
Практически в двух третях случаев латентного цервицита неизбежно развивается хроническое воспаление шейки матки – бессимптомное или имеющее аналогичные признаки. Осложнением такого воспаления часто становится эрозия шейки матки.
От характера инфекционного агента зависят выделения при воспалении шейки матки: при поражении хламидиями они слизистые с примесью гноя; при трихомонадной этиологии воспаления – желтые или чуть зеленоватые с пеной и неприятным запахом; грибковая инфекция дает выделения творожистого вида. А гнойное воспаление шейки матки с зеленоватыми вагинальными выделениями чаще всего отмечается при гонококковой инфекции.
Особенно опасные негативные последствия дает хроническое воспаление шейки матки при беременности. Это и прерывание беременности, и преждевременные роды, и антенатальное инфицирование плода, и септические осложнения у рожениц. А хроническое воспаление шейки матки, причиной которого является папилломавирусная инфекция, угрожает онкологией.
[12], [13], [14], [15], [16], [17], [18], [19]
Диагностика воспаления шейки матки
Начинается диагностика воспаления шейки матки гинекологическим осмотром шейки матки и оценки ее состояния.
Для лабораторных исследований требуются анализы крови – общий и биохимический, а также иммуноферментный анализ на наличие антител к Chlamydia trachomatis и вирусу герпеса.
Также в обязательном порядке берется соскоб со слизистой шейки матки и мазок из цервикального канала на бактериальную микрофлору (в том числе на ДНК трихомонад и гонококков); Пап-мазок (Pap test) на наличие вируса папилломы человека (HPV).
Результатом этих морфологических исследований биоматериала с места возникшего патологического процесса становится цитограмма воспаления шейки матки – развернутое описание состояния клеток эндо- и экзоцервикса с указанием всех обнаруженных инфекционных агентов и патологических изменений на клеточном уровне. В клинической гинекологии данный диагностический метод, основанный на бактериоскопии, считается наиболее информативным и точным.
Инструментальная диагностика проводится с помощью кольпоскопии, позволяющей с многократным увеличением визуализировать структурные изменения пораженных инфекцией слизистых оболочек шейки матки и вагины. В случае хронического воспаления слизистой цервикального канала и при положительном результате мазка по Папаниколау во время кольпоскопии делается биопсия.
[20], [21], [22], [23], [24], [25], [26], [27], [28], [29]
Какие анализы необходимы?
Дифференциальная диагностика
Чрезвычайно важна при цервицитах дифференциальная диагностика, так как только правильное определение возбудителя воспаления может дать положительный результат лечения болезни. Также дифференцируют цервицит с раком шейки матки и других доброкачественных процесов этой области.
Лечение воспаления шейки матки
Назначаемое лечение воспаления шейки матки обязательно учитывает тип инфекции. Основные лекарства в случаях стафило- и стрептококкового воспаления, воспаления вследствие инфицирования гонококками, хламидиями или трихомонадами – антибактериальные.
Антибиотик при воспалении шейки матки назначается с учетом восприимчивости конкретного микроорганизма к препаратам данной фармакологической группы. Так, при гонорейном, стафилококковом и стрептококковом цервиците эффективен бета-лактамный антибиотик Цефтриаксон, который вводится внутримышечно (по 0,5-1 мл раз в сутки).
Как отмечается в инструкции, его побочные действия могут быть в виде тошноты, диареи, аллергических кожных реакций, кандидоза и ухудшения работы почек. Также страдает кишечная микрофлора. Препарат не применяется в первом триместре беременности.
Основные антибиотики при хламидийном воспалении шейки матки – Азитромицин, Доксициклин и Офлоксацин – принимаются внутрь. К примеру, Офлоксацин рекомендовано принимать по одной таблетке (0,2 г) дважды в день в течение 7-10 дней. Кроме свойственных большинству антибиотиков побочных эффектов, использование данного препарата в терапии воспаления шейки матки может вызывать повышенную чувствительность к УФ-облучению.
Лечение воспаления шейки матки, вызванного трихомонадами, требует применения Метронидазола (Трихопол, Эфлоран, Новонидазол и др. синонимы) в таблетках по 0,25 г. Препарат назначается по таблетке два раза в день (во время приема пищи), продолжительность приема – от 5 до 8 дней. Кроме того, необходимо одновременно в течение 10 дней использовать вагинальные суппозитории Метронидазол (две свечи в сутки). Среди побочных эффектов этого лекарства указаны тошнота, рвота, сухость и привкус металла во рту, проблемы с кишечником и мочеиспусканием, головокружения, слабость, нарушения сна и др. А в числе противопоказаний числятся беременность, эпилепсия, недостаточность почек или печени.
При воспалении, обусловленном вирусом герпеса, назначается 5-дневнй курс лечения таблетками Ацикловир (Зовиракс, Гевиран, Валтрекс): по одной таблетке (200 мг) через каждые 4 часа в течение дня (запивая стаканом воды). Прием данного лекарственного средства может вызывать крапивницу, отеки, тошноту, рвоту, повышение уровня билирубина в крови, боли в животе, нарушения сна, судороги и др.
Оперативное лечение – в виде коагуляции пораженной ткани методом электрокоагуляции, крио- или лазеротерапии – при данном заболевании проводится только в случае отсутствия эффекта медикаментозной терапии и возникновения на слизистых шейки матки участков эрозии.
Местное лечение воспаления шейки матки
В гинекологии очень широко используются вагинальные таблетки и свечи от воспаления шейки матки.
Кроме уже упоминавшихся вагинальных суппозиториев Метронидазол, медики рекомендуют при трихомонадном воспалении Трихомонацид, Гайномакс, Гиналгин и т.д. Свечи от кандидозного воспаления – Гинезол, Нео-Пенотран (Метромикон-нео), Залаин. При неспецифических инфекциях помогает 3-5-дневный курс лечения с помощью свечей с антибиотиками Клиндацин (Далацин).
Часто назначаются антисептические вагинальные суппозитории Гексикон при воспалении шейки матки (др. торговое название Хлоргексидин). Следует дважды в сутки вводить по одной свече, курс лечения может длиться до трех недель. Данное средство допускается применять беременным.
Вагинальные таблетки Тержинан при воспалении шейки матки действуют комплексно, поскольку в их составе имеется антибиотик (Неомицин), активное против трихомонад производное имидазола Тернидазол, полиеновый антибиотик Нистатин (уничтожающий дрожжеподобные грибы), а также снимающий местное воспаление Преднизолон. Положено вводить во влагалище по одной таблетке раз в сутки (лучше на ночь). После введения может ощущаться небольшое жжение, не исключено появление раздражений. Препарат не применяется в первые три месяца беременности.
При хламидийном воспалении шейку матки обрабатывают 2% раствором нитрата серебра, 1% спиртовым или 2% масляным раствором Хлорофиллипт (на основе экстракта листьев эвкалипта) или же раствором Малавит (из лекарственных растений с добавлением мумие).
Также используется такой метод местной терапии, как спринцевание при воспалении шейки матки. Гинекологи настоятельно рекомендуют проводить эту процедуру в домашних условиях с соблюдением всех правил антисептики и не полагаться на то, что данный способ может заменить системное лечение инфекций.
Среди средств для спринцеваний отмечается 0,01% антисептический раствор Мирамистин при воспалении шейки матки, вызванном стрепто- и стафилококкам, гонококками, хламидиям и трихомонадами. Также следует каждый день вводить во влагалище обильно смоченный этим раствором тампон.
Народное лечение
При наличии таких серьезных возбудителей воспалительного процесса в цервикальных тканях, решение применять народное лечение следует обсудить со своим лечащим врачом, который вряд ли одобрит эту идею.
Однако лечение травами при воспалении шейки матки все-таки практикуется. В основном оно включает вагинальные спринцевания отварами лекарственных растений.
Некоторые «народные рецепты», размещенные в интернете, по своему составу не имеют никакого отношения к данной патологии.
Самый правильный лекарственный травяной сбор, рекомендуемый профессиональными фитотерапевтами, такой. Надо взять: цветки календулы, цветки ромашки аптечной и траву зверобоя (по 5 столовых ложек сухого сырья каждого растения), а также вполовину меньшее количество корня солодки голой, листьев подорожника и травы спорыша (горца змеиного). Все травы смешать, а для приготовления отвара брать этой смеси по столовой ложке «с горкой» из расчета на 250 мл воды. Трава заливается крутым кипятком, настаивается в закрытой посуде примерно 40 минут, а затем доводится до кипения и варится в течение 5 минут.
После остывания отвара до +37°С его нужно процедить и использовать по назначению – один раз в день (не более 10 дней подряд).
[30], [31], [32], [33], [34], [35]
Профилактика
Профилактика в виде «защищенного латексом» секса должна предохранить от заражения ЗППП и обеспечить невозможность попадания любого другого инфекционного агента. Однако условно патогенная микрофлора присутствует во влагалище, там же может быть не проявляющий активности герпевирус или ВПЧ… И только сильная иммунная система не дает им проявиться. Поэтому все врачи ратуют за укрепление иммунитета или, по крайней мере, советуют прикладывать усилия, чтобы защита организма не ослабевала от нездоровых привычек, отсутствия полноценного питания и витаминов.
[36], [37], [38], [39], [40], [41], [42]
Прогноз
По мнению гинекологов, каждая женщина должна регулярно проходить осмотр (раз в полгода). Это поможет вовремя обнаружить воспаление и быстрее его вылечить.
Тем более что, если воспаление шейки матки не лечить, прогноз весьма неутешительный: воспаление может пойти выше и захватить слизистую матки, маточные трубы и яичники, что может вызвать проблемы с фертильностью.
[43], [44], [45], [46], [47], [48],
Источник
