Воспаление челюсти после лечения зуба
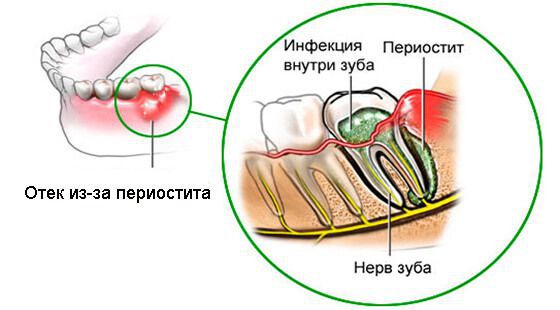

Воспалительный процесс в челюсти
Воспаление челюсти – это серьезное заболевание, которое может нести за собой серьезные последствия. При появлении первых же симптомов необходимо сразу же обратиться к врачу и начать лечение. Воспаление челюсти является причиной многих осложнений, хоть оно и не так часто встречается в стоматологической практике.
Этиология заболевания различна, но часто причиной его появления является попадание инфекции. Лечение воспалительного процесса может занимать довольно длительный промежуток времени, даже при условии своевременной диагностики.
Классификация заболевания
Воспалительный процесс в челюсти можно классифицировать на несколько разновидностей:
- Остит. В данном случае воспаляется губчатое вещество в костной ткани. Протекает недолго и приобретает форму периостита.
- Периостит. Воспалительный процесс локализуется в надкостной ткани челюсти и является результатом осложнения периодонтита. Говоря о клинической картине, можно выделить такие симптомы:
- вокруг больного зуба начинает опухать десна, она становится гиперемированной и отечной;
- появляются сильные болезненные ощущения;
- возможно выделение гнойного содержимого из опухшей десны.
При возникновении гнойной полости возможно образование свищей для выхода гноя. В запущенных ситуациях возможно усиление патологического процесса и гнойное воспаление костной ткани.
- Остеомиелит. В данном случае поражаются все слои тканей кости, при этом чаще всего это наблюдается в нижней челюсти.
Особенно тяжело протекает заболевание с невритами, т.е. когда в процесс вовлекается и тройничный нерв. Если происходит воспаление челюстного нерва, симптомы выражаются в мучительной боли, преимущественно с одной стороны лица.

Воспаление нерва под челюстью
Также можно выделить несколько форм челюстного воспаления:
- Острое протекание заболевания. Боль и воспаление локализуется в одном месте. Довольно резко появляются симптомы интоксикации организма.
- В подострой форме больной чувствуют себя немного лучше, и может думать, что болезнь отступила, однако это не так. Воспаление все также продолжается, просто произошло образование свища и прорыв гноя, поэтому болевые ощущения несколько утихают.
- В хронической форме особой клинической симптоматики нет, но в этот период существует большая опасность для здоровья больного, т. к. не пролеченные воспалительные очаги могут стать причиной более серьезных осложнений.
Очень важно вовремя заметить заболевание и обратиться к врачу за помощью.
Воспаление нижней и верхней челюсти
Итак, как же происходит воспаление? Здесь выделяется несколько путей, по которым инфекционные агенты проникают на костный мозг и кость. В результате этого надкостница воспаляется, набухает, развивается периостит.
В зависимости от тяжести протекания периостита, можно выделить такие его формы:
- Форма простая. Появляется в результате травм, сильных ушибов и переломов.
- Форма фиброзная. При разрастании фиброзной ткани утолщаются слои периоста.
- Форма оссифицирующая. В данном случае ткани также разрастаются, и начинается формирование хронического воспалительного процесса.
- Форма гнойная. Формируются гнойные полости. Чем их больше, тем существует более серьезная опасность для организма.
Причем при образовании гнойников процесс переходит на всю кость и начинается развитие ограниченного остеомиелита с постепенным захватом обширных участков челюсти.

Фото периостита нижней челюсти
Верхняя челюсть
Воспаление верхней челюсти несколько отличается от аналогичного процесса в нижней. Особенно в данном случае уязвима глазница, гайморова пазуха, а также среднее ухо.
Из-за того, что воспаление часто развивается скрытно, заболевание диагностируется уже на поздних стадиях, а это чревато развитием различных осложнений из-за выхода больших объемов гнойных масс.
Сюда можно отнести такие последствия:
- флегмона;
- абсцесс;
- сепсис (заражение крови);
- снижение подвижности лицевых вен и т. д.
Также вовлечение в патологический процесс верхнечелюстной пазухи может вызывать развитие гайморитов, синуситов и т. д.
Чтобы понять, чем это чревато, давайте посмотрим на ее функции:
- формирует носовое дыхание;
- вырабатывает индивидуальный тембр и звучность голоса;
- участвует в распознавании запахов.
К тому же мерцательный эпителий, расположенный в гайморовых полостях, выполняет и очистительную функцию, поэтому воспаление в правой верхнечелюстной пазухе, левой или с обеих сторон считается достаточно серьезным осложнением, требующим медицинского вмешательства.
Нижняя челюсть
В результате прогрессирования гнойного периостита развивается воспаление нижней челюсти. Особенностью такого заболевания является то, что патологический процесс может затрагивать не только кости, но и мягкие ткани.
В частых случаях причиной возникновения патологии является одонтогенный путь проникновения инфекции в результате запущенных кариозных процесса в зубах или невылеченного периодонтита. Чтобы узнать больше о воспалении нижней или верхней челюсти, предлагаем посмотреть видео в этой статье.
Причины возникновения патологии
Челюстно-лицевое воспаление может появляться в силу многих причин. Их можно подразделить на несколько групп, которые будут представлены в таблице ниже.
| Путь передачи воспаления | Характеристика | Причины |
| Одонтогенный | Передача происходит путем проникновение инфекции через больные зубы. Развивается это следующим образом: патогенные микроорганизмы через пульпу подходят к корневому каналу, появляется периодонтит. Далее воспалительный процесс распространяется на надкостную ткань, а затем поражает и все слои кости. В этом случае также существует большая опасность попадания инфекции (чаще анаэробные бактерии, стрептококки, стафилококки) в лимфатические узлы с последующим их заражением | Спровоцировать подобное нарушение могут такие заболевания:
|
| Гематогенный | Заражение челюстной кости происходит преимущественно через кровь. Если существует патологический очаг в каком-либо органе или системе, инфекция по кровеносной системе может достигать костной ткани челюсти и вызывать ее воспаление. Вначале может поражаться сама кость, а затем и зубы. Чаще всего возникает такой путь передачи на фоне ослабленного иммунитета | Сюда относится:
|
| Травматический | Появляется в результате физического повреждения кости челюсти | Механическое повреждение может появиться в результате таких причин:
|
Причины воспаления челюсти
Также можно выделить несколько предрасполагающих факторов, которые могут спровоцировать развитие воспалительного процесса в челюсти:
- неправильное питание, стрессы и переутомления, ведущие к ослаблению действия защитных сил организма;
- переохлаждение;
- наличие кариозных зубов (чем их больше, тем выше риск развития заболевания);
- наличие острых или рецидив хронических воспалительных очагов и др.

Челюсти воспаление
Какими симптомами сопровождается воспалительный процесс
Клиническая картина зависит от того, насколько выражен воспалительный процесс и как оценивается тяжесть его протекания.
Говоря об общей группе симптомов, можно выделить такие признаки:
- появляются симптомы интоксикации организма (повышается температура тела, больной чувствует слабость, апатичность, у него нарушается сон и пропадает аппетит);
- вокруг воспаленной области отмечается гиперемия кожных покровов, а также их отечность и болезненность при надавливании;
- при сильном сжатии верхней и нижней челюсти можно услышать хруст;
- из-за возможного смещения челюстных костей происходит искажение форм лица;
- при приеме пищи или разговоре отмечаются сильные болезненные ощущения;
- после сна больному трудно открывать рот;
- может наблюдаться головокружение, появление головных болей, снижение остроты звука;
- возникает боль с иррадиацией в затылок, ухо, висок.
Внимание: хроническое протекание заболевания происходит с менее выраженной симптоматикой. Боль характеризуется не такой сильной и резкой, возникающей во время сна или по утрам. Усиливается болевой синдром при приеме пищи или разговоре. Если же воспалительный процесс протекает в гнойной форме, образуется плотное образование, в месте которого кожа становится как бы натянутой с ярко-красным оттенком.
Если происходит воспаление челюстно-лицевого нерва, клиническая картина может дополняться следующими симптомами:
- цикличная острая мучительная боль, возникающая приступами, особенно при пережевывании пищи, разговоре, во время умывания и т. д.
- лицо в момент болевого синдрома может краснеть, отмечаться слюнотечение или слезотечение;
- также могут быть боли и в зубе, если поражается вторая или третья ветвь иннервации тройничного нерва.
Любые настораживающие симптомы не должны оставаться без внимания специалиста. Только врач сможет адекватно оценить степень поражения, его причину и назначить лечение.
Несколько фактов, заслуживающих внимания
Чтобы разобраться в заболевании более детально, предлагаем вам несколько важных моментов:
- Патология чаще всего протекает в острой форме.
- В случае зубного происхождения воспалительного процесса пораженная десна будет краснеть, становится отечной и болезненной. При проникновении гнойных масс в область десны может наблюдаться ее отхождение и расшатывание зуба.
- Если воспаление локализуется в премолярах и молярах, может отекать губа, крылья носа и дно.
- При небном гнойном поражении будет заметна припухлость лимфатических узлов в подчелюстной области. Такое воспаление часто провоцируют кариозные процессы в корнях моляров и премоляров, резцах. Оно может переходить на область глотки, языка и всю слизистую рта и при увеличении объема гнойного экссудата любой прием пищи или попытка разговора может быть сильно болезненной. При истончении тканей и прорыве тонкой пленки гнойные массы попадают в полость рта, а затем могут достигать и желудочно-кишечного тракта, а это чревато уже другими серьезными осложнениями.
- Одонтогенное воспаление верхнечелюстной пазухи может затрагивать зону глаз и век, а припухлость распространяться на скулы, виски и щеки. Отечность век приводит к сужению глазных щелей.
- Воспалительный процесс в околоушной области нередко провоцирует поражение слюнных желез.
Внимание: Изобилие гнойного экссудата является основополагающим моментом к появлению интоксикации организма, а также к возникновению флегмоны, а затем и абсцесса. Эти состояние угрожают не только здоровью больного, но и его жизни.
Методы диагностики и лечения
В острой форме распознать заболевание значительно проще, чем в хроническом его протекании, т. к. симптомы ярко выражены и не так стерты как в последнем случае.
При обращении к врачу, больному могут быть предложены такие методы диагностики:
- лабораторные исследования;
- магнитно-резонансная томография (МРТ);
- внешний осмотр пациента, пальпация и сбор анамнеза;
- проведение ультразвуковой диагностики;
- компьютерная томография (КТ);
- рентгенологическое исследование;
- осмотр у узкоспециализированных врачей (окулист, отоларинголог и т. д.).
Инструкция по лечению воспалительного процесса в челюсти всегда предполагает комплексный подход. При наличии инфекционного агента всегда требуется применение антибактериальных препаратов, а при наличии гнойного экссудата нужна консультация лицевого хирурга.
В случае необходимости вскрытия воспаление под челюстью или в любой другой области устраняется путем создания пространства для оттока гноя, а далее прочищения этой области и введения антибиотиков для предотвращения развития рецидива.

Лечение
На момент терапии челюсти обеспечивается полный покой. Этот момент может достигаться путем накладывания пращевидной повязки на 2-3 дня или специальной пластинки между зубами.
Рацион питания должен быть калорийным, а пища обязательно жидкой консистенции оптимальной температуры. В случае сильного болевого синдрома назначаются обезболивающие препараты, цена на которые может быть как низкой, так и достаточно высокой.
Также при лечении патологии возможно применение таких методов:
- физиотерапевтические процедуры;
- компрессы с пчелиным ядом;
- электрофорез с медикаментами, содержащими в составе йод;
- парафинотерапия;
- применение народных способов.
Челюстно-лицевое воспаление требует неотлагательного посещения врача. Использование одних отваров или самолечение может спровоцировать серьезные осложнения, и даже в случае более позднего выздоровления заболевание перейдет в хроническую форму и обеспечит тем самым довольно частые рецидивы на долгие годы вперед.
Не стоит забывать, что рядом с челюстью находятся глаза, каналы и гайморовы пазухи, которые сообщаются с мозговой оболочкой. Поражение чувствительных клеток в этой области вызывает летальный исход, поэтому стоит более серьезно относиться к своему здоровью.
Источник
Дата публикации 13 января 2020Обновлено 13 января 2020
Определение болезни. Причины заболевания
Периостит челюсти — это воспаление надкостницы (периоста) тела челюсти и альвеолярных отростков, в которых расположены зубы. Это один из наиболее распространённых воспалительных процессов челюстно-лицевой области.
В народе это заболевание называют “флюс” из-за таких характерных симптомов, как асимметрия лица за счёт отёка мягких тканей.

Причиной возникновения периостита могут быть различные воспалительные процессы одонтогенного происхождения, то есть происходящие от зубов.
- Основной причиной безусловно являются периодонтиты — воспалительные процессы в периодонте (ткани, окружающей корень зуба) зубов, которые, в свою очередь, происходят от инфицированной пульпы. Являясь осложнением кариеса, инфицированная пульпа даёт начало процессу воспаления, а затем процессу распада тканей пульпы, также служит причиной проникновения микробов и токсинов по каналу зуба в периодонт и кость, а затем под надкостницу [3].
- Другие хронические воспалительные процессы в периодонте, классифицируемые как пародонтиты, также могут быть причиной возникновения периоститов.
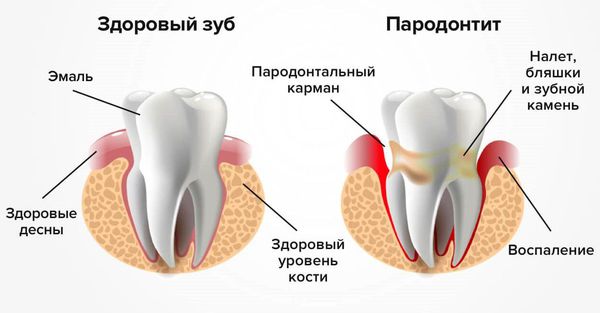
- Воспалительные процессы в слизистой вокруг коронки частично прорезавшегося восьмого зуба (“зуба мудрости”) и последствия его удаления также теоретически могут вызвать воспаление периоста. Но все же периостит как следствие воспаления в области восьмых зубов нижней челюсти наблюдается достаточно редко. Это связано с анатомией ретромолярной области, поскольку воспаление быстрее распространится по жировой клетчатке в окологлоточном и подъязычном пространствах, нежели локализуется под периостом. Чаще периостит может развиться в области восьмых зубов верхней челюсти, что обусловлено большей изоляцией их от клетчаточных пространств.
Нужно отметить, что любое удаление зуба либо операция в полости рта может спровоцировать такое осложнение, как периостит, если состояние иммунитета и реактивность организма в силу различных факторов способствуют этому.
Ослабленный иммунитет и нарушение регенеративных способностей организма при некоторых хронических и острых общих заболеваниях могут способствовать возникновению периостита при наличии хронических воспалительных процессов в полости рта. Различные внешние факторы, такие как переохлаждение, тоже могут стать толчком к развитию воспаления.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы периостита челюсти
Основными симптомами заболевания являются:
- Асимметрия лица за счёт отёка мягких тканей различных областей в зависимости от локализации процесса.
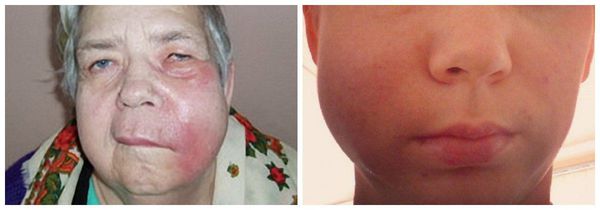
- Плотный болезненный инфильтрат (уплотнение, вызванное воспалительным процессом), характерной валикообразной формы, локализующийся преимущественно в области переходной складки полости рта, на поздних стадиях с явлением флюктуации — свидетельстве наличия скопившегося под надкостницей гноя.
- Боли разной степени выраженности с иррадиацией (распространением) в висок, ухо и глаз.
- Повышенная температура тела до 37,0—37,5 С°, связанная с реактивностью организма, в редких случаях развивается парестезия (нарушение чувствительности) нижней губы при локализации процесса в месте выхода подбородочного нерва и болезненность при открывании рта при локализации процесса в области прикрепления жевательных мышц.
- В случае одонтогенной (происходящей от зуба) причины заболевания возможна самопроизвольная боль в причинном зубе, усиливающаяся при накусывании на зуб.
- Высока вероятность подвижности зубов, находящихся в зоне воспалительного процесса, причём наиболее выражена подвижность причинного зуба.
- Воспалительному процессу часто сопутствует зловонный запах изо рта, потливость и бледность кожных покровов.
- Субъективно пациент может ощущать слабость, общее недомогание, озноб как следствие повышенной температуры тела, которая обычно не превышает субфебрильного значения (37,1—38,0 °C) [2].
Патогенез периостита челюсти
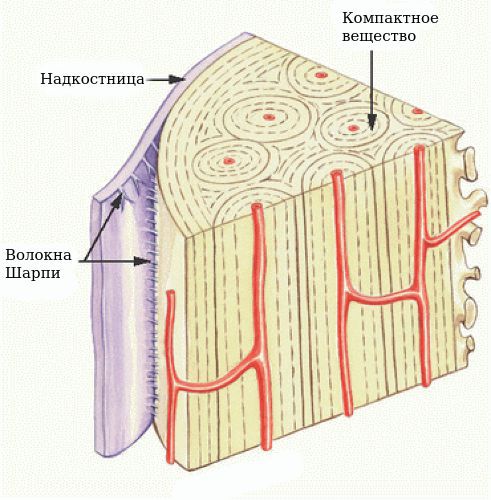
Чтобы понять смысл данной патологии, необходимо рассмотреть анатомию среза челюстной кости. Кость челюсти на срезе представляет собой неоднородную структуру: по периферии она очень плотная, имеет иногда тонкую, иногда, наоборот, очень толстую стенку (хирурги подразделяют кость на несколько типов в зависимости от присущей человеку с рождения структуре костной ткани, которая определяется индивидуальной анатомией организма). Эта стенка состоит из так называемого компактного костного вещества. Внутрь от компактного вещества кость построена из ряда тонких, соединённых со стенкой и между собой костных перекладинок, которые напоминают губку, вследствие чего такая структура и называется губчатым костным веществом.
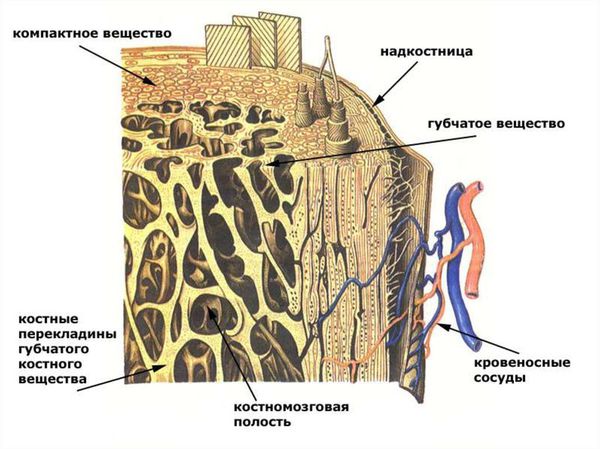
Периост, или надкостница, — это тонкий слой соединительной ткани, покрывающий наружную поверхность кости во всех местах, кроме суставов, которые защищены суставным хрящом. Основной функцией надкостницы является питание, кровоснабжение и регенерация кости. В отличие от самой кости она имеет нервные окончания, что делает её очень чувствительной к любым повреждениям, содержит множество сосудов и обеспечивает питание костей.
Надкостница соединена с костью сильными коллагеновыми волокнами — волокнами Шарпи (коллагеновые волокна, которые проникают в кость наружного слоя и внутренних пластинок кости).
Наружный слой надкостницы содержит адвентиции (плотные волокна, образующие основу). В этом слое расположены сплетения сосудов, которые через гаверсовы каналы (трубчатые полости внутри кости) проникают в глубокие слои костей.
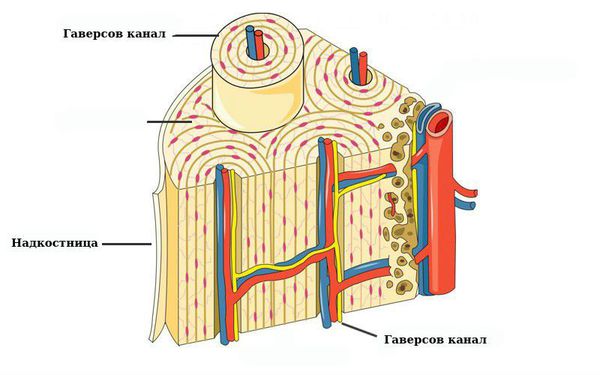
Внутренний слой состоит из коллагеновых и эластических волокон, содержит фибробласты (клетки, производящие каркас организма) и клетки-предшественники, которые развиваются в остеобласты (созидатели кости) и остеокласты (разрушители кости) — клетки, ответственные за перестроение и рост кости.
После повреждения кости (перелома) клетки-предшественники также трансформируются в остеобласты и хондробласты (клетки, производящие хрящевую ткань), которые необходимы для процесса регенерации. Активное кровоснабжение и большое количество стволовых клеток служит одной из причин развития воспалительного процесса в периосте, ткани осуществляющей барьерную функцию.
Воспалительный очаг при периостите в большинстве случаев локализуется в вестибулярной поверхности (93,4 %). Чаще периостит развивается в области нижней челюсти (61 %), реже — в верхней (38,7 %) [1].
Формирование абсцесса под надкостницей связано не с поступлением гноя из других областей, а с возникновением собственного очага под влиянием патогенных микроорганизмов, токсинов и продуктов распада тканей. При исследованиях с помощью внутрикожных проб была установлена высокая сенсибилизация организма больного к возбудителям в очаге воспаления как ответ на действие бактериальных аллергенов.
При исследовании гноя в случаях острых периоститов обнаруживают смешанную микрофлору, состоящую из стрептококков и стафилококков (чаще непатогенный стафилококк) различных видов, грамположительных и грамотрицательных палочек и различных гнилостных бактерий [4].
Вследствие отёка при развитии воспалительного процесса в надкостнице наблюдается её утолщение и разволокнение, затем отслоение от кости. При микроскопии обнаруживаются многочисленные лейкоциты и участки кровоизлияний вследствие нарушения кровообращения (застоя) в сосудах. Экссудат (скопление жидкости) с токсинами, микробами и скоплениями лейкоцитов отслаивает и расплавляет внутренний слой надкостницы, образуя очаг гнойного экссудата.
По мере объединения множества очагов происходит дальнейшее отслаивание периоста и расплавление тканей, пока не произойдёт опорожнение гнойника на 5-6 день через распавшуюся слизистую в полость рта. Иногда вследствие воспалительного процесса в надкостнице может происходить резорбция (разрушение) подлежащей кости и образование в ней дефектов.
Из-за нарушения кровоснабжения, вызванного отслойкой периоста, может происходить некроз (омертвение) участков кости с образованием секвестров (участков омертвевшей ткани, отделившейся от здоровой) и переход процесса в остеомиелит (воспаление костного мозга).
У молодых и здоровых людей наблюдается периостальное новообразование кости по периферии воспаления в надкостнице.
Классификация и стадии развития периостита челюсти
Периоститы классифицируются по патогенезу:
- одонтогенный (причиной является зуб);
- неодонтогенный (все прочие факторы).
Данная классификация влияет в основном на тактику лечения периостита (имеется в виду причинный зуб) и практически не влияет на клиническую картину заболевания, поскольку независимо от источника развивается оно во всех случаях сходным образом.
По характеру течения и продолжительности:
- Острый. В случае острого заболевания клиническая картина периостита развивается очень динамично — за несколько часов. Постепенно нарастающая боль через 3-5 часов приобретает пульсирующий характер, появляется инфильтрат, отёк мягких тканей распространяется на соседние мягкие ткани. Возможно развитие лимфаденита (воспаления лимфоузлов).
- Хронический. При хронической форме симптоматика менее выражена: боль, отёк и инфильтрат присутствуют, но картина не так выражена, а самое главное — время проявления заболевания уже не измеряется часами, как в острой форме, а может растягиваться на несколько дней.
Некоторые авторы делят острый одонтогенный периостит на две формы:
- серозный;
- гнойный.
Хотя логичнее было бы считать это фазами заболевания, перетекающими одна в другую. Поскольку в начале воспаления ткани в области надкостницы пропитываются жидкостью за счёт пропотевания плазмы сквозь стенки сосудов, а затем, подвергаясь расплавлению ткани, трансформируются в гнойный очаг [5].
Существуют и другие классификации, основанные на гистологии, морфологии, патогенезе заболевания. Они интересны лишь с научной точки зрения узкого специалиста, но никак не отражаются на тактике лечения пациента.
Осложнения периостита челюсти
Осложнения периостита в большей мере обусловлены локализацией воспалительного процесса, поскольку нередко воспаление надкостницы распространяется на соседствующие клетчаточные пространства и перетекает в более опасный процесс — флегмону (обширное, разлитое воспаление жировых пространств между мышцами). Таким образом при локализации периостального абсцесса в области нижней челюсти с большой вероятностью можно ожидать развития воспаления в области дна полости рта, крыловидно-челюстном, подьязычном пространстве и т. п.
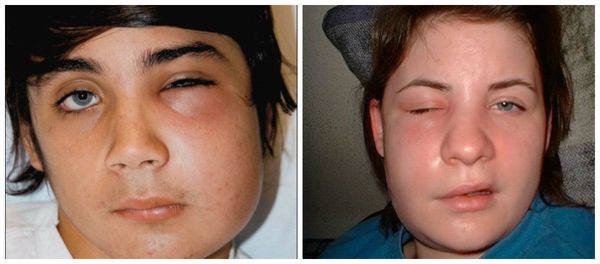
При распространении воспаления на клетчаточные пространства, окружающие жевательные мышцы и глотку, появляются соответствующие симптомы: боль при глотании и открывании рта, ограничение открывания рта. Резко ухудшается общее состояние больного, поскольку нарастает интоксикация организма.
При низкой реактивности организма и длительном вялотекущем процессе под периостом возможно развитие воспалительных, а затем и некротических процессов в кости — остеомиелита на фоне смазанной симптоматики [10].
В некоторых случаях периостальный очаг, расплавляя ткани, самостоятельно опорожняется через свищевой ход либо через десневую борозду (щель между десной и зубом). Это возможно при расположении периостита поверхностно в передне-боковых отделах. При локализации очага в области жевательных зубов вероятность осложнений гораздо выше.
Являясь ограниченным очагом воспаления, периостит практически никогда не даёт явлений сепсиса, но теоретически при подавленном иммунитете это возможно. Скорее следует говорить о возникновении периостита на фоне иммунодефицита, что достаточно часто встречается у ВИЧ-инфицированных пациентов [6].
Диагностика периостита челюсти
В большинстве случаев клиническая картина и симптомы периостита настолько очевидны, что трудностей с постановкой диагноза не возникает.
Уже из анамнеза зачастую можно выявить причины возникновения заболевания: пациент обычно описывает клиническую картину развития периодонтита, либо упоминает уже проводимое лечение у стоматолога.
В подавляющем большинстве случаев легко диагностировать причинный зуб и наличие инфильтрата, а в поздних случаях — абсцесса под надкостницей, без дополнительных методов обследования. Характерный вид таких пациентов с асимметрией лица и выбухающей слизистой по переходной складке вкупе с быстрым развитием клинической картины за сутки, а то и меньше, вряд ли затруднят врача при постановке диагноза.
Рентгеновское исследование полезно в основном для решения судьбы причинного зуба, поскольку никаких характерных рентгенологических признаков острого периостита не существует. Очаг деструкции кости в области причинного зуба служит косвенным признаком очага первичного воспаления [7].
В анализах крови, как правило, обнаруживается лейкоцитоз (повышение числа лейкоцитов) и увеличенная СОЭ (скорости оседания эритроцитов), что характерно для любого воспалительного процесса. Стоит отметить, что обычно нет необходимости и времени на проведение лабораторных анализов.
Окончательный диагноз ставится после сбора анамнеза, осмотра пациента и рентгеновского исследования. Обычно выполняется прицельный снимок на визиографе. Если клиника располагает необходимым оборудованием, снимок выполняют на ортопантомографе или компьютерном томографе: в этом случае диагностика будет детальней и прогноз в отношении причинного зуба точнее.
Дифференциальный диагноз проводится с обострением хронического периодонтита, при котором нет поднадкостничного гнойного очага, отсутствует симптом флюктуации (ощущения наличия очага жидкости в напряжённых отёком тканях) и имеется лишь покраснение слизистой и небольшой отёк в проекции корня. Хотя при отсутствии адекватного лечения обострившийся хронический периодонтит может перерасти в периостит.
Дифференциальную диагностику проводят и с новообразованиями, дающими визуально картину выбухания слизистой. Но анамнез и пальпаторное обследование новообразования сразу же дают повод предположить наличие опухоли. Новообразование не может появиться за 2-3 дня и давать выраженную боль при пальпации, характерную для периостита.
Лечение периостита челюсти
Лечение периостита всегда хирургическое, если отступить от этого правила, то есть серьёзная опасность перетекания ограниченного очага воспаления в более опасную — разлитую форму, которая потребует иной тактики лечения и зачастую госпитализации пациента.
Лечение периостита стандартно и заключается в устранении очага первичного воспаления и эвакуации гноя, т. е. удалении причинного зуба (в случаях неблагоприятного прогноза лечения) и хирургическом вскрытии очага на всю его ширину с последующим дренированием.
Процедуру обычно проводят под местной анестезией, в некоторых случаях показана медикаментозная седация, не исключено и проведение наркоза. Нужно понимать, что введение анестетика в напряжённые экссудатом (скоплением жидкости) ткани — процедура крайне болезненная, поэтому в методике обезболивания перед периостотомией (вскрытием гнойника) есть своя специфика: предпочтительна проводниковая анестезия (вид обезболивания, когда нерв блокируется до участка операции) с последующим локальным обезболиванием, проводимым тонкой иглой поверхностно, без погружения иглы в абсцесс.
Больной зуб необходимо удалить в случае неблагоприятного терапевтического прогноза: наличие больших очагов деструкции кости, некорректное ранее проведённое лечение каналов, повлекшее их перфорацию или закупорку отломком инструмента и т. п. В случаях благоприятного прогноза проводят эндодонтическое лечение, которое подразумевает удаление из каналов распада пульпы, соответствующую механическую и медикаментозную обработку каналов специальным инструментом и мощными антисептиками для устранения в них инфекции с последующей временной пломбировкой препаратами кальция и временной пломбировкой зуба. Очень важен последующий рентгенологический контроль с целью подтверждения эффекта от проведённой терапии каналов: очаг деструкции в кости должен уменьшиться и в дальнейшем исчезнуть.
Для эвакуации гноя производится периостотомия (рассечение слизистой и надкостницы) на всю длину инфильтрата по переходной складке.
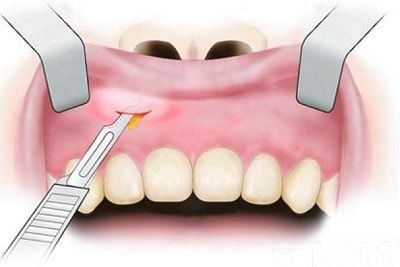
Как правило, хирург обнаруживает характерный симптом — отслойку периоста от кости, тогда как в здоровом состоянии периост прочно прикреплён к корковому слою. На этом этапе происходит опорожнение гнойника, либо обнаруживается отсутствие гноя наряду с периостальной реакцией. Хирург тупым инструментом зондирует всю полость абсцесса для выявления изолированных очагов. В случае наличия гноя обычно проводится ирригация (промывание) поднадкостничного пространства антисептиками с последующим введением дренажа (обычно полоски перчаточной резины) в рану для предупреждения слипания её краёв. Рана не ушивается, пациенту назначается перевязка через сутки или двое с целью удаления дренажа [8].
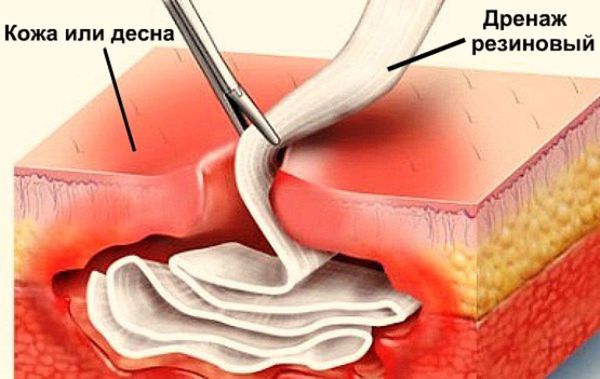
При отсутствии противопоказаний назначается антибактериальная терапия (в большинстве случаев полусинтетические пенициллины) и НПВП (нестероидные противовоспалительные средства). В случае выраженного отёка назначают десенсибилизирующие препараты. Обязательно и назначение анальгетиков либо их непосредственное внутримышечное введение после операции, поскольку в первые часы после лечения, когда заканчивается действие анестетика, проявляется выраженная болевая симптоматика. Имеет смысл и локальное охлаждение льдом области инфильтрата в течение нескольких часов для уменьшения кровотечения и отёка. Время охлаждения необходимо назначать руководствуясь субьективными ощущениями пациента, а не конкретным временным промежуткам.
Практически всегда данное лечение приводит к положительному результату: уже через несколько часов пациент испытывает облегчение, снижение болевых ощущений и отёка. Хотя инфильтрат в виде умеренно болезненного уплотнения будет сохраняться в течение нескольких дней.
Необходим повторный визит на следующий день для подтверждения результатов проведённого лечения и возможного удаления дренажа, если отсутствуют выделения из раны. В дальнейшем пациент наблюдается у врача 3-5 дней, вполне правомерна выдача листа нетрудоспособности на этот период. После исчезновения выраженных симптомов воспаления приступают к продолжению лечения причинного зуба.
В редких случаях, например, при разрезе недостаточной длины либо при выпадении дренажа и слипания краёв раны, лечение может осложниться из-за задержки эвакуации остатков гноя из очага. В этих случаях следует расширить разрез и обеспечить опорожнение введением дренажа.
Прогноз. Профилактика
Прогноз в подавляющем большинстве случаев благоприятный. В редких случаях, в основном связанных со снижением общего иммунитета организма, периостит принимает хроническую форму с последующим развитием остеомиелита кости челюсти. В этом случае необходимо всестороннее обследование на предмет выявления скрытой общей патологии и проведения дальнейшего лечения с её учётом. Хотя принципы местной терапии периостита остаются традиционными [9
