Воспаление десны болит голова

Мозг человека контролирует большинство функций организма, в него идут нервы от всех органов. Поэтому головную боль провоцируют различные факторы. Но дискомфортные ощущения, вызванные проблемой с зубами, имеют свои особенности:
- Болит одновременно зуб и голова.
- Часто неприятные ощущения локализованы в одной области (височной, лобной).
- Толчок дает переохлаждение организма, перенесенный стресс.
- Дискомфорт усиливается ночью.
- Пульсирующий и дергающий характер боли чувствуется, если идет острый патологический процесс.
- Артериальное давление, как правило, не повышается, что можно наблюдать при гипертоническом кризе, инсульте и иных заболеваниях, сопровождающихся головной болью.
Зубы человека имеют множество нервных окончаний, идущих прямо в головной мозг. Когда они разрушаются, практически всегда боль отдает в голову, в различные ее отделы, в зависимости от местонахождения источника инфекции.
Механизм возникновения боли в голове
Если в зубе происходит гнилостный процесс с участием бактерий, токсины попадают на окончания нервных волокон, которые, в свою очередь, идут вверх внутрь кости к головному мозгу.
Не только нервы участвуют в развитии болевого процесса, но и кровеносные сосуды. Ими пронизано пространство вокруг зубов, а капилляры оплетают головной мозг. И нервная, и кровеносная системы тесно связаны, и если кариес протекает в средней и тяжелой форме, если развивается пульпит, то боль в голове – это естественный итог.
Причины боли
Голова из-за зубов может болеть не только вследствие кариеса, но и по ряду других причин. По мере их устранения проблема должна исчезнуть.
Неправильный прикус
При неправильном прикусе верхняя челюсть смещается относительно нижней или наоборот. В результате неправильного смыкания сустав постоянно испытывает давление и постепенно разрушается.
Дискомфортные ощущения в таком случае присутствуют в височной, околоушной, реже теменной и затылочной зонах головы, как правило, это тупая боль, щелчки в суставе, реже – острая боль или мигрень.
Попадание инфекции в зуб
Все здоровые зубы встречаются редко. Пломбы, коронки требуют тщательного ухода. Со временем даже самые качественные протезы приходят в негодность. Ротовая полость – идеальное место для размножения бактерий, так как там формируется необходимая среда с нужной температурой, влажностью и пищей.
По теме
Если протез не очень качественный, процесс разрушения ускорится. Между пломбой и здоровым зубом увеличивается щель, в которую попадают частички пищи. Далее механизм развития инфекции такой же, как при кариесе, отличие лишь в том, что под пломбой или коронкой не всегда удается вовремя выявить портящийся зуб, а при кариесе он виден сразу.
Человек ощущает боль, которая со временем нарастает, приносит беспокойство все чаще. Иногда процесс заходит настолько далеко, что развивается абсцесс.
Зуб мудрости
Этот зуб, или «восьмерка», причиняет столько неудобств, что стоит отдельного внимания. Он растет с болью, часто он развивается неправильно, корни располагаются горизонтально.
Если в «восьмерке» возникает даже небольшой кариес, его не лечат, а сразу удаляют. Этот зуб – рудимент, доставшийся человеку от далеких предков, нам он не нужен, поэтому у некоторых людей вырастет не четыре зуба мудрости, а три, два и даже бывает, что ни одного.
Если с зубом мудрости возникают проблемы, появляется сильная боль, которая обязательно отдает в голову, в разные ее части, в зависимости от локализации «восьмерки». Зубы на верхней челюсти связаны с височными областями черепа, нижнечелюстные также могут вызывать неприятные ощущения в висках, в затылке и темени.
Стоматит
Это инфекционный процесс, вызванный патогенной флорой, чаще всего грибковой природы. Поражает всю ротовую полость, если инфекцию не лечить, она идет на миндалины и аденоиды, начинается тонзиллит.
Все это влечет за собой воспалительный процесс в голове, которому сопутствуют такие симптомы, как болезненность, высокая температура, дискомфорт во всей ротовой полости, невозможность принимать пищу.
Боль после удаления
После удаления зуба нервные окончания продолжительное время остаются открытыми, как следствие – боль из-за попадания воздуха, пищи, холодного и горячего, чужеродных агентов. Кровотечение усугубляет процесс.
Поэтому после хирургического вмешательства рекомендуется воздерживаться от принятия пищи 2-3 часа, не полоскать рот, чтобы не нарушить заживление и образование защитного тромба.
Пародонтит
Это инфекционное заболевание, при котором расшатываются зубы. В запущенных случаях они выпадают. Болезнь сопровождается хроническим воспалительным процессом, во время которого нервные волокна постоянно оголены, открыты для попадания микроорганизмов и их токсинов, идущих по восходящему пути к мозгу. Так возникает головная боль.
Боль после установки коронок и моста
Если пациенту установили некачественную металлическую коронку, возможно развитие гальванизма. Этому заболеванию сопутствуют и другие симптомы:
- привкус металла,
- обильное слюноотделение,
- потемнение самих коронок,
- неприятные ощущения в месте установки протеза.
Меры профилактики и способы устранения зубной и головной боли
Чтобы не допустить развитие воспалительного либо инфекционного процесса, которые провоцируют боли в голове, важно соблюдать следующие меры профилактики заболеваний полости рта:
- правильная очистка ротовой полости и зубов;
- своевременное, регулярное посещение стоматолога;
- избегание травм, переохлаждения организма;
- использование качественной зубной пасты.
По теме
Если неприятные ощущения уже настолько сильные, что человек не находит себе места, обращение к стоматологу – первое и необходимое действие.
Для облегчения и даже временной остановки боли существует несколько способов:
- Прочистить зубной нитью, затем прополоскать рот дезинфицирующими веществами. Поможет препарат «Диаротокан» и «Диаротокан-плюс», настойка календулы, другие спиртовые настойки.
- Прополоскать рот соленой водой (на 1 стакан воды идет 1 чайная ложка соли).
- Нельзя согревать больное место и прикладывать что-либо теплое к щеке, потому что инфекция, если она имеется, выйдет наружу, что еще сильнее усилит дискомфорт.
- Принять обезболивающую таблетку, которая должна действовать несколько часов. Хорошо зарекомендовали себя кеторол и его аналоги, нимесулид (найз), обыкновенный анальгин, но-шпа, пенталгин, баралгин и другие анальгетики.
По теме
Оба вида боли – головная и зубная – нередко имеют одно происхождение. Причины ощущения в голове часто является следствием стоматологических проблем.
Иногда оно проходит быстро вместе с зубной болью, например, после удаления, лечения пораженного зуба, после снятия некачественного протеза, после излечения стоматита. Если все меры приняты, но боль в голове не проходит, усиливается и причиняет сильные неудобства, в ближайшее время необходимо посетить врача.
Источник
Воспаление десен — общее понятие, которое подразумевает и поверхностные, и глубокие воспалительные процессы. С этой проблемой в той или иной мере сталкивается каждый, и при отсутствии должного внимания к состоянию полости рта воспаление может привести к серьезным последствиям вплоть до потери здоровых зубов. Важно вовремя распознать не только начавшееся воспаление, но и оценить глубину его распространения, получить квалифицированную помощь стоматолога и предупредить осложнения.
Причины воспаления десен
Десна может воспалиться в силу разных причин. Самой распространенной из них является неправильная, нерегулярная гигиена полости рта. Скопление зубного налета и активное размножение патогенной флоры в результате этого приводит к воспалительным реакциям. Отказ от использования ополаскивателей и зубной нити, щетка с неподходящей щетиной — все это приводит к тому, что в межзубных промежутках остаются частицы еды, которые являются питательной средой для микроорганизмов.

Скопление мягкого налета в дальнейшем приводит к формированию твердых зубных отложений — зубного камня. Он способствует размножению бактерий, а острые края образований травмируют мягкие ткани, провоцируя реактивное воспаление.
Усугубить ситуацию могут и другие факторы:
- общее ослабление защитных сил организма: при системных заболеваниях, перенесенных операциях и инфекциях;
- снижение местных защитных сил в результате травмы: повреждение может быть связано с применением щетки с жесткой щетиной, наличием ортопедических и ортодонтических конструкций, острых краев пломб и коронок зубов;
- ослабление тканей в результате химического или термического ожога;
- нехватка витаминов D и группы В, а также других микронутриентов: это может быть связано как со скудным рационом, так и с нарушениями процесса усвоения витаминов и микроэлементов из пищи при болезнях желудочно-кишечного тракта;
- эндокринные патологии: сахарный диабет, нарушения функции щитовидной железы;
- вредные привычки: курение, употребление алкоголя;
- прием некоторых препаратов: оральных контрацептивов, средств для нормализации артериального давления, антидепрессантов, антибиотиков и пр.
Если воспалились десны, важно выяснить причины состояния. Обращаясь к стоматологу, расскажите ему об известных вам заболеваниях, перенесенных вмешательствах и полученных травмах. Устранение причины поможет предупредить рецидив заболевания в будущем.
Виды воспалений
Выделяют два вида воспалительных процессов в области десен — гингивит и пародонтит. Гингивит — поверхностное воспаление десен, при котором в патологический процесс не вовлекается зубодесневое соединение. Обычно речь идет о воспалении сосочков десен между зубами, при этом заболевание не опасно для самих зубов: оно не провоцирует их подвижность. Гингивит классифицируется следующим образом:
- десквамативный: характеризуется выраженной краснотой и заметным слущиванием верхнего слоя тканей воспаленной десны;
- гипертрофический: для этого вида характерно увеличение размеров зубодесневых сосочков, их цвет может варьироваться от красного до синюшного. Степень тяжести определяется объемами разрастания десны — она может закрывать более половины высоты коронок зубов. Часто встречается у подростков, беременных женщин;
- атрофический: в отличие от гипертрофического, этот вид гингивита характеризуется уменьшением объема тканей десны;
- язвенный: этот воспалительный процесс отличает наличие сильного зуда и появление язв на деснах;
- острый некротизирующий: записан в МКБ отдельно. Причиной такого воспаления выступает бактериальная инфекция. Заболевание сопровождается отмиранием тканей межзубных сосочков;
- острый катаральный: это один из самых распространенных видов гингивита, для которого характерны краснота, отечность и кровоточивость десен.
Отсутствие своевременной помощи может повлечь переход острого воспаления в хроническую форму, а также привести к развитию пародонтита. Пародонтит отличается от гингивита тем, что в воспалительный процесс вовлекаются глубоко расположенные ткани, связывающие корни зубов и костную структуру. При этом десна может отслаиваться от зуба, формируя зубодесневой карман, где скапливаются остатки пищи и мягкий налет, что усугубляет ситуацию. Осложнениями пародонтита являются гнойные процессы и подвижность зубов с высоким риском их выпадения.
И гингивит, и пародонтит могут быть локальными и генерализованными. В первом случае воспаление ограничивается определенным участком, во втором — охватывает все зубы челюсти. Местное ограниченное воспаление чаще всего связано с травмой, общее — с действием других неблагоприятных факторов.
Основные проявления и симптомы
Распознать воспаление десны несложно. Могут появляться следующие симптомы:
- краснота, отечность десен;
- повышенная чувствительность мягких тканей;
- кровоточивость, связанная с ослаблением мелких кровеносных сосудов;
- характерная рыхлая поверхность десен;
- неприятный запах изо рта.
Есть и специфические проявления: при запущенном пародонтите появляются гнойные выделения, может подниматься температура тела. При язвенном гингивите заметны изъязвления на поверхности мягких тканей. Атрофический гингивит может привести к обнажению шеек зубов и появлению повышенной чувствительности к холодной и горячей пище.
Особенности диагностики
Если на десне наблюдается воспаление, необходимо обратиться к стоматологу. Лечением заболеваний пародонта занимается пародонтолог, однако диагностировать многие воспалительные заболевания десен и оказать первую помощь может стоматолог-терапевт. Диагностика включает в себя несколько основных методов:
- Визуальный осмотр. Врач оценит внешнее состояние десен, а также может обнаружить причины воспаления: кариозные полости, трещины и сколы эмали, неправильно установленные конструкции.
- Опрос: специалист соберет анамнез, задаст вопросы об образе жизни, перенесенных заболеваниях, общем состоянии здоровья.
- Инструментальные исследования. При наличии пародонтальных карманов обязательно измеряется их глубина, для этого применяется зондирование. С помощью пинцета врач определит подвижность зубов.
- Рентгенография, ортопантомография. Эти методы применяются для определения степени тяжести пародонтита, глубины патологического процесса. Врач также может убедиться в отсутствии или наличии осложнений гнойных процессов, например периодонтита.
Иногда целесообразно выполнение бактериологических посевов, чтобы определить, какой возбудитель спровоцировал воспаление. Метод предусматривает выявление чувствительности к антибиотикам.
Методы лечения
Схема лечения десен разрабатывается индивидуально, в зависимости от выявленного заболевания, общего самочувствия и степени выраженности патологии. Есть несколько методов терапии, которые можно условно разделить на местные и системные способы воздействия.
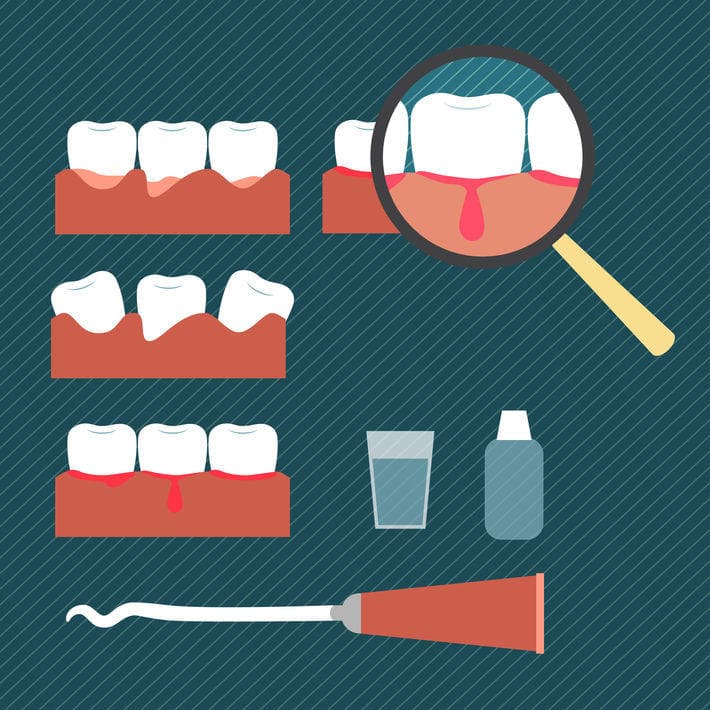
Полоскание рта
Стоматологи приветствуют полоскание полости рта как способ профилактики заболеваний, но средства, используемые в лечебных целях, отличаются по составу и действию. Полоскание позволяет решить ряд задач: удалить остатки пищи и мягкий зубной налет, уменьшить выраженность неприятных симптомов, помешать болезнетворным организмам размножаться. Лучше использовать аптечные средства, чем готовить растворы самостоятельно. Врач может назначить один из следующих растворов:
- на основе хлоргексидина;
- на основе растительных противомикробных компонентов;
- препараты с добавлением этилового спирта: используются с осторожностью, только в разбавленном виде.
Самостоятельное приготовление растворов сопряжено с определенными сложностями: труднее рассчитать дозировку и обеспечить нужную концентрацию веществ, хранить готовое средство не рекомендуется — каждый раз придется готовить свежую порцию. С учетом частоты полосканий до 4−6 раз в сутки, выполнять последнюю рекомендацию будет непросто. Однако иногда воспользоваться отварами трав можно: применяются ромашка, календула, шалфей, кора дуба. Важно помнить, что на растительные компоненты возможны аллергические реакции, а кора дуба при длительном применении может вызывать изменения оттенка эмали зубов. Также нужно согласовать применение выбранного средства с врачом.
Местные средства: мази, гели
Если полоскание предусматривает краткосрочное воздействие на ткани, то нанесение мазей и гелей позволяет добиться более продолжительного воздействия. Большинство аптечных средств не обладают выраженным системным действием. Такие лекарства от воспаления десен бывают нескольких видов:
- противовоспалительные: в их состав входят антибактериальные препараты, антисептики, такие как метронидазол, хлоргексидин и пр. Они призваны остановить размножение болезнетворных бактерий и уничтожить их;
- заживляющие и ускоряющие регенерацию: основываются на регенерантах и репарантах в составе, стимулируют процесс восстановления нормальной структуры тканей;
- противогрибковые: это специфические средства, используемые в стоматологической практике реже. Они применяются в случае диагностирования грибковой или сочетанной инфекции, с которой связано воспаление десен;
- обезболивающие: некоторые мази содержат лидокаин или другие местные анестетики, которые позволяют эффективно справиться не только с болью, но и с зудом, а также повышенной чувствительностью.
Большинство средств являются комбинированными: сочетают в себе сразу несколько компонентов, что позволяет упростить и ускорить процесс лечения.
Зубные пасты
Зубные пасты не являются самостоятельным способом лечения воспалительных заболеваний десен. Однако во многих случаях целесообразно использовать их дополнительно к основному курсу терапии. В состав паст могут входить следующие компоненты:
- экстракты трав с противовоспалительным и иммуномодулирующим эффектом: экстракты ромашки, шалфея, прополиса, эхинацеи и пр.;
- минеральные соли;
- противокариозные компоненты;
- гексэтидин — антисептик.
Абразивные частицы в таких пастах отсутствуют или имеют крайне малые размеры. Это позволяет мягко очищать зубы без травмирования поверхности эмали и мягких тканей. Использовать противовоспалительные зубные пасты на постоянной основе не рекомендуется, их можно применять до 4−6 недель.
Препараты системного действия
Чем именно медикаментозно лечить воспаление десен, порекомендует врач. В некоторых случаях местного воздействия недостаточно, и специалист может назначить лекарственные средства для приема внутрь. Основные группы препаратов:
- Антибактериальные препараты. Используются при генерализованных формах воспаления, обычно при пародонтите. Антибиотики широкого спектра действия применяют при неуточненной инфекции, узкого — при выполнении определенных бактериологических исследований и наличии точной информации о возбудителе патологии.
- Противогрибковые средства. Применяются в случае грибковой инфекции полости рта.
- Иммуномодуляторы. Врач может порекомендовать их как самостоятельное средство или в составе комплексной терапии.
- Антигистаминные лекарства. Позволяют снять отек, купировать аллергические реакции, предупредить возникновение нежелательных реакций на другие лекарственные средства.
В качестве дополнения к основному курсу лечения может быть назначен прием витаминно-минеральных комплексов.
Лечебно-профилактические мероприятия в клинике
Если десна воспалилась после лечения зуба, установки коронки или другой конструкции, можно обратиться к своему лечащему врачу. Во многих случаях коррекция пломбы или коронки, шлифовка и полировка позволяют устранить причину воспалительной реакции. В случаях, когда воспаление возникает не сразу после стоматологических процедур или реакция генерализованная, необходимо посетить пародонтолога. Что может порекомендовать врач? Возможные варианты:
- Профессиональная гигиена полости рта. Чистку зубов у гигиениста дважды в год необходимо проходить даже здоровым людям. При остром воспалении процедуру придется отложить, но после того как болезненные симптомы утихнут, важно избавиться от зубного налета и камня. Сегодня широко применяется ультразвуковая чистка для устранения твердых зубных отложений, а также метод Air Flow для ликвидации мягкого налета.
- Физиотерапия. Есть несколько видов физиопроцедур, помогающих закрепить результаты основного курса лечения:
- дарсонвализация: ее используют при отсутствии гнойных процессов. Воздействие на ткани токами высокой частоты позволяет улучшить кровоснабжение и скорее справиться с недугом;
- электрофорез: метод сочетает в себе воздействие тока и применение лекарственных препаратов. Могут быть использованы растворы витаминов для укрепления сосудистой стенки, улучшения кровотока;
- массаж: воздействие на ткани выполняется путем применения вакуумного аппарата. Это необходимо для улучшения кровотока и оттока лимфы, устранения отечности.
Обычно курс физиотерапии состоит не менее чем из 5 сеансов.
Способы профилактики
Чтобы свести к минимуму риск воспаления десен, важно пользоваться подходящей зубной пастой и щеткой, а также не отказываться от применения зубной нити. Дважды в год рекомендовано проходить профессиональную гигиену. Ее можно сочетать с плановыми осмотрами у врача-стоматолога. При выявлении заболеваний зубов необходимо как можно скорее приступить к их лечению.
Если недуг уже проявил себя, важно правильно подбирать средства от воспаления десен. Многие пациенты прибегают к народным методам лечения: полосканиям солевыми и содовыми растворами или отварами лекарственных трав. Но важно помнить, что некоторые способы не только малоэффективны, но и таят в себе опасность. Так, при воспалительных процессах любого типа следует избегать прогревающих процедур, использования настоек на спирту, средств, которые могут вызвать ожог слизистых.
Назначать препараты может только врач. Мы не рекомендуем заниматься самолечением — обращение к квалифицированному стоматологу поможет быстрее и эффективнее справиться с недугом и предупредить осложнения. Точная диагностика и комплексный подход — важнейшие условия быстрого выздоровления. Записаться на прием к врачу в клинику «СТОМА» вы можете по телефону или через специальную форму на сайте.
Источник
