Воспаление головного мозга опухоль
Опухоли головного мозга – внутричерепные новообразования, включающие как опухолевые поражения церебральных тканей, так и нервы, оболочки, сосуды, эндокринные структуры головного мозга. Проявляются очаговой симптоматикой, зависящей от топики поражения, и общемозговыми симптомами. Диагностический алгоритм включает осмотр невролога и офтальмолога, Эхо-ЭГ, ЭЭГ, КТ и МРТ головного мозга, МР-ангиографию и пр. Наиболее оптимальным является хирургическое лечение, по показаниям дополненное химио- и радиотерапией. При его невозможности проводится паллиативное лечение.
Общие сведения
Опухоли головного мозга составляют до 6% всех новообразований в организме человека. Частота их встречаемости колеблется от 10 до 15 случаев на 100 тыс. человек. Традиционно к церебральным опухолям относят все интракраниальные новообразования – опухоли церебральной ткани и оболочек, образования черепных нервов, сосудистые опухоли, новообразования лимфатической ткани и железистых структур (гипофиза и шишковидной железы). В связи с этим опухоли головного мозга делят на внутримозговые и внемозговые. К последним относят новообразования церебральных оболочек и их сосудистых сплетений.
Опухоли головного мозга могут развиваться в любом возрасте и даже носить врожденный характер. Однако среди детей заболеваемость ниже, не превышает 2,4 случая на 100 тыс. детского населения. Церебральные новообразования могут быть первичными, изначально берущими свое начало в тканях мозга, и вторичными, метастатическими, обусловленными распространением опухолевых клеток вследствие гемато- или лимфогенной диссеминации. Вторичные опухолевые поражения встречаются в 5-10 раз чаще, чем первичные новообразования. Среди последних доля злокачественных опухолей составляет не менее 60%.
Отличительной особенностью церебральных структур является их расположение в ограниченном интракраниальном пространстве. По этой причине любое объемное образование внутричерепной локализации в той или иной степени приводит к сдавлению мозговых тканей и повышению интракраниального давления. Таким образом, даже доброкачественные по своему характеру опухоли головного мозга при достижении определенного размера имеют злокачественное течение и могут привести к летальному исходу. С учетом этого особую актуальность для специалистов в области неврологии и нейрохирургии приобретает проблема ранней диагностики и адекватных сроков хирургического лечения церебральных опухолей.

Опухоли головного мозга
Причины опухоли головного мозга
Возникновение церебральных новообразований, как и опухолевых процессов другой локализации, связывают с воздействием радиации, различных токсических веществ, существенным загрязнением окружающей среды. У детей высока частота врожденных (эмбриональных) опухолей, одной из причин которых может выступать нарушение развития церебральных тканей во внутриутробном периоде. Черепно-мозговая травма может служить провоцирующим фактором и активизировать латентно протекающий опухолевый процесс.
В ряде случаев опухоли головного мозга развиваются на фоне проведения лучевой терапии пациентам с другими заболеваниями. Риск появления церебральной опухоли повышается при прохождении иммуносупрессивной терапии, а также у других групп иммунокомпрометированных лиц (например, при ВИЧ-инфекции и нейроСПИДе). Предрасположенность к возникновению церебральных новообразований отмечается при отдельных наследственных заболеваниях: болезни Гиппеля-Линдау, туберозном склерозе, факоматозах, нейрофиброматозе.
Классификация
Среди первичных церебральных новообразований преобладают нейроэктодермальные опухоли, которые классифицируют на:
- опухоли астроцитарного генеза (астроцитома, астробластома)
- олигодендроглиального генеза (олигодендроглиома, олигоастроглиома)
- эпендимарного генеза (эпендимома, папиллома хориоидного сплетения)
- опухоли эпифиза (пинеоцитома, пинеобластома)
- нейрональные (ганглионейробластома, ганглиоцитома)
- эмбриональные и низкодифференцированные опухоли (медуллобластома, спонгиобластома, глиобластома)
- новообразования гипофиза (аденома)
- опухоли черепно-мозговых нервов (нейрофиброма, невринома)
- образования церебральных оболочек (менингиома, ксантоматозные новообразования, меланотичные опухоли)
- церебральные лимфомы
- сосудистые опухоли (ангиоретикулома, гемангиобластома)
Внутримозговые церебральные опухоли по локализации классифицируют на суб- и супратенториальные, полушарные, опухоли серединных структур и опухоли основания мозга.
Метастатические опухоли мозга диагностируются в 10-30% случаев ракового поражения различных органов. До 60% вторичных церебральных опухолей имеют множественный характер. Наиболее частыми источниками метастазов у мужчин выступают рак легких, колоректальный рак, рак почки, у женщин – рак молочной железы, рак легких, колоректальный рак и меланома. Около 85% метастазов приходится на внутримозговые опухоли полушарий мозга. В задней черепной ямке обычно локализуются метастазы рака тела матки, рака простаты и злокачественных опухолей ЖКТ.
Симптомы опухолей головного мозга
Более ранним проявлением церебрального опухолевого процесса является очаговая симптоматика. Она может иметь следующие механизмы развития: химическое и физическое воздействие на окружающие церебральные ткани, повреждение стенки мозгового сосуда с кровоизлиянием, сосудистая окклюзия метастатическим эмболом, кровоизлияние в метастаз, компрессия сосуда с развитием ишемии, компрессия корешков или стволов черепно-мозговых нервов. Причем вначале имеют место симптомы локального раздражения определенного церебрального участка, а затем возникает выпадение его функции (неврологический дефицит).
По мере роста опухоли компрессия, отек и ишемия распространяются вначале на соседние с пораженным участком ткани, а затем на более удаленные структуры, обуславливая появление соответственно симптомов «по соседству» и «на отдалении». Общемозговая симптоматика, вызванная внутричерепной гипертензией и отеком головного мозга, развивается позже. При значительном объеме церебральной опухоли возможен масс-эффект (смещение основных мозговых структур) с развитием дислокационного синдрома – вклинения мозжечка и продолговатого мозга в затылочное отверстие.
- Головная боль локального характера может быть ранним симптомом опухоли. Она возникает вследствие раздражения рецепторов, локализующихся в черепных нервах, венозных синусах, стенках оболочечных сосудов. Диффузная цефалгия отмечается в 90% случаев субтенториальных новообразований и в 77% случаев супратенториальных опухолевых процессов. Имеет характер глубокой, достаточно интенсивной и распирающей боли, зачастую приступообразной.
- Рвота обычно выступает общемозговым симптомом. Основная ее особенность – отсутствие связи с приемом пищи. При опухоли мозжечка или IV желудочка она связана с прямым воздействием на рвотный центр и может являться первичным очаговым проявлением.
- Системное головокружение может протекать в виде ощущения проваливания, вращения собственного тела или окружающих предметов. В период манифестации клинических проявлений головокружение рассматривается как очаговый симптом, указывающий на поражение опухолью вестибулокохлеарного нерва, моста, мозжечка или IV желудочка.
- Двигательные нарушения (пирамидные расстройства) бывают в роли первичной опухолевой симптоматики у 62% пациентов. В остальных случаях они возникают позже в связи с ростом и распространением опухоли. К наиболее ранним проявлениям пирамидной недостаточности относится нарастающая анизорефлексия сухожильных рефлексов с конечностей. Затем появляется мышечная слабость (парез), сопровождающаяся спастичностью за счет мышечного гипертонуса.
- Сенсорные нарушения в основном сопровождают пирамидную недостаточность. Клинически проявлены примерно у четверти пациентов, в остальных случаях выявляются только при неврологическом осмотре. В качестве первичного очагового симптома может рассматриваться расстройство мышечно-суставного чувства.
- Судорожный синдром больше характерен для супратенториальных новообразований. У 37% пациентов с церебральными опухолями эпиприступы выступают манифестным клиническим симптомом. Возникновение абсансов или генерализованных тонико-клонических эпиприступов более типично для опухолей срединной локализации; пароксизмов по типу джексоновской эпилепсии – для новообразований, расположенных вблизи мозговой коры. Характер ауры эпиприступа зачастую помогает установить топику поражения. По мере роста новообразования генерализованные эпиприступы трансформируются в парциальные. При прогрессировании интракраниальной гипертензии, как правило, наблюдается снижение эпиактивности.
- Расстройства психической сферы в период манифестации встречается в 15-20% случаев церебральных опухолей, преимущественно при их расположении в лобной доле. Безынициативность, неряшливость и апатичность типичны для опухолей полюса лобной доли. Эйфоричность, самодовольство, беспричинная веселость указывают на поражение базиса лобной доли. В таких случаях прогрессирование опухолевого процесса сопровождается нарастанием агрессивности, злобности, негативизма. Зрительные галлюцинации характерны для новообразований, расположенных на стыке височной и лобной долей. Психические расстройства в виде прогрессирующего ухудшения памяти, нарушений мышления и внимания выступают как общемозговые симптомы, поскольку обусловлены растущей интракраниальной гипертензией, опухолевой интоксикацией, повреждением ассоциативных трактов.
- Застойные диски зрительных нервов диагностируются у половины пациентов чаще в более поздних стадиях, однако у детей могут служить дебютным симптомом опухоли. В связи с повышенным внутричерепным давлением может появляться преходящее затуманивание зрения или «мушки» перед глазами. При прогрессировании опухоли отмечается нарастающее ухудшение зрения, связанное с атрофией зрительных нервов.
- Изменения полей зрения возникают при поражении хиазмы и зрительных трактов. В первом случае наблюдается гетеронимная гемианопсия (выпадение разноименных половин зрительных полей), во втором – гомонимная (выпадение в полях зрения обоих правых или обоих левых половин).
- Прочие симптомы могут включать тугоухость, сенсомоторную афазию, мозжечковую атаксию, глазодвигательные расстройства, обонятельные, слуховые и вкусовые галлюцинации, вегетативную дисфункцию. При локализации опухоли головного мозга в области гипоталамуса или гипофиза возникают гормональные расстройства.
Диагностика
Первичное обследование пациента включает оценку неврологического статуса, осмотр офтальмолога, проведение эхо-энцефалографии, ЭЭГ. При исследовании неврологического статуса особое внимание невролог обращает на очаговую симптоматику, позволяющую установить топический диагноз. Офтальмологические исследования включают проверку остроты зрения, офтальмоскопию и определение полей зрения (возможно, при помощи компьютерной периметрии). Эхо-ЭГ может регистрировать расширение боковых желудочков, свидетельствующее о внутричерепной гипертензии, и смещение серединного М-эхо (при больших супратенториальных новообразованиях со смещением церебральных тканей). На ЭЭГ отображается наличие эпиактивности определенных участков головного мозга. По показаниям может быть назначена консультация отоневролога.
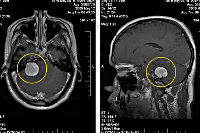
Подозрение на объемное образование головного мозга является однозначным показанием к проведению компьютерной или магнитно-резонансной томографии. КТ головного мозга позволяет визуализировать опухолевое образование, дифференцировать его от локального отека церебральных тканей, установить его размер, выявить кистозную часть опухоли (при наличии таковой), кальцификаты, зону некроза, кровоизлияние в метастаз или окружающие опухоль ткани, наличие масс-эффекта. МРТ головного мозга дополняет КТ, позволяет более точно определить распространение опухолевого процесса, оценить вовлеченность в него пограничных тканей. МРТ более результативна в диагностике не накапливающих контраст новообразований (например, некоторых глиом головного мозга), но уступает КТ при необходимости визуализировать костно-деструктивные изменения и кальцификаты, разграничить опухоль от области перифокального отека.

МРТ головного мозга. Вторичная опухоль в области базальных ядер слева, накапливающая контраст
Помимо стандартной МРТ в диагностике опухоли головного мозга может применяться МРТ сосудов головного мозга (исследование васкуляризации новообразования), функциональная МРТ (картирование речевых и моторных зон), МР-спектроскопия (анализ метаболических отклонений), МР-термография (контроль термодеструкции опухоли). ПЭТ головного мозга дает возможность определить степень злокачественности опухоли головного мозга, выявить опухолевый рецидив, картировать основные функциональные зоны. ОФЭКТ с использованием радиофармпрепаратов, тропных к церебральным опухолям позволяет диагностировать многоочаговые поражения, оценить злокачественность и степень васкуляризации новообразования.
В отдельных случаях используется стереотаксическая биопсия опухоли головного мозга. При хирургическом лечении забор опухолевых тканей для гистологического исследования проводится интраоперационно. Гистология позволяет точно верифицировать новообразование и установить уровень дифференцировки его клеток, а значит и степень злокачественности.
Лечение опухоли головного мозга
Консервативная терапия опухоли головного мозга осуществляется с целью снижения ее давления на церебральные ткани, уменьшения имеющихся симптомов, улучшения качества жизни пациента. Она может включать обезболивающие средства (кетопрофен, морфин), противорвотные фармпрепараты (метоклопрамид), седативные и психотропные препараты. Для снижения отечности головного мозга назначают глюкокортикостероиды. Следует понимать, что консервативная терапия не устраняет первопричины заболевания и может оказывать лишь временный облегчающий эффект.
Наиболее эффективным является хирургическое удаление церебральной опухоли. Техника операции и доступ определяются местоположением, размерами, видом и распространенностью опухоли. Применение хирургической микроскопии позволяет произвести более радикальное удаление новообразования и минимизировать травмирование здоровых тканей. В отношении опухолей малого размера возможна стереотаксическая радиохирургия. Применение техники КиберНож и Гамма-Нож допустимо при церебральных образованиях диаметром до 3 см. При выраженной гидроцефалии может проводиться шунтирующая операция (наружное вентрикулярное дренирование, вентрикулоперитонеальное шунтирование).
Лучевая и химиотерапия могут дополнять хирургическое вмешательство или являться паллиативным способом лечения. В послеоперационном периоде лучевая терапия назначается, если гистология тканей опухоли обнаружила признаки атипии. Химиотерапия проводится цитостатиками, подобранными с учетом гистологического типа опухоли и индивидуальной чувствительности.
Прогноз при опухолях мозга
Прогностически благоприятными являются доброкачественные опухоли головного мозга небольших размеров и доступной для хирургического удаления локализации. Однако многие из них склонны рецидивировать, что может потребовать повторной операции, а каждое хирургическое вмешательство на головном мозге сопряжено с травматизацией его тканей, влекущей за собой стойкий неврологический дефицит. Опухоли злокачественной природы, труднодоступной локализации, больших размеров и метастатического характера имеют неблагоприятный прогноз, поскольку не могут быть радикально удалены. Прогноз также зависит от возраста пациента и общего состояния его организма. Пожилой возраст и наличие сопутствующей патологии (сердечной недостаточности, ХПН, сахарного диабета и др.) затрудняет осуществление хирургического лечения и ухудшает его результаты.
Профилактика
Первичная профилактика церебральных опухолей заключается в исключении онкогенных воздействий внешней среды, раннем выявлении и радикальном лечении злокачественных новообразований других органов для предупреждения их метастазирования. Профилактика рецидивов включает исключение инсоляции, травм головы, приема биогенных стимулирующих препаратов.
Источник
Опасность любых опухолей головного мозга состоит в том, что в результате их роста сдавливается мозговая ткань, гибнут нервные клетки, сокращается или останавливается кровоснабжение структур мозга, увеличивается внутричерепное давление. Узнайте, какие симптомы опухолей головного мозга являются характерными для разных видов новообразований.
Содержание:
- Опухоли головного мозга и их симптомы
- Как обнаружить опухоль головного мозга?
- Симптомы и стадии недоброкачественных опухолей головного мозга
- 5 способов профилактики опухолей головного мозга
- Прогноз при опухолях головного мозга
Опухоли головного мозга и их симптомы
Под опухолями головного мозга подразумевают целую группу заболеваний, которые развиваются в мозге или внутренних структурах полости черепа. На их долю приходится порядка 6% всех видов новообразований в человеческом организме.
Риск возникновения опухоли головного мозга увеличивается с возрастом, по статистике большая часть больных с такой патологией – это люди, перешагнувшие 40-летний рубеж. Хотя есть такие виды опухолевидных образований, которые диагностируются только у детей.
Помимо возраста, к факторам риска развития опухолей головного мозга можно отнести и другие:
-
 наличие черепно-мозговых травм;
наличие черепно-мозговых травм; - плохая экология;
- радиационное воздействие и контакт с токсическими веществами на рабочем месте;
- нарушение внутриутробного развития, приводящее к врождённым опухолям;
- семейная предрасположенность к генетическим мутациям.
Опухолеподобные образования в головном мозге принято подразделять на доброкачественные и злокачественные.
Отличительными особенностями доброкачественных опухолей являются медленное развитие без прорастания в соседние тканевые структуры и органы, отсутствие метастазирования. После их удаления нет рецидива.
Злокачественные опухоли же более агрессивны и имеют свойство возвращаться даже после проведённого лечения. Кроме того, онкообразование головного мозга принято ещё классифицировать как первичную либо вторичную опухоль. Развитие первичной начинается из тканей мозга, а вторичная – это результат метастазирования из какого-либо органа.
Признаки опухолей головного мозга очень многообразны, их проявления обусловлены размером, расположением и скоростью развития патологии.
Остановимся на общих симптомах, которые характерны для многих опухолеподобных образований:
- Головная боль. Почти все пациенты жалуются на периодическую головную боль, хотя не и не предполагают, что она может быть результатом роста опухоли.
- Спазмы мышц и судороги. Это наиболее часто встречающееся явление при нарушениях функций центральной нервной системы вследствие опухолевого процесса в головном мозге.
- Чувство тошноты, появление рвоты. Из-за повышенного внутричерепного давления больной по утрам испытывает тошноту, которая не связана с нарушением пищеварения.
- Расстройство зрения. Опухоли головного мозга могут влиять на зрительные нервы, поэтому у больного наблюдается постепенное ухудшение зрения.
- Личностные изменения. Расположение опухолевидного образования в определённом отделе мозга ведёт к расстройствам психики.
- Проблемы с речью и слухом. Потеря навыков общения связана с опухолями в лобной и теменной долях головного мозга.
- Нарушение памяти. Пациенты жалуются на возникающие проблемы с запоминанием, потерю памяти.
- Слабость и быстрая утомляемость. Опухоли головного мозга ведут к истощению организма, пациент испытывает постоянную физическую усталость.
- Сложности с соблюдением координации движений. При развитии опухолевидных образований в мозге у больного нарушается равновесие при ходьбе, координация рук и ног.
- Эндокринные расстройства. Опухоли, затрагивающие гипофиз, ведут к гормональным нарушениям.
Даже при малейшем подозрении на развитие опухолеподобного образования надо безотлагательно пройти обследование, а в случае подтверждения диагноза начать терапевтические процедуры. Лечение злокачественных опухолей головного мозга не терпит промедлений, так как это может негативно сказаться на результатах терапии. Современные зарубежные клиники располагают передовыми технологическими ресурсами, чтобы успешно бороться с различными типами внутричерепных образований. Необходимо учесть: любые операции на головном мозге – это сложный процесс, требующий высокого профессионализма врача даже при наличии ультрасовременного оборудования. Если же сравнивать стоимость лечения рака за границей, то в Израиле цены на медицинские услуги выгодно отличаются от прайсов других стран.
Как обнаружить опухоль головного мозга?
Мультидисциплинарный подход к лечению опухолей головного мозга за границей предполагает и качественную диагностику, и правильно подобранные терапевтические процедуры, и реабилитационный курс, и социальную адаптацию больного, и квалифицированную психотерапевтическую помощь.
Основными методами обнаружения опухолевидных образований в головном мозге на сегодняшний день являются:
- Компьютерная томография. Это исследование проводят при подозрительной патологии на ранних этапах болезни.
- Ядерный магнитный резонанс. Процедура позволяет получить изображение опухоли, определить её характеристики.
- ПЭТ всего тела. Обследование помогает диагностировать первичную опухоль, а также оценить распространение аномальных клеток, если есть метастазы. Такой метод часто используют при диагностике и лечении рака мозга за границей.
Помимо этих способов, для уточнения диагноза после консилиума специалистов могут потребоваться и другие дополнительные диагностические манипуляции, среди которых – вентрикулоскопия и стереотаксическая биопсия, относящиеся к сложным процедурам.
Симптомы и стадии недоброкачественных опухолей головного мозга
Развитие недоброкачественных опухолей головного мозга протекает достаточно быстро, поэтому необходимо чутко реагировать на любые сбои и нарушения в организме, чтобы не пропустить тревожные симптомы.
- 1 стадия онкообразования в головном мозге
На этом этапе рак можно обнаружить, используя специальную диагностику. Симптомы болезни совпадают с признаками других заболеваний. Слабость, сонливость, головокружения и болевые ощущения в разных областях головы больной обычно связывает с климатическими изменениями или ослаблением иммунитета.
- 2 стадия онкообразования в головном мозге
При переходе патологического процесса на следующую стадию происходит дальнейший рост аномальных клеток, они начинают сдавливать мозг и нарушают его нормальное функционирование. У пациента возможны проблемы с желудочно-кишечным трактом, рвота, судорожные припадки.
- 3 стадия онкообразования в головном мозге
При 3 стадии опухоль затрагивает окружающие здоровые структуры, распространяясь очень быстро. Симптомы у больного проявляются ещё ярче. Заметны проблемы с памятью, слухом, речью, зрением, вестибулярным аппаратом. Горизонтальный нистагм (непроизвольные движения глазного яблока) на этой стадии – отличительный признак недоброкачественной опухоли головного мозга.
- 4 стадия онкообразования в головном мозге
Аномальные клетки в этом случае находятся в жизненно важных областях мозга, поэтому симптомы связаны с потерей соответствующих основных функций. Для лечения рака за границей применяются паллиативные методики, радио-облучение, использование болеутоляющих лекарственных средств.
5 способов профилактики опухолей головного мозга
Говоря о профилактике опухолей головного мозга, достаточно придерживаться простых правил:
- Проходить медицинские осмотры не реже одного раза в год.
- Вести здоровый образ жизни без курения и употребления алкоголя.
- Следовать принципам здорового питания.
- Укреплять иммунитет, регулярно занимаясь физкультурой и спортом.
- Избегать стрессов и депрессий, полноценно отдыхать.
Прогноз при опухолях головного мозга
До сих пор в представлении людей любое патологическое новообразование мозга связано с неизлечимой болезнью, но новейшие методы диагностики и лечения опухолей головного мозга в Израиле доказывают, что это вовсе не так.
Благоприятный прогноз во многом зависит от комплекса терапевтических процедур, начатых на ранних этапах заболевания, а также степени доброкачественности опухолевого процесса. Залогом эффективного лечения злокачественной опухоли головного мозга является своевременное выявление, получение полной информации о её размерах, локализации, стадии развития.
Часто в онкоцентры Израиля обращаются больные из других стран, потому что отечественные врачи признали опухоль неоперабельной. И в этом случае израильские специалисты, освоившие самые передовые технологии лечения, творят настоящее чудо, спасая пациента, сохраняя у него функции головного мозга и улучшая качество жизни.
Источник
