Воспаление хряща на шее

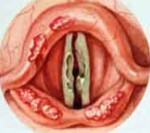
Хондроперихондрит гортани – это воспаление перихондрия и непосредственно хрящей гортани. Основные симптомы: боль в верхней или средней трети шеи, усиливающаяся при кашле и глотании; покраснение, отек этой области, формирование округлого образования; нарушения акта глотания; осиплость голоса, изменение его тембра; выраженная общая интоксикация. Диагностика заключается в сборе анамнеза, общем осмотре, непрямой ларингоскопии, оценке результатов лабораторных и инструментальных тестов. Лечение подразумевает дренирование полости абсцесса, антибактериальную и дезинтоксикационную терапию, противовоспалительные, антигистаминные средства, физиотерапию.
Общие сведения
Хондроперихондрит гортани встречается относительно редко. Общая заболеваемость составляет порядка 1-2 случаев на 10 000 населения. Свыше 60% из них – первичные и гнойные формы заболевания. Согласно статистическим данным, в большинстве случаев наблюдается поражение черпаловидного и перстневидного хряща, реже – щитовидного, крайне редко – надгортанника. Чаще болеют лица в возрасте от 30 до 50 лет. Патология одинаково распространена среди представителей мужского и женского пола. Более чем у 35% пациентов с таким диагнозом возникают осложнения в виде стеноза гортани, стойкого нарушения голосовой функции и хронического кислородного голодания.
Хондроперихондрит гортани
Причины
Патология развивается при инфицировании перихондрия или непосредственно хряща патогенными стрептококками и стафилококками, реже – пневмококками, возбудителями специфических заболеваний – микобактерией туберкулеза, бледной трепонемой, вирусами гриппа, сальмонеллами. Причиной могут быть:
- Травматические повреждения. Наиболее распространенная этиологическая группа. В нее входят колотые и резаные раны, тупые травмы, огнестрельные ранения. Сюда же можно отнести ожоги глотки глотки различной этиологии, перенесенные оперативные вмешательства.
- Сопутствующие заболевания. Поражение хрящевых структур может развиваться в качестве осложнения гортанной ангины, гриппа, острых и хронических ларингитов, подслизистых абсцессов, рожистого воспаления, брюшного и сыпного тифа, туберкулеза, сифилиса, пневмоний.
- Медицинские манипуляции. Хондроперихондрит может провоцироваться бужированием пищевода, длительной интубацией, проведением бронхоскопии или трахеотомии. Редко в роли этиологического фактора выступает лучевая терапия при онкологических патологиях, снижающая местную резистентность тканей.
Патогенез
Проникновение инфекционных агентов к хрящам гортани происходит несколькими путями, преимущественно – контактным и гематогенным. Первично в месте поражения развивается воспаление надхрящницы. Наружные слои перихондрия обладают более высокой резистентностью, из-за чего в них наблюдается только умеренная инфильтрация, слабовыраженная пролиферация фиброзной ткани. Внутренние слои, отвечающие за рост и кровоснабжение хрящей, более чувствительны к воспалению, что проявляется формированием большого количества экссудата между надхрящницей и хрящом.
Это нарушает трофику и иммунологическую резистентность последнего. Вторично развивается хондрит с последующей секвестрацией и некрозом. Самыми восприимчивыми к таким процессам являются гиалиновые хрящи, которые не имеют собственных кровеносных сосудов.
Классификация
С учетом этиопатогенетического варианта выделяют две основные формы:
- Первичные. Развиваются в качестве самостоятельного заболевания вследствие прямого инфицирования хрящевого скелета. Включают поражения, спровоцированные травмой и метастазированием инфекции из отдаленных очагов.
- Вторичные. Являются результатом других патологических процессов, локализующихся в этой же анатомической области, в том числе – банальных и специфических воспалений слизистых оболочек.
В зависимости от клинического течения, хондроперихондрит гортани разделают на:
- Гнойный или абсцесдирующий. Воспалительные изменения хрящей и надхрящницы приводят к формированию абсцесса. Зачастую развивается при хондроперихондритах травматической и инфекционной этиологии.
- Склерозирующий или фиброзный. Воспалительный процесс становится причиной склерозирующих изменений, гипертрофии перихондрия и формирования соединительнотканных рубцов. Встречается при хронических ларингитах.
На основе локализации субперихондриального воспалительного инфильтрата, принято выделять следующие варианты заболевания:
- Внутренний. Характеризуется вовлечением в процесс преимущественно внутренней поверхности хряща и надхрящницы, обращенной к просвету гортани.
- Наружный. Наблюдается воспаление наружного перихондрия, сопровождающееся более выраженными изменениями на передней поверхности шеи.
Симптомы хондроперихондрита гортани
При первичном варианте симптомы возникают остро. Первым признаком становится ярко выраженный интоксикационный синдром – резкое повышение температуры тела до 39,5-40,0° C, озноб, сильная слабость, разлитая головная боль, одышка инспираторного характера. Увеличиваются передние и задние шейные лимфатические узлы. В дальнейшем клиническая картина зависит от локализации патологического процесса.
Вторичные хондроперихондриты отличаются постепенным развитием заболевания, меньшей интенсивностью системной интоксикации. Зачастую в подобных случаях отсутствует выраженная симптоматика, формирования абсцесса не происходит.
При наружном варианте патологии кашель, глотание и разговор провоцируют умеренную тупую боль с эпицентром на передней поверхности средней или верхней трети шеи. Боль усиливается при наклонах и поворотах головы. Спустя некоторое время в этом месте формируется небольшое плотное образование, болезненное при пальпации. Постепенно болевой синдром усиливается, возникает иррадиация в околоушную зону. В области абсцесса кожа истончается, приобретает синюшный, затем желто-бурый оттенок, образование начинает флюктуировать. Если к этому моменту не проводится хирургическое вскрытие, гнойные массы самостоятельно прорываются наружу и образуют гнойный свищ. Одновременно с этим резко улучшается общее состояние больного.
Внутренний вариант хондроперихондрита протекает в более тяжелой форме. При нем быстро развивается стеноз гортани, что клинически проявляется сильной инспираторной одышкой, тахипноэ, шумным стридорозным дыханием. Типичная особенность – осиплость голоса, которая сопровождается сильным изменением тембра, вследствие чего голос становится неузнаваемым.
Далее возникает дыхательная недостаточность, которая характеризуется акроцианозом, общей подавленностью, нарушением сна, снижением толерантности к физическим нагрузкам. В некоторых случаях она нарастает настолько быстро, что возникает потребность проведения неотложной трахеотомии. Прорыв абсцесса сопровождается внезапным приступом сильного кашля с отхождением большого количества гнойных масс, после которого интенсивность всех имеющихся симптомов существенно снижается.
Осложнения
Наиболее частое осложнение – стеноз гортани и хроническая гипоксия. Причина их развития – массивный некроз хрящевых тканей, на месте которых формируются соединительнотканные рубцы, деформирующие и сужающие просвет органа. При прорыве внутреннего гнойника во время сна имеется риск попадания гнойных масс в дыхательные пути с развитием аспирационной пневмонии или асфиксии. Реже наблюдается распространение инфекционного процесса в межфасциальные пространства с формированием флегмоны шеи. Последняя может проводить к внутричерепным осложнениям, медиастинитам. Также бактерии и их токсины могут проникать в системный кровоток, вызывая сепсис.
Диагностика
Для постановки диагноза опытному отоларингологу достаточно комплексного анализа жалоб пациента и данных физикального осмотра. При опросе уточняется наличие недавно полученных травм в шейной области, проведение медицинских манипуляций, имеющиеся сопутствующие патологии, в особенности – туберкулез, ларингиты, сифилис. При дальнейшем обследовании больного используется:
- Общий осмотр. При наружной форме патологии на поверхности шеи определяются характерные изменения кожных покровов, образование круглой или овальной формы. При длительном течении заболевания и наличии хронической гипоксии выявляется общая бледность, цианотичный оттенок кончиков пальцев и губ, общая заторможенность, повышенная частота дыхания, одышка, наличие дыхательных шумов, стридора.
- Непрямая ларингоскопия. При объективном осмотре гортани визуализируется диффузная гиперемия, отечность слизистых оболочек. Внутренняя форма хондроперихондрита щитовидного хряща проявляется общим сужением просвета за счет шаровидного образования, сглаживающего контуры других хрящей. При поражении надгортанника последний резко утолщается, становится ригидным, перекрывает вход в вестибулярную часть гортани. Воспаление черпаловидных хрящей приводит к отеку черпало-надгортанной складки и грушевидного синуса, шаровидной деформации надгортанника. Воспаление перстневидного хряща сопровождается концентрическим сужением гортанной полости.
- Лабораторные тесты. В общем анализе крови обнаруживается резкое повышение уровня лейкоцитов, смещение лейкоцитарной формулы в сторону юных нейтрофилов, увеличение СОЭ. При хондроперихондрите сифилитической этиологии определяется позитивная реакция Вассермана, при туберкулезной – реакция Манту. При наличии кашля с гнойными выделениями осуществляется микробиологическое исследование последних, полученная микрофлора проходит тест на чувствительность к антибиотикам.
- Рентгенография шеи. Используется при невозможности провести полноценную дифференциальную диагностику. На рентгенограмме визуализируется тень с четкими границами, в отдельных случаях имеющая горизонтальный уровень. При недостаточной информативности полученных снимков назначается КТ шеи и МРТ мягких тканей шеи, которые четко визуализируют размеры и локализацию абсцесса, деформацию хрящей гортани.
Лечение хондроперихондрита гортани
Лечение проводится только в отоларингологическом или хирургическом стационаре. Терапевтическая тактика зависит от этапа заболевания. На ранних стадиях (до образования гнойной полости) показана массивная антибактериальная терапия. При наличии сформировавшегося абсцесса требуется операция. Программа лечения может включать:
- Хирургическое вмешательство. Заключается в наружном или эндоскопическом вскрытии полости абсцесса, эвакуации гнойных масс удалении хрящевых секвестров и некротизированных тканей, постановке дренажной системы. Часто перед проведением операции выполняется трахеостомия, которая позволяет использовать ингаляционный наркоз и предотвратить аспирацию гноя.
- Антибиотикотерапия. Применяются субмаксимальные или максимальные дозы антибактериальных средств широкого спектра действия – цефалоспоринов, сульфаниламидов, полусинтетических пенициллинов, аминогликозидов. В дальнейшем назначаются препараты, к которым высеянная микрофлора проявила наибольшую чувствительность.
- Симптоматические средства. При необходимости применяются антигистаминные и противовоспалительные препараты, анальгетики. Купирование интоксикационного синдрома проводится при помощи инфузионной терапии плазмозаменителями, аутогемотрансфузий. Для местной обработки используются растворы антисептиков. В качестве общеукрепляющих средств назначаются витаминные комплексы, биостимуляторы.
- Физиотерапия. Положительное влияние на течение заболевания оказывают УФО, УВЧ, СВЧ, фоноэлектрофорез по Крюкову-Подмазову, ионогальванизация на гортань с йодидом калия или хлоридом кальция. Выбор того или иного метода зависит от характера имеющегося воспалительного процесса.
Прогноз и профилактика
Прогноз при своевременной диагностике и правильно подобранной терапевтической схеме благоприятный. В запущенных случаях полноценного восстановления голосовой и дыхательной функции достичь не удается, в связи с чем возникает необходимость выполнения хирургической пластики гортани. Специфические превентивные мероприятия в отношении этой патологии не разработаны. Профилактика хондроперихондрита гортани основывается на предотвращении травматических повреждений шеи, раннем лечении сопутствующих заболеваний, санации других очагов инфекции в организме, проведении общеукрепляющих мероприятий.
Источник
Щитовидный хрящ является самым массивным компонентом каркаса гортани. Он расположен на передней стороне горла, состоит из пары симметричных пластин прямоугольной формы. Структура его меняется – по мере взросления хрящ становится очень плотным, а к старости истончается, смещается. У людей разного пола и возраста отличается угол, под которым расположены пластины. Болезненные ощущения в области щитовидного хряща возникают на фоне травм, инфекционных или раковых поражений, аутоиммунных процессов.
Строение и расположение щитовидного хряща
Основа щитовидного хряща – две пластины прямоугольной формы, соединенные между собой. На стыке пластин образуется выступ, который называют гортанным (кадыком). У мужчин угол кадыка более острый (почти 90°) и сильнее заметен на поверхности шеи. У женщин пластины соединяются под углом около 120°, поэтому кадык практически не заметен.
В верхней части гортанного выступа углубление (верхняя щитовидная вырезка). С задней части пластин имеются 4 отростка (внешне они напоминают рожки, направленные кверху и вниз). Одна пара направлена к подъязычной кости (она выше), другая соединяет перстневидный и щитовидный хрящи.
 Немного ниже щитовидного хряща расположена щитовидная железа. Она названа так не по своей форме, а по названию хряща.
Немного ниже щитовидного хряща расположена щитовидная железа. Она названа так не по своей форме, а по названию хряща.
На наружной стороне хряща расположена линия, к которой крепятся мышцы (щитоподъязычная и грудино-щитовидная). Линия находится на одной высоте с верхне-боковыми краями щитовидной железы. Верхняя часть пластинок цельная либо имеет отверстие, через которое проходит гортанная артерия (чаще сосуд идет немного выше).
Хрящевая пластина начинает укрепляться в юношеском возрасте. Она становится такой же твердой и плотной, как кость. Соединение двух пластин видно на шее при поворотах головы. В старости (ближе к 60 годам) пластины становятся тоньше, а места стыков, наоборот, более толстыми. Пластины смещаются – правая вверх, левая немного книзу. Изменение затрагивает и щитовидную железу.
Функции органа
Крупный хрящ гортани защищает горло, соединяет его части и является каркасом. К пластинчатому образованию крепятся другие анатомические структуры – мышцы, перстнеобразный хрящ, подъязычная кость.
Может ли болеть щитовидный хрящ
В области хряща могут появляться болезненные ощущения. Они связаны с воспалительными процессами в ткани щитовидной железы, метастазами в образовании. Боль может быть вызвана нарушением со стороны позвоночного столба, инфекциями.
Травмы
Перелом щитовидного хряща – одна из наиболее часто встречающихся разновидностей травм гортани. Она отмечается преимущественно у мужчин. При поперечном горизонтальном повреждении ломаются обе пластины. Встречаются также переломы оскольчатого типа, с образованием вертикально-горизонтальных трещин.
Травма сопровождается обмороком, кратковременным удушьем, гортанным шоком (результат сдавливания сосудов и трахеи). У пострадавшего возникает кашель, появляется мокрота с кровяными примесями. Когда человек приходит в сознание, он чувствует боль в шее, пропадает или меняется звучание голоса. Травма хряща может привести к отрыву прикрепленных мышц, из-за чего невозможно глотать.
 Пострадавшему необходимо зафиксировать голову и затылок, отправить в больницу. Лечат переломы хирургическими методами в челюстно-лицевых или ЛОР-отделениях.
Пострадавшему необходимо зафиксировать голову и затылок, отправить в больницу. Лечат переломы хирургическими методами в челюстно-лицевых или ЛОР-отделениях.
Возможные заболевания
Чаще всего болит передняя часть гортани на фоне патологий щитовидной железы, которые бывают инфекционного и аутоиммунного происхождения. Неприятные ощущения возникают по передней поверхности, имеют покалывающий или ноющий характер. Нередко вместе с болью наблюдается:
- высокая температура;
- припухание шеи;
- ухудшение общего состояния.
Аутоиммунное воспаление щитовидной железы (тиреоидит Хашимото) протекает на фоне выработки аномально высокого количества антител. Под их влиянием эндокринный орган увеличивается, давит на хрящ. Аутоиммунный тиреоидит не всегда сопровождается повышением температуры. Заболевание приводит к замещению тиреоидной ткани фиброзной. Крупные измененные участки касаются хряща, вызывая боль в нем.
Существуют и другие причины неприятных ощущений в щитовидном хряще:
- острый или хронический ларингит;
- остеохондроз шейного отдела позвоночника;
- гнойное образование (флегмона) в хряще;
- воспаление хряща, надхрящницы (хондроперихондриты);
- злокачественные опухоли.
 На фоне шейного остеохондроза происходит защемление нервных окончаний между позвоночными отростками. Острые боли отдают к шее, хрящу.
На фоне шейного остеохондроза происходит защемление нервных окончаний между позвоночными отростками. Острые боли отдают к шее, хрящу.
Гнойные процессы возникают после невылеченных инфекций бактериального и вирусного происхождения. Флегмона не только вызывает боль, но без своевременного вмешательства приводит к расплавлению хрящевой ткани.
Воспаление хряща и прилегающей ткани – одно из самых тяжелых поражений в зоне шеи. Хондроперихондрит вызывает резкий подъем температуры, общую слабость, одышку. Болит горло, становится трудно глотать, голос становится хриплым. Боль с шеи часто переходит на ухо. Заболевание может привести к нагноению, расплавлению ткани.
Онкологические процессы, затрагивающие хрящ, часто связаны с патологиями щитовидной железы. Опухоль распространяется на мягкие ткани и кости в прилежащей зоне. Заподозрить онкологию позволяют такие симптомы:
- ощущение, будто в горле застряло инородное тело;
- чувство сдавливания;
- болезненность при касании;
- покашливание;
- появление в мокроте следов крови;
- гнилостный запах изо рта;
- трудности при глотании слюны, пищи.
Провоцируют рак защитного образования и расположенной рядом щитовидной железы такие факторы:
- высокие дозы радиоактивного облучения шеи;
- наследственная склонность;
- неблагоприятные условия работы;
- сильные эмоциональные потрясения, длительные стрессы;
- резкие гормональные колебания.
Лечение рака проводится хирургическими методами. При опухоли крупных размеров вместе с пораженным органом удаляют фрагмент глотки. Человеку имплантируют трубку, через которую он принимает пищу. Образования, выявленные на ранней стадии, имеют небольшие размеры. Их удается иссечь, не нарушив нормальной работы гортани.
Поддержание здоровья
Мало кто задумывается о здоровье передней части шеи, но поддерживать его необходимо. Специалисты рекомендуют ежегодно проходить осмотр у отоларинголога, эндокринолога. Полезно выполнять упражнения для укрепления мускулатуры и связок горла.
Немалую роль играет здоровый образ жизни. Необходимо избегать длительного пребывания на солнце, облучения радиацией (даже слишком частой рентгенографии зубов). Рекомендуется отказаться от курения, злоупотребления алкоголем. Следует избегать травм.
Если появились боли, затрагивающие переднюю часть шеи, не тяните с посещением врача. Своевременное выявление проблемы и лечение позволяет избежать тяжелых последствий.
Источник
