Воспаление и нагноение рук

К сожалению, никто не может полностью обезопасить себя от различного рода кожных заболеваний. Каждая из таких болезней имеет ряд симптомов. Часть из них сопровождается и воспалением. Кожные болезни, для которых характерен данный симптом, могут локализоваться практически на всех частях тела. Ниже рассмотрены заболевания с воспалением, которые проявляются именно на коже рук.
Какие воспаления кожи на руках бывают?
Существует несколько распространенных кожных заболеваний, проявляющихся на руках и сопровождающихся воспалением.
К ним относятся:
- Рожа.
- Дерматиты различных видов.
- Гнойные воспаления кожи.
Стоит рассмотреть данные заболевания более подробно.
Гнойные воспаления на коже
К гнойным кожным заболеваниям относятся следующие:
- Фурункул. Фурункулом называется гнойное воспаление волосяного фолликула и тканей около него. Во время своего развития образование охватывает сальные железы и близлежащие ткани. Главный возбудитель фурункула – золотистый стафилококк. Кроме этого, существует и несколько факторов, способных спровоцировать появление фурункула: загрязненность окружающей среды, несоблюдение норм личной гигиены, царапины на кожном покрове, сахарный диабет, авитаминоз. Стоит также отметить, что в тех районах кожи, где отсутствуют волоски, фурункул обычно не образовывается.
- Абсцесс. Абсцесс — это скопление гноя в тканях. Абсцессы могут развиваться на любой части тела. Причиной появления абсцесса может являться обычная царапина или ссадина, через которую попала инфекция.
- Гидраденит. Гидраденит чаще всего развивается в подмышечных впадинах и в районе промежности у женщин. Сначала образовывается плотный узелок, вслед за которым появляется гнойник с образованием свища.
- Карбункул. Карбункул очень похож на фурункул, но отличается тем, что далее может образоваться общий некроз кожного покрова и подкожной клетчатки. Основными возбудителями заболевания выступают стафилококк и стрептококк. При развитии обширного некроза, образуется сильное нагноение на кожном покрове. Если вовремя не начать лечение, то могут возникнуть такие осложнения, как лимфангоит, тромбофлебит, лимфаденит, сепсис и менингит.
- Флегмона. Флегмона – это воспаление межмышечной, подкожной и другой клетчатки. Основными провокаторами развития флегмоны являются аэробные и анаэробные микробы. Консервативному лечению подвергается только серозная форма заболевания. В остальных же случаях флегмона лечится только хирургическим методом.
В качестве основного возбудителя чаще всего выступает стафилококк. Слабая иммунная система также является немаловажной причиной развития гнойных кожных воспалений, которые могут возникнуть на любой части тела, включая и кожу рук.
Фото гнойных воспалений
Рожа
Для рожистого воспаления характерно поражение кожного покрова, а также подкожной клетчатки. Рожа в основном развивается на коже рук и ног. Но стоит также отметить, что рожистые воспаления у мужчин возникают в возрасте от 20 до 40 лет, а у женщин – после 50.
В другой статье подробно рассматривалось рожистое воспаление ноги, симптомы и лечение.
Основные причины развития рожистого воспаления:
- Царапины, ссадины и другие механические повреждения кожного покрова.
- Стресс и сильные эмоциональные нагрузки.
- Ушибы.
- Резкие перепады температуры.
- Ослабленный иммунитет.
- Лимфостаз.
- Неправильное питание.
- Употребление алкоголя в больших количествах.
- Воздействие ультрафиолетовых лучей на кожный покров.
- Наличие сахарного диабета.
- Хронические заболевания, поражающие внутренние органы.
- Стрептококковые инфекции.
На начальной стадии развития рожистого воспаления появляются головные боли, лихорадка, головокружение, плохой аппетит, чрезмерная утомляемость. Спустя небольшой период, на теле начинают образовываться пятна розового или красного цвета. Данное образование выступает на несколько миллиметров над кожным покровом.
Болезнь «рожа» может проявляться на плечах, предплечьях, кистях и на пальцах рук. За небольшой промежуток времени рожистые образования могут распространиться буквально по всей руке.
Фото рожистых воспалений
Дерматиты
Дерматитом называется заболевание кожного покрова, которое может быть вызвано внутренними и внешними факторами. Дерматит часто также передается по наследству. Дерматит сопровождается воспалением и аллергией. Болезнь может развиваться как в острой, так и в хронической форме. Иногда дерматиты имеют сезонный характер. В медицине принято выделять обязательные и дополнительные симптомы дерматита.
Обязательные симптомы:
- Наличие зуда. Интенсивность этого симптома зависит от разновидности заболевания. Например, сильный зуд говорит о наличии атопического дерматита.
- Появление покраснений. Если заболевание развивается в хронической форме, то покраснения могут отсутствовать.
- Высыпания. Сыпь проявляется в различных частях тела, в зависимости от вида дерматита. Чаще всего это: подвижные части тела, лицо, голова, пах.
- Экссудация. Данный симптом характерен только при острой форме дерматита.
- Шелушение кожи. Шелушение и сухость характерны в основном для хронической формы заболевания.
Виды дерматитов
Как и говорилось ранее, дерматит разделяется на несколько основных видов, каждый из которых имеет какие-то отличительные симптомы.
Итак, виды и симптомы дерматита:
- Сухой дерматит. Данный вид заболевания чаще всего поражает человека в холодное время года. Кроме этого, сухой дерматит в основном встречается у людей пожилого возраста. Данный вид заболевания относится к сезонным, а отличительная черта от других видов дерматита – длительное течение. Основные причины сухого дерматита:
- Наличие сухого воздуха.
- Воздействие холодного воздуха на кожный покров.
- Наследственность.
- Стресс.
- Аллергический дерматит. Причиной развития аллергического дерматита служат внешние раздражители. К таким раздражителям относятся: цветочная пыльца, пыль, шерсть домашних питомцев, продукты питания, медицинские препараты, косметика и бытовая химия. Аллергический дерматит проявляется только после воздействия аллергена на организм человека. Основные признаки аллергического дерматита:
- Покраснение.
- Шелушение.
- Зуд различной интенсивности.
- Отечность лица.
- Слезотечение.
- Контактный дерматит. По своим признакам контактный дерматит очень схож с аллергическим. Лечение контактного дерматита достаточно простое, однако, если заболевание игнорировать, то это может вызвать ряд осложнений. Основные симптомы контактного дерматита:
- Покраснение.
- Слабый зуд.
- Шелушение.
- Себорейный дерматит. Этот вид дерматита чаще всего развивается по причине ослабленного иммунитета. Себорейный дерматит может возникнуть у человека любого возраста. Лечение себорейного дерматита является комплексным и глубоким. Основные признаки себорейного дерматита:
- Шелушение.
- Белесые сухие пятна.
- Зуд.
- Атопический дерматит. Атопический дерматит чаще всего развивается на основе неправильного лечения аллергического дерматита. Кроме этого, данный вид заболевания носит и наследственный характер. Стресс и гормональный сбой могут также стать причиной развития атопического дерматита. Основные симптомы атопического дерматита:
- Образование красных пятен на кожном покрове.
- Сильный зуд.
- Образование сухой корочки на пятнах.
Фото дерматита
Общие причины воспаления кожи на руках
На основе всего вышесказанного можно выделить основные общие причины воспаления на коже рук:
- Ослабленный иммунитет.
- Попадание инфекции через различные ссадины и мелкие раны на кожном покрове.
- Воздействие холодного воздуха.
- Воздействие солнечных лучей.
- Внешние раздражители (пыльца, шерсть животных, продукты, одежда).
- Наследственность.
- Стресс.
- Наличие других хронических заболеваний.
- Несоблюдение правил гигиены.
- Нахождение в неблагоприятной среде.
Симптомы, характерные для воспаления кожи на руках
Симптомы воспалений на кожном покрове рук могут отличаться в зависимости от заболевания, которое вызвало данное воспаление.
Но можно выделить основные симптомы:
- Наличие зуда разной интенсивности.
- Высыпая различного рода.
- Покраснения.
- Шелушение.
- Белесые пятна.
- Гнойные образования.
- Отечность.
- Повышенная температура тела.
Диагностика воспаления кожи на руках
Диагностика воспаления кожного покрова на руках, прежде всего, заключается в определении самого заболевания, которое стало причиной проявления данного симптома. Это может делать врач-дерматолог либо аллерголог. В некоторых случаях может потребоваться консультация невролога или других специалистов.
На первом этапе диагностики специалист должен собрать устно всю информацию от пациента относительно жалоб и симптомов. Параллельно с этим проводится зрительный осмотр тела больного. Если воспаление на коже связано с аллергией, то следует определить сам аллерген. Чтобы это сделать, необходимо взять общий анализ крови, а также пробу кожного покрова.
Принципы лечения
Как уже говорилось ранее, причиной воспаления кожного покрова могут быть разные заболевания. Лечение назначается только после диагностики. Оно может заключаться в нескольких методиках.
Стоит также отметить, что многие кожные заболевания требуют комплексного лечения, а некоторые из них приходится лечить хирургическим путем. Лечение продолжается до полного исчезновения видимых симптомов заболевания.
Прежде всего, специалисты настоятельно рекомендуют исключить контакт с внешним раздражителем. Кроме этого, лучше всего избежать частого контакта с водой. Затем врачом назначаются специальные лекарственные препараты.
Основные из них:
- Крем «Зорька», который способен увлажнить кожный покров и улучшить биосинтез. Данный крем используется практически при всех заболеваниях кожи.
- Гистан – противовоспалительное и антиаллергическое средство.
- Радевит способен устранить сильный зуд и воспаление. Эффективно борется с различными инфекциями.
- Супрастин – является антигистаминным препаратом.
- Витамины А, В, Е.
- Тетрациклин способен эффективно бороться с вредными бактериями.
При некоторых заболеваниях необходимо соблюдать определенную диету. Это касается тех заболеваний, которые сопровождаются аллергической реакцией. Поэтому при диете следует исключить продукты-аллергены.
К ним относятся следующие:
- Шоколад.
- Кофе.
- Бобы.
- Красные овощи.
- Красные фрукты.
- Мясо кролика.
- Молоко.
- Майонез, кетчуп.
- Цитрусовые.
- Консервы.
Помимо привычного метода лечения, некоторые люди прибегают к народным средствам.
Некоторые рецепты, которые помогают снять воспаление при кожных заболеваниях:
- Чистотел. Необходимо взять сок свежего чистотела. Сок развести с водой в отношении 1:2. Смоченные марли в соке прикладывать на воспаленные участки кожи.
- Череда. Сухая череда заваривается кипятком и настаивается не менее 3 часов. Из отвара делаются примочки с помощью марли или ватных дисков.
- Барвинок. Необходимо взять 300 граммов сухих листьев растения и вскипятить их в воде на протяжении 10 минут. Данные отвар добавлять в ванну при купании. Оставшийся жмых отвара можно прикладывать к пораженным участкам тела.
- Масло герани. Это средство способно эффективно бороться с различного рода воспалениями на кожном покрове. Поэтому мало герани можно использовать при любых кожных заболеваниях.
Осложнения
Очень важно отметить, что любое кожное заболевание необходимо лечить уже на первоначальных этапах его развития. Если лечение игнорировать, то это может привести к развитию более тяжких заболеваний. Также это может стать причиной образования рубцов на теле, проявления пигментных пяте, развитию дисхромии и атрофии.
Заключение
В заключение необходимо напомнить, что очень важно следить за чистотой своих рук. Стоит также своевременно обращаться за помощью специалиста при проявлении первых симптомов воспаления и проявления кожных заболеваний.
Источник
- Время чтения статьи: 1 минута
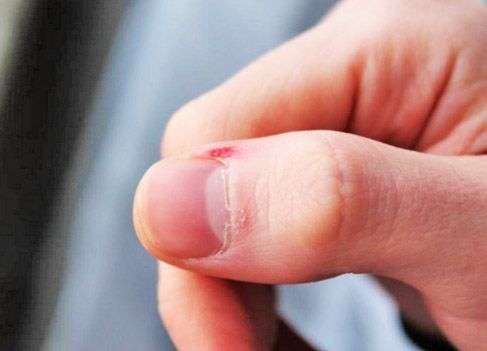 Нагноение на пальцах может быть следствием неаккуратно выполненного маникюра или педикюра, а также из-за мелких травм кожи. В небольшую ранку на коже заносятся болезнетворные бактерии, которые и вызывают патологический процесс. В первые дни болезни помочь больному можно при помощи народных методов. Но в том случае, если симптомы прогрессируют, без помощи хирурга уже не обойтись. Ждать, пока заболевание пройдёт само не стоит, так как это может привести к сепсису.
Нагноение на пальцах может быть следствием неаккуратно выполненного маникюра или педикюра, а также из-за мелких травм кожи. В небольшую ранку на коже заносятся болезнетворные бактерии, которые и вызывают патологический процесс. В первые дни болезни помочь больному можно при помощи народных методов. Но в том случае, если симптомы прогрессируют, без помощи хирурга уже не обойтись. Ждать, пока заболевание пройдёт само не стоит, так как это может привести к сепсису.
Лечебные ванночки для лечения нагноения
Острое гнойное воспаление пальца называется панарицием. Лечение народными методами сводится к распариванию больного пальца и накладыванию на него различных средств, которые способствуют оттоку гноя.
Хозяйственное мыло
 Для ванночки необходимо приготовить обычное хозяйственное мыло и горячую воду.
Для ванночки необходимо приготовить обычное хозяйственное мыло и горячую воду.
Мыло натирают на тёрке и растворяют столовую ложку мыльной стружки в кипятке;
Раствор остужают до температуры 60-70 градусов и опускают в него больной палец;
Ванночку делают не меньше 20 минут, постоянно подливая горячую воду.
Делать мыльные ванночки необходимо не менее 4-х раз в сутки. После процедуры палец высушивают полотенцем, а затем обильно накладывают мазь Вишневского или Левомеколь.
Раствор соли
 Быстрому выходу гноя способствует и крепкий раствор кухонной соли. Для приготовления раствора берут столовую ложку с горкой соли на литр кипятка. В солевой раствор окунают больной палец и распаривают его около получаса. После процедуры руку высушивают хлопковой салфеткой и прикладывают разрезанный лист алоэ, который фиксируют бинтом.
Быстрому выходу гноя способствует и крепкий раствор кухонной соли. Для приготовления раствора берут столовую ложку с горкой соли на литр кипятка. В солевой раствор окунают больной палец и распаривают его около получаса. После процедуры руку высушивают хлопковой салфеткой и прикладывают разрезанный лист алоэ, который фиксируют бинтом.
Отвар трав
Быстро вылечить панариций можно и с помощью отвара лекарственных трав. Берут по одной столовой ложке листьев подорожника, шалфея и календулы, и заливают литром воды. Доводят состав до кипения и настаивают 20 минут, потом в отваре распаривают больной палец. После процедуры на воспалённый палец накладывают аппликацию с мазью Вишневского.
Раствор соды
Сода характеризуется антисептическим действием, поэтому содовые ванночки эффективны при скоплении гноя под ногтевой пластиной. Для приготовления раствора берут две чайные ложки пищевой соды, которую растворяют в литре горячей воды. Воспалённый палец необходимо парить не меньше 20 минут, при необходимости подливая горячую воду.
Раствор марганцовки
Перманганат калия – это сильное антисептическое средство. При лечении панариция можно парить больной палец в розовом растворе марганцовки. Для приготовления лечебного средства нужно взять кристаллики марганца на кончике ножа и растворить их в литре тёплой воды.
Перед применением раствор марганцовки необходимо обязательно процедить через несколько слоёв марли. Нерастворённые кристаллики могут привести к ожогам кожи.
Народные способы лечения панариция
Есть много народных рецептов, которые помогут вытянуть гной при панариции. Перед прикладыванием любых компрессов, больной палец необходимо распарить.
Запечённый лук
Луковицу среднего размера запекают в духовке целиком, затем разрезают пополам и прикладывают к месту нарыва. Лук необходимо зафиксировать при помощи бинта, компресс рекомендуется менять каждые 3 часа.
Запечённый чеснок
Два крупных зубчика чеснока запекают в духовом шкафу и смешивают с мелко натёртым хозяйственным мылом. Полученную лепешку прикладывают к больному пальцу на 4 часа, потом меняют на новую.
Компресс из свеклы
Свеклу натирают на мелкой тёрке, полученную кашицу накладывают на сложенный в несколько слоёв бинт, а затем накладывают на место нарыва. Такой компресс будет особенно эффективным после ванночки с марганцовкой или лекарственной травой.
Какие лекарственные средства могут помочь
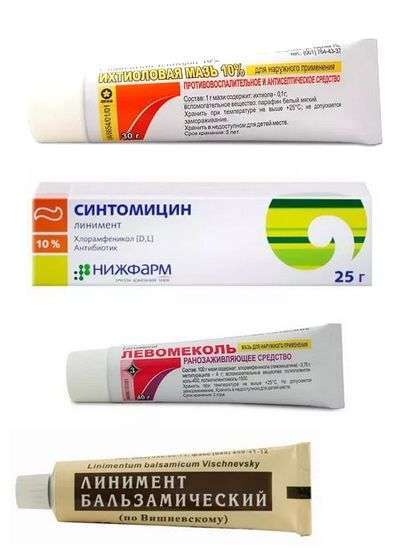 В домашних условиях можно лечить панариций и лекарственными препаратами. Чаще всего к гнойнику прикладывают такие лекарства:
В домашних условиях можно лечить панариций и лекарственными препаратами. Чаще всего к гнойнику прикладывают такие лекарства:
Ихтиоловую мазь. Это лекарственное средство оказывает выраженное противовоспалительное, обезболивающее и антисептическое действие. Мазь необходимо прикладывать к месту воспаления толстым слоем и закрывать бинтом;
Синтомициновую мазь. Этот препарат оказывает губительное действие на многие виды бактерий и обладает лёгким обезболивающим эффектом;
Левомеколь. Эта мазь обладает выраженным бактерицидным и иммуностимулирующим действием. Левомеколь эффективен по отношению ко многим патогенным бактериям. Мазь необходимо наносить на повреждённый палец с первого дня воспаления;
Мазь Вишневского. Препарат обладает бактерицидным, заживляющим и противовоспалительным действием. Аппликации с мазью делают с использованием любого пористого материала – бинта, ваты или хлопковой ткани.
Если после лечения дома состояние не улучшилось, а наоборот палец распух ещё больше, необходимо обращаться в больницу. Операцию по удалению гноя проводят под местным наркозом, поэтому она не вызывает болевых ощущений. В особо тяжёлых случаях врач может полностью удалить ногтевую пластину.
Эта статья носит информативный характер, за подробностями просим вас обращаться к врачу!
Источник
Елена Марченко, дерматовенеролог
Содержание
Абсцесс мягких тканей представляет собой патологический процесс, при котором в мышечных структурах или в подкожно-жировой клетчатке формируется полость, содержащая в себе гнойные массы и имеющая четкие границы. Такое заболевание встречается довольно часто. Оно может развиваться у любого человека, независимо от его возраста и пола.
Абсцесс может возникать не только в мягких тканях, но и во многих других органах человеческого организма. В качестве примера можно привести гнойное поражение легких, головного мозга, предстательной железы и так далее. Однако мягкие ткани все же страдают от этой болезни в несколько раз чаще.
Основной причиной развития абсцесса является гноеродная флора, проникнувшая в мягкие ткани. Согласно статистике, наиболее часто в качестве провоцирующего фактора выступают стафилококки. Однако стрептококки, клостридии, протеи и другие бактериальные микроорганизмы также нередко провоцируют возникновение такого патологического процесса.
В подавляющем большинстве случаев при абсцессе бактериальная флора проникает в мягкие ткани за счет нарушения целостности кожного покрова. В этом случае свою роль могут играть как самые незначительные ссадины, так и крупные раневые поверхности. Существует большая вероятность развития такого заболевания даже после ожога или обморожения. Кроме этого, в некоторых случаях могут реализовываться гематогенный и лимфогенный пути распространения. В этом случае в группе риска находятся те люди, у которых имеются какие-либо очаги гнойного воспаления, например, при ангине или фурункулах.
Существует такое понятие, как асептический абсцесс. Он подразумевает под собой возникновение симптомов вследствие введения в мягкие ткани веществ, не предназначенных для этого. В этом случае такие вещества приводят к некрозу и гнойному расплавлению окружающих структур.
Если подвести итог, то предрасполагающими факторами для формирования данной болезни являются:
- Имеющиеся очаги гнойного воспаления в организме;
- Различные воспалительные патологии со стороны желудочно-кишечного тракта;
- Обменные и эндокринные нарушения;
- Заболевание, сопровождающиеся нарушением периферического кровообращения;
- Частое травмирование поверхности кожного покрова.
Симптомы, говорящие об абсцессе
Как было сказано выше, абсцесс подразумевает под собой формирование полости, внутри которой находятся гнойные массы. По своей сути такой патологический процесс выполняет защитную роль, препятствуя дальнейшему распространению патогенной флоры за счет образовавшейся капсулы. Однако его опасность заключается в том, что без необходимой медицинской помощи он может приводить к распространению бактерий в кровь с развитием сепсиса, к флегмоне, к поражению рядом расположенных нервных и сосудистых структур, а также к остеомиелиту.
Симптомы данного заболевания складываются из местных и общесоматических проявлений. К местным проявлениям относятся локальная болезненность и припухлость в месте поражения. Кожный покров над патологическим очагом становится гиперемированным, отмечается местное повышение температуры тела. Характерным признаком является усиление болезненности при пальпации пораженной области. Степень выраженности местных проявлений напрямую зависит от глубины залегания гнойного очага. Чем ближе к поверхности кожи он расположен, тем более выраженными будут местные симптомы. Кроме этого, в случае поверхностного расположения абсцесса с течением времени появляется флуктуация, говорящая о скоплении в полости гноя.
Общесоматические признаки такой болезни не являются специфичными. Они характеризуются повышением температуры тела, общей слабостью, недомоганием и головными болями. Лихорадка в некоторых случаях может достигать фебрильных значений. Степень выраженности интоксикационного синдрома напрямую зависит от площади патологического очага. Здесь стоит заметить, что в некоторых случаях усиление интоксикации может свидетельствовать о распространении болезнетворной флоры в кровеносную систему.
Диагностика и лечение болезни
Диагностикой и лечением абсцесса, как правило, занимается врач-хирург. В первую очередь необходимо тщательно собрать анамнез, и сделать вывод о наличии предрасполагающих факторов к данному патологическому процессу. Заподозрить эту патологию можно уже на основании общего осмотра. Однако в некоторых случаях требуется инструментальное подтверждение данного диагноза. Это наиболее актуально для глубоко расположенных гнойных очагов. С этой целью используются ультразвуковой метод и диагностическая пункция. Проведение диагностической пункции подразумевает под собой дальнейшее выявление бактериальной флоры в полученном материале.
Основным способом лечения данного заболевания является хирургическое вскрытие и дренирование патологического очага. Однако на ранних стадиях его развития могут использоваться физиотерапевтические методы лечения и противовоспалительная терапия. Большинству пациентов показано назначение антибактериальных препаратов. В некоторых случаях это способствует рассасыванию гноя без оперативного вмешательства.
В зависимости от размера абсцесса и степени его нагнаивания могут прибегать как к маленькому разрезу, так и к его полному рассечению. И в том, и в другом случае опорожненная полость обязательно промывается антисептическими растворами.
Профилактика абсцесса мягких тканей
Первоочередным методом профилактики такого патологического процесса является избегание травматизации кожного покрова. Однако, в связи с тем, что сделать это практически невозможно, следует уделять особое внимание первичной обработке раневых поверхностей. Кроме этого, необходимо повышать уровень своей иммунной защиты и своевременно лечить возникающие инфекционные заболевания. Рекомендуется следить за правильной техникой выполнения инъекционных процедур.
- Клиническая хирургия. Национальные руководства. / Под ред. В.С. Савельева, А.И. Кириенко. – 2013
- Хирургические болезни. Учебгик в 2-х томах / Мерзликин Н.В., Альперович Б.И., Цхай В.Ф.. – 2012
Источник
