Воспаление и опухоль в заднем проходе
Анусом называется отверстие, через которое прямую кишку покидают каловые массы. В анусе выделяют устье (собственно отверстие) и анальный канал – небольшой участок, который находится ниже прямой кишки. Злокачественные опухоли в этой области встречаются редко.
Причины и факторы риска рака ануса
Как и любая злокачественная опухоль, рак ануса возникает из-за того, что в клетках происходят мутации, из-за которых они становятся «бессмертными», бесконтрольно размножаются, приобретают способность прорастать в окружающие ткани (инвазивный рост), мигрировать по организму и давать начало вторичным очагам в разных органах. Точные причины этих мутаций неизвестны.
Есть некоторые факторы риска – они повышают вероятность развития рака ануса:
- Один из главных факторов риска – папилломавирусная инфекция. Вирус папилломы человека (ВПЧ) обнаруживается во многих злокачественных опухолях ануса.
- Возраст. Основной контингент больных – люди старше 50 лет.
- Анальный секс. Хроническое раздражение и воспаление может привести к изменениям в слизистой оболочке. Кроме того, при незащищенных анальных половых контактах есть риск передачи ВПЧ.
- Курение. Вредная привычка повышает риск многих типов рака, не только в легких.
- Отягощенный анамнез. Рак ануса с большей вероятностью развивается у женщин, которые проходили лечение по поводу рака шейки матки.
- Снижение иммунитета из-за приема иммунодепрессантов, ВИЧ-инфекции.
Основные меры профилактики рака ануса: безопасный секс, вакцинация против ВПЧ и отказ от курения.
Классификация рака ануса
В зависимости от строения опухолевой ткани под микроскопом, выделяют следующие разновидности рака ануса:
- Плоскоклеточные карциномы (плоскоклеточный рак) встречаются чаще всего – примерно в 9 из 10 случаев. Они могут развиваться из клеток слизистой оболочки устья, анального канала. Иногда плоскоклеточный рак возникает на коже в области ануса.
- Аденокарциномы происходят из железистых клеток в верхней части анального канала.
- Болезнь Педжета – разновидность аденокарциномы, развивается из клеток потовых желез кожи в области ануса.
- Базальноклеточная карцинома (базальноклеточный рак) – злокачественная опухоль кожи. Она может возникать в области ануса, но для нее это необычная локализация. Чаще всего такие опухоли находятся там, где кожа постоянно подвергается воздействию солнечных лучей.
- Меланома – не рак, эта злокачественная опухоль развивается из пигментных клеток, вырабатывающих меланин. Иногда ее обнаруживают в области ануса – на коже или слизистой оболочке.
В некоторых случаях плоскоклеточный рак ануса развивается на фоне предракового состояния – анальной интраэпителиальной неоплазии. Из-за папилломавирусной инфекции клетки утрачивают нормальные черты и начинают слишком быстро размножаться.
Стадии рака ануса
Самая ранняя стадия – «рак на месте». Опухоль пока еще только начала расти и находится в верхнем слое слизистой оболочки или кожи. Она не прорастает в стенку анального канала, не распространяется в лимфатические узлы, нет отдаленных метастазов. «Рак на месте» легко лечится, но его далеко не всегда удается вовремя диагностировать.
В дальнейшем опухоль прогрессирует:
- I стадия. Новообразование менее 2 см в диаметре.
- II стадия. Диаметр опухоли составляет 2-5 (подстадия IIA) или более 5 см (подстадия IIB).
- III стадия. Раковые клетки распространились в лимфоузлы, которые находятся вблизи прямой кишки, либо опухоль проросла в соседние органы: влагалище, предстательную железу, мочеиспускательный канал, мочевой пузырь.
- IV стадия. Рак ануса с метастазами.
Симптомы
Рак ануса может долго протекать без каких-либо проявлений. Когда появляются симптомы, многие больные считают, что это геморрой, не обращаются к врачам, лечатся народными методами. Беспокоят кровотечения из прямой кишки, зуд, в заднем проходе чувствуется «комок», который мешается. Стул становится тонким, как карандаш, потому что опухоль частично перекрывает просвет кишки. Чаще всего эти проявления, действительно, говорят о геморрое или другом доброкачественном процессе. Но всегда есть риск злокачественной опухоли, поэтому нужно как можно раньше посетить врача и провериться.
Методы диагностики
При подозрении на рак ануса врач проводит осмотр, пальцевое исследование, затем эндоскопическое исследование: аноскопию или ректороманоскопию. Если на слизистой оболочке обнаружено патологическое образование, доктор проведет биопсию: удалит фрагмент подозрительной ткани и отправит в лабораторию для гистологического, цитологического исследования.
Для оценки стадии рака прибегают к дополнительным методам диагностики: ультразвуковому исследованию, МРТ, КТ, ПЭТ-сканированию, рентгенографии грудной клетки (для поиска метастазов в легких).
Можно ли обнаружить рак ануса на ранней стадии? Есть скрининговые исследования, но они рекомендованы только для людей из группы повышенного риска:
- при предраковых изменениях в анусе;
- у гомосексуалистов;
- при анальных бородавках (ВПЧ);
- у женщин, которые перенесли рак вульвы, шейки матки;
- у ВИЧ-инфицированных и после трансплантации органов.
Обнаружить злокачественную опухоль на ранних стадиях помогает пальцевое исследование прямой кишки, цитологический анализ.
Иногда новообразование обнаруживают случайно, когда изначально пациента лечили от геморроя. Рак ануса редко метастазирует, чаще всего с ним можно успешно бороться.
Лечение рака ануса
Если возле края ануса находится небольшая опухоль, которая не прорастает в окружающие ткани, можно провести локальную резекцию. Удаляют только новообразование и небольшой участок здоровой ткани вокруг. При этом сохраняется целостность сфинктера (мышечного жома), способность к дефекации.
Раньше при раке ануса часто выполняли абдоминальную резекцию. Через два разреза – на животе и в области заднего прохода – полностью удаляли прямую кишку, иногда вместе с близлежащими лимфатическими узлами. Для отхождения стула накладывали колостому: из толстой кишки выводили отверстие на кожу.
В настоящее время при раке ануса, как правило, прибегают к химиотерапии и лучевой терапии. Доказано, что эти методы лечения работают так же хорошо, как хирургическое вмешательство.
Лучевая терапия при раке ануса
Обычно сеансы лучевой терапии проводят 5 дней в неделю, курс лечения продолжается около пяти недель. Важно правильно направить излучение на область опухоли, чтобы оно минимально затронуло здоровые ткани. Перед началом облучения проводят тщательное планирование, в этом помогает МРТ, ПЭТ/КТ. В настоящее время применяются такие современные методики, как 3D-конформная лучевая терапия и интенсивно-модулированная лучевая терапия.
Если опухоль слабо реагирует на лучевую терапию, лечение дополняют брахитерапией – миниатюрный источник излучения помещают внутрь опухоли или рядом с ней. Это помогает подвести большую дозу без риска повредить здоровые ткани.
Основные показания к лучевой терапии при раке ануса:
- В качестве основного лечения, в сочетании с химиотерапией.
- Рецидив опухоли в лимфатических узлах после перенесенного лечения.
- После операции, чтобы предотвратить риск рецидива.
- В рамках паллиативного лечения при раке с метастазами.
Химиотерапия
Показания к химиотерапии при раке ануса те же, что и для лучевой терапии: в качестве основного лечения, после операции, в паллиативных целях. Чаще всего пациент получает комбинацию из двух химиопрепаратов, как правило, 5-фторурацила и митомицина. Иногда вместо митомицина применяют цисплатин.
Прогноз выживаемости
Рак ануса характеризуется достаточно высокими показателями пятилетней выживаемости. Если лечение начато на первой стадии, в течение 5 лет остается в живых 71-77% пациентов, на второй стадии – 59-67%, на третьей – 35-58%. Метастазы обнаруживаются редко, но если они есть, прогноз резко ухудшается. Такой рак плохо поддается лечению. Пятилетняя выживаемость среди таких пациентов составляет 7-15%.
Источник
Парапроктит – это воспаление ткани (жировой клетчатки), окружающей прямую кишку.
Парапроктит – одно из тех заболеваний, которые не поддаются лечению в домашних условиях. Можно снять остроту симптомов парапроктита, но проблемы останутся (в виде хронического парапроктита или его осложнений). Лечение парапроктита, как и других проктологических заболеваний, порою откладывают, стесняясь обращаться к врачу. Этого делать не следует. Своевременная врачебная помощь позволит Вам вернуть утраченное качество жизни.
Причины парапроктита
В большинстве случаев воспаление вызывают условно-патогенные бактерии и грибы, которые в норме присутствуют в кишечнике человека; однако, если им удаётся преодолеть слизистую оболочку и попасть в ткань, окружающую прямую кишку, в условиях отсутствия кислорода они начинают стремительно размножаться и вызывают острый воспалительный процесс. Как правило, парапроктит вызывается сразу комплексом возбудителей, в число которых может входить стрептококки, стафилококки, кишечная палочка.
Спусковым механизмом развития парапроктита может быть любое повреждение слизистой прямой кишки. Поэтому в число факторов риска парапроктита входят:
- анальные трещины;
- проктит (воспаление слизистой оболочки прямой кишки);
- запоры (плотные каловые массы могут травмировать слизистую);
- диарея (длительное расстройство стула приводит к повреждению слизистой оболочки);
- геморрой (лопнувшие геморроидальные узлы образуют открытые ранки).
Часто инфекция проникает через анальные железы. Данные железы предназначены для выделения ферментов, способствующих перевариванию пищи, и слизи, облегчающей прохождение каловых масс. Анальные железы выходят в прямую кишку в криптах – тканевых карманах, открытых навстречу движения каловых масс. В случае нарушения процесса опорожнения прямой кишки или при травме крипты (даже незначительной), крипта может закупориться. В результате в железе развивается воспалительный процесс, и инфекция по её протоку попадает в клетчаточные пространства.
Иногда инфекция может попасть в околопрямокишечные ткани с током крови. В этом случае источником инфекции могут быть воспалительные процессы в других органах.
Виды парапроктита

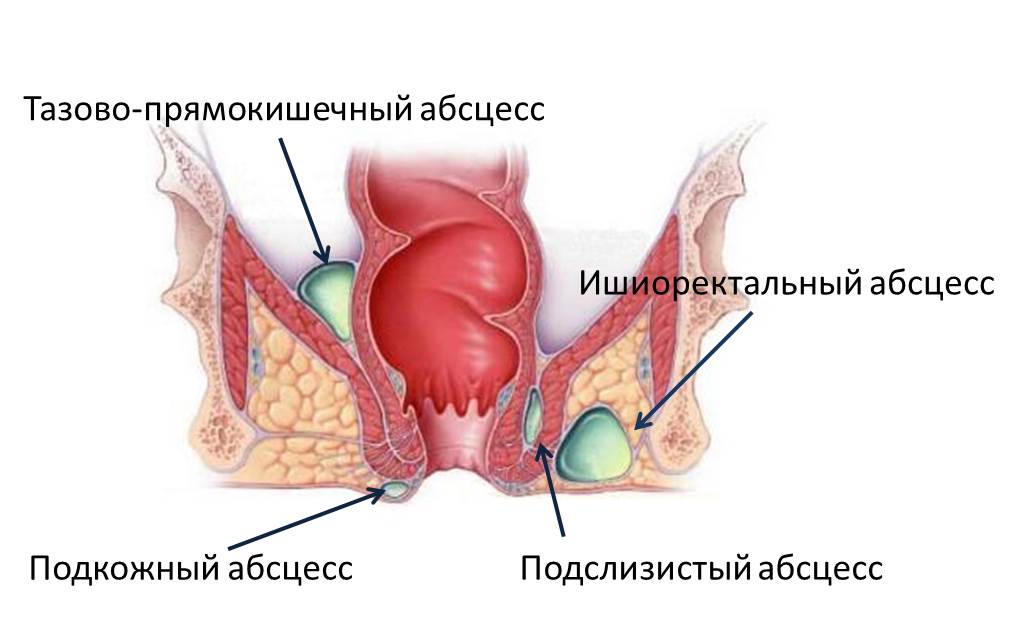
В области прямой кишки выделяют несколько клетчаточных пространств. Воспаление клетчатки, как правило, развивается изолированно в каком-либо одном пространстве, в зависимости от этого различают следующие виды парапроктита:
- подкожный (параректальный абсцесс);
- седалищно-прямокишечный (ишиоректальный абсцесс);
- тазово-прямокишечный (пельвиоректальный);
- подслизистый.
Подкожный парапроктит наиболее просто диагностируется и сравнительно легко лечится. Самой опасной формой является пельвиоректальный парапроктит (заболевание встречается редко) – его симптомы неспецифичны, а очаг воспаления располагается глубоко в области малого таза.
В зависимости от характера течения заболевания парапроктит может быть острым и хроническим.
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
- повышение температуры до 38°C (и выше);
- озноб;
- боль в области прямой кишки, не связанная с дефекацией.
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя. При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки. У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
Симптомы хронического парапроктита
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище. Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно. При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Методы лечения парапроктита
Единственный метод лечения парапроктита – операция.
Квалифицированные хирурги-проктологи «Семейного доктора» имеют богатый опыт лечения парапроктита любой степени сложности и иссечения параректальных свищей различной локализации. Операции проводятся в операционном блоке на базе комфортабельного стационара под местной или общей анестезией.
Лечение острого парапроктита
При остром парапроктите обнаруживается и вскрывается скопление гноя.
Лечение хронического парапроктита
При хроническом парапроктите также вскрываются зона образования гноя, обеспечивается тщательный его отток и очищение раны. После чего осуществляется иссечение свища.
Очень важно, чтобы операцию проводил опытный и квалифицированный хирург, поскольку анальные свищи при хроническом парапроктите могут давать рецидивы, то есть возникать повторно. Это бывает, если воспалительный процесс полностью прекратить не удалось, например, по причине некачественного дренажа области воспаления.
При обнаружении свища не следует откладывать визит к врачу, поскольку в любой момент может случиться рецидив воспаления и нагноения с возвращением остроты симптомов. Самостоятельно свищ зажить не может.
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Все заболевания
Источник
При этом заболевании воспаляется слизистая прямой кишки. Больные мучаются от бесконечных, часто безрезультатных позывов в туалет, раздражения кожи и слизистой вокруг заднего прохода, подтекания кала, болей внизу живота.
При острых формах может повышаться температура, появляться озноб, головная боль, ухудшение общего состояния. Болезнь может сопровождаться неприятными ощущениями при мочеиспускании, а у мужчин – нарушением половой функции.
Почему болезнь дает такие неприятные симптомы
Прямая кишка снабжена большим количеством нервных окончаний. Из-за этого боль, раздражение и другие симптомы при проктите выражены достаточно сильно. Благодаря своему расположению боль из прямой кишки отдает в предстательную железу, мочевой пузырь, органы женской половой сферы, крестец, копчик, промежность, низ живота. Иногда болевые ощущения могут захватывать достаточно обширные области, что значительно затрудняет диагностику.
Причины проктита
- Нарушение работы кишечника, вызванное плохим кровоснабжением прямой кишки и венозным застоем в прямокишечных сосудах.
- Инфекции. Проктит может развиваться после сальмонеллеза, дизентерии, брюшного тифа, кишечного гриппа.
- Паразиты, вызывающие воспаление нижней части кишечника. Особенно часто такое состояние возникает при заражении глистами – острицами и аскаридами.
- Переход инфекции с мочевого пузыря, а у женщин – с половых путей. В этом случае воспаление слизистой вызывается гонококками, трихомонадами, хламидиями.
- Постоянные расстройства пищеварения, вызванные неправильной работой поджелудочной железы, печени, кишечника. Прямая кишка постоянно подвергается воздействию жидкого стула, содержащего раздражающие вещества, что приводит к ее воспалению.
- Лучевое воздействие, применяемое при лечении злокачественных опухолей прямой кишки и других органов малого таза.
- Дисбактериоз – состояние, вызванное длительным лечением антибиотиками, приведшим к гибели нормальной флоры и разрастанию патогенной. Чаще всего такая ситуация возникает при приеме клиндамицина, цефалоспоринов и антибиотиков на основе пенициллина.
Провоцируют болезнь злоупотребление клизмами, слабительными препаратами и пристрастие к острой и пряной пище, раздражающей кишечник.
Частая причина проктита – самолечение болезней прямой кишки
В возникновении заболевания очень часто виноваты больные, которые пытаются лечить геморрой, трещины, анальные полипы, другие болезни с помощью народных средств. На кишечник воздействуют холодными растворами, раздражающими составами, самодельными свечками, эфирными маслами. Иногда на слизистой после такой «терапии» появляются язвы.
Заболевание можно заработать, постоянно вправляя выпадающие геморроидальные узлы. Кишка раздражается и повреждается, что приводит к проктиту. В этом случае врачам приходится лечить не только основное заболевание, но и сопутствующий проктит.
Симптомы
Заболевание начинается с острой стадии, сопровождающейся болью в прямой кишке и расстройством дефекации. Возникает болезненность внизу живота, в области крестца, копчика и промежности. Кожа вокруг заднего прохода воспаляется, раздражается и болит.
Наблюдается спазм сфинктера – мышцы, закрывающей анальное отверстие. Может подниматься температура, возникать озноб, воспаление паховых лимфоузлов.
При хроническом течении болезни эти проявления постепенно стихают. Остается склонность к возникновению жидкого стула, который может появиться после даже небольшого употребления раздражающей пищи. Заболевание часто обостряется, и симптомы острого поражения возникают снова.
Формы заболевания
- Катаральная – самая простая и легкая, при которой наблюдается только воспаление слизистой. При раннем обращении к врачу оно довольно быстро вылечивается.
- Эрозивная – характеризуется возникновением на стенках кишки язв различной глубины. Больные жалуются на боль при дефекации и кровь в стуле.
- Катарально-геморрагическая, сопровождающаяся образованием мелких кровоизлияний на кишечной слизистой.
- Катарально-слизистая – воспаленная кишка покрыта толстым слизистым слоем. Слизь обнаруживается в стуле и может вытекать из заднего прохода.
- Катарально-гнойная возникает при присоединении инфекции. Прямокишечная поверхность покрывается гнойным налетом.
- Гнойно-фибринозная возникает при отсутствии лечения легких форм болезни. Кишка покрывается изнутри плотным слоем гноя. Болезнь опасна переходом нагноения на окружающие ткани, развитием абсцессов и свищей.
При отсутствии лечения эти формы переходят в некротическую, при которой на слизистой образуются участки омертвевших тканей. Заболевшие испытывают сильнейшую боль, у них поднимается температура и ухудшается общее состояние.
Болезнь может закончиться проникновением инфекции в кровоток и заражением крови – сепсисом. После лечения некротической формы проктита на поверхности кишки образуются рубцы, которые в дальнейшем мешают нормальному опорожнению.
Болезнь может переходить в хроническую форму:
- Нормотрофическую – наблюдающуюся, как правило, в первое время после хронизации процесса. Кишка воспалена, но полностью выполняет свою функцию.
- Атрофическую, при которой кишечная слизистая уменьшается в размере, становясь тонкой и легкоранимой. Эта форма проктита сопровождается кровотечениями.
- Гипертрофическую – при таком течении болезни слизистый кишечный слой разбухает, опухает, на нем появляются полипы – наросты, которые воспаляются, кровоточат и мешают опорожнению кишечника.
Осложнения
- Присоединение инфекции с переходом гнойного процесса на окружающие ткани. Возле кишки образуются абсцессы (гнойники), при прорыве которых формируются свищевые ходы. В результате содержимое кишечника может выходить в мочевой пузырь, половые пути и на кожу. Такая ситуация значительно улучшает состояние больного и требует оперативного лечения.
- Анальные трещины. Возникают из-за раздражения слизистой кислотами и ферментами, содержащимися в жидких каловых массах.
- Недержание кала. Поскольку жидкий стул достаточно тяжело удержать, он подтекает, пачкая белье и вызывая неприятный запах.
- Выпадение прямой кишки, при котором она выходит за пределы заднего прохода. В этом случае приходится делать операцию.
- Прямокишечные кровотечения. Потеря крови сопровождается снижением уровня гемоглобина и ухудшением снабжения тканей кислородом. У больного возникают головные боли, слабость, разбитость, ухудшение общего состояния, снижение работоспособности.
Диагностика проктита
Диагноз ставится врачом-проктологом при осмотре. Обращается внимание на раздражение кожи вокруг прямой кишки, подтекание слизи и жидкого кала.
Вид поражения и его распространенность уточняются при проведении аноскопии или ректороманоскопии. Во время этих процедур врач осматривает слизистую кишки, на которой видны признаки воспаления, кровоизлияния, изъязвления и кровоточащие участки.
При обнаружении полипов и язвенных поражений с подозрительных участков берутся небольшие фрагменты ткани на клеточный анализ. Это нужно для исключения опухолей.
Назначаются анализы:
- Общий анализ крови, который показывает признаки воспаления и анемию, вызванную кровотечениями.
- Посев кала на патогенную флору. Обследование выявляет болезнетворных микробов и определяет их чувствительность к антибиотикам.
- Анализ кала на дисбактериоз. Исследование проводится при подозрении на гибель здоровой микрофлоры при приеме антибиотиков. Одновременно проводится анализ на активность пробиотиков – веществ, позволяющих восстановить правильный баланс флоры.
- Анализ кала на гельминты (глистов), выявляющий паразитов, провоцирующих воспалительный процесс на слизистой.
Лечение проктита
Для лечения заболевания применяются микроклизмы с противовоспалительными, успокаивающими и ранозаживляющими препаратами. Для избавления от инфекции применяются местные антибактериальные средства и антибиотики. Назначаются лечебные сидячие ванночки с лекарственными травами и составами, снимающими воспаление.
При обнаружении паразитов назначают антигельминтные и другие противопаразитарные препараты. При дисбактериозе показаны пребиотики и пробиотики – вещества, восстанавливающие нормальную микрофлору.
Лечение проктита нужно начинать на самой ранней стадии, пока кишка поражена на небольшую глубину, а инфекция не проникла внутрь тканей. На более поздних стадиях избавиться от болезни будет гораздо сложнее.
Источник
