Воспаление и вздутие живота
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вздутие живота – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
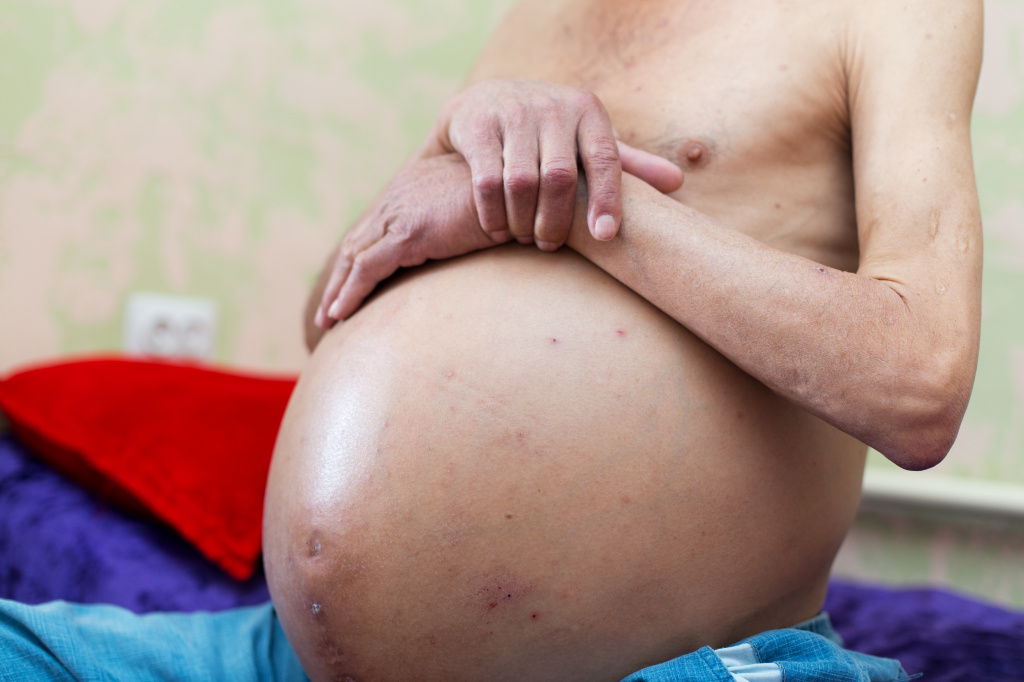
Вздутие (увеличение, раздувание) живота – симптом многих состояний и заболеваний, который проявляется увеличением объема брюшной полости. Часто сопровождается чувством распирания, переполненности, а также болевыми ощущениями. Почему это происходит?
В большинстве случаев вздутие живота связано с метеоризмом – избыточным скоплением газов в кишечнике. С подобными эпизодами, по данным клиницистов, время от времени сталкивается почти каждый, начиная с первых дней жизни (это одна из причин младенческих кишечных колик) и до преклонных лет (в данном случае метеоризм часто связывают с недостаточным тонусом кишечника).
Разовое проявление такого симптома (например, из-за введения в диету новых продуктов или переедания) не должно вызывать опасений. Если же вздутие (увеличение) живота становится постоянным спутником – это может быть признаком того, что организм нуждается в серьезной медицинской помощи.
Разновидности вздутия (увеличения) живота
Вздутие (увеличение) живота может быть обусловлено разными причинами.
- Скоплением в брюшной полости:
- газов (метеоризм);
- каловых масс (вследствие запора, атонии или непроходимости кишечника);
- жира;
- жидкости (асцит, или водянка).
Также одним из самых естественных объяснений, почему у женщин детородного возраста начинает увеличиваться живот, является беременность. Тест на нее – первое исследование при обращении женщины к врачу по поводу увеличения (вздутия) живота.
Возможные причины вздутия и увеличения живота
Причин, по которым одежда становится тесной в талии, – великое множество, начиная от самых приятных (беременность), не слишком приятных, но поддающихся самостоятельной коррекции (употребление продуктов, вызывающих повышенное газообразование, переедание, гиподинамия и т. д.) и заканчивая серьезными, жизнеугрожающими состояниями и заболеваниями (цирроз печени, кишечная непроходимость, онкологические болезни).
Когда живот увеличивается за счет избыточного накопления жира, пациент никаких страданий не испытывает. Однако это является признаком ожирения, которое сопровождается нарушением обмена веществ, повышением артериального давления, увеличением риска возникновения сахарного диабета II типа, а у мужчин вдобавок снижением уровня тестостерона и половой функции.
Куда более тревожной причиной вздутия живота, изменения его формы на шарообразную, увеличения диаметра пупка, неестественного блеска растянутой кожи становится скопление в брюшной полости свободной жидкости (асцит, или водянка) в большом количестве (до нескольких литров).

Асцит может быть проявлением цирроза печени и других ее патологий, тромбоза воротной вены, сердечно-сосудистых заболеваний и инфекционного процесса.
Как мы говорили выше, одной из распространенных причин вздутия живота становится скопление в кишечнике газов и/или каловых масс. Причин тому множество – от погрешностей в питании, пищевой аллергии до серьезных заболеваний органов брюшной полости, таких как острая кишечная непроходимость, грыжи, врожденные болезни кишечника, целиакия (выраженное нарушение пищеварения, которое вызвано повреждением слизистой тонкого кишечника продуктами, содержащими глютен), атония (резкое снижение тонуса мышц кишечника и мышц брюшного пресса).
Вздутие (увеличение) живота может наблюдаться и в результате роста объемных новообразований. Так, например, нередки случаи, когда доброкачественная опухоль у женщин (миома матки) достигает 25-30 см в диаметре! Часто на развитие новообразований указывает асцит, он может сопровождать онкологические заболевания желудка, печени, кишечника, почек, поджелудочной железы.
Причины увеличения (вздутия) живота
| Частые | Возможные | Редкие |
У женщин:
|
|
|
К каким врачам обратиться?
Если вас беспокоит вздутие (увеличение) живота, необходимо записаться на прием к
терапевту
, врачу общей практики,
гастроэнтерологу
, женщинам – к
гинекологу
. Полезно до приема несколько дней вести пищевой дневник, который поможет врачу определить возможную причину беспокоящего вас состояния. Расскажите о том, как меняется ваша масса тела – если она уменьшается, а живот увеличивается, это может быть признаком серьезного заболевания сердечно-сосудистой системы или онкологическим поражением.
Диагностика и обследования
Проведя первичный осмотр, пальпацию (ощупывание) и аускультацию (выслушивание) живота, собрав первичный анамнез, исключив/подтвердив беременность (у женщин), оценив данные базовых анализов и исследований (клинический анализ крови,
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
УЗИ органов брюшной полости и малого таза),
УЗИ печени
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
УЗИ желчного пузыря
Исследование желчного пузыря с целью диагностики состояния органа и наличия патологических изменений.
УЗИ селезенки
Ультразвуковое сканирование для оценки состояния селезенки и выявления наличия патологий.
врач примет решение о необходимости дополнительных обследований и консультаций с врачами-специалистами:
Для выяснения причин в каждом индивидуальном случае будет выбрана разная врачебная тактика. Если «под подозрением» при оценке базовых результатов оказалась, предположим, печень, то будут назначены следующие дообследования: биохимический анализ крови,
расширенное обследование печени,
фиброгастродуоденоскопия, а также МРТ или КТ органов брюшной полости (по показаниям).
Так как чаще всего проблема вздутия (увеличения) живота связана с нарушением функционирования желудочно-кишечного тракта, могут быть назначены такие исследования, как диагностика целиакии (непереносимости глютена),
лактазной недостаточности,
Копрограмма (Koprogramma, Stool)
Синонимы: Копрограмма, Общий анализ кала. Koprogramma, Stool analysis, Fecal analysis.
Краткая характеристика исследования «Копрограмма»
Кал – конечный продукт, образующийся в результате сложных биохимических процессов расщепления пищи, всасывания продуктов переваривания в жел…
620 руб
посев каловых масс на патогенную кишечную флору,
Посев на патогенную кишечную флору
Определение этиологии ОКИЗ (острого кишечного инфекционного заболевания) и выбор рациональной антибиотикотерапии.
Рациональная терапия дизентерии основана на идентификации её возбудителя – бактерий рода Shigella.
Шигеллы (по имени японского учёного К. Шиги) грамотрицательные неподвижные …
810 руб
липидограмма кала; колоноскопия отдельно
Колоноскопия
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Колоноскопия с седацией (во сне)
Лечебно-диагностический метод исследования толстого кишечника, во время которого при необходимости может быть проведено малое хирургическое вмешательство (биопсия, удаление полипа до 1 мм).
или в комплексе с гастроскопией;
Гастроскопия и колоноскопия
Выполнение гастроскопии и колоноскопии в ходе одного визита к специалисту позволяет получить детальное представление о состоянии всего желудочно-кишечного тракта.
Гастроскопия и колоноскопия с седацией (во сне)
Исследование верхних отделов желудочно-кишечного тракта и толстого кишечника для выявления патологий, проведения биопсии и эндоскопических лечебных процедур в процессе медикаментозного сна.
виртуальная (с применением компьютерного томографа) колоноскопия;
рентгенологическое исследование кишечника с контрастом. Эти методы позволят обнаружить заболевания, одним из симптомов которых является вздутие (увеличение) живота: неспецифический язвенный колит, хронический запор, гастрит, диспепсию, дивертикульную болезнь толстой кишки, хронический панкреатит или глистную инвазию.
Лечение
В большинстве случаев проблема вздутия живота специфического лечения не требует и позволяет обойтись лишь коррекцией диеты, исключением из рациона продуктов, вызывающих повышенное газообразование. В некоторых случаях врач посоветует принимать энтеросорбенты (активированный уголь и т. д.), лекарственные средства на основе домперидона и висмута, пробиотики.
Если диагностика выявила недостаточность желудочно-кишечного пищеварения – показаны препараты, замещающие желудочный сок, ферментные препараты (панкреатин и др.). Проводится лечение дисбактериоза, панкреатита, профилактика запоров, при болях назначают спазмолитики. При вздутии (увеличении) живота, спровоцированном непроходимостью кишечника, новообразованиями, перитонитом, необходимо экстренное хирургическое вмешательство.
Если же чувство «раздувания» связано с ПМС у женщин – по результатам анализов гормонального профиля; прогестерон показана заместительная гормональная терапия.
17-ОН прогестерон (17-ОП)
17-ОН прогестерон – промежуточный продукт синтеза кортизола в надпочечниках.
17-ОН-прогестерон (17-гидроксипрогестерон) – стероид, продуцирующийся в надпочечниках, половых железах и плаценте, продукт метаболических превращений прогестерона и 17-гидроксипрегненолона. В надпочечниках 17-ОН-…
775 руб
Что следует делать при вздутии живота?
ВАЖНО! Если вздутие сопровождается резкой болью, повышением температуры, рвотой, потерей сознания – нужно не медлить и вызывать скорую помощь.
При однократном приступе вздутия живота после переедания или употребления продуктов, вызывающих у вас повышенное газообразование, помассируйте живот по часовой стрелке, примите активированный уголь. Можно совершить прогулку или в медленном темпе проехать на велосипеде, велотренажере – разумная и осторожная физическая активность поможет организму быстрее избавиться от распирающих кишечник газов.
При приступах вздутия у малышей (кишечных коликах) действуйте примерно так же: сделайте легкий массаж животика, прижмите малыша животиком к своей груди или положите его себе на колени.
В случае запора, длящегося несколько дней, необходимо обратиться к врачу. Ведь запор может быть вызван серьезными причинами, устранить которые можно только с помощью квалифицированных специалистов.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Запоры
Запором называют нарушение регулярного опорожнения кишечника. Врачи считают, что диагноз «хронический запор» можно поставить, если опорожнение кишечника происходит менее трех раз в неделю или же количество каловых масс при дефекации крайне мало.
Заеды в уголках рта
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Мышечная слабость
Все заболевания, основным симптомом которых является мышечная слабость, делятся на две большие группы: миопатии и миастении. В основе лечения мышечной слабости лежит терапия основного заболевания, вызвавшего появление данного симптома.
Снижение аппетита
Снижение аппетита происходит под влиянием различных факторов. Естественными причинами могут быть насыщение, усталость, увлеченность какой-либо деятельностью. Однако в ряде случаев плохой аппетит может быть симптомом заболевания, и на это следует обратить внимание.
Ощущение кома в желудке
Об ощущении кома в желудке говорят, когда испытывают чувство тяжести, дискомфорта и переполнения желудка даже при незначительном его наполнении. Иногда пациенты затрудняются определить точную локализацию кома и указывают на нижнюю треть грудины или солнечное сплетение.
Источник
Воспаление кишечника – это патология, при которой отмечается поражение тканей тонкой и толстой кишок. Встречается в любом возрасте, ведет к нарушению функции пищеварительного тракта. При своевременной диагностике хорошо поддается консервативной терапии.
Симптомы
По течению выделяют две формы патологии:
- Острое воспаление кишечника. Начинается внезапно и всегда сопровождается яркой клинической симптоматикой. На первый план выходят кишечные проявления.
- Хроническое воспаление кишечника. Симптоматика нарастает постепенно. Кишечные проявления выражены умеренно, отмечаются внекишечные симптомы. Характерно чередование периодов обострения и ремиссии. В ремиссию вся симптоматика стихает, и больной чувствует себя практически здоровым.
Кишечные проявления
- Боль в животе. Неприятные ощущения обычно локализуются вокруг пупка, реже достигают подвздошных областей. Возможно появление разлитой боли по всему животу. Дискомфорт чаще возникает во второй половине дня. Усиливается после еды, перед дефекацией, при физической нагрузке. При поражении тонкого кишечника боли тупые, умеренно выраженные. Воспаление толстой кишки сопровождается сильными болями.
- Нарушение стула. Отмечаются запоры или диарея. Возможно чередование симптоматики.
- Диспепсические явления. При воспалении кишечника нарушается переваривание пищи. Возникает тяжесть в животе, вздутие, метеоризм.
Внекишечные проявления
- Лихорадка. Повышение температуры тела и озноб наблюдаются при острых энтероколитах. Сопровождаются болью в мышцах, головной болью и общей слабостью.
- Астено-вегетативный синдром. При длительном течении болезни нарушается обмен веществ. Развивается вялость, быстрая утомляемость, общая слабость, упадок сил.
- Снижение веса. Наблюдается при поражении тонкого кишечника в результате недостаточного усвоения пищи. При воспалении толстой кишки потеря веса связана с голоданием. Больной отказывается от приема пищи, опасаясь появления неприятных ощущений перед дефекацией.
Снижение веса и астено-вегетативный симптом – отличительные признаки хронического воспаления кишечника.
Симптоматика при различной локализации патологии
Клиническая картина заболевания меняется в зависимости от локализации очага. Признаки патологии представлены в таблице.
| Локализация воспалительного процесса | Симптомы |
| Энтерит (поражение тонкой кишки) |
|
| Колит (поражение толстой кишки) |
|
При развитии энтероколита наблюдается сочетание указанных симптомов.
Симптоматика болезни зависит и от ее причины. Характеристика различных форм патологии представлена в таблице.
| Характер воспаления кишечника | Причина | Симптомы |
| Инфекционный энтероколит | Бактериальная, вирусная, грибковая инфекция | Высокая температура тела, тошнота, рвота, диарея, метеоризм, вздутие живота, боль вокруг пупка |
| Паразитарный энтероколит | Гельминты, простейшие микроорганизмы | Умеренная и сильная боль в животе, диспепсические явления, снижение веса |
| Токсический энтероколит | Отравление химическими веществами | Тошнота, рвота, боли в животе, нарушение стула и иные специфические симптомы отравления отдельными веществами |
| Аллергический энтероколит | Пищевые аллергены | Слабая боль в животе, вздутие живота, диарея или запор. Возможные внекишечные проявления аллергии (кожная сыпь, зуд) |
| Алиментарный энтероколит | Погрешности питания | Вздутие живота, слабый и умеренный болевой синдром, метеоризм, тошнота, рвота, диарея или запор |
| Механический энтероколит | Опухоли, дивертикулы и иные препятствия | Запор, боль в животе в месте препятствия |
Причины и факторы риска развития болезни
Причины:
- Инфекция. Источником заболевания могут быть специфические микроорганизмы: шигеллы, сальмонеллы и др. Возможно развитие вторичного бактериального и грибкового поражения после подавления местного иммунитета.
- Паразитарная инвазия. Наблюдается при заражении гельминтами и простейшими (амебы, лямблии).
- Токсическое поражение. Слизистая кишечника воспаляется при отравлении химическими веществами (лекарственные средства, яды, тяжелые металлы).
- Аллергическая реакция. Поражение кишечника возникает при поступлении в организм пищевых аллергенов. Это могут быть морепродукты, молоко, экзотические фрукты. Чаще встречается у детей.
- Погрешности в питании. Энтероколит возникает при употреблении острой, жирной, пряной, жареной пищи. Отмечается поражение кишечника и на фоне переедания.
- Механический фактор. Воспаление кишечника возникает при длительных запорах, вызванных травмой, опухолью, снижением моторики и др.
Группы риска:
- дети до 1 года;
- подростки;
- беременные женщины;
- пожилые люди;
- люди с заболеваниями обмена веществ.
Диагностика
Для выявления патологии и поиска ее причин применяются такие методы:
- Осмотр специалиста. Выставить первичный диагноз может терапевт, но для уточнения характера патологии и подбора схемы лечения нужно обратиться к гастроэнтерологу. При осмотре врач обращает внимание на общее состояние больного, цвет кожи, отмечает локализацию и характер болей в животе.
- Общеклинические анализы крови и мочи. Помогают оценить общее состояние больного, выявить воспалительный процесс, найти сопутствующую патологию.
- Анализ кала. Копрограмма – основной метод диагностики нарушения пищеварительной функции кишечника.
- Бактериологический посев кала. Назначается при подозрении на инфекционную природу болезни. Позволяет выявить возбудителя и определить его чувствительность к лекарственным средствам.
- Анализ кала на гельминты и простейшие. Назначается при предполагаемой паразитарной инвазии.
- УЗИ брюшной полости. Позволяет выявить патологию кишечника и других органов (желудка, печени, поджелудочной железы).
- Эндоскопические методы исследования. Ректороманоскопия и колоноскопия позволяют визуально оценить состояние кишечника, выявить патологию и взять материал на исследование.
- Рентгеноконтрастное исследование. Помогает выявить дефекты кишечной стенки, опухоли, нарушение пассажа.
- Биопсия тканей кишечника. Позволяет выставить окончательный диагноз и морфологически подтвердить воспаление.
Лечение
Воспаление кишечника лечится консервативно. Операция показана только при наличии механических препятствий – опухолей, дивертикулов и др. После хирургического вмешательства функция кишечника восстанавливается, и воспаление уходит.
Первая помощь при остром поражении кишечника
При развитии симптомов острого энтероколита необходимо:
- обеспечить больному физический покой;
- начать регидратационную терапию солевыми растворами;
- соблюдать водно-чаевую диету. До стихания симптоматики нельзя есть. Можно пить простую воду, некрепкий сладкий чай;
- при сильных болях в животе показаны спазмолитики;
- при подозрении на инфекционную природу заболевания можно начать прием адсорбентов.
Основная опасность острого энтероколита – обезвоживание. Для профилактики потерь жидкости при диарее применяются глюкозо-солевые растворы. Приобрести препарат можно в аптеке. Готовый порошок нужно развести строго по инструкции. Принимать небольшими порциями до стихания симптомов болезни.
Можно приготовить раствор для регидратации самостоятельно:
- 18 г сахара;
- 3 г поваренной соли;
- 1 литр воды.
Дальнейшая тактика определяется врачом.
До визита доктора нельзя принимать антибиотики, сильные обезболивающие средства и иные медикаменты (кроме спазмолитиков) – это меняет симптоматику болезни и мешает выставить верный диагноз.
Диета
При остром воспалении кишечника в первые сутки есть нельзя. Разрешено пить воду, чай и растворы для регидратации. Запрещено пить молоко, кофе, крепкий чай, алкоголь, фруктовые, овощные и ягодные соки. Эти напитки усиливают выведение мочи и перегружают пищеварительный тракт, что ведет к ухудшению состояния пациента.
После стихания острой симптоматики рацион расширяется:
- некрепкие мясные и рыбные бульоны;
- рисовый отвар;
- каши на воде;
- рубленое мясо.
В течение 2-4 недель рекомендуется придерживаться диеты, разработанной для хронической формы патологии.
| Разрешенные продукты | Запрещенные продукты |
|
|
Общие принципы питания:
- Рекомендуется 5-6 приемов пищи в течение дня. Порции должны быть небольшими. Дробное питание разгружает пищеварительный тракт и ускоряет выздоровление.
- Последний прием пищи должен быть не менее чем за 2 часа до сна.
- Пищу нужно готовить на пару и отваривать. Можно запекать, но не стоит увлекаться выпечкой. Жареные блюда не рекомендуются.
- Если нет патологии почек и сердца, следует пить не менее 1,5 литров жидкости в сутки.
Медикаментозная терапия
В лечении острого и хронического энтероколита применяются такие средства:
- Антибактериальные и противогрибковые препараты. Назначаются при инфекционной природе заболевания. Выбор конкретного средства, его дозировка и длительность лечения будут зависеть от выявленного возбудителя болезни.
- Противопаразитарные препараты. Назначаются только при выявленных кишечных паразитах после полного обследования.
- Адсорбенты. Выводят токсины и продукты обмена из организма. Назначаются при инфекционном, токсическом и аллергическом энтероколите.
- Пробиотики. Восстанавливают микробный пейзаж кишечника. Показаны при любой форме патологии.
- Ферменты. Регулируют работу кишечника, восстанавливают моторику, улучшают пищеварение. Рекомендованы при любой форме заболевания.
- Спазмолитики. Расслабляют стенки кишечника, устраняют боль.
- Пеногасители. Если воспаление связано с избыточным образованием газов в кишечнике, назначаются средства, устраняющие вздутие живота и метеоризм.
- Витамины. Назначаются при снижении веса и явных нарушениях всасывания пищи. Рекомендованы при поражении тонкой кишки.
Немедикаментозная терапия
В дополнение к основной терапии назначаются:
- Физиопроцедуры. Состояние улучшается после магнитотерапии, амплипульстерапии.
- Рефлексотерапия. Практикуется воздействие на рефлексогенные точки для улучшения состояния больного.
- Санаторно-курортное лечение. Продлевает период ремиссии и снижает частоту обострений.
- Лечебная физкультура. Регулярные тренировки улучшают перистальтику кишечника, облегчают переваривание пищи и продляют ремиссию.
- Консультация психотерапевта. Некоторые заболевания кишечника имеют психосоматическую природу.
Все предложенные методы разрешены только после стихания острой симптоматики.
Народные средства
Методики народной медицины используются только в комплексе с медикаментозной терапией и не в ущерб основным назначениям врача. Они снимают симптоматику, но не влияют на причину заболевания. Рекомендуется применение таких растительных средств:
- картофельный и капустный сок;
- смесь алоэ с медом;
- шалфей;
- тысячелистник;
- кора дуба;
- зверобой.
Осложнения и прогноз
Отказ от лечения грозит развитием таких осложнений:
- Обезвоживание. Наблюдается при остром воспалении кишечника, сопровождающемся диареей. Грозит гибелью больного.
- Нарушение обмена веществ. Нехватка питательных элементов на фоне поражения тонкого кишечника препятствует нормальной работе внутренних органов.
- Авитаминоз и гиповитаминоз. Недостаточное поступление витаминов в тонкой кишке нарушает функционирование всех органов и систем.
Прогноз благоприятный при своевременном обращении к врачу. Если будет найдена причина патологии и начато лечение, можно избежать развития осложнений. Последствия острого воспаления проходят в течение 4-6 недель. Спустя 2 месяца кишечник восстанавливается. Хроническая патология остается на всю жизнь. Цель терапии – добиться удлинения периодов ремиссии и сократить частоту обострений заболевания.
Профилактика
Общие рекомендации:
- Контроль качества продуктов питания. На стол должны попадать только продукты с нормальным сроком годности.
- Соблюдение правил личной гигиены. Мытье рук перед едой снижает риск инфицирования и развития патологии.
- Рациональное питание. Не стоит увлекаться пряностями и приправами, жареной и жирной пищей, фастфудом.
Рекомендуется регулярно проходить врачебные осмотры. Своевременное выявление патологии позволяет избежать развития осложнений.
Источник
