Воспаление кишки после операции
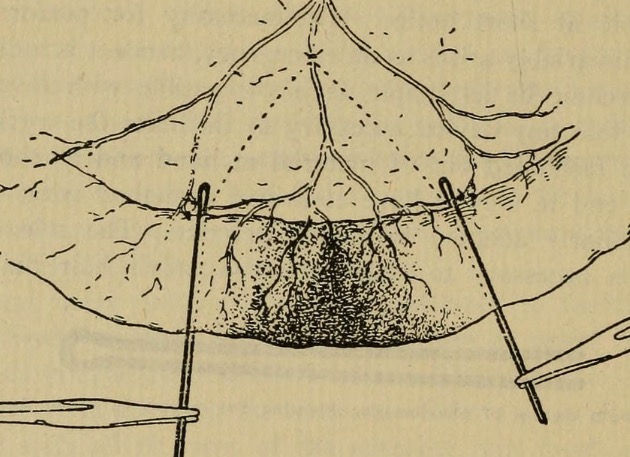
После хирургического вмешательства на кишечнике следует длительный период восстановления. Если не выполнять все рекомендации лечащего врача или игнорировать их, могут развиться осложнения не только со стороны пищеварительного тракта, но и других органов и систем организма.
Последствия операции на кишечнике
В первые дни после операции у человека плохо отходят газы из кишечника, из-за чего вздувается живот. Если присоединяется инфекция, возможно развитие более серьезных последствий:
- острое воспаление в брюшной полости;
- нагноение швов;
- кровотечение;
- гнойный нарыв;
- кишечная непроходимость.
Осложнения со стороны кишечника
Период после операции на кишечнике очень важен. Высока вероятность развития осложнений на прооперированном органе. Частые последствия:
- инфекционный процесс;
- образование рубца на стенке кишки;
- выпячивание части кишечника в области оперирования;
- ослабление мышц;
- спазм ануса.
Со стороны ЦНС
Из-за использования наркоза у пациента могут возникнуть проблемы со стороны центральной нервной системы:
- нарушение сна;
- ухудшение памяти;
- раздражительность;
- апатия;
- плаксивость.
Со стороны кожи
После удаления части кишки человек надолго остается без движения. Из-за постоянного давления на одну часть тела нарушается кровоснабжение, и развиваются пролежни. Вначале они выглядят, как небольшое покраснение на пораженном месте. Далее появляется рана, которая может доходить до кости. Участки тела, где могут возникнуть пролежни:
- лопатки;
- ребра;
- седалищные кости;
- копчик;
- крестцовый отдел позвоночника;
- локтевые суставы;
- стопы;
- пальцы ног;
- бедра.
Органов дыхания
Из-за нарушения дыхания во время хирургического вмешательства на кишке, у пациента может развиться воспаление легких или бронхов. Особенно это грозит курильщикам. Другие последствия для органов дыхания:
- ощущение стеснения в груди, затруднение вдоха и одышка;
- учащенное поверхностное дыхание;
- отек легких;
- недостаточное поступление кислорода в кровь;
- сухой кашель.
Сосудов
Если у человека есть сосудистые заболевания, после операции у него могут образоваться кровяные сгустки и оторваться от стенки сосуда. Другие осложнения:
- нарушение венозного оттока;
- закупорка просвета артерии сгустком;
- сгущение или разжижение крови;
- разрушение стенок сосудов.
Со стороны мочеполовой системы
Восстановление кишечника после операции лекарствами может спровоцировать осложнения со стороны мочеполовой системы:
- воспаление почек и мочевого пузыря;
- затруднения при мочеиспускании;
- нарушения в работе почек.
Осложнения у пожилых
Реабилитация после операции на прямой кишке тяжело переносится пожилыми людьми, т.к. пищеварение у них затруднено. У больного может открыться кровотечение в животе или разорваться шов с присоединением инфекции. Возможна кома со смертельным исходом. Частые последствия:
- отеки на ногах;
- депрессия;
- слуховые, вкусовые, обонятельные галлюцинации;
- судороги;
- страх смерти.
Видео
Резекция кишечника: последствия операции, восстановление
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник
Воспаление кишечника – это патология, при которой отмечается поражение тканей тонкой и толстой кишок. Встречается в любом возрасте, ведет к нарушению функции пищеварительного тракта. При своевременной диагностике хорошо поддается консервативной терапии.
Симптомы
По течению выделяют две формы патологии:
- Острое воспаление кишечника. Начинается внезапно и всегда сопровождается яркой клинической симптоматикой. На первый план выходят кишечные проявления.
- Хроническое воспаление кишечника. Симптоматика нарастает постепенно. Кишечные проявления выражены умеренно, отмечаются внекишечные симптомы. Характерно чередование периодов обострения и ремиссии. В ремиссию вся симптоматика стихает, и больной чувствует себя практически здоровым.
Кишечные проявления
- Боль в животе. Неприятные ощущения обычно локализуются вокруг пупка, реже достигают подвздошных областей. Возможно появление разлитой боли по всему животу. Дискомфорт чаще возникает во второй половине дня. Усиливается после еды, перед дефекацией, при физической нагрузке. При поражении тонкого кишечника боли тупые, умеренно выраженные. Воспаление толстой кишки сопровождается сильными болями.
- Нарушение стула. Отмечаются запоры или диарея. Возможно чередование симптоматики.
- Диспепсические явления. При воспалении кишечника нарушается переваривание пищи. Возникает тяжесть в животе, вздутие, метеоризм.
Внекишечные проявления
- Лихорадка. Повышение температуры тела и озноб наблюдаются при острых энтероколитах. Сопровождаются болью в мышцах, головной болью и общей слабостью.
- Астено-вегетативный синдром. При длительном течении болезни нарушается обмен веществ. Развивается вялость, быстрая утомляемость, общая слабость, упадок сил.
- Снижение веса. Наблюдается при поражении тонкого кишечника в результате недостаточного усвоения пищи. При воспалении толстой кишки потеря веса связана с голоданием. Больной отказывается от приема пищи, опасаясь появления неприятных ощущений перед дефекацией.
Снижение веса и астено-вегетативный симптом – отличительные признаки хронического воспаления кишечника.
Симптоматика при различной локализации патологии
Клиническая картина заболевания меняется в зависимости от локализации очага. Признаки патологии представлены в таблице.
| Локализация воспалительного процесса | Симптомы |
| Энтерит (поражение тонкой кишки) |
|
| Колит (поражение толстой кишки) |
|
При развитии энтероколита наблюдается сочетание указанных симптомов.
Симптоматика болезни зависит и от ее причины. Характеристика различных форм патологии представлена в таблице.
| Характер воспаления кишечника | Причина | Симптомы |
| Инфекционный энтероколит | Бактериальная, вирусная, грибковая инфекция | Высокая температура тела, тошнота, рвота, диарея, метеоризм, вздутие живота, боль вокруг пупка |
| Паразитарный энтероколит | Гельминты, простейшие микроорганизмы | Умеренная и сильная боль в животе, диспепсические явления, снижение веса |
| Токсический энтероколит | Отравление химическими веществами | Тошнота, рвота, боли в животе, нарушение стула и иные специфические симптомы отравления отдельными веществами |
| Аллергический энтероколит | Пищевые аллергены | Слабая боль в животе, вздутие живота, диарея или запор. Возможные внекишечные проявления аллергии (кожная сыпь, зуд) |
| Алиментарный энтероколит | Погрешности питания | Вздутие живота, слабый и умеренный болевой синдром, метеоризм, тошнота, рвота, диарея или запор |
| Механический энтероколит | Опухоли, дивертикулы и иные препятствия | Запор, боль в животе в месте препятствия |
Причины и факторы риска развития болезни
Причины:
- Инфекция. Источником заболевания могут быть специфические микроорганизмы: шигеллы, сальмонеллы и др. Возможно развитие вторичного бактериального и грибкового поражения после подавления местного иммунитета.
- Паразитарная инвазия. Наблюдается при заражении гельминтами и простейшими (амебы, лямблии).
- Токсическое поражение. Слизистая кишечника воспаляется при отравлении химическими веществами (лекарственные средства, яды, тяжелые металлы).
- Аллергическая реакция. Поражение кишечника возникает при поступлении в организм пищевых аллергенов. Это могут быть морепродукты, молоко, экзотические фрукты. Чаще встречается у детей.
- Погрешности в питании. Энтероколит возникает при употреблении острой, жирной, пряной, жареной пищи. Отмечается поражение кишечника и на фоне переедания.
- Механический фактор. Воспаление кишечника возникает при длительных запорах, вызванных травмой, опухолью, снижением моторики и др.
Группы риска:
- дети до 1 года;
- подростки;
- беременные женщины;
- пожилые люди;
- люди с заболеваниями обмена веществ.
Диагностика
Для выявления патологии и поиска ее причин применяются такие методы:
- Осмотр специалиста. Выставить первичный диагноз может терапевт, но для уточнения характера патологии и подбора схемы лечения нужно обратиться к гастроэнтерологу. При осмотре врач обращает внимание на общее состояние больного, цвет кожи, отмечает локализацию и характер болей в животе.
- Общеклинические анализы крови и мочи. Помогают оценить общее состояние больного, выявить воспалительный процесс, найти сопутствующую патологию.
- Анализ кала. Копрограмма – основной метод диагностики нарушения пищеварительной функции кишечника.
- Бактериологический посев кала. Назначается при подозрении на инфекционную природу болезни. Позволяет выявить возбудителя и определить его чувствительность к лекарственным средствам.
- Анализ кала на гельминты и простейшие. Назначается при предполагаемой паразитарной инвазии.
- УЗИ брюшной полости. Позволяет выявить патологию кишечника и других органов (желудка, печени, поджелудочной железы).
- Эндоскопические методы исследования. Ректороманоскопия и колоноскопия позволяют визуально оценить состояние кишечника, выявить патологию и взять материал на исследование.
- Рентгеноконтрастное исследование. Помогает выявить дефекты кишечной стенки, опухоли, нарушение пассажа.
- Биопсия тканей кишечника. Позволяет выставить окончательный диагноз и морфологически подтвердить воспаление.
Лечение
Воспаление кишечника лечится консервативно. Операция показана только при наличии механических препятствий – опухолей, дивертикулов и др. После хирургического вмешательства функция кишечника восстанавливается, и воспаление уходит.
Первая помощь при остром поражении кишечника
При развитии симптомов острого энтероколита необходимо:
- обеспечить больному физический покой;
- начать регидратационную терапию солевыми растворами;
- соблюдать водно-чаевую диету. До стихания симптоматики нельзя есть. Можно пить простую воду, некрепкий сладкий чай;
- при сильных болях в животе показаны спазмолитики;
- при подозрении на инфекционную природу заболевания можно начать прием адсорбентов.
Основная опасность острого энтероколита – обезвоживание. Для профилактики потерь жидкости при диарее применяются глюкозо-солевые растворы. Приобрести препарат можно в аптеке. Готовый порошок нужно развести строго по инструкции. Принимать небольшими порциями до стихания симптомов болезни.
Можно приготовить раствор для регидратации самостоятельно:
- 18 г сахара;
- 3 г поваренной соли;
- 1 литр воды.
Дальнейшая тактика определяется врачом.
До визита доктора нельзя принимать антибиотики, сильные обезболивающие средства и иные медикаменты (кроме спазмолитиков) – это меняет симптоматику болезни и мешает выставить верный диагноз.
Диета
При остром воспалении кишечника в первые сутки есть нельзя. Разрешено пить воду, чай и растворы для регидратации. Запрещено пить молоко, кофе, крепкий чай, алкоголь, фруктовые, овощные и ягодные соки. Эти напитки усиливают выведение мочи и перегружают пищеварительный тракт, что ведет к ухудшению состояния пациента.
После стихания острой симптоматики рацион расширяется:
- некрепкие мясные и рыбные бульоны;
- рисовый отвар;
- каши на воде;
- рубленое мясо.
В течение 2-4 недель рекомендуется придерживаться диеты, разработанной для хронической формы патологии.
| Разрешенные продукты | Запрещенные продукты |
|
|
Общие принципы питания:
- Рекомендуется 5-6 приемов пищи в течение дня. Порции должны быть небольшими. Дробное питание разгружает пищеварительный тракт и ускоряет выздоровление.
- Последний прием пищи должен быть не менее чем за 2 часа до сна.
- Пищу нужно готовить на пару и отваривать. Можно запекать, но не стоит увлекаться выпечкой. Жареные блюда не рекомендуются.
- Если нет патологии почек и сердца, следует пить не менее 1,5 литров жидкости в сутки.
Медикаментозная терапия
В лечении острого и хронического энтероколита применяются такие средства:
- Антибактериальные и противогрибковые препараты. Назначаются при инфекционной природе заболевания. Выбор конкретного средства, его дозировка и длительность лечения будут зависеть от выявленного возбудителя болезни.
- Противопаразитарные препараты. Назначаются только при выявленных кишечных паразитах после полного обследования.
- Адсорбенты. Выводят токсины и продукты обмена из организма. Назначаются при инфекционном, токсическом и аллергическом энтероколите.
- Пробиотики. Восстанавливают микробный пейзаж кишечника. Показаны при любой форме патологии.
- Ферменты. Регулируют работу кишечника, восстанавливают моторику, улучшают пищеварение. Рекомендованы при любой форме заболевания.
- Спазмолитики. Расслабляют стенки кишечника, устраняют боль.
- Пеногасители. Если воспаление связано с избыточным образованием газов в кишечнике, назначаются средства, устраняющие вздутие живота и метеоризм.
- Витамины. Назначаются при снижении веса и явных нарушениях всасывания пищи. Рекомендованы при поражении тонкой кишки.
Немедикаментозная терапия
В дополнение к основной терапии назначаются:
- Физиопроцедуры. Состояние улучшается после магнитотерапии, амплипульстерапии.
- Рефлексотерапия. Практикуется воздействие на рефлексогенные точки для улучшения состояния больного.
- Санаторно-курортное лечение. Продлевает период ремиссии и снижает частоту обострений.
- Лечебная физкультура. Регулярные тренировки улучшают перистальтику кишечника, облегчают переваривание пищи и продляют ремиссию.
- Консультация психотерапевта. Некоторые заболевания кишечника имеют психосоматическую природу.
Все предложенные методы разрешены только после стихания острой симптоматики.
Народные средства
Методики народной медицины используются только в комплексе с медикаментозной терапией и не в ущерб основным назначениям врача. Они снимают симптоматику, но не влияют на причину заболевания. Рекомендуется применение таких растительных средств:
- картофельный и капустный сок;
- смесь алоэ с медом;
- шалфей;
- тысячелистник;
- кора дуба;
- зверобой.
Осложнения и прогноз
Отказ от лечения грозит развитием таких осложнений:
- Обезвоживание. Наблюдается при остром воспалении кишечника, сопровождающемся диареей. Грозит гибелью больного.
- Нарушение обмена веществ. Нехватка питательных элементов на фоне поражения тонкого кишечника препятствует нормальной работе внутренних органов.
- Авитаминоз и гиповитаминоз. Недостаточное поступление витаминов в тонкой кишке нарушает функционирование всех органов и систем.
Прогноз благоприятный при своевременном обращении к врачу. Если будет найдена причина патологии и начато лечение, можно избежать развития осложнений. Последствия острого воспаления проходят в течение 4-6 недель. Спустя 2 месяца кишечник восстанавливается. Хроническая патология остается на всю жизнь. Цель терапии – добиться удлинения периодов ремиссии и сократить частоту обострений заболевания.
Профилактика
Общие рекомендации:
- Контроль качества продуктов питания. На стол должны попадать только продукты с нормальным сроком годности.
- Соблюдение правил личной гигиены. Мытье рук перед едой снижает риск инфицирования и развития патологии.
- Рациональное питание. Не стоит увлекаться пряностями и приправами, жареной и жирной пищей, фастфудом.
Рекомендуется регулярно проходить врачебные осмотры. Своевременное выявление патологии позволяет избежать развития осложнений.
Источник
Автор Руслан Хусаинов На чтение 7 мин. Опубликовано 01.02.2019 11:41
Обновлено 01.02.2019 08:52
Болезнь Крона — это хроническое заболевание, которое вызывает воспаление в пищеварительном тракте. В то время как лекарственные препараты зачастую эффективны при лечении и профилактике симптомов, некоторым людям может потребоваться хирургическое вмешательство, если стандартное лечение не дает результата. Одним из видов операции, который врач может порекомендовать людям с болезнью Крона, является резекция кишечника. Эта процедура включает в себя удаление части тонкой кишки.
В этой статье мы обсудим, что такое резекция кишечника и чего ожидать до, во время и после операции. Мы также рассмотрим риски и осложнения, перспективы и другие виды хирургии при болезни Крона.
Что такое резекция кишечника?
Резекция кишечника — это хирургическая процедура, которую врачи используют для лечения некоторых людей с болезнью Крона. Когда воспаление влияет на кишечник, оно может иногда вызывать стриктуру. Стриктуры представляют собой участки кишечника, которые сужаются из-за значительного воспаления и блокируют прохождение переваренной пищи. Неразрешимые стриктуры могут привести к сильной боли в животе и судорогам. По обе стороны от кишечной стриктуры могут быть здоровые ткани. Во время резекции кишечника хирург удаляет только поврежденную часть кишечника и затем соединяет два здоровых конца.
Когда необходима резекция кишечника?
По данным Национального института диабета, болезней органов пищеварения и почек (National Institute of Diabetes and Digestive and Kidney Diseases), людям с болезнью Крона обычно требуется хирургическое вмешательство. Исследования показывают, что около 60% людей перенесли операцию в течение 20 лет после постановки диагноза болезни Крона. Врач может порекомендовать операцию людям со стриктурами, которые не поддаются стандартному лечению. Резекция кишечника может быть необходима, когда другие виды оперативного вмешательства, такие как стриктурная пластика, неэффективны или не являются подходящим вариантом. Стриктура может замедлить усвоение пищи и вызвать несколько симптомов, в том числе:
- вздутие живота;
- боль в животе и спазмы;
- тошноту и рвоту;
- запор.
Эти симптомы могут очень серьезны и могут привести к потенциально опасным осложнениям, таким как перфорация, формирующаяся в стенке кишечника. Врач также может порекомендовать резекцию кишечника с образованием свищей. Свищ — это искусственный канал, который образуется между двумя различными частями кишечника или соединяет кишечник с другим органом. Свищи могут возникать после сильного воспаления кишечной стенки. Во время резекции кишечника хирург сосредоточится на удалении свища и поврежденных тканей вокруг него.
Эффективность
Резекция кишечника может облегчить симптомы болезни Крона и помочь вызвать ремиссию, которая является длительным периодом без симптомов. Для некоторых людей этот бессимптомный период может длиться много лет. Если резекция кишечника прошла успешно, она должна полностью удалить стриктуру или свищ кишечника. Тем не менее, все еще возможно, что другая стриктура или свищ вернется позже, либо в той же области, либо в другой части кишечника.
Как подготовиться
В зависимости от обстоятельств врач может дать определенные рекомендации человеку для подготовки к операции. Они могут включать изменения в типе или дозировке существующих лекарственных препаратов. Врач также может назначить лекарственные препараты или антибиотики для предотвращения инфекции. Человеку может потребоваться очистить кишечный тракт за день до операции. Врач может посоветовать пациенту использовать клизму, пить много воды или выпить специальный раствор, который поможет очистить кишечник. Большинство операций требуют, чтобы человек воздерживался от приема пищи в течение определенного периода перед операцией. Врач сообщит пациенту, нужно ли ему голодать и как долго. Перед голоданием лучше всего есть здоровую пищу и избегать продуктов, которые могут раздражать пищеварительный тракт.
Во время операции
Перед началом операции анестезиолог вводит пациента в наркоз. При общем наркозе человек находится без сознания, и он не будут чувствовать никакой боли во время процедуры. Существует 2 основных типа резекции тонкой кишки: лапароскопическая и открытая хирургия. Лапароскопическая операция подразумевает под собой небольшие разрезы на животе для проникновения в брюшную полость. Затем хирург вводит лапароскоп и небольшие хирургические инструменты через отверстие. Лапароскоп представляет собой тонкую трубку с камерой и светом на конце, которая позволяет хирургу видеть брюшную полость с помощью монитора. Во время открытой операции хирург делает больший разрез и выполняет процедуру со стандартным хирургическим оборудованием.
После того, как хирург выполнил резекцию кишечника, он зашивает разрез и накладывает повязку.
После операции
После резекции кишечника пациент обычно находится в больнице около недели. Врачи проводят постоянное наблюдение за пациентом, чтобы убедиться, что операция прошла успешно и что нет никаких осложнений. Когда человек покидает больницу, врачи зачастую назначают обезболивающие препараты и антибиотики, чтобы поддерживать организм по мере выздоровления.
Восстановление после резекции кишечника
Полное восстановление после резекции кишечника занимает много времени, зачастую до 2 месяцев. В течение этого времени врачи регулярно проверяют состояние пациента. В целом, врачи рекомендуют избегать таких действий, которые вызывают нагрузку на живот, таких как тяжелая атлетика или тяжелая физическая активность. Они также могут дать человеку дополнительные рекомендации по физическим упражнениям.
Во время выздоровления кишечник должен заживать. Определенная диета может помочь уменьшить нагрузку на кишечник, способствуя процессу заживления. Как правило, в рекомендациях следует употреблять мягкие, легко усваиваемые продукты, такие как картофель, рис и макароны.
Осложнения после резекции кишечника
После операции возможны осложнения. Например, человек может неадекватно отреагировать на анестетик. Инфекции и кровотечение также возможны на месте операции. В редких случаях анастомоз может рассоединиться. Это осложнение потенциально опасно для жизни и требует немедленного лечения. Другие возможные осложнения включают почечную недостаточность и образование свищей. Операция может также привести к другому осложнению, называемому синдромом короткой кишки. Тонкая кишка отвечает за поглощение питательных веществ из пищи в кровоток. Удаление слишком большого количества кишечника может привести к дефициту питательных веществ у некоторых людей.
Прогноз
Резекция кишечника может помочь людям избавиться от симптомов на протяжении многих лет. Тем не менее, симптомы могут в конечном итоге вернуться. По данным Фонда Крона и Колита (Crohn’s & Colitis Foundation), симптомы проявляются примерно у 50% взрослых в течение 5 лет после резекции кишечника. Воспаление обычно поражает ту часть кишечника, где проводилась операция, но может возникнуть и в других местах. Лекарственные препараты могут помочь в лечении этих симптомов, но некоторым людям может потребоваться повторная операция. Врач может посоветовать возможные варианты лечения, если симптомы вернутся.
Другие виды оперативного вмешательства при болезни Крона
Другие хирургические процедуры доступны для лечения болезни Крона. Они включают:
Стриктуропластика
Для многих людей со стриктурой резекция кишечника может не потребоваться. Вместо этого врач может порекомендовать стриктуропластику, которая является видом операции по расширению суженного участка, не удаляя при этом часть кишечника.
Колэктомия
Если болезнь Крона поражает длинный отрезок толстого кишечника, врач может порекомендовать колэктомию. Эта процедура включает в себя удаление всей или части толстой кишки.
Проктоколэктомия
Если воспаление поражает продолжительный отрезок как толстого кишечника, так и прямую кишку, может потребоваться полное удаление обоих отделов. Затем хирург соединит конец тонкой кишки с отверстием в нижней части живота, чтобы каловые массы безопасно эвакуировались из кишечника.
Выводы
Для некоторых людей с болезнью Крона врач может порекомендовать резекцию кишечника для лечения тяжелых осложнений, таких как стриктуры и свищи. Операция включает в себя удаление поврежденного участка тонкой кишки и затем соединение здоровых участков. Успешная операция по резекции кишечника может позволить человеку жить годами без симптомов. Однако у некоторых людей симптомы могут вернуться, и иногда может потребоваться повторная операция. Для человека важно заботиться о своем организме перед операцией и во время восстановления, чтобы дать себе шанс на излечение. Тесное сотрудничество с врачом может помочь поддержать правильное выздоровление и снизить риск осложнений.
Авторы другого исследования утверждают, что у пациентов с болезнью Крона чаще отмечаются тревожные расстройства.
Источник
