Воспаление клетчатки прямой кишки лечение

Проктит – воспаление слизистой оболочки прямой кишки, которое возникает в результате изменения баланса в микрофлоре кишечника и при появлении в ней большого количества условно-патогенных микроорганизмов.
Причины развития заболевания
Спровоцировать развитие заболевания могут многочисленные факторы:
- погрешности в питании (преобладание в меню острых блюд и частое употребление алкогольных напитков);
- авитаминозы;
- перенесенные инфекции (ангина, грипп, дизентерия), а также венерические заболевания и пищевые отравления;
- дисбактериоз кишечника после антибиотиков;
- нарушение кислотного баланса желудочного сока, который возникает при некоторых заболеваниях пищеварительной системы;
- патологии печени, поджелудочной железы и желчного пузыря;
- оперативные вмешательства при заболеваниях прямой кишки;
- механические повреждения слизистой прямой кишки инородными телами;
- ошибочное использование химических препаратов при постановке клизм (мышьяка, свинца, хлористого кальция, карболовой кислоты, раствора сулемы);
- температурные раздражители, в результате воздействия которых возникает ожог на слизистой;
- воспалительные процессы в соседних органах (парапроктит, эндометрит, простатит, параметрит, цистит, вульвовагинит и др.);
- застой каловых масс (хронические запоры);
- злоупотребление слабительными препаратами;
- частое использование клизм;
- лучевая терапия;
- аллергическая реакция.
Чаще всего причиной заболевания становится проникновение в стенку прямой кишки какой-либо кишечной инфекции (балантидии, энтерококка, трихомонады, кишечной, дизентерийной или брюшнотифозной палочек) или микрофлоры некоторых специфических инфекций (сифилиса, туберкулеза, гонореи, кокцидиоидоза, актиномикоза или кандидомикоза). При этом развивается острый проктит, который со временем может перейти в хронический процесс.
Хроническое воспаление прямой кишки чаще всего появляется после перенесенного острого проктита или колита. Оно редко бывает первичным заболеванием. Обычно ему предшествует ряд патологий. У большинства пациентов, которые перенесли сеансы лучевой терапии при злокачественных заболеваниях органов малого таза, часто развивается лучевой проктит, протекающий в легкой степени.
Классификация проктита
По характеру течения заболевания различают:
- острый;
- подострый;
- хронический (атрофический, гипертрофический и постлучевой).
По патологоанатомическим особенностям процесса различают:
- катаральный;
- слизистый;
- геморрагический;
- фиброзный;
- гнойный;
- язвенный.
По локализации воспалительного процесса различают:
- криптит – воспаление морганиевых крипт – углублений в стенке заднепроходного канала;
- сфинктерит – воспаление слизистой и кожи анального канала;
- папиллит – воспаление анальных сосочков.
По развитию процесса различают первичный и вторичный проктит.
Симптомы заболевания
Острый проктит развивается быстро и протекает довольно тяжело. Его основные проявления:
- повышение температуры тела;
- сильный озноб;
- резкая боль в прямой кишке, которая становится интенсивной при каждом акте дефекации;
- частые тенезмы при постоянных (хронических) запорах;
- при поносе возможно появление в кале крови и гноя (особенно при гонорейном проктите);
- чувство тяжести в прямой кишке;
- болевые ощущения в промежности;
- тянущая боль в спине;
- сильное жжение в области ануса.

Хроническое воспаление прямой кишки появляется незаметно, при этом общие симптомы практически отсутствуют. Из местных признаков во время обострения процесса пациенты отмечают:
- дискомфорт в прямой кишке;
- зуд;
- мокнутие кожи;
- жжение в анальной области;
- появление в кале небольшого количества слизи.
Эти признаки часто игнорируются пациентами, и они избегают обращаться к врачу, а стараются обходиться домашними средствами для лечения. Но воспалительный процесс при этом прогрессирует, способствуя появлению осложнений, таких как:
- геморрой;
- парапроктит;
- трещина заднего прохода.
Диагностика заболевания
Диагноз ставит врач-проктолог. Для этого, помимо опроса, пациент проходит следующие виды обследований:
- Пальпацию – ощупывание прямой кишки рукой. Это позволит выявить зону болезненности и наличие воспалительного процесса.
- Ректороманоскопию – инструментальный метод обследования прямой кишки, что дает возможность визуально увидеть очаги воспаления, гипертрофические или атрофические изменения слизистой, наличие язв, ложных полипов, состояние подслизистого слоя и многое другое. Во время этого исследования проводится биопсия – забор материала для гистологического исследования. Она нужна для дифференциального диагноза, поскольку похожие симптомы могут появляться при начальных стадиях опухолевых патологий.
- Бактериологический посев кала – лабораторный метод обследования, позволяющий определить тип возбудителя заболевания и его чувствительность к антибактериальным препаратам.
Как лечить проктит
Лечение заболевания заключается в устранении причины, вызвавшей воспаление. При этом создаются все необходимые условия для успешной терапии, в первую очередь – постельный режим, прием антибиотиков, симптоматическая терапия, а также щадящая диета. Из рациона необходимо убрать продукты, содержащие клетчатку, а также острые, пряные, соленые, жареные, жирные блюда и алкоголь. Препараты, которые применяют при лечении проктита:
- антибиотики (Колимицин, Неомицин-сульфат);
- сульфаниламиды (Дисульфан, Фталазол, Сульфодимезин);
- обезболивающие-антисептики (свечи с экстрактом красавки, Бетиол, Анузол).
Помимо препаратов, пациенту назначают ряд процедур:
- теплые клизмы с добавлением перманганата калия, настоя ромашки, рыбьего жира, этакридина, протаргола или колларгола;
- субаквальные ванны – подводное промывание кишечника с помощью специальных инструментов;
- промежностный душ или теплые сидячие ванны с дезинфицирующими средствами (например, Танином);
- при наличии язвенного процесса нанесение антибиотиков или сульфаниламидов в виде порошка непосредственно на поверхность слизистой при помощи ректороманоскопа или ректального зеркала.
При запорах рекомендуется периодически использовать слабительные препараты и клизмы, а также регулировать стул с помощью диеты. В период ремиссии может быть предложено санаторно-курортное лечение.
Добавить комментарий
Источник
Воспаление прямой кишки относится к числу неопасных для здоровья человека заболеваниям. Эта патология характеризуется поражением слизистой оболочки толстого отдела кишечника, располагающегося возле сфинктера. Симптомы при воспалении прямой кишки протекают в слабовыраженной форме. При этом последствия проктита носят достаточно серьезный характер. В этом и заключается основная опасность заболевания.
Избавиться от патологии позволяют противовоспалительные свечи, антибиотики и другие лекарства, часть из которых можно применять в домашних условиях. Терапию проктита должен определить врач. Только он знает, как лечить воспаление прямой кишки правильно.
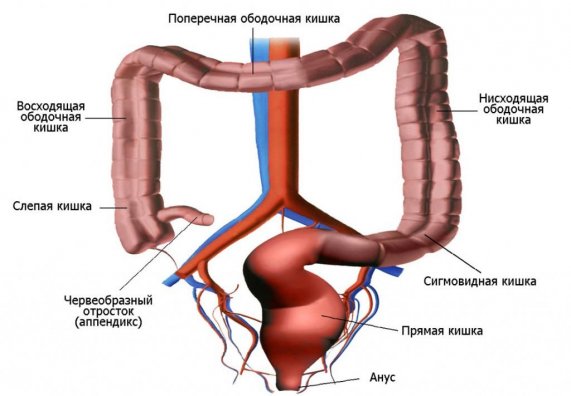
Причины возникновения заболевания
Воспаление в прямой кишке может возникнуть по целому ряду причин, нередко не связанных друг с другом. Факторы, предрасполагающие к развитию патологии, принято разделять на две большие группы:
Местные:
Воспалительный процесс в прямой кишке возникает из-за:
- Введение в задний проход веществ, раздражающих слизистую оболочку кишечника, или инородных тел. Это могут быть ректальные свечи, созданные на основе народных рецептов, эфирные масла и другие средства. Обычно симптомы воспаления слизистой прямой кишки в подобных обстоятельствах только усиливаются.
- Механическое повреждение. Часто возникает вследствие самомассажа предстательной железы, области вокруг заднего прохода.
- Инфицирование кишечника при переходе бактерий с соседних тканей. Это могут быть воспаление клетчатки около прямой кишки, поражение влагалища и других близкорасположенных органов.
- Злокачественное новообразование в кишечнике.
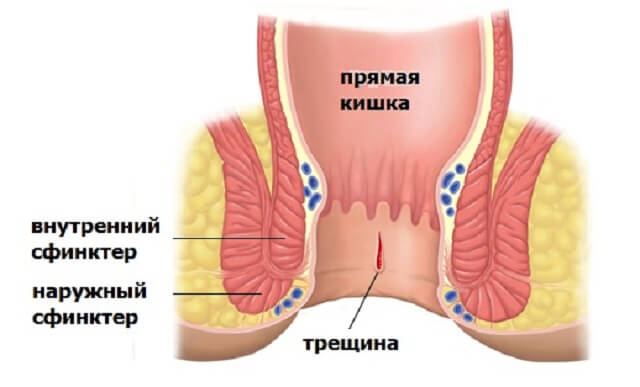
Общие:
К числу общих причин, обуславливающих образование очагов воспаления в районе сфинктера, относят заболевания различного характера:
- Инфекционные патологии (энтеровирусы, эшеригиоз, сальмонелез). Появление очагов воспаления часто провоцирует длительная диарея.
- Аутоиммунные патологии (болезнь Шагаса).
- Паразиты.
- Инфекции, передающиеся половым путем (сифилис, гонорея).
- Заболевания, приводящие к нарушению моторики кишечника. Подобные проблемы могут быть вызванные неудачно проведенной операцией на органе.
- Кишечная форма лучевой болезни. Она возникает после длительного лечения раковой опухоли.
- Неправильный рацион.
- Регулярные запоры.
- Патологии органов ЖКТ. Кишечник поражается также в случаях длительного течения застойных процессов в органах малого таза. Это могут быть геморрой, простатит, аденома простаты, варикоз. Еще одним важным факторов, способствующим образованию очагов воспаления, является слабая иммунная система.
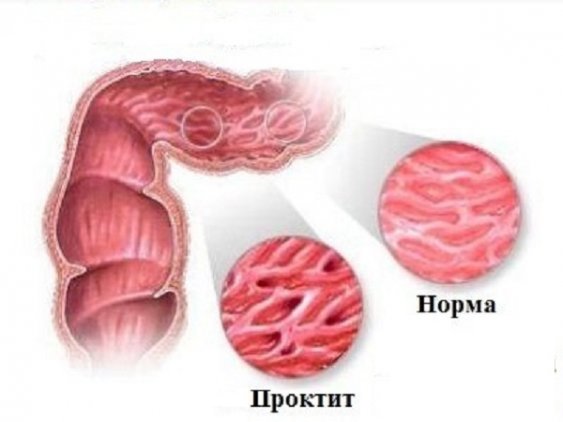
Спровоцировать возникновение проктита, помимо вышеперечисленных факторов, могут следующие причины:
- частые простуды;
- переохлаждение;
- нарушение работы кишечника.
Симптоматика заболевания
Проктит протекает в трех формах. В связи с этим симптомы заболевания могут отличаться друг от друга. В острой форме о наличии патологии свидетельствуют два основных явления:
- Болевые ощущения. Боль носит тянущий характер и протекает со средней интенсивностью. Неприятные ощущения часто иррадиируют в брюшную область, поэтому пациент в ходе обследования не может точно указать их локализацию. Болевой синдром всегда усиливается во время дефекации.
- Длительные неприятные ощущения становятся причиной повышенной раздражительности пациента.
- Нарушение дефекации.

Второй яркий симптом, указывающий на проблемы с кишечником. В каловых массах обнаруживается большое скопление слизи. Ее появление объясняется участившимися позывами к дефекации. В ряде случаев наблюдается выделение небольших сгустков крови. Из-за психологического барьера, возникающего вследствие боязни в очередной раз посетить туалет, возникают запоры.
Нарушение моторики желудка.
- Повышение температуры до 37,5 градусов.
- Снижение аппетита.
Хроническая форма рассматриваемой патологии характеризуется тем, что периоды обострения сменяются затяжной ремиссией. Диагноз ставится только в том случае, если недуг проявляет себя в течение шести и более месяцев.
В периоды ремиссии о наличии проктита свидетельствуют в основном неприятные ощущения, возникающие в области заднего прохода. Обычно хроническая форма недуга возникает на фоне длительного течения других патологий. Поэтому проблемы, с которыми сталкивается пациент, в первую очередь отражают основное заболевание.
Некоторые врачи выделяют лучевую форму проктита в отдельный вид. Главным признаком патологии является выраженная боль, длящаяся в течение достаточно продолжительного отрезка времени. Современная медицина пока не может предложить средства, позволяющего эффективно устранить этот симптом.
Помимо болевых ощущений пациент сталкивается со следующими проявлениями лучевого проктита:
- слабый иммунитет;
- резкое снижение аппетита;
- признаки, характерные для общей интоксикации организма;
- уменьшение общей массы тела пациента.

Также к числу симптомов, характерных для проктита, относятся изменения, происходящие в области анального отверстия:
- стенки прямой кишки становятся красными;
- появление трещин и отверстий свищевых каналов;
- вокруг анального отверстия наблюдается покраснение кожных покровов;
- при хронической форме недуга возможно появление геморроидальных узелков.
Виды патологии
В зависимости от характера поражения слизистой оболочки рассматриваемая патология подразделяется на несколько видов:
- Катаральный. Он возникает в основном при воздействии на прямую кишку раздражающих веществ. Патология характеризуется отеканием слизистой оболочки, образованием на стенках мелких гематом, гнойничков. Также возможно увеличения объема выделяемой слизи. Появление гнойничков часто провоцируют патогенные микроорганизмы.
- Полипозный. Основным признаком образования полипозной формы проктита является появление в прямой кишке полипов, или доброкачественных выростов.
- Эрозивный. Возникает обычно при длительном течении патологии. Эрозивный вид характеризуется истончением поверхностного слоя кишечника.
- Язвенный. Для данной формы недуга свойственно появление глубоких эрозий, поражающих мышечные волокна прямой кишки.
- Смешанный. Возникает вследствие воздействия нескольких провоцирующих факторов.
Диагностика
Диагностика проктита предполагает проведение комплекса мероприятий, направленных на установление истинной причины развития заболевания. Предусматриваются следующие методы:
- Пальпация прямой кишки. Пальпация позволяет не только установить наличие очагов воспаления, но и обнаружить причину, спровоцировавшую появление заболевания. Пациент в ходе обследования занимает коленно-локтевую позу, а врач вводит в анальное отверстие палец.
- По окончании процедуры анализу подвергаются:
выделения из кишечника;
наличие новообразований в области, где была проведения пальпация;
состояние стенок кишечника. - Инструментальные методы. Инструментальные методы исследования предоставляют наиболее полную картину о патогенных процессах, протекающих в кишечнике. Постановка диагноза осуществляется посредством:
- Аноскопии. Обследование проводится при помощи проктологического зеркала. Данный прибор улучшает обзор прямой кишки.
- Ректороманоскопии. Длинная эластичная трубка вводится в анальное отверстие пациента на глубину до 30 см. Метод позволяет оценить состояние слизистой оболочки и установить форму патологии.
- Аноскопия проводится в первый день после обращения пациента с проблемой. Но к ректороманоскопии требуется трехдневная подготовка, в ходе которой больной должен соблюдать определенную диету, исключив из рациона богатые клетчаткой продукты. В дальнейшем пациенту ставится несколько клизм для полного промывания кишечника.
При подозрении на наличие злокачественного новообразования назначается проведение биопсии, предполагающей забор небольшого количества тканей и их последующее исследование под микроскопом. Дополнительно назначаются анализы кала, крови и мочи. Последние методы рекомендованы в случаях, когда наблюдаются сопутствующие заболевания.
Лечение
Лечение воспаления прямой кишки начинается с назначения специальной диеты. Она позволяет за относительно короткий срок снять уменьшить проявление основных симптомов, характерных для проктита.
Диета предполагает отказ от потребления следующего:
- жирные и острые блюда;
- пряности;
- кислые продукты.
Их следует заменить на жидкие блюда и овощи, приготовленные на пару. Также рекомендуется заниматься физическим упражнениям, не нагружая при этом сильно организм. Они препятствуют образованию застойных процессов в области малого таза.
Лечение проктита проводится как в домашних условиях, так и амбулаторно. В терапии недуга применяются следующие препараты:
Противовирусные и антибактериальные. К их числу относятся Левомицетин, Пенициллин, Метронидазол.
Свечи от воспаления прямой кишки. Они помогают снимать болевой синдром. Противоаллергические средства. Их применяют с целью расслабления мышечных волокон кишечника.
Свечи с метилурацилом. Назначаются для восстановления слизистой оболочки.
Гормональные лекарства. Применяются только в редких случаях. Они позволяют быстро унять боль и чувство жжения.
Лекарственные препараты, а также их дозировку и способ применения должен назначать лечащий врач на основании данных, полученных в ходе диагностики.
Терапевтические мероприятия, направленные на устранение очагов воспаления, включают в себя дополнительные процедуры:
- сидячие ванночки с добавлением марганцовки;
- клизмы с травяными сборами;
- бальнеотерапевтические методы лечения;
- массаж;
- физиотерапия;
- лечение грязями.
Лечение проктита необходимо проводить своевременно. Длительное течение недуга может спровоцировать появление следующих осложнений:
- парапроктит (воспаление тканей кишечника);
- сигмоидит (воспаление сигмовидной кишки);
- опухоли.
Профилактика
В целях профилактики проктита рекомендуется регулярное соблюдение ряда условий:
- Своевременное лечение кишечных патологий.
- Устранение воспалительных процессов в органах, расположенных в непосредственной близости от кишечника.
Правильное питание, предполагающее ограничение в рационе жареных и жирных продуктов.
Отказ от алкогольных напитков и курения. Соблюдение правил гигиены в отношении половых органов и анального отверстия. Применение средств контрацепции при половых контактах.
Источник
Чем лечить проктит в домашних условиях?
Медикаментозное лечение проктита делится на общее и местное. При воспалении слизистой прямой кишки назначают антибиотики в таблетках и инъекциях (при инфекционной, гонококковой природе заболевания и наличия других заболеваний пищеварительной системы.
Местное лечение (свечи от воспаления и обезболивающие, микроклизмы) помогают облегчить симптомы и восстановить слизистую.
Медикаменты
Препараты для лечения проктита не стоит выбирать самостоятельно. Это должен сделать врач с учетом точной причины, характера протекания заболевания и наличия сопутствующих патологий.
Например, бесконтрольный прием антибиотиков может усилить дисбактериоз в кишечнике. В итоге усилится и воспаление в прямой кишке.
Лечение народными средствами
Вылечить проктит только средствами нетрадиционной медицины не получится. Их нужно применять параллельно с основным лечением – для ускорения процесса.
Наиболее часто применяют:
- Травяные отвары. Их пью натощак, за полчаса до еды. Это может быть отвар одного растения или комплексные сборы на основе череды, ромашки, подорожника, крапивы, одуванчика. Сухое сырье берут в равных пропорциях, затем заливают кипятком в соотношении 1 стакан на столовую ложку трав, настаивают. Каждый день нужно готовить новый отвар. Эти средства достаточно эффективны, но не действуют мгновенно, поэтому курс длится от 2 до 4 недель.
- Микроклизмы. С этой целью используется тот же отвар, что для приема внутрь, или небольшое количество масла. Заживляющим средство обладает облепиховое. Микроклизму нужно делать после естественного опорожнении кишечника, задерживать в себе на несколько часов. Чтобы устранить запор и сильную боль при прохождении каловых масс через анальный сфинктер, небольшое количество масла можно вводить в прямую кишку перед актом дефекации.
- Ванночки. Температура воды не должна быть горячей или холодной, чтобы не усилить воспаление. Оптимальный диапазон – 36-40 градусов. Можно использовать отвары трав с противовоспалительным эффектом: череду, ромашку, эвкалипт, мяту, сбор «Элекасол». Длительность процедуры – 10-15 минут. Перед ванночкой нужно провести гигиенические процедуры – вымыть анальную область с мылом.
Диета
Правильное питание поможет значительно улучшить состояние, уменьшить проявление симптомов и ускорить выздоровление.
В первую очередь необходимо исключить острую пищу, копчености и алкоголь: они даже «на выходе» раздражают слизистую и усиливают воспаление.
Питание должно быть таким, чтобы не случались задержки стула. Для этого нужно ограничить количество мучного, употреблять продукты с клетчаткой и пить достаточно воды, чтобы каловые массы были мягкими и не травмировали слизистую.
Но с клетчаткой важно не переусердствовать: избыток пищевых волокон усиливает перистальтику и раздражает стенки кишечника.
В рационе пациента с проктитом должны быть:
- Каши, отварные и тушеные овощи.
- Нежирное мясо, рыба, яйца.
- Кисломолочные продукты (если нет непереносимости, колита).
- Фрукты (желательно употреблять без кожуры).
- Травяные противовоспалительные чаи (ромашка, мята, фенхель).
Стоит убрать из рациона крепкий чай и кофе – они могут вызвать спазм сосудов прямой кишки и кровотечение.
Отказаться нужно от сладкого, магазинных соков, дрожжевой выпечки – они усиливают брожение в кишечнике и распространение воспаления.
Правильное питание поможет значительно улучшить состояние, уменьшить проявление симптомов и ускорить выздоровление.
В первую очередь необходимо исключить острую пищу, копчености и алкоголь: они даже «на выходе» раздражают слизистую и усиливают воспаление. Питание должно быть таким, чтобы не случались задержки стула.
Для этого нужно ограничить количество мучного, употреблять продукты с клетчаткой и пить достаточно воды, чтобы каловые массы были мягкими и не травмировали слизистую. Но с клетчаткой важно не переусердствовать: избыток пищевых волокон усиливает перистальтику и раздражает стенки кишечника.
В рационе пациента с проктитом должны быть:
- Каши, отварные и тушеные овощи.
- Нежирное мясо, рыба, яйца.
- Кисломолочные продукты (если нет непереносимости, колита).
- Фрукты (желательно употреблять без кожуры).
- Травяные противовоспалительные чаи (ромашка, мята, фенхель).
Видео – воспаление прямой кишки
Источник
