Воспаление корешка спинномозговых нервов грудного отдела
Корешковый синдром – симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
Общие сведения
Корешковый синдром – распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» – воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» – поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже – грудная. Пик заболеваемости приходится на среднюю возрастную категорию – от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.

Корешковый синдром
Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового синдрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе – к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева – имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
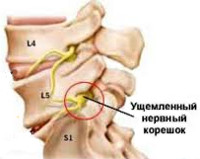
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном – поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами – к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации – массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях – их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Источник
В практике врача вертебролога грудной корешковый синдром встречается реже, чем компрессия нервов в поясничном или шейном отделе. Но, тем не менее, такое заболевание распространено среди относительно молодых людей, ведущих малоподвижный образ жизни с преимущественно сидячим трудом. Нарушение осанки, привычка сутулиться, слаборазвитый мышечный каркас спины, избыточная масс тела – все эти неблагоприятные факторы способны привести к преждевременной дегенерации хрящевой ткани межпозвоночных дисков. В результате этого развивается дорсопатия, приводящая к защемлению и поражению корешковых нервов.
Узнать больше достоверной информации про симптомы и лечение корешкового синдрома грудного отдела можно в предлагаемой вашему вниманию статье. Здесь рассказано про основные причины и факторы риска, осложнения и возможности применения методик мануальной терапии.
Для понимания этиологии данного патологического процесса предлагаем немного погрузиться в знания анатомии и физиологии позвоночго столба человека и грудного отдела в частности. Основные анатомические аспекты:
- позвоночный столб состоит из отдельных тел позвонков, которые вместе с боковыми дугообразными отростками образуем спинномозговой канал;
- тела позвонков разделяются между собой хрящевыми межпозвоночными дисками, сформированными из плотных фиброзных колец и располагающихся внутри пульпозных ядер;
- тела позвонков между собой связаны с помощью межпозвонковых суставов;
- стабильность положения тел позвонков обеспечивается продольными и поперечными связками, паравертебральным мышцами и физиологической высотой межпозвоночного диска;
- внутри позвоночника располагается спинной мозг, облаченный в твёрдую (дуральную) оболочку;
- от спинного мозга через расположенные в боковых поверхностях тел позвонков фораминальные отверстия отходят корешковые парные нервы (они отвечают за иннервацию отдельных частей тела);
- позвоночник подразделяется на пять условных отделов (шейный, грудной, поясничный, крестцовый и копчик);
- каждый отдел имеет ряд анатомических особенностей, например, в грудном на боковых поверхностях позвонков есть выступы, которые входят в реберно-позвоночный сустав, таким образом происходит крепление реберных дуг.
Дегенеративные дистрофические поражения хрящевой ткани межпозвоночных дисков являются ведущей причиной того, что происходит защемление корешкового нерва. В грудном отделе, ввиду его малоподвижности, подобные изменения развиваются реже, чем в пояснице и шее. Но помимо этого корешковый синдром может быть обусловлен и другими факторами негативного влияния. О них поговорим далее.
Если у вас присутствует боль в грудном отделе позвоночника, незамедлительно обратитесь на прием к врачу вертебрологу, ортопеду или неврологу. Это может быть клинический симптом многочисленных заболеваний. Диагноз поставить сможет только опытный врач.
В Москве можно записаться на первичный бесплатный прием к вертебрологу, неврологу или ортопеду в нашей клинике мануальной терапии. Здесь работают опытные доктора. Они в ходе первичного бесплатного приема проводят полноценный осмотр, собирают данные анамнеза, ставят предварительный диагноз и исключают наиболее вероятные причины развития корешкового синдрома. Затем каждый пациент получает индивидуальную рекомендацию по проведению обследования и лечения.
Чтобы записаться на бесплатный прием к доктору, заполните специальную форму, расположенную в конце этой страницы. Выберите доктора, к которому хотите попасть на прием. Введите свою имя и номер контактного телефона. В течение получаса (в рабочее время) с вами свяжется администратор нашей клиники. Он уточнит все детали вашего предстоящего визита.
Причины корешкового синдрома грудного отдела
Корешковый синдром грудного отдела – это не самостоятельное заболевание, а комплекс специфических неврологических симптомов, которые говорят о том, что произошло нарушение целостности нервного волокна на уровне выхода через фораминальные отверстия в боковой поверхности тела позвонка. При корешковом синдроме нарушается положение нерва и возможность его свободного прохождения. Чаще всего это следствие оказываемого давления.
Поэтому основные причины развития корешкового синдрома в грудном отделе позвоночника – это компрессия за счет развития разных патологических процессов. Они могут включать в себя следующие факторы:
- воспаление- при нем происходит отечная инфильтрация мягких тканей, за счет чего сужается просвет туннеля, в котором проходит корешковый нерв (может быть асептическое или инфекционное, аутоиммунное);
- травма костной ткани, связок и сухожилий, в результате чего формируется костная мозоль, остеофит, рубцовая деформация – все это также оказывает давление;
- нарушение положения тел позвонков (спондилолистез) на фоне нарушения осанки и искривления позвончого столба;
- снижение высоты межпозвоночного диска (протрузия), в результат чего фиброзное кольцо начинает выходить за пределы тел позвонков, которые оно разделяет между собой;
- выпадение части пульпозного ядра через разрыв фиброзного кольца (грыжа диска), оказывает раздражающие воздействие на окружающие мягкие ткани, может самостоятельно сдавливать корешковый нерв;
- разрастание остеофитов на поверхностях тел позвонков;
- деформация межпозвоночных суставов;
- разрушение реберно-позвоночных суставов;
- трещины и переломы реберных дуг;
- опухолевые патологи внутри грудной клетки, который при активном росте оказывают существенное давление на структуры позвоночного столба;
- инфекции позвоночника, спинного мозга и его оболочек.
Существуют факторы риска, присутствие которых в жизни человека существенно увеличивает шансы на появление корешкового грудного синдрома. К таким факторам негативного воздействия можно отнести следующие аспекты:
- избыточная масса тела, поскольку каждый лишний килограмм оказывает колоссальное давление на хрящевые ткани межпозвоночных дисков, провоцируя их разрушение;
- нарушение обмена веществ – при изменении в метаболизме хрящевые ткани не получают достаточно питательных веществ для восстановления разрушенных участков и начинают подвергаться дегенерации;
- ведение малоподвижного образа жизни с недостатком регулярных физических нагрузок на мышечный каркас спины (хрящевые ткани межпозвоночных дисков могут получать жидкость и питательные вещества только при диффузном обмене во время активной работы паравертебральных мышц, у них нет собственной кровеносной сети);
- употребление алкогольных напитков и курение – негативно влияет на тонус мелких кровеносных сосудов и снижает интенсивность микроциркуляции крови и паравертебральных мышцах;
- сутулость и искривление позвоночго столба в грудном отделе позвоночника;
- неправильно составленный рацион питания, в котором есть дефицит основных нутриентов, витаминов и минеральных веществ;
- неправильная организация спального и рабочего места;
- нарушение правильной постановки стопы, развитие косолапости и плоскостопия.
Исключая все возможные причины и факторы риска, можно добиться устранения корешкового болевого синдрома без применения сильнодействующих лекарственных препаратов.
Корешковый синдром грудного остеохондроза может развиваться на фоне серьезного поражения костной, хрящевой и соединительной ткани. Без видимой причины корешковый синдром грудного отдела позвоночника может появиться вследствие травматического воздействия. Напрмиер, после падения на спину, неловкого или резкого движения, удара и т.д.
Если симптомы грудного корешкового синдрома появились в результате негативного травматического воздействия, обратитесь как можно быстрее к травматологу. Этот специалист с помощью рентгенографического снимка исключит компрессионный перелом тела позвонка, трещины остистых и дугообразных отростков.
Симптомы корешкового синдрома грудного отдела позвоночника
Клинические симптомы корешкового синдрома грудного отдела позвоночника включают в себя острую боль, скованность движений, компенсаторное напряжение мышц в очаге поражения.
Клиническая картина развивается быстро. Сначала появляется бол в виде прострела в локальной части позвончого столба. Затем начинается распространение боли по ходу защемленного корешкового нерва. Боль может отдавать под лопатку, в область сердца, в грудину, в шею, затылок и в диафрагму. Некоторые пациенты отмечают затруднение вдоха и выдоха за счет поражения иннервации дыхательной мускулатуры.
Постепенно острые симптомы корешкового синдрома грудного отдела стихают и на первый план выходят исключительно неврологические признаки. На этом этапе клинические симптомы корешкового синдрома грудного отдела позвоночника указывают на то, что нарушается работа иннервационной сети. Они включают в себя:
- онемение на отграниченных участках кожных покровов в области грудной клетки, спины, лопаток, верхней части передней брюшной стенки;
- появление парестезий в виде ползающих мурашек;
- непроизвольное подергивание мышц;
- снижение мышечной силы;
- повышенная утомляемость мышц спины.
При появлении подобных симптомов необходимо как можно быстрее обратиться на прием к неврологу или вертебрологу. Без своевременно начатого лечения корешковый грудной синдром может привести к нарушению сердечного ритма, дыхательной и сердечно-сосудистой недостаточности.
Для подтверждения диагноза назначается рентгенографический снимок грудного отдела позвоночного столба в нескольких проекциях. В случае затруднения с постановкой точного диагноза пациенту рекомендуется провести обследование КТ и МРТ. Также может быть показано УЗИ внутренних органов, флюорография и т.д.
Лечение корешкового синдрома грудного отдела
Проводить изолированное лечение корешкового синдрома грудного отдела не представляется возможным, поскольку это не самостоятельное заболевание, а комплекс симптомов, указывающий на развитие той или иной патологии. Для проведения эффективного лечения корешкового синдрома грудного отдела позвоночника необходимо поставить точный диагноз. Только терапия основного заболевания позволяет купировать все неврологические синдромы.
Для постановки точного диагноза обратитесь за медицинской помощью к неврологу, ортопеду или вертебрологу. В Москве можно записаться на бесплатный прием к этим докторам в нашей клинике мануальной терапии.
Мы применяем для лечения только безопасные и эффективные методики воздействия:
- мануальное вытяжение позвончого столба позволяет увеличивать межпозвоночные промежутки и устранять давление с корешковых нервов;
- остеопатия для улучшения процессов микроциркуляции крови и лимфатической жидкости в очаге поражения хрящевой ткани;
- массаж для купирования избыточного напряжения мышечного волокна и восстановления эластичности мягких тканей, окружающих позвоночный столб;
- лечебная гимнастика и кинезиотерапия для восстановления тонуса мышц и диффузного питания хрящевой ткани;
- физиопроцедуры, иглоукалывание и многое другое.
Курс лечения для каждого пациента разрабатывается индивидуально. Поэтому, если хотите узнать про перспективы и возможности применения методов мануальной терапии в вашем случае заболевания, запишитесь на бесплатный прием к доктору прямо сейчас. Заполните форму, размещенную далее на страницу и с вами свяжется наш администратор.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
