Воспаление кожи нижних конечностей

Варикозный дерматит – это локальное воспалительное поражение кожи нижних конечностей, встречающееся у людей с хронической венозной недостаточностью. Дерматит при варикозе представлен зудящими экзематозными очагами на голенях в виде мокнущих бляшек, везикул, корочек. Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.
Общие сведения
Варикозный дерматит (застойный, гравитационный дерматит, варикозная экзема) характерен для 2,7-10% пациентов с венозной недостаточностью нижних конечностей. Обычно с ним сталкиваются люди после 50 лет – в этой группе распространенность патологии составляет 6-7%, но увеличивается с каждым десятилетием. В пожилом и старческом возрасте изменения на коже встречаются уже в 20-22% случаев. Гендерные и географические различия неоднозначны: имея относительный перевес у женщин-европеек, застойная экзема показывает значительную распространенность среди мужчин индийской национальности.
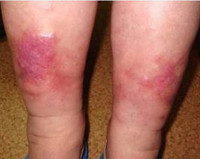
Варикозный дерматит
Причины
Главной причиной кожной патологии при гравитационном дерматите признана хроническая венозная недостаточность. Она вызывает комплекс нарушений, которые у ряда пациентов провоцируют воспалительный экзематозный процесс. На развитие болезни влияют следующие факторы:
- Трофические язвы. Вокруг язвенных дефектов возникает вторичный периульцерозный дерматит. Его развитию способствуют гиперчувствительность к препаратам местного действия, мацерация кожи при наложении мазевых повязок.
- Травмы и хирургические вмешательства. В условиях венозного застоя повреждение кожных покровов при травмах и хирургических вмешательствах ухудшает защитные свойства эпителия, ускоряет развитие воспалительного процесса, углубляет трофические расстройства.
- Сенсибилизация к микробам. Варикозную экзему называют разновидностью микробной, указывая на этиологическую связь с аллергизацией организма к антигенам резидентной и транзиторной флоры (золотистого стафилококка, бета-гемолитического стрептококка, дрожжеподобных грибков).
- Глубокие тромбозы и тромбофлебиты. Частота дерматита возрастает при указании в анамнезе на случаи глубоких тромбозов и тромбофлебита. Заболевания сопровождаются клапанной деструкцией, поддерживающей венозную гипертензию даже после реканализации стеноза.
К немодифицируемым факторам риска дерматита относят женский пол, наследственную предрасположенность (ассоциацию с антигенами HLA-B22HLA-Cw1). Неблагоприятное влияние оказывают ожирение, а также особенности образа жизни: гиподинамия, работа, связанная с длительным стоянием.
Патогенез
Механизм развития варикозного дерматита изучен достаточно хорошо. Дерматологические расстройства во многом объясняются эндотелиальной дисфункцией и воспалением. Важнейшая роль отводится венозной гипертензии с повышением гидростатического давления, усилением капиллярной проницаемости, экстравазацией эритроцитов и плазменных белков. Это провоцирует отек периваскулярных тканей, отложение в них гемосидерина, образование гиалиновых манжет. Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Замедление кровотока сопровождается лейкоцитарной адгезией, активацией нейтрофилов и макрофагов. Проникая в ткани, клеточные элементы высвобождают провоспалительные медиаторы, протеазы, активные формы кислорода, инициируя перикапиллярное воспаление. Ионы железа из отложений гемосидерина усиливают перекисное окисление липидов, активируют матриксные металлопротеиназы, создавая своеобразный порочный круг. Накопление в микроциркуляторном русле тромбоцитов с нарушением баланса коагуляции и фибринолиза запускают процесс локального тромбоза.
Последующий дисбаланс в капиллярной сети провоцирует фиброз и ремоделирование тканей, липодерматосклероз. Наблюдается дисфункция лимфатических сосудов, образуются звездчатые склеротические зоны, обедненные капиллярами (белая атрофия). Эти же процессы позже инициируют формирование язвенных дефектов. Кожному воспалению свойственна эпидермальная дисфункция (нарушение барьерных свойств, гиперпролиферация, десквамация), что ведет к развитию астеотической (сухой) экземы и присоединению микробной флоры.
Классификация
Застойный дерматит входит в структуру хронических венозных заболеваний по международной классификации CEAP, учитывающей клинические, этиологические, анатомические и патофизиологические критерии. Патологию относят к группе C4 (кожные изменения), состоящей из двух подгрупп – C4a (гиперпигментация, экзема) и C4b (белая атрофия, дерматосклероз). В практической флебологии различают несколько форм варикозного дерматита:
- Острый и хронический. Согласно клинической стадийности, во многих случаях патология протекает остро, с развернутой симптоматикой. Абортивные варианты встречаются реже. Переходя в хроническую стадию, процесс характеризуется периодическими обострениями и ремиссиями.
- Первичный и вторичный. Возникая на внешне неизмененной коже либо с признаками гемосидероза (но без трофических язв), экзема считается первичной. Вторичный дерматит называют периульцерозным, формирующимся вокруг участков активного язвообразования.
- Неосложненный и осложненный. Гладкое течение патологии наблюдается на ранних стадиях воспалительного процесса. Осложнения обусловлены прогрессированием застойных и воспалительных явлений при несвоевременной и неадекватной терапии.
В дополнение к перечисленному, учитывается степень выраженности кожных проявлений (локализованные, распространенные). Представленная классификация способствует более четкому формулированию клинического диагноза, и, как следствие, выбору правильной лечебной тактики.
Симптомы варикозного дерматита
Признаки заболевания обычно возникают на коже внутренней поверхности нижней трети голени. Иногда процесс распространяется на латеральные участки, голеностопный сустав, стопу. Как симптом венозной недостаточности сначала появляется мягкий отек, более выраженный в вечернее время. Застойные явления сопровождаются пятнистой коричневой пигментацией, возникающей из-за отложения гемосидерина. Кожа выглядит сухой и чешуйчатой, появляется зуд.
Хотя дерматит носит диффузный характер, в ряде случаев он проявляется изолированными бляшками. Интенсивный зуд приводит к многочисленным расчесам, за которыми следуют мокнутие и корки. Высыпания носят полиморфный характер, когда на одном участке концентрируются различные элементы с четкими границами, серозной или серозно-геморрагической экссудацией. Эритематозные очаги покрываются пластинчатыми чешуйко-корками, на периферии образуются микровезикулы.
Острые формы сопровождаются зудящими бляшками с ярко выраженным экссудативным компонентом и пузырьками. Иногда на этом фоне появляются импетигинозные корки и пустулы вследствие бактериальной суперинфекции. Воспаление может переходить на подкожную клетчатку, проникая субфасциально и сопровождаясь болью. Сенсибилизация тканей к компонентам местной терапии у многих пациентов запускает вторичную диссеминацию: пятна приобретают симметричный характер, особенно на передней поверхности противоположной голени, бедрах. Такая экзема может охватывать верхние конечности, туловище, лицо.
Для хронического варикозного дерматита характерна выраженная лихенификация. В слабо васкуляризованных участках возникают красно-цианотичные бляшки. Покрываясь грубыми чешуйками, кожа утолщается и становится неровной. Постепенно наблюдается уплотнение подкожной клетчатки и глубокой фасции – округлая манжета, сдавливающая дистальную часть голени, делает ее похожей на перевернутую бутылку шампанского. Кожа интенсивно пигментирована с белыми рубцами звездчатой формы.
Осложнения
Запоздалое или неадекватное лечение застойной экземы способствует появлению длительно не заживающих трофических язв. Нарушение целостности эпидермального барьера способствует вторичному микробному обсеменению экзематозных очагов с развитием поверхностной (импетиго) или глубокой (целлюлит, рожа) суперинфекции. К прямым следствиям варикозного дерматита относят липодерматосклероз (хронический вариант панникулита), лимфедему, белую атрофию. У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
Диагностика
Заболевание выявляют на основании клинической картины с достаточно характерными кожными симптомами, возникающими на фоне явлений венозной недостаточности. При нетипичных вариантах варикозного дерматита в диагностике могут использоваться дополнительные методы:
- УЗДС вен нижних конечностей. Применяется для оценки гемодинамики или диагностики глубокого тромбоза при наличии кожных изменений без явной несостоятельности оттока. Чтобы выявить рефлюксы, ультразвуковое ангиосканирование проводят в горизонтальном и вертикальном положении пациента. При трофических нарушениях параллельно исследуют артериальную гемодинамику.
- Гистологический анализ кожных биоптатов. Показывает признаки воспалительного процесса с явлениями акантоза и гиперкератоза эпидермиса, отложением гемосидерина в дерме. О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
Определенную информацию дает дерматоскопия, обнаруживающая групповые или распределенные по всему очагу клубочковые сосуды. Если симптоматика усугубляется, несмотря на активную терапию, то для выявления вероятной сенсибилизации назначают аллергические пробы. Оценку течения раневого процесса при сопутствующих язвах проводят с помощью микроскопического и культурального анализа мазков.
Иногда у хирурга-флеболога могут возникнуть трудности при дифференциальной диагностике заболевания с истинной или сухой экземой, поверхностными дерматомикозами, аллергическим контактным дерматитом. Приходится исключать и другие заболевания – B-клеточную лимфому, саркому Капоши. В этом помогают смежные специалисты (дерматолог, онколог) и результаты дополнительных исследований.
Лечение варикозного дерматита
Терапевтическая коррекция варикозной экземы предполагает воздействие на первичный процесс (хроническое заболевание вен) и кожные проявления. Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
- Медикаментозная терапия. Системное лечение осуществляется венотониками, антибиотиками (в случае вторичного инфицирования), кортикостероидами (при затяжном течении и аутосенсибилизации). Местное лечение заключается в очистке очагов, наложении влажно-высыхающих повязок с антисептиками. При зуде эффективны топические глюкокортикоиды (в форме крема), ингибиторы кальциневрина.
- Эластическая компрессия. При выраженном отеке применяются эластические бинты короткой растяжимости. В дальнейшем показано использование трикотажных изделий (носки, чулки, колготы) с номинальным давлением 20-30 мм. рт. ст. Но при сопутствующей артериальной недостаточности компрессионная терапия противопоказана.
- Инвазивные методы. Наличие язвенных поражений является показанием для раннего оперативного лечения. Применяются эндоваскулярные техники (склеротерапия, лазерная коагуляция, радиочастотная абляция) или флебэктомия поверхностных участков. Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Для улучшения венозного оттока рекомендуют поднимать ноги во время сна на 15 см выше уровня сердца, выполнять упражнения лечебной гимнастики. В устранении застойной пигментации отмечена эффективность фототерапии. Отдельное внимание уделяется уходу за кожей ног – мытью с мягкими средствами, увлажнению эмолентами.
Прогноз и профилактика
Прогноз определяется причиной варикозного дерматита и его течением. Обычно заболевание принимает хроническую форму и плохо поддается излечению. Но запаздывание с активной коррекцией может стать причиной осложнений и сопутствующих расстройств, среди которых есть достаточно серьезные состояния. Общие превентивные мероприятия включают нормализацию массы тела, поддержание физической активности, ношение удобной обуви и одежды. Вторичная профилактика предполагает прием венотоников и эластическую компрессию.
Источник
Возможность записаться к врачу как мужского так и женского пола на выбор
Уникальная авторская 100% БЕЗБОЛЕЗНЕННАЯ методика забора мазков у мужчин
300 метров от метро Кропоткинская
БЕЗ ВЫХОДНЫХ с 09:00 до 20:00
Результаты анализов за 20 минут (мазок и кровь на ЗППП) стоимость 500 рублей на 1 инфекцию
Врачи высшей категории, кмн с опытом работы от 15 лет – консультация 900 рублей
Анонимность анализов и лечения
Записаться на прием
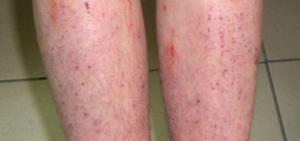
Дерматит – обширная группа заболеваний, связанных с воспалением кожи.
Он может возникнуть на любых участках тела, в том числе на ногах.
Поговорим о том, какие виды дерматитов могут поражать кожу нижних конечностей.
Обсудим методы лечения этой патологии в разных клинических ситуациях.
Простой контактный дерматит на ногах
Дерматит на коже ног может возникать вследствие воздействия химических раздражителей.
Контактный дерматит бывает простым или аллергическим.
При простом кожа воспаляется вследствие воздействия вещества, способного вызывать признаки дерматита на ногах у любого человека.
А при аллергическом – только у тех, кто имеет повышенную чувствительность к определенным химическим соединениям.
Причиной простого дерматита на ногах может быть попадание на коже извести, кислот, керосина, фенола и множества других веществ.
Это заболевание острое, а не хроническое.
Оно возникает при каждом контакте с раздражающим веществом, но человек обычно старается избегать подобных контактов.
Как выглядит дерматит на ногах?
На коже появляются красные пятна с четкими границами.
Возможно появление бляшек с мелкими множественными пузырьками.
Нередко формируются эрозии, из которых сочится сукровица или кровь.
Она подсыхает с формированием корочек.
Простой контактный дерматит проходит через несколько недель.
За этот период морфологические элементы появляются в такой последовательности:
- эритема (красные пятна);
- пузыри или мелкие везикулы;
- эрозии, иногда кровоточащие;
- корки;
- шелушение.
Некоторые люди контактируют с раздражающими химическими веществами постоянно.
Причины тому могут быть разными.
Человек может не знать о свойствах того или иного химического соединения, использовать его с лечебной целью или применять на работе без специальных средств защиты.
В этом случае простой контактный дерматит становится хроническим.
Он характеризуется воспалительным уплотнением и отеком кожи.
Появляется шелушение, трещины и корки.
Со временем развивается лихенизация – кожа утолщается, усиливается кожный рельеф.
Аллергический дерматит на ногах
Аллергический контактный дерматит отличается тем, что воспаление кожи становится реакцией на химическое соединение.
У большинства людей оно может не вызывать никаких симптомов.
То есть причиной является индивидуальная реакция гиперчувствительности.
Воспаление кожи возникает только в месте контакта с аллергеном.
Оно может развиться везде: на пальцах, между пальцами ног, на сгибе ноги и т.д.
Дерматит имеет четко ограниченные очаги, но они обычно немного выходят за пределы зоны контакта с аллергеном.
Развивается этот вид заболевания у взрослых людей.
У маленьких детей патология встречается очень редко.
При внешнем осмотре ключевым отличием аллергического контактного дерматита от простого является наличие папул.
В остальном проявления очень похожи.
Кроме того, он чаще протекает в хронической форме.
Потому что если раздражающие кожу химические вещества в большинстве случаев человеку известны, и он стремится оградить себя от них, то аллергены выявить удается не всегда.
К тому же, аллергический контактный дерматит – это реакция гиперчувствительности замедленного типа.
Она развивается только через 2-3 недели после контакта с аллергеном.
Соответственно, человек не в состоянии вспомнить, какие вещества контактировали с кожей ног за это время.
Выявить аллерген часто удается только при помощи кожных проб в условиях медицинского учреждения.
При остром аллергическом контактном дерматите контакт с аллергеном приводит к появлению красных пятен.
Затем на их месте образуются папулы (красные пупырышки) и везикулы (водянистые маленькие пузырьки).
Разрешение морфологических элементов сопровождается образованием корочек.
Затем они отходят.
На месте корочек остается шелушащаяся кожа.
При хроническом аллергическом дерматите на ноге появляются папулы, затем шелушение.
Со временем развивается лихенизация (утолщение и огрубение кожи) и экскориации (повреждения кожи в результате расчесов).
Атопический дерматит на ногах
Атопический дерматит – это воспаление кожи наследственного происхождения, вызванное аллергической реакцией.
От контактного аллергического дерматита он отличается отсутствием четкой локализации.
Сам термин «атопия» с греческого переводится как «без места».
Для патологии характерна сезонность.
Обычно заболевание обостряется зимой, а его симптомы затухают летом.
Возникает атопический дерматит где угодно: и на ногах, и на руках, и подошвах, голенях, лице и т.д.
Обычно заболевание манифестирует в детском возрасте.
В 60% случаев первое обострение возникает в ребенка до 1 года.
Ещё в 30% случаев – от 1 до 5 лет.
Остальные 10% людей получают первое обострение до 20 лет.
У взрослых атопический дерматит впервые не возникает.
Это хроническое врожденное заболевание – если его не было в детстве, то и в зрелом возрасте уже не будет.
Основные жалобы пациентов:
- сухость кожи;
- нестерпимый зуд;
- расчесывание кожи;
- её утолщение.
Часто наблюдаются сопутствующие аллергические заболевания – поллиноз, бронхиальная астма и т.д.
Провоцирующие факторы, вызывающие обострение:
- беременность;
- эмоциональные нагрузки;
- менструация;
- инфекционные заболевания;
- шерстяная одежда.
В острой стадии атопического дерматита на ногах и других участках тела появляются красные пятна, бляшки и папулы.
Иногда они сопровождаются шелушением.
Кожа выглядит отечной.
Со временем появляются эрозии и корки.
При присоединении вторичной инфекции возможны пустулы (небольшие гнойнички).
В хронической стадии атопического дерматита на ногах утолщается кожа.
Усиливается кожный рисунок.
На месте волосяных фолликулов появляется большое количество маленьких папул.
Возможно появление трещин на коже – особенно на ступнях ног.
Один из характерных признаков атопического дерматита – это белый дермографизм.
Если провести по коже ногтем, появится белая, а не красная полоса, что связано со спазмом мелких сосудов.
Сильнее всего выражены симптомы атопического дерматита на ногах у детей.
По мере взросления обострения становятся слабее, а ремиссии – дольше.
Обычно болезнь длится не больше 20 лет.
В редких случаях атопический дерматит начинается в зрелом возрасте.
Он характеризуется тяжелым клиническим течением.
Холодовой дерматит на ногах
Холодовой дерматит – это присутствие в крови иммуноглобулинов, растворяющихся при температуре тела.
Но в условиях низкой температуры они выпадают в осадок и провоцируют воспалительную реакцию.
Такие иммуноглобулины называют криоглобулинами.
Есть несколько их типов.
Криоглобулины могут быть:
- моноклональными (могут вызывать гангрену кончиков пальцев);
- поликлональные (провоцируют геморрагическую сыпь);
- смешанные.
Обычно при моноклональной криоглобулинемии дерматита нет.
Кожной воспалительной реакцией сопровождается поликлональная криоглобулинемия.
На переохлажденных участках кожи появляются мелкие участки кровоизлияний.
Основная локализация – голени, бедра, живот.
Поражаются также почки и нервная система.
Поставьте оценку статье:
Венозный дерматит на ногах
Варикозный дерматит на голенях ног возникает в результате трофических нарушений.
Он развивается на фоне хронической некомпенсированной лимфовенозной недостаточности.
Женщины страдают этой патологией в 3 раза чаще мужчин.
Патология обычно возникает после 40 лет.
Часто возникает венозный дерматит на ногах при беременности.
Это связано с увеличением объема циркулирующей крови и понижения тонуса вен вследствие гормональных изменений.
Гормон беременности прогестерон увеличивает проницаемость и растяжимость венозной стенки.
Что ведет к варикозу и ухудшению кровоснабжения кожи нижних конечностей.
Варикозный экзематозный дерматит на ногах не развивается мгновенно.
Если причиной не стал тромбоз или травмы, и патология возникла на фоне варикоза, то этот процесс длится годами.
Его появлению способствует венозный застой.
Вначале появляются признаки уплотнения кожи, выпадают волосы, наблюдаются отеки.
Лишь через некоторое время возникает застойный дерматит.
При осмотре врач обнаруживает расширенные вены.
Кожа атрофичная, сухая, тонкая, гиперпигментированная.
Варикозная экзема может распространяться на другие участки тела, так как происходит сенсибилизация организма.
На коже могут появляться бляшки белого цвета.
На их фоне развиваются варикозные язвы – они очень болезненны.
Подкожная клетчатка при сосудистом дерматите на ногах уплотнена.
На этом фоне возможны бородавчатые разрастания эпидермиса.
Сухой дерматит на ногах
У пожилых людей часто развивается сухой дерматит.
В группе риска – мужчины после 65 лет.
Патология чаще всего возникает в зимнее время года, тогда как летом наблюдается ремиссия.
Основная локализация такого вида дерматита – это голени ног.
При осмотре врач обнаруживает сухую кожу.
Возможно шелушение.
Заболевание имеет хроническое длительное течение.
Воспалительный процесс может продолжаться от нескольких недель до нескольких месяцев.
Очень часто болезнь развивается на фоне постоянного обезжиривания кожи – регулярного мытья с мылом.
Сухой теплый воздух тоже способствует сухому дерматиту.
Для профилактики возникновения заболевания пожилым людям следует избегать частого использования мыла.
Следует купаться чаще в душе, а не ванне.
А также поддерживать влажность воздуха в помещении, где они проводят большую часть времени, на уровне не менее 50%.
Себорейный дерматит на ногах
Себорейный дерматит возникает в тех местах, где есть волосы.
На ногах их достаточно много, так что нижние конечности – в зоне риска.
Патология может возникнуть у людей любого возраста, в том числе у ребенка.
Чаще болеют мужчины.
Себорейный дерматит не передается генетически, но к нему есть наследственная предрасположенность.
Это заболевание хроническое с волнообразным клиническим течением.
Периоды обострения и ремиссии сменяют друг друга.
Обычно летом наступает улучшение, а осенью – обострение.
Людям, которые страдают себорейным дерматитом, лучше ходить в теплое время года в шортах, а не в брюках.
Потому что ультрафиолетовые лучи уменьшают проявления заболевания и препятствуют возникновению обострения.
Обычно элементы сыпи при себорейном дерматите выглядят как сальные или сухие пятна с шелушением.
Это также могут быть крупные папулы размером 1-2 см, имеющие четкие границы.
Возможно мокнутие и появление трещин.
Инфекционный дерматит на ногах
Иногда воспаление кожи вызвано инфекциями.
Возбудителями могут быть грибки, бактерии, вирусы.
Частыми возбудителями кожных инфекций являются стафилококки и стрептококки.
Инфекционный дерматит может сопровождаться нагноением.
При осмотре врач обнаруживает:
- гнойные корки;
- сплошное расположение морфологических элементов кожи без прослоек здоровой кожи;
- увеличение очагов по периферии;
- наличие единичных папул или пустул вокруг основного очага инфекции.
Существует большое количество разнообразных инфекций, способных поражать кожу.
В каждом случае симптомы будут разными.
Как лечить дерматит на ногах
Лечение дерматита на ногах может быть разным, в зависимости от типа заболевания.
Острый простой контактный дерматит (следствие химического ожога) обычно проходит сам по себе.
Лечение не требуется – проявления заболевания исчезают без каких-либо остаточных явлений.
Но при тяжелом клиническом течении может понадобиться врачебная помощь.
Она состоит в обработке пораженной кожи антисептическими растворами.
Это требуется для профилактики присоединения бактериального воспаления.
Если имеются большие пузыри, их прокалывают, но покрышку не удаляют.
Для уменьшения симптомов – боли, зуда, жжения, отека – назначаются слабые местные глюкокортикоиды.
При тяжелом воспалении назначаются кортикостероиды внутрь.
При аллергическом дерматите в острой форме лечение аналогичное.
Важно выявить аллерген и исключить контакты кожи ног с ним.
В случае подострого или хронического аллергического дерматита назначаются мази с сильнодействующими глюкокортикоидами.
Могут применяться кортикостероиды внутрь.
При атопическом дерматите главная задача лечения – избежать дальнейшего расчесывания кожи.
Снять зуд помогают примочки с камфорой или ментолом.
Эти средства оказывают отвлекающее действие.
В острой стадии используются мази для лечения атопического дерматита с кортикостероидами.
Для профилактики присоединения вторичной бактериальной инфекции – локальные препараты с антибиотиками.
При сильном зуде – антигистаминные средства внутрь.
При присоединении вторичной бактериальной инфекции назначают антибиотики в таблетках.
Внутрь возможно применение кишечных сорбентов для выведения токсических продуктов метаболизма.
В лечении холодового дерматита применяется плазмаферез для очищения крови от циркулирующих иммуноглобулинов.
При поражении почек назначается циклофосфамид.
При воспалении кожи и суставов показаны нестероидные противовоспалительные препараты.
Лечение венозного дерматита на ногах осуществляется с помощью гормональных препаратов.
Местно вводится триамцинолон.
Важно не допускать травмирования пораженных участков.
Обязательно требуется лечение основного заболевания – варикозного расширения вен.
Для этого могут применяться склеротерапия или хирургические операции.
До радикального лечения человек носит тугие повязки для лечения сосудов или компрессионный трикотаж, принимает венотонизирующие средства (диосмин).
В лечении сухого дерматита применяются эффективные мази, содержащие растительные масла.
В спальне следует установить увлажнитель воздуха.
Можно принимать теплые ванны с добавлением масел.
Неплохие результаты дает крем Фореталь.
При выраженном воспалительном процессе применяются кортикостероиды средней силы воздействия.
Их применяют 2 раза сутки.
Отменяют гормоны после исчезновения трещин на коже.
В лечении себорейного дерматита на ногах применяются медикаментозные и немедикаментозные методы, в зависимости от тяжести патологии.
Больному рекомендуют чаще бывать на солнце.
Может проводиться облучение ультрафиолетовой лампой.
При присоединении грибкового процесса применяются кремы с кетоконазолом.
Могут быть назначены мази с кортикостероидами (гидрокортизон) 2 раза в день.
Для поддерживающей терапии применяется 2% салициловая кислота.
Используется негормональный крем Нафтадерм.
Гидрокортизон тоже может быть назначен для поддерживающего лечения.
Но в этом случае требуются регулярные врачебные осмотры, чтобы вовремя выявить признаки начинающейся атрофии кожи.
В случае инфекционного дерматита требуется идентификация возбудителя
Затем проводится лечение антибиотиками, антимиотиками или противовирусными препаратами.
Очаг поражения обрабатывается антисептическими растворами.
При нагноении показаны антибиотики широкого спектра действия (эритромицин, цефтриаксон и т.д.).
Народное лечение дерматита на ногах
Некоторые пациенты пытаются лечить дома народными средствами.
Такой подход обречен на провал.
В народной медицине все дерматиты лечатся одними и теми же средствами – без какой-либо диагностики.
К тому же, все применяемые рецепты неэффективны.
В лучшем случае человеку повезет, и дерматит пройдет сам по себе.
В худшем – возникнут осложнения в результате аллергии на народные средства или распространения инфекционного процесса.
Многие дерматиты опасны для здоровья и жизни человека.
Поэтому лечиться следует только у врача.
Какие анализы сдать
Не всегда врач может клинически определить происхождение дерматита.
Ведь многие воспалительные процессы имеют схожие внешние проявления.
Поэтому очень часто при дерматите требуется сдать анализы.
Основные лабораторные исследования, которые применяются:
- Кожные аппликационные пробы с аллергенами – для подтверждения контактного аллергического дерматита.
- Аллергические анализы крови на иммуноглобулины Е.
- Соскоб на грибок.
- Посев на инфекции.
- Дерматоскопия.
- Биопсия кожи.
- Допплерометрия кровеносных сосудов при подозрении на варикоз.
К какому врачу обратиться

При появлении признаков дерматита стоит обратиться к врачу-дерматологу или дерматовенерологу.
Этот специалист занимается кожными заболеваниями.
Хорошие врачи-дерматологи работают в нашей клинике.
Вы можете обратиться к одному из них.
Врач выяснит причину дерматита, его происхождение, и проведет целенаправленную терапию.
Она будет направлена не только на устранение симптомов патологии.
Но также на устранение основных патогенетических и этиологических факторов, приведших к воспалению.
Это требуется для того, чтобы в будущем дерматит не вернулся после окончания лечения.
При появлении дерматита на ногах обращайтесь к автору этой статьи – дерматологу в Москве с 15 летним опытом работы.
Источник
