Воспаление круговой мышцы глаза

При миозите глаза воспаляется одна или несколько наружных мышц. Заболевание довольно редкое и зачастую лечится быстро, но тяжелые формы воспаления могут привести к атрофии глазной мышцы и полной утрате зрения. Узнаем, из-за чего возникает эта патология и как она лечится.
Воспаление глазной мышцы: особенности заболевания

Глазной миозит возникает преимущественно у мужчин старше 30 лет, которые ведут малоподвижный образ жизни и чья профессиональная деятельность связана с большой нагрузкой на органы зрения. Принимает воспаление чаще всего одностороннюю форму. Миозит глазодвигательных мышц бывает первичным и вторичным. Первый возникает вследствие аутоиммунных болезней, когда клетки организма атакуют собственные ткани, а не только вредоносные. Из-за этого мышцы глаза увеличиваются в размерах и утолщаются. Это приводит к отечности век. Симптомы вторичного миозита могут быть разными. Они зависят от спровоцировавших болезнь факторов.
Основные причины появления глазного миозита
Воспаление глазной мышцы вторичного типа возникает вследствие воздействия на глаза токсических веществ и других неблагоприятных факторов. Самые распространенные причины патологии:
- механические травмы глазных яблок, в том числе ожоги;
- постоянная нагрузка на глаза при отсутствии лечебной гимнастики для расслабления глазных мышц;
- инфекционные офтальмологические заболевания вирусной, грибковой или бактериальной этиологии;
- операции на глазах;
- злоупотребление алкоголем, интоксикация наркотическими веществами и производственными ядами;
- переохлаждение.

Спровоцировать воспаление глазных мышц способны и другие факторы. Бывают случаи, когда миозит становится следствием стрессовой ситуации, психического перенапряжения.
Как проявляется миозит?
Эта болезнь может протекать в острой и хронической форме, принимать односторонний и двухсторонний характер. Интенсивность проявления признаков бывает разной. Симптоматика определяется причинами патологии, состоянием иммунитета, возрастом пациента. Характерные симптомы глазного миозита:
- распирающая боль в глазном яблоке, усиливающаяся при движении им;
- отечность век и конъюнктивы, что приводит к сужению глазной щели;
- слезоточивость;
- повышенная светочувствительность;
- экзофтальм – смещение глаза наружу;
- плохая подвижность глазного яблока;
- головная боль со стороны воспалительного процесса;
- повышение температуры тела.

Остро протекает болезнь при инфекционных глазных заболеваниях. Если воспаление возникает из-за переохлаждения, проблем с иммунитетом, то признаки его не такие интенсивные.
Современные методы диагностики миозита
Врач должен точно определить природу заболевания, ее степень и форму протекания. Для этого назначаются несколько диагностических процедур:
- проверка остроты зрения;
- серологическое исследование крови, применяемое для выявления вирусов и бактерий;
- компьютерная томография и/или МРТ;
- тонометрия;
- осмотр передней камеры глаза – гониоскопия;
- биомикроскопия;
- офтальмоскопия;
- электромиография.

После проведения всех этих процедур и постановки точного диагноза врач определяет способ терапии глазного миозита. Какие методы лечения этой патологии применяются сегодня?
Современные методы лечения воспаления глазной мышцы
Лечится болезнь консервативными методами. Больному назначаются лекарственные препараты и физиотерапевтические процедуры. Этиотропное лечение, направленное на уничтожение вирусов или бактерий, используется только при инфекционном происхождении недуга.
В зависимости от той или иной формы заболевания применяются следующие виды лекарственных препаратов и процедур:
антибиотики, вводимые подкожно в область нижнего века;
нестероидные противовоспалительные средства, помогающие устранить боль и воспаление;
ангиопротекторы, укрепляющие сосуды, что позволяет предотвратить развитие патологий сетчатой оболочки;
радиотерапия и физиотерапия назначаются курсами при отсутствии эффекта от медикаментов.

Травмы глаза, которые привели к повреждению глазных мышц, иногда лечатся хирургическим способом. В ходе операции восстанавливается структура травмированных мышечных волокон. Острая форма миозита лечится примерно 4-6 недель. Если он хронический, лечение затягивается. Полностью избавиться от него удается за 2 месяца. При этом больному рекомендуется после выздоровления первые полгода посещать офтальмолога хотя бы раз в 2 месяца.
Профилактика глазного миозита
Как предотвратить развитие этой патологии? Нужно следить за своим здоровьем, закаляться, укреплять иммунитет, делать зарядку для глаз несколько раз в день, особенно при повышенных зрительных нагрузках, заниматься спортом. Если Вы работаете в неблагоприятных условиях, носите защитную маску или очки.
Не запускайте болезнь. При первых ее симптомах обратитесь к врачу. Из-за отсутствия лечения миозит может стать причиной полной утраты зрения.

Источник
Миозит орбиты – острое или хроническое воспаление глазодвигательных мышц. Основные симптомы заболевания – распирающая боль в периорбитальной области, мышечная слабость, диплопия, ограничение подвижности глазного яблока. Глазная щель сужена, веки отечны. Для постановки диагноза применяется офтальмоскопия, биомикроскопия, УЗИ, тонометрия, гониоскопия, КТ орбит и головного мозга. Тактика лечения сводится к назначению антибиотиков, ангиопротекторов, НПВС, антигистаминных средств, гормональных препаратов и радиотерапии. После купирования острого процесса применяется электрофорез.
Общие сведения
Миозит орбиты – заболевание, при котором поражается одна или несколько наружных мышц глаза. Впервые патология была описана в 1903 году американским ученым Г. Глизоном. Согласно статистическим данным, первичный идиопатический вариант встречается у 33% больных, страдающих миозитом. На долю вторичной формы приходится 67% случаев. Часто патологию рассматривают в общей структуре псевдотумора орбиты. Развитие современных методов диагностики в офтальмологии позволило сократить частоту проведения энуклеаций на 27%. Идиопатический вариант болезни чаще диагностируют у лиц мужского пола после 40 лет. Вторичное поражение мышц глазницы встречается во всех возрастных группах.
Миозит орбиты
Причины
Этиология данного заболевания до конца не изучена. Ученые полагают, что в основе первичной формы лежит аутоиммунный процесс, при котором повреждается скелетная мускулатура. В тоже время, остается неизвестным, почему в этот процесс вовлекаются именно наружные мышцы глазного яблока. Основными причинами вторичного воспаления глазодвигательных мышц являются:
- Травматические повреждения. Непосредственное травмирование мышц или костных стенок орбиты осложняется вторичным миозитом, что обусловлено локальным повреждением мышечных волокон. Патология может возникать на фоне контузии глаза.
- Инфекционные заболевания. Пусковым фактором становится грипп, ангина, ревматизм. Тропностью к миоцитам обладают токсины или продукты распада, образующиеся при сифилисе и токсоплазмозе глаза. После проведения этиотропного лечения все симптомы патологии исчезают.
- Воздействие физических факторов. Возникновению симптомов миозита часто предшествует переохлаждение или ожог. При формировании послеожоговых рубцов устранить симптомы не удается.
- Интоксикация организма. Преходящий миозит – это одно из частых проявлений наркотического или алкогольного отравления. Интоксикация ядохимикатами в условиях производства (пары ртути, свинца) также потенцирует развитие болезни.
- Несоблюдение правил гигиены. Пренебрежение гигиеной глаз способствует проникновению патологических агентов в глазничную полость. Косметические средства, остающиеся на коже при несвоевременном снятии макияжа, токсически воздействуют на структуры глазного яблока.
- Ятрогенное воздействие. Клиническая картина развивается в раннем или отдаленном послеоперационном периоде. Хирургическое вмешательство по поводу коррекции страбизма нередко осложняется воспалением глазодвигательных мышц.
Патогенез
Механизм развития первичного идиопатического миозита не выяснен. В патогенезе вторичной формы тип пускового фактора напрямую зависит от этиологии. При травмах или интраоперационном повреждении мышц патологический процесс запускают провоспалительные агенты (интерлейкины 1, 2, 6, 8, гамма-интерферон, фактор некроза опухолей а). Наружные мышцы глаза при инфекционном генезе болезни поражаются токсинами возбудителя и продуктами распада окружающих тканей. Острая интоксикация этанолом и наркотическими веществами приводит к снижению тонуса скелетной мускулатуры. Со временем атония сменяется спазмом, судорожными подергиваниями, которые потенцируют развитие миозита. В основе воспаления мышц глазницы при переохлаждении лежит нейрогенный механизм.
Классификация
С учетом причины развития различают первичный идиопатический и вторичный миозит. Этиология первичной формы остается неизвестной, вторичный вариант возникает на фоне других патологических состояний и заболеваний внутриорбитальной локализации. Согласно клинической классификации выделяют следующие разновидности заболевания:
- Острая. Отличается внезапным началом и положительной динамикой при своевременном назначении лечения. Клиническая симптоматика нивелируется самостоятельно на протяжении 6 недель. Рецидивы не наблюдаются.
- Хроническая. Длительность течения более 2 месяцев. Пациенты часто утверждают, что симптомы присутствуют в течение многих лет. Периоды обострений чередуются с кратковременными ремиссиями. Хроническое течение наиболее характерно для идиопатической формы болезни.

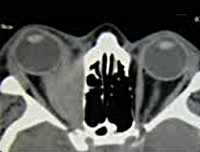
КТ глазниц. Слева выраженное утолщение нижней (красная стрелка) и внутренней (синяя стрелка) прямой глазодвигательной мышцы, сопоставимое с их воспалением.
Симптомы миозита орбиты
При идиопатической форме первые проявления возникают на фоне полного благополучия. Пациенты предъявляют жалобы на острую боль в области глазницы, чувство выраженной мышечной слабости. Визуально определяется отечность век. Глазничная щель сужается за счет вторичного птоза. Подвижность век и глазного яблока резко ограничена или невозможна. При одностороннем поражении больные отмечают двоение перед глазами. Болевой синдром нарастает при движении глаз в сторону поражения. Очень быстро прогрессирует явление экзофтальма. Увеличение глазных мышц в объеме сопровождается чувством распирающей боли в глазнице.
На стороне поражения появляется головная боль, которая усиливается при попытке совершать движения глазными яблоками. Конъюнктива гиперемирована. Линия перехода орбитальной конъюнктивы в пальпебральную сглажена за счет отека. Ухудшение зрения возникает только при компрессии ДЗН у пациентов с высокой степенью экзофтальма. Клинические проявления нарастают при общем переохлаждении организма, эмоциональном перенапряжении. При тяжелом течении возможно незначительное повышение температуры тела, отечность всей периорбитальной зоны.
При вторичном миозите орбиты прослеживается четкая взаимосвязь между развитием симптомов болезни и действием определенных факторов (переохлаждение, коррекция страбизма, интоксикация). При травматическом или ятрогенном генезе патологии репозиция глаза практически невозможна. У больных с интоксикацией симптомы носят временный характер, а устранение действия этиологического фактора позволяет добиться стойкой клинической ремиссии. Для вторичного миозита, возникающего на фоне переохлаждения, часто характерно рецидивирующее течение.
Осложнения
При отсутствии своевременного лечения возникают рубцово-атрофические изменения, которые практически не подвергаются обратному развитию. У большинства пациентов развивается офтальмогипертензия, резистентная к гипотензивной терапии. При высокой степени тяжести наблюдаются признаки застоя диска зрительного нерва, возможен последующий переход в тотальную атрофию. Прогрессирующее снижение остроты зрения становится причиной амавроза. Хроническая форма осложняется рестриктивной миопатией. Ретробульбарная клетчатка может замещаться фиброзной или хрящевой тканью.
Диагностика
На первом этапе диагностики проводится физикальное обследование пациента. Визуально определяется экзофтальм в сочетании с отечностью окологлазничной зоны. Для измерения степени выстояния глазного яблока может применяться экзофтальмометрия. При инфекционном миозите осуществляется выявление возбудителя патологии при помощи серологических методик. Специфические методы исследования включают в себя:
- УЗИ глаза. При проведении ультразвукового исследования в В-режиме определяется увеличение глазного яблока в объёме. Эхогенность поражённой мышцы снижена. Отмечается расщепление эхо-сигналов от глазного дна.
- КТ головного мозга и орбит. Пораженная мышца веретенообразно утолщена. При осмотре глазницы в аксиальной проекции обнаруживается экзофтальм средней степени выраженности. Объём мышечной ткани и века увеличен. Ретробульбарное пространство не изменено.
- Бесконтактная тонометрия. Внутриглазное давление повышено. При дополнительном проведении электронной тонографии изменения в циркуляции внутриглазной жидкости отсутствуют.
- Биомикроскопия глаза. При осмотре переднего сегмента глазного яблока выявляется отчётность и инъекция сосудов конъюнктивы. Прозрачность роговой оболочки не снижена. Рельеф радужки сохранен.
- Гониоскопия. Передняя камера глаз среднего размера. Прозрачность водянистой влаги полная. При травматической природе заболевания во внутриглазной жидкости определяется примесь крови.
- Офтальмоскопия. При осмотре глазного дна визуализируется бледно-розовый диск зрительного нерва с четкими границами. Артерии сужены. Макулярные рефлексы сохранены. На сетчатке обнаруживается «поперечная полоса».
Дифференциальная диагностика проводится с новообразованиями орбиты и эндокринной офтальмопатией. При прогрессирующей опухоли глазницы болевой синдром менее выражен, взаимосвязь с движениями глаз практически не прослеживается. При миозите мышцы поражаются по всей длине, в то время как при эндокринной офтальмопатии это происходит только на ограниченных участках.

КТ глазниц (аксиальный срез, этот же пациент). Слева (красная стрелка) асимметричное воспалительное утолщение нижней прямой мышцы.
Лечение миозита орбиты
Терапевтическая тактика зависит от причин развития заболевания. Этиотропная терапия применяется только при возникновении миозита на фоне инфекционной патологии. При травматическом генезе проводится оперативное вмешательство, направленное на восстановление целостности пораженной мышцы. Консервативная терапия болезни включает:
- Антибиотики. В лечении миозита используются антибактериальные препараты широкого спектра действия. Лекарственные средства вводятся ретробульбарно. Рекомендован короткий курс антибиотикотерапии длительностью 5-7 дней.
- Нестероидные противовоспалительные средства. Медикаменты данной группы высокоэффективны при легкой степени выраженности патологии. НПВС назначаются при остром течении или в период обострений.
- Гормональные препараты. Показаны при тяжелом или осложненном течении и склонности к частым рецидивам. Глюкокортикостероиды часто применяются в лечении идиопатического миозита при отсутствии эффекта от НПВС.
- Ангиопротекторы. Сосудоукрепляющие средства препятствует чрезмерной экссудации и нарастанию отека. Укрепление сосудистой стенки позволяет избежать развития осложнений со стороны сетчатки.
- Радиотерапию . Используется для лечения резистентных форм болезни и для профилактики рецидивов в случае недостаточной эффективности классической схемы терапии. Проводится облучение дозой 20 Гр на латеральную стенку орбиты.
После устранения острого воспалительного процесса назначается физиотерапевтическое лечение. Поочерёдно применяется электрофорез антибактериальных препаратов в комбинации с антигистаминными средствами и глюкокортикостероидами. Параллельно осуществляется осмотерапия. Гипотензивные средства неэффективны.
Прогноз и профилактика
Прогноз при остром орбитальном миозите благоприятный. При хроническом течении возможны рецидивы заболевания. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к соблюдению техники безопасности (использование очков, маски) при работе в производственных условиях, своевременному снятию декоративной косметики. Пациент должен находиться под динамическим наблюдением у офтальмолога в течение трёх месяцев после купирования симптоматики. Развитие повторных приступов требует назначения противорецидивной терапии радиоволновыми методами.
Источник
Идиопатическое воспаление глазницы (псевдотумор, воспаление без причины) – клиника, диагностика, лечениеЧастота воспалительных заболеваний глазницы возрастает во втором десятилетии жизни, когда их причины становятся все больше сходными с причинами воспалительных заболеваний глазницы у взрослых. Принципиально воспалительные процессы можно разделить на синдромы неспецифического воспаления глазницы (nonspecific orbital inflammatory syndromes – NSOIS) (также известные как идиопатическое воспаление глазницы и ранее называвшиеся «воспалительным псевдотумором») и специфические причины, такие, как саркоидоз и гранулематоз Вегенера; два последних заболевания встречаются редко, но являются потенциально жизнеугрожающими. Заболеваемость тиреоидной орбитопатией возрастает в подростковом возрасте, в настоящей главе мы коротко коснемся этой патологии. Инфекционный целлюлит глазницы в раннем детском возрасте чаще всего связан с дакриоциститом или травмой. В возрасте старше шести лет и особенно часто во втором десятилетии жизни, полностью сформированные придаточные пазухи становятся наиболее частым источником инфекции при целлюлите глазницы. У детей в глазнице иногда развивается острый или подострый воспалительный процесс неизвестной этиологии. Это состояние ранее называли «воспалительный псевдотуморглазницы», но с появлением КТ и МРТ и после проведенных патологоанатомических исследований от этого термина отказались. В настоящее время указывается зона воспаления, например, передний, диффузный, апикальный, лакримальный и миозитный типы. Для детей характерны передний и диффузный типы, но также встречаются лакримальный или миозитный типы. Апикальные поражения редки. Неспецифическое склерозирующее воспаление глазницы в детском возрасте встречается очень редко. Эти синдромы проявляются симптомами острого или подострого воспаления. Хотя процесс считается идиопатическим, выявлено много признаков иммунной реакции в глазнице. При гистологическом исследовании выявляется инфильтрация лимфоцитами, плазматическими клетками, отдельные нейтрофилы и макрофаги. Медиаторы воспаления вызывают отек, вазодилятацию и боль, общего недомогания не отмечается. В отличие от этой клинической картины, ведущим проявлением хронических воспалительных заболеваний и гранулематозов являются симптомы объемного образования при отсутствии проявлений острого воспаления. При синдроме неспецифического воспаления глазницы на КТ наблюдается характерная картина: нечеткость контуров воспалительного фокуса, а также усиление его контрастности. При МРТ в режимах Т2 с подавлением сигнала жировой ткани и гадолинием выявляются зоны повышенного содержания жидкости, соответствующие фокусам воспаления. а) Переднее идиопатическое воспаление глазницы: острое и подострое. Это наиболее часто встречающийся у детей тип неспецифического воспаления глазницы. Воспалительный процесс локализуется в центральной части глазницы вблизи глазного яблока. Основными симптомами являются боль, экзофтальм, отек век, конъюнктивальная инъекция и ухудшение зрения, развивающиеся в течение нескольких дней или, иногда, недель. У детей чаще наблюдается сопутствующий передний и задний увеит, который потенциально может привести к ошибочному диагнозу и назначению неадекватного лечения местными стероидами. Может развиваться отек диска зрительного нерва. В общеклиническом анализе крови может отмечаться увеличение скорости оседания эритроцитов, в спинномозговой жидкости часто отмечается плеоцитоз. Сообщалось также о связанных с синдромом неспецифического воспаления глазницы нарушении функций щитовидной железы и гипотиреозе. При КТ выявляется диффузное воспаление переднего отдела глазницы, центром которого является глазное яблоко, вызывающее утолщение склеры и сосудистой оболочки с серозной отслойкой сетчатки или без таковой. Характерным КТ-признаком является нечеткость зоны входа в глазное яблоко зрительного нерва вследствие воспалительных изменений его оболочек. При ультразвуковом исследовании определяется инфильтрат однородной плотности – признак склеротенонита, с усилением эхогенности субтенонова пространства и расширением в два раза тени зрительного нерва, что формирует Т-образную тень (или Т-симптом).
боли при движении глаза и ухудшение зрения в течение трех дней. При офтальмоскопии (Б) выявляются отек хориоидеи и папиллит. б) Диффузное идиопатическое воспаление глазницы: острое и подострое. Клинически эта форма заболевания сходна с передним типом, хотя жалобы и клинические признаки выражены сильнее. Движения глаза ограничены в большей степени, вследствие серозной отслойки и/или нейрооптикопатии снижение остроты зрения более выражено. Воспалительные изменения мягких тканей при КТ охватывают весь объем глазницы и имеют вид белой замазки, их плотность пропорциональна тяжести клинической картины, КТ-изменения исчезают после выздоровления. Так же при ультразвуковом исследовании выявляется Т-симптом. в) Синдромы переднего и диффузного неспецифического воспаления глазницы: дифференциальная диагностика и лечение. Дифференциальный диагноз включает в себя инфекционные процессы, в том числе целлюлит глазницы, склерит, внезапное увеличение объема уже существовавшего новообразования, например разрыв дермоида, кровоизлияние в венозно-лимфатическую мальформацию (лимфангиому) или злокачественную опухоль (у детей это может быть рабдомиосаркома, нейробластома, саркома Ewing, лейкемический инфильтрат). Аналогично, синдром переднего и диффузного неспецифического воспаления так же входит в дифференциальный диагноз увеита и серозной отслойки сетчатки у детей. Биопсия пораженных тканей глазницы должна выполняться во всех случаях, кроме наиболее типичных. Лечение начинают нестероидными противовоспалительными препаратами, например флурбипрофеном. Системные стероиды могут использоваться в качестве дополнительной терапии или альтернативного метода лечения в дозах для преднизолона 1-1,5 мг/кг в день. Обычно отмечается быстрое исчезновение жалоб, особенно на боли, а также клинических признаков. Эффекты лечения можно отслеживать клинически, по изменениям на КТ и при ультразвуковом исследовании. Могут встречаться резистентные случаи заболевания, с частыми рецидивами и развитием стероидной зависимости. При рецидивах повторно назначаются стероиды в высоких дозах, которые постепенно отменяются сразу же по достижении клинического улучшения, обычно в течение нескольких недель. При отсутствии эффекта терапии необходимо выполнить биопсию и провести обследование на предмет специфической этиологии. В резистентных к терапии стероидами случаях, подтвержденных биопсией, предлагается применять лучевую терапию в низких дозах. Может потребоваться комбинированное лечение стероидами и иммунодепрессантами. г) Идиопатический орбитальный миозит: острый и подострый. Это заболевание клинически характеризуется экзофтальмом, болями и ограничением подвижности глазного яблока с диплопией, птозом, отеком век и хемозом конъюнктивы. Часто развивается косоглазие с ограничением дукции в направлении действия пораженной мышцы (мышц). Спазм пораженной мышцы также вызывает ограничение действия ипсилатерального антагониста и положительный результат теста форсированной дукции. Часто наблюдается ретракция глазного яблока и сужение глазной щели, как и при синдроме Duane. При КТ определяется диффузное увеличение и неровность краев мышц. Часто увеличение мышцы распространяется и на сухожилие, в отличие от тиреоидной орбитопатии, при которой сухожилие обычно остается интактным. Наиболее часто поражается комплекс верхней прямой мышцы-мышцы, поднимающей верхнее веко, или медиальная прямая мышца, но встречаются поражения любых глазодвигательных мышц, в том числе косых. Одновременно может поражаться более одной мышцы, встречаются случаи двустороннего поражения. Причина орбитального миозита неизвестна, но описаны различные связанные с ним патологические состояния, в том числе инфекции верхних дыхательных путей, болезнь Lyme, болезнь Whipple и другие аутоиммунные заболевания. Дифференциальный диагноз включает в себя тиреоидную орбитопатию, отличающуюся от идиопатического орбитального миозита часто присутствующей анамнестической или сопутствующей патологии щитовидной железы, отсутствием болей, при тиреоидной орбитопатии первой чаще поражается нижняя прямая мышца (хотя может развиваться поражение любых мышц), и, по данным КТ, сухожилие остается интактным. В некоторых случаях дифференциальная диагностика этих двух состояний может быть очень непростой, нередки диагностические ошибки. Другие дифференциальные диагнозы: ранний целлюлит глазницы, метастазы в глазницу и трихиннеллез. Рекомендуется лечение нестероидными противовоспалительными препаратами, но быстрый выраженный эффект стероидных препаратов симптоматичен. Мы рекомендуем начальную дозу преднизолона 0,5-1 мг/кг в день, с постепенной отменой препарата в течение 2-4 недель. Задержка диагностики и начала лечения связаны с рецидивами и неполным разрешением симптомов. д) Идиопатическое воспаление слезной железы: острое и подострое. Типичные проявления этого заболевания-боль, болезненность при пальпации и отек в области наружной части верхнего века. Веко может принимать S-образную форму из-за птоза, более выраженного с латеральной стороны, чем с медиальной. Глазное яблоко часто немного смещается вниз и медиально. При осмотре на щелевой лампе выявляется хемоз верхневисочных отделов конъюнктивы и выступающие устья протоков слезной железы. Увеит отсутствует. При КТ определяется фокус воспаления, локализующийся в слезной железе, часто воспаление диффузно распространяется на латеральную часть глазницы и прилегающую часть глазного яблока. Дифференциальный диагноз включает в себя бактериальный и вирусный дакриоадениты, последний часто развивается на фоне детских инфекций, таких как эпидемический паротит или мононуклеоз. В этой ситуации ребенок, вероятно, будет плохо себя чувствовать, выявляется генерализованная лимфаденопатия и увеличение слюнных желез, а также лимфоцитоз. Другим редким дифференциальным диагнозом является воспаление, вызванное истечением содержимого дермоидной кисты или новообразованием, в том числе хлоромой (гранулоцитарной саркомой). Поражение слезной железы при саркоиде глазницы склонно к хронизации, проявляется клинической картиной сухого глаза и у детей встречается редко. Острый или подострый отек слезной железы у детей не требует выполнения биопсии, если он связан с явным вирусным заболеванием, например эпидемическим паротитом, или если имеются другие симптомы мононуклеоза. При атипичных поражениях при отсутствии эффекта лечения должна выполняться биопсия. Идиопатическое воспаление слезной железы лечится умеренными дозами системных стероидов, постепенно отменяемых после регресса клинических проявлений.
Видно расширение в два раза тени зрительного нерва (1), плоская отслойка сетчатки (2) и усиление эхогенности тенонова пространства (3). Имелся правосторонний увеит с выраженным отеком диска зрительного нерва (Б). При компьютерной томографии (В) выявлены изменения правой глазницы по типу «белой замазки» (тот же пациент), которые регрессировали после системной терапии стероидами (Г). ограничением движений глаза вверх вследствие болей и диплопией; на КТ миозит верхней прямой мышцы левого глаза проявляется утолщением мышечного комплекса (Б). Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021 – Также рекомендуем “Глаза при гранулематозе Вегенера у ребенка – клиника, диагностика, лечение” Оглавление темы “Болезни глаз у детей.”:
|
Источник

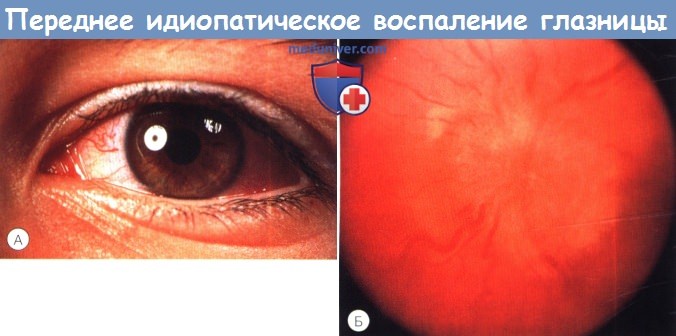 Синдром переднего неспецифического воспаления глазницы у шестилетнего мальчика, вызвавшего жалобы на покраснение (А),
Синдром переднего неспецифического воспаления глазницы у шестилетнего мальчика, вызвавшего жалобы на покраснение (А),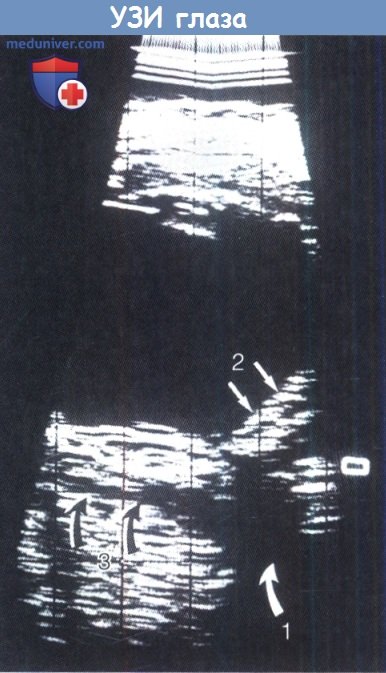 Ультразвуковое исследование при переднем неспецифическом воспалении глазницы, определяется Т-симптом.
Ультразвуковое исследование при переднем неспецифическом воспалении глазницы, определяется Т-симптом.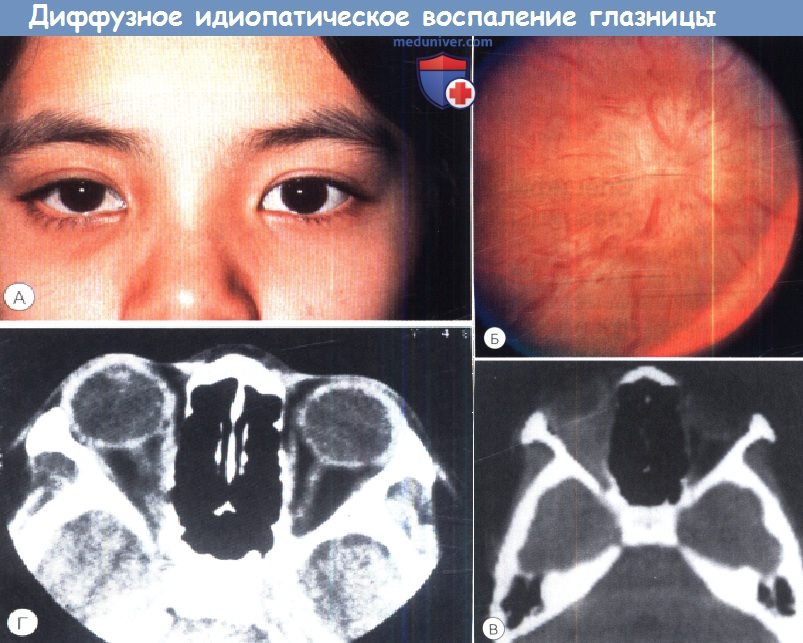 Диффузное неспецифическое воспаление глазницы у 12-летней девочки, вызвавшее боли за глазным яблоком, сопровождающиеся птозом (А) и болезненностью при движениях глаза.
Диффузное неспецифическое воспаление глазницы у 12-летней девочки, вызвавшее боли за глазным яблоком, сопровождающиеся птозом (А) и болезненностью при движениях глаза.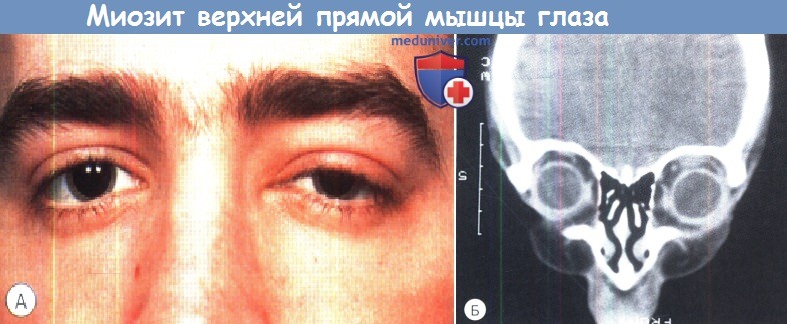 Миозит верхней прямой мышцы левого глаза у 16-летнего подростка, манифестировавший птозом (А),
Миозит верхней прямой мышцы левого глаза у 16-летнего подростка, манифестировавший птозом (А),