Воспаление легких интерферон

Вспышка острого респираторного синдрома, вызванного коронавирусом SARS-CoV-2, в марте 2020 года быстро переросла в пандемию.
В настоящее время противовирусные средства и вакцины против данного заболевания недоступны, и в связи с острой необходимостью многие клинические исследования сфокусировались на скрининге уже существующих лекарственных препаратов на предмет их эффективности против инфекции SARS-CoV-2.
Среди разнообразных терапевтических подходов, применение различных типов интерферона (IFN) в качестве противовирусных средств привлекает внимание исследователей вследствие того, что оно уже показало обнадеживающие результаты при других вызванных коронавирусами патологиях [1].
Воздействуя на различные механизмы и эффекторные белки, интерфероны играют важную роль в ингибировании репликации вирусов [2]. Мэйджор с соавт. [3] и Брогги с соавт. [4] описали механизмы, при помощи которых ответ с участием IFN-λ влияет на патогенез вирусных пневмоний.
С другой стороны, Хаджадж с соавт. в 2019 году [5] изучали реакции периферической крови у группы, состоящей из 50 больных с COVID-19, и обнаружили, что у пациентов с тяжелыми формами заболевания отмечается угнетение интерферонового ответа в сочетании с провоспалительными реакциями.
Интерфероны – важные цитокины врожденной и адаптивной иммунной системы; их разделяют на три главных типа I (α или β), II (γ), и III (λ).
Во время вирусных инфекций паттерн-распознающие рецепторы обнаруживают нуклеиновые кислоты вируса, стимулируя продукцию интерферонов. Экспрессия интерферонов I, II, и III типов не является избыточной у всех интерферон-продуцирующих клеток. В частности, экспрессия IFN-λ является тканеспецифичной: он преимущественно вырабатывается дендритными, эпителиальными клетками и гепатоцитами. У человека IFN-λ включает четыре разновидности (IFN-λ 1-4). Все они связываются и передают сигнал через гетеродимерный рецептор IFN-λ (IFNLR) [6], присутствие которого ограничивается главным образом мембранами эпителиальных клеток, дендритных клеток и нейтрофилов [7, 8].
Передача сигналов через IFNLR запускает внутриклеточный сигнальный путь, который, в свою очередь, индуцирует экспрессию группы генов, стимулируемых интерферонами (ISG) [9]. Сигналы IFNLR также стимулируют экспрессию опухолевого супрессора p53, который ограничивает репликацию вируса, усиливая сигнальный путь интерферона и вызывая остановку клеточного цикла инфицированных клеток [10, 11].
Несмотря на имеющийся противовирусный эффект IFN-λ, в эксперименте на мышах установлено, что IFN-λ, продуцируемый при гриппе, повышает восприимчивость к пневмонии, возникающей при последующем инфицировании метициллин-резистентными Staphylococcus aureus (явление, получившее название суперинфекция) [12]. IFN-λ вызывает распространение и реструктурирование микробиоты носовой полости, а также нарушает барьерную функцию эпителия, что позволяет бактериям проникать в ткани и колонизировать их.
В соответствии с этим наблюдением Брогги с соавт. показали, что количества матричной РНК (мРНК) IFN-λ из жидкости бронхоальвеолярного лаважа и в назофарингеальных образцах коррелировали с тяжестью заболевания у SARS-CoV-2-положительных пациентов.
Они обнаружили, что связь между тяжестью болезни и IFN-λ, наблюдаемая у людей, воспроизводится у мышей, которым интратрахеально вводили полиинозиновую: полицитидиловую кислоту (поли-(I:C)) – синтетическую двухцепочечную РНК. Такая РНК имитирует вирусную и запускает врожденные иммунные реакции. Интратрахеальное введение поли-(I:C) также было связано с нарушением функции эпителиального барьера легких.
SARS-CoV-2 и вирус гриппа инфицируют эпителиальные клетки легочных альвеол. По мере репликации вируса эпителиоциты легких погибают вследствие как цитопатических эффектов, так и в результате повреждений, опосредованных иммунной системой. Последующее восстановление осуществляется путем пролиферации и дифференцировки эпителиальных клеток.
В дальнейшем Мэйджор с соавт. обнаружили, что IFN-λ нарушает дифференцировку эпителиальных клеток-предшественников дыхательных путей на подтипы секреторных и реснитчатых клеток. В соответствии с этим показано, что в обеих группах нарушение пролиферации эпителия зависит от экспрессии IFNLR.
У мышей с удаленным геном Ifnlr1 (Ifnlr1-/-) после воздействия вируса гриппа или поли-(I:C) наблюдалось улучшение пролиферации эпителия. Такой фенотип был опосредован стромальными клетками легких, поскольку у химерных мышей с костным мозгом дикого типа и стромой легкого Ifnlr1-/- обнаруживается такое же усиление пролиферации эпителия, как и у мышей Ifnlr1-/-.
Благодаря усиленному восстановлению эпителия, мыши Ifnlr1-/- демонстрировали лучшую выживаемость в моделях суперинфекций S. aureus и Streptococcus pneumoniae.
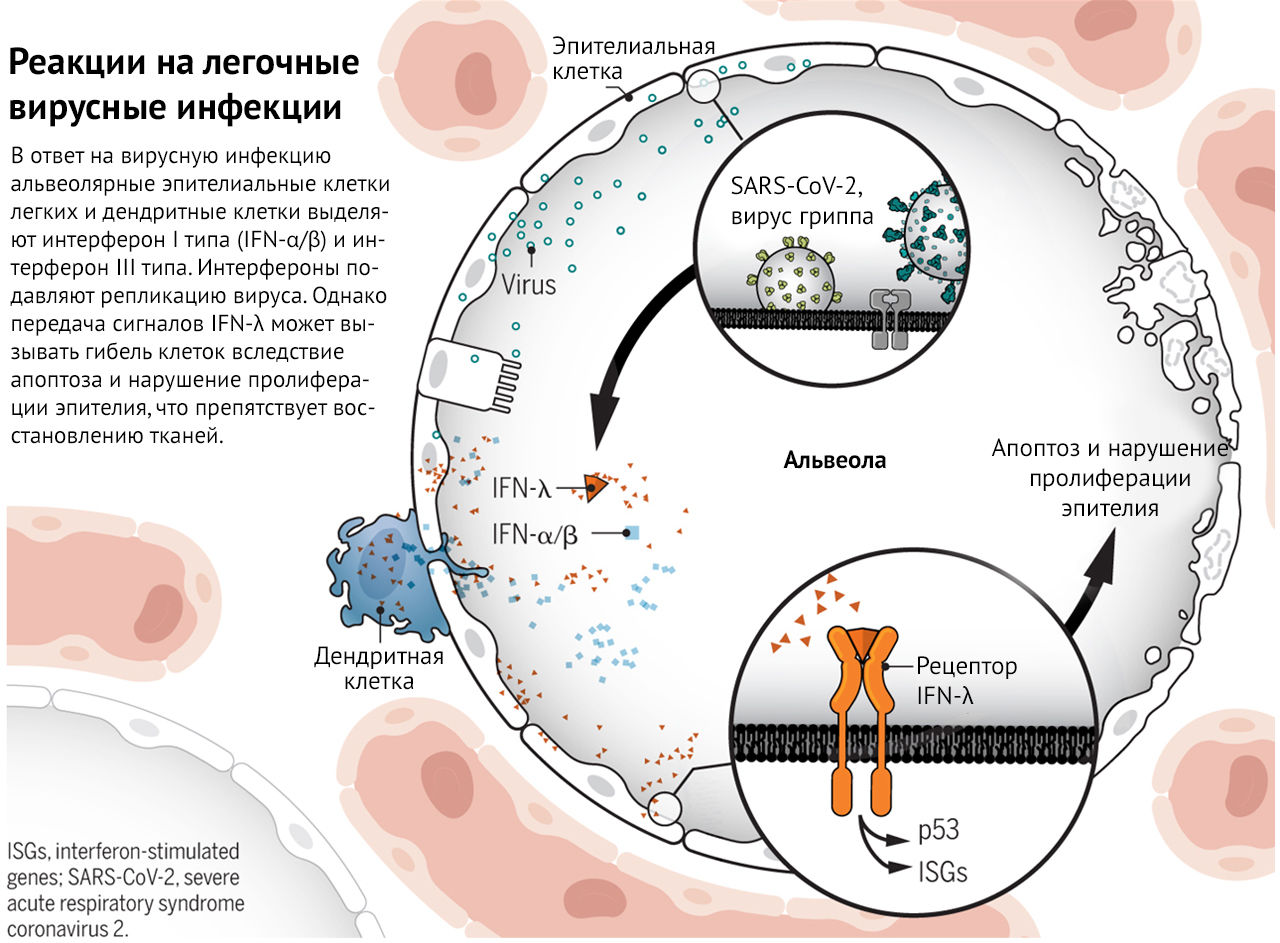
Мэйджор с соавт., а также Брогги с соавт. проанализировали механизм экспрессии генов. Обнаружено, что передача сигналов IFN-λ в эпителиальных клетках легких индуцирует экспрессию ISG и путь p53 (см. рисунок).
Учитывая внутренние противовирусные эффекты IFN-λ и экспрессию IFNLR в эпителии дыхательных путей, IFN-λ изучается как терапевтическое средство при COVID-19. Так или иначе, данные Мэйджор с соавт. и Брогги с соавт. служат предостережением против непредвиденных последствий соответствующих противовирусных реакций при пневмониях, подобных тем, что вызваны SARS-CoV-2.
В других тканях ингибирование клеточного деления и гибель инфицированных клеток может быть подходящей реакцией для предотвращения распространения вируса в живых клетках. Однако, вследствие особенностей вирусных пневмоний и альвеолярных эпителиальных клеток, неспособность к пролиферации приводит к повреждениям барьера, через который осуществляется газообмен, и повышению риска бактериальных суперинфекций.
В ответ на вирусную инфекцию альвеолярные эпителиальные клетки и дендритные клетки легких выделяют интерфероны I типа (IFN-α/β) и IFN-λ III типа. Интерфероны ограничивают репликацию вируса; сигнальный путь IFN-λ может вызывать гибель клеток вследствие апоптоза и нарушать пролиферацию эпителия, что препятствует восстановлению ткани.
Из этих результатов вытекает сложная задача для проведения клинических испытаний и разработки схем лечения.
В подобных исследованиях изучается эффект подкожного введения пегилированного IFNL1a в различных группах пациентов с COVID-19. Несмотря на физиологическую роль IFN-λ в обеспечении противовирусного иммунитета в эпителии, в ходе клинических испытаний преимущественно оценивалась его эффективность при вирусных гепатитах, а не при вирусной пневмонии. Остается неясным, какая из схем лечения – пульс-терапия или же длительное постоянное введение препарата – окажет желаемый противовирусный эффект, не вызывая при этом нарушений пролиферации легочного эпителия. Потенциальным альтернативным подходом является блокада IFNLR.
Как показали Мэйджор и Брогги с соавт. в экспериментах на мышах, вероятно, что усиленный пролиферативный ответ, наблюдаемый после IFN-λ-сигналинга, перевешивает положительный эффект недостаточной реакции эпителия легких на IFN-λ при инфицировании SARS-CoV-2.
Исследования Хаджаджа с соавт. были посвящены реакциям с участием интерферона I типа при инфекции SARS-CoV-2 у человека. Подобно IFN-λ, интерферон I типа индуцирует экспрессию ISGs и p53. Однако их противовирусное действие шире, так как рецептор IFN I типа экспрессируется повсеместно.
У тяжелобольных с COVID-19 Хаджадж с соавт. отмечают глубокую супрессию сигнатур IFN типа I в периферической крови. Концентрация IFN-α в плазме крови у этих пациентов была ниже, чем у больных со среднетяжелой и легкой формами заболевания. Это свидетельствует о положительной роли системного интерферонового ответа (IFN типа I).
Мультиплексный генный анализ показал, что у пациентов в критическом состоянии наблюдается снижение экспрессии ISG. Независимо от тяжести заболевания, у SARS-CoV-2-положительных пациентов снижается количество плазмоцитоидных дендритных клеток, которые являются важным клеточным источником интерферонов типа I. У тяжелых и критически больных пациентов вирусная нагрузка плазмы повышена в сравнении с легкими пациентами и пациентами с заболеванием средней тяжести. Такие пациенты также продемонстрировали провоспалительный ответ, управляемый транскрипционным ядерным фактором κB (NF-κB). Данный ответ характеризовался повышенным уровнем интерлейкина-6 (IL-6) и фактора некроза опухоли α (TNF-α).
В противоположность данным, полученным Хаджаджем с соавт. на периферической крови, Брогги с соавт. показали, что у пациентов с SARS-CoV-2 отмечалось повышение количества мРНК IFN I типа в назофарингеальной жидкости, а также в жидкости, полученной при бронхоальвеолярном лаваже. Мэйджор с соавт. попытались выяснить, вызывают ли интерфероны I типа повреждения легочного эпителия, на модели гриппа у мышей. Блокада эндогенной передачи сигналов IFN I типа не усиливала пролиферацию эпителиальных клеток; это позволяет предположить, что IFN I типа не могут быть столь же разрушительными для эпителия легких, как IFN-λ.
Учитывая сложность интерфероновых реакций при инфекции SARS-CoV-2, углубление представлений об их влиянии на это заболевание обосновывает важность продолжения разработки препаратов, влияющих на интерфероновые пути. Необходимы дополнительные исследования, чтобы выяснить, имеют ли IFN-λ и IFN I типа сходные эффекты, или же один из них более полезен или вреден, чем другой. Следует точно установить, усиливаются ли реакции IFN I типа в легких пациентов с COVID-19 в противоположность подавлению ответов IFN I типа, наблюдаемому в их крови.
Необходимы дальнейшие исследования, чтобы определить, является ли подавление выработки IFN I типа у пациентов с COVID-19 в критическом состоянии следствием способности белков SARS-CoV-2 вмешиваться в сигнальный путь IFN. В пользу такой возможности говорят наблюдения Хаджаджа с соавт., показавших, что подавление экспрессии IFN I типа и сигнатуры ISG в периферической крови сочетаются с усиленной экспрессией генов, способствующих передаче сигналов IFN I типа, что свидетельствует о компенсаторном ответе на блокаду сигнального пути IFN. И наоборот: низкий уровень IFN I типа может быть следствием, а не причиной, генерализованной иммуносупрессии, вызванной высокими титрами вируса.
Хотя инфицирование мышей вирусом гриппа является экспериментальной моделью вирусной пневмонии, она не может точно воссоздавать цитопатические и провоспалительные эффекты SARS-CoV-2. Следовательно, необходимо использовать и другие экспериментальные модели для оценки патогенности интерферонов в легких при инфекции SARS-CoV-2, а также проверить возможность применения интерферонов или их блокады в качестве потенциальных вариантов терапии.
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
Коронавирусная инфекция стала самой обсуждаемой темой последнего времени. Это респираторное заболевание, а особенно его угрожающие последствия, стали основной страшилкой современности, хотя в 80% случаев оно протекает легко и относительно без последствий. Только у 20% заболевших «корона» протекает в тяжелой форме. Как известно, вызывающий ее вирус может провоцировать возникновение пневмонии, т. е. воспаления легких, в 2-5% случаев приводящей к тяжелым осложнениям, уносящим жизни.
Особенности пневмонии при коронавирусе
Для коронавирусной инфекции типично развитие вирусной атипичной пневмонии, которая может развиваться как практически сразу же после заражения, так и уже после возникновения основных симптомов заболевания. При ней в легких и бронхах, а точнее в их мельчайших составляющих, альвеолах и бронхиолах, возникает острый воспалительный процесс, но часто это сопровождается смазанной клинической картиной, что и отличает атипичную пневмонию.
Развитие пневмонии опасно не только при коронавирусе, но и в целом. Ведь, несмотря на весь прогресс медицины, она остается опасным заболеванием, входящим в первую десятку болезней, приводящих к смерти больных даже в самых развитых странах.

Пневмония после коронавируса может быть первичной и вторичной. В первом случае она вызывается самим вирусом SARS-CoV-2 и, как правило, протекает атипично. Во втором случае она носит вирусно-бактериальную природу и может сочетаться с первичным воспалением легких или же выступать его поздним осложнением, то есть такая пневмония развивается уже после перенесения коронавирусной инфекции. Замечено, что бактериальная флора чаще всего присоединяется к вирусу на 4-7 день и может выступить главной причиной воспаления легких.
Вызывать пневмонию после коронавируса могут и другие виды вирусов, в том числе гриппа, парагриппа, кори, аденовирус и пр., если после выздоровления от «короны» человек столкнулся с этими инфекциями.
При попадании вируса из носовой или ротовой полости в бронхи возникает отек слизистых оболочек, изменяется рН, что нарушает движение ресничек, ответственных за естественное очищение нижних дыхательных путей. Постепенно бронхи отекают все больше, а их просветы перекрываются слизью, что серьезно затрудняет прохождение воздуха. В результате сильно страдает газообмен легких, в кровь поступает меньше кислорода, что приводит к возникновению гипоксии. Это отрицательно сказывается на работе всего организма, в том числе головного мозга, а не только легких. Кроме того, при поражении легких SARS-CoV-2 наблюдается нарушение синтеза сурфактанта – особого вещества, призванного обеспечивать правильную работу альвеол и защищает их от образования рубцовой ткани, т. е. развития фиброза. В результате развивается вирусная пневмония.
Вирусные частицы проникают в клетки альвеол, там размножаются и впоследствии высвобождаются в легкие, а клетка погибает. Таким образом, одновременно поражается большое количество альвеол, нарушается их целостность и повышается проницаемость стенок. Это приводит к тому, что в них нарушаются обменные процессы, жидкость проникает в межклеточное пространство, что приводит к нарушению водно-солевого обмена. Поскольку в пораженных альвеолах скапливаются разрушенные элементы клеток, лейкоциты, эритроциты, это приводит к отеку легких. При разрушении поврежденных клеток стенки альвеол спадаются, что провоцирует развитие нарушений дыхания, тяжесть которых зависит от объема поражения легких.
Как правило, начало развития коронавирусной инфекции плавное. Изначально поднимается температура до субфебрильных значений, т. е. до 37,5°С, и возникает слабость. Это может сопровождаться незначительным першением в горле, покраснением, слезоточивостью глаз. Обусловленная вирусом SARS-CoV-2 пневмония обычно развивается на 8-9 день от начала заболевания. Во многих случаях это протекает бессимптомно, в чем и заключается основное коварство воспаления легких такого типа. Иногда пневмония возникает уже на 5-6 день от начала заболевания. У ряда больных это сопровождается нарушениями работы ЖКТ, в том числе тошнотой, диареей, реже рвотой, а иногда и появлением сыпи на коже. По собранным данным, подобное протекание заболевания характерно для перенесения «короны» в менее тяжелой форме.
На более поздних этапах развития пневмонии возникает надсадный сухой кашель, боль в груди и одышка. Появление подобных признаков является поводом для немедленного обращения за медицинской помощью, поскольку характерное для коронавируса воспаление легких может приводить к тяжелым последствиям, в том числе необратимому фиброзу, что существенно снизит качество жизни, станет причиной инвалидности или даже смерти больного.

При прогрессировании воспалительного процесса в легких наблюдается возникновение острого дистресс-синдрома, что сопровождается:
- повышением температуры тела до высоких значений, вплоть до 39°С;
- снижением артериального давления;
- учащением сердцебиения (тахикардией);
- прогрессированием дыхательной недостаточности, в том числе усилением одышки, цианозом (посинением) носогубного треугольника, задействованием в дыхании вспомогательной мускулатуры (мышц живота, шеи) и т. д.
При тяжелой одышке больные стараются принять вынужденное положение тела: сидя, уперев руки перед собой в стул, кровать или колени.
Если в это время сделать КТ легких, на полученных снимках будут видны обусловленные вирусным поражением двусторонние изменения в легких в виде затемнений округлой формы, склонных сливаться между собой и формировать так называемый рентгенологический признак «эффект матового стекла». После разрешения воспалительного процесса, отмершие участки легких заменяются фиброзными рубцами. Рентген не дает такой исчерпывающей информации, как КТ, и в легких ситуациях при незначительном объеме поражений легких может вовсе оказаться бесполезным, так как изменения не будут видны.

Также обусловленная коронавирусом пневмония сопровождается поражением стенок сосудов легких с нарушением свертываемости крови. Это приводит к образованию тромбов и резкому увеличению риска развития тромбоэмболии.
Но если заболевание осложняется присоединением бактериальной флоры, т. е. развитием вторичной вирусно-бактериальной пневмонии, клиническая картина становится значительно ярче уже с первых дней. В таких ситуациях больным будет досаждать сначала приступообразный сухой кашель, постепенно сменяющийся влажным с отхождением густой, слизисто-гнойной мокроты.
Выраженная лихорадка – типичный признак бактериальных инфекций. При этом она может сохраняться достаточно долго и плохо поддаваться купированию жаропонижающими средствами. Нередко наблюдаются боли в груди разной интенсивности, усиливающиеся при кашле, чихании, движениях.
В целом вирусная пневмония при адекватном лечении длится от 2-х недель до 4-6 недель.
Пневмония особенно опасна для пожилых людей старше 65-70 лет, а также лиц, имеющих сопутствующие заболевания, в частности:
- патологии сердечно-сосудистой системы, поскольку их наличие повышает риск тяжелого течения заболевания и летального исхода;
- сахарный диабет, как хроническое эндокринное заболевание, сопровождающееся поражением мелких кровеносных сосудов, в том числе легких, высокими концентрациями сахара в крови;
- бронхиальную астму, хроническую обструктивную болезнь легких, так как уже присутствует постоянный воспалительный процесс в легких;
- ВИЧ, онкозаболевания, в том числе пациентов, проходящих лучевую терапию или химиотерапию, поскольку это снижает сопротивляемость организма инфекциям и повышает риск протекания пневмонии в тяжелой форме.
Диагностика
Диагностика пневмонии после коронавируса в целом осуществляется так же, как и в других случаях, т. е. включает сбор анамнеза, в рамках чего врач выясняет, когда появились первые признаки заболевания, как оно протекало, когда наступило ухудшение и т. д. Обязательно проводится аускультация легких, во время которой можно услышать характерные хрипы, заметить учащение сердцебиения и дыхания. Также обязательно измеряют сатурацию, т. е. определяют уровень насыщения крови кислородом. Эта неинвазивная процедура занимает меньше минуты и осуществляется с помощью пульсоксиметра, надеваемого на палец больного.

Непременно проводится ПЦР тест на SARS-CoV-2, а также рентгенография органов грудной клетки или компьютерная томография. В рамках диагностики пневмонии также обязательно выполняется:
- ОАК – показывает СОЭ, рост концентрации лейкоцитов и лимфоцитов, лейкоцитарную формулу, а также ряд других параметров, что позволяет установить наличие бактериальной инфекции, хотя не дает данных о ее природе;
- ОАМ – помогает установить характер воспалительных изменений;
- биохимический анализ крови – дает возможность обнаружить наличие метаболических нарушений;
- посев мокроты – позволяет уточнить диагноз и точно определить возбудителя пневмонии или исключить присоединение бактериальной или грибковой микрофлоры;
- анализ крови на присутствие lg M и lg G на микоплазмы и хламидии;
- анализ крови на lg M и lg G COVID-19.
Все эти анализы крайне важны, поскольку позволяют установить причину развития воспаления легких, его возбудителя и чувствительность к различным лекарственным средствам. Это позволяет разработать наиболее эффективную тактику лечения пневмонии.
Лечение пневмонии после COVID-19
Воспаление легких легкой степени тяжести может лечиться дома под строгим контролем терапевта или педиатра. При этом важно обеспечить максимальную изоляцию больного от остальных членов семьи. Если это возможно, и больной способен сам себя обслуживать, стоит на время переехать в другое жилье для полной самоизоляции. При отсутствии такой возможности больному следует постараться выделить отдельное помещение, посуду, полотенце и т. д. Также обязательно нужно регулярно проветривать комнату и проводить влажную уборку во избежание заражения других членов семьи.

Больному, проходящему лечение пневмонии при коронавирусе в домашних условиях, необходимо обеспечить обильное питье, причем желательно отдавать предпочтение теплым напиткам, например, компоту, воде, морсу. Но от кофеинсодержащих напитков, в частности кофе, чая, энергетиков, лучше отказаться, так как они оказывают стимулирующее действие на нервную систему, повышая активность и «отвлекая» организм от борьбы с инфекцией.
Обязательной госпитализации подлежат:
- больные в тяжелом состоянии с признаками острого дистресс-синдрома;
- дети младше 2-х лет;
- пожилые люди старше 65 лет;
- беременные женщины;
- больные, имеющие так же сахарный диабет, бронхиальную астму, ХОБЛ, ИБС и другие тяжелые сопутствующие заболевания;
- онкобольные, в особенности проходящие курс химиотерапии или лучевой терапии.
При диагностировании изолированной вирусной пневмонии, т. е. при получении отрицательных результатов анализов на бактериальную микрофлору, пациентам назначаются препараты 4-х групп:
- противовирусные средства;
- интерфероны;
- дезинтоксикационные препараты;
- средства симптоматической терапии;
- витамины.
Таким образом, специфического лечения вирусной пневмонии не существует, а все мероприятия направлены на поддержание организма, пока иммунная система ведет борьбу с вирусом и вызванными им изменениями в легких.
При присоединении вторичной бактериальной инфекции обязательно назначаются антибиотики. Но при пневмонии после коронавируса их нередко назначают даже при отсутствии подтверждений наличия бактериальной микрофлоры с целью снижения риска осложнения течения и без того опасного воспаления легких. Поэтому антибиотики часто назначаются всем больным с подтвержденным диагнозом COVID-19 и при пневмонии после него.
В особенно тяжелых случаях в состав медикаментозной терапии включают кортикостероиды, обладающие выраженными противовоспалительными свойствами и помогающие защитить стенки сосудов альвеол от повреждения. Их вводят внутривенно короткими курсами.

При развитии дыхательной недостаточности и низком уровне сатурации пациентов лечат в отделении интенсивной терапии с применением экстракорпоральной мембранной оксигенации, т. е. искусственного введения в легкие кислорода за счет использования зондов и других средств. В особенно сложных случаях больных вводят в искусственную кому и подключают к аппарату искусственной вентиляции легких до стабилизации состояния больного и устранения риска летального исхода.
Противовирусные препараты
Пневмония, обусловленная SARS-CoV-2 – новое явление для современной медицины, которое стало вызовом для нее и поставило задачу подобрать и синтезировать новые эффективные по отношению именно к этому штамму вируса препараты. Так, сегодня для лечения воспаления легких в таких ситуациях применяются лекарственные средства на основе ингибиторов протеаз, в которых действующим веществом выступает лопинавир, ритонавир, авифавир.
Также достаточно хорошо себя зарекомендовали в борьбе с SARS-CoV-2 противомалярийные препараты, в частности хлорохин и дезоксихлорохин. Но они отрицательно сказываются на работе сердечно-сосудистой системы, поэтому решение об их применении, особенно у пациентов с заболеваниями сердца и сосудов, принимается строго индивидуально после тщательного взвешивания рисков и ожидаемой пользы.

В последние годы на фармацевтическом рынке появилась масса противовирусных средств общего назначения: Арбидол, Амиксин, Оциллококцинум и пр. Еще до появления COVID-19 они часто назначались педиатрами и терапевтами при ОРВИ, гриппе и других вирусных инфекциях. Их эффективность была подтверждена в ходе проведения клинических исследований и доказано, что препараты такого рода способствуют повышению естественных защитных сил организма, а также останавливают или как минимум замедляют размножение вируса. Поэтому их также нередко рекомендуют принимать при пневмонии при коронавирусной инфекции или возникшей уже после ее перенесения.
Интерфероны
Интерфероны – естественные биологически активные вещества, вырабатывающиеся в организме человека в ответ на вирусную инвазию. Сегодня их чаще всего получают генно-инженерными методами. Препараты на основе интерферонов нередко назначают с самых первых дней перенесения вирусных инфекций, в том числе спровоцировавших развитие воспаления легких, так как они обладают противовоспалительными и иммуномодулирующими свойствами. Но пока что нет убедительной доказательной базы их эффективности.

Дезинтоксикационная терапия
Поскольку при пневмонии организм испытывает интоксикацию, особенно при тяжелом ее течении, пациентам нередко назначают средства, очищающие его от вредных веществ. В подавляющем большинстве случаев дезинтоксикационная терапия проводится в стационаре, так как предполагает внутривенные инфузии глюкозы, физиологического раствора, полиглюкина, а также введение гепарина для снижения риска развития сосудистых нарушений.
Средства симптоматической терапии
Обязательно при пневмонии после коронавируса назначаются препараты, улучшающие самочувствие больного. Это:
- муколитики – группа лекарственных средств, которые способствуют уменьшению вязкости мокроты, что приводит к облегчению ее выведения из легких и бронхов без увеличения секрета в объеме;
- отхаркивающие – препараты, которые оказывают раздражающее действие на рецепторы бронхов, провоцируя кашлевой рефлекс, что способствует очищению дыхательных путей от мокроты;
- жаропонижающие – лекарственные средства, призванные снизить температуру тела;
- бронхолитики – группа препаратов, обеспечивающих расширение бронхов и уменьшение бронхоспазма, что способствует устранению одышки и облегчению дыхания;
- ингаляционные кортикостероиды – лекарственные средства, призванные быстро купировать воспалительный процесс в бронхах и легких.

Витамины
При вирусной, как и вирусно-бактериальной пневмонии после коронавируса лечение включает использование витаминов. В первую очередь показан прием витамина D, С, А, а также группы В. Они способствуют ускорению восстановления поврежденных слизистых оболочек легких, синтезу гемоглобина, улучшения кровообращения, укреплению стенок сосудов, нормализации течения обменных процессов.
Антибиотики
При диагностировании вторичной вирусно-бактериальной пневмонии антибиотик подбирается в соответствии с результатами бакпосева. В остальных случаях назначается антибактериальный препарат широко спектра действия.
Таким образом, препаратами выбора могут стать:
- бета-лактамные антибиотики;
- макролиды;
- цефалоспорины;
- хинолоны 3-го поколения.
На фоне приема антибиотиков, а также после окончания курса назначается прием пре- и пробиотиков. Эти препараты способствуют восстановлению нормальной микрофлоры кишечника, которая также является частью иммунной системы организма.
Прогноз
При пневмонии, обусловленной коронавирусной инфекцией, для большинства категорий населения прогноз благоприятный. В 50-60% случаев она протекает в легкой форме. Осложнения возникают только у 3-10 % больных, а летальный исход наблюдается у 1-4% людей, но в старшей возрастной группе 65+ смертность в разных странах достигает 20%.
При этом оценка динамики состояния пациента при перенесении пневмонии после коронавируса осуществляется на основании имеющейся клинической картины. Рентгенологическим показателям уделяется значительно меньшее внимание, поскольку даже через месяц КТ может показывать те же изменения в легких, что и в разгар болезни. Поэтому контрольную томографию следует проводить не ранее чем через 3-6 месяцев после начала болезни.
Источник
