Воспаление легких описание

Пневмония – острое поражение легких инфекционно-воспалительного характера, в которое вовлекаются все структурные элементы легочной ткани, преимущественно – альвеолы и интерстициальная ткань легких. Клиника пневмонии характеризуется лихорадкой, слабостью, потливостью, болью в грудной клетке, одышкой, кашлем с мокротой (слизистой, гнойной, «ржавой»). Пневмония диагностируется на основании аускультативной картины, данных рентгенографии легких. В остром периоде лечение включает антибиотикотерапию, дезинтоксикационную терапию, иммуностимуляцию; прием муколитиков, отхаркивающих, антигистаминных средств; после прекращения лихорадки – физиотерапию, ЛФК.
Общие сведения
Пневмония – воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.
Пневмония
Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии – сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) – характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
Характерно острое начало с лихорадки свыше 39°С, озноба, болей в грудной клетке, одышки, слабости. Беспокоит кашель: сначала сухой, непродуктивный, далее, на 3-4 день – с «ржавой» мокротой. Температура тела постоянно высокая. При крупозной пневмонии лихорадка, кашель и отхождение мокроты держатся до 10 дней.
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Характеризуется постепенным, малозаметным началом, чаще после перенесенных ОРВИ или острого трахеобронхита. Температура тела фебрильная (38-38,5°С) с суточными колебаниями, кашель сопровождается отхождением слизисто-гнойной мокроты, отмечаются потливость, слабость, при дыхании – боли в грудной клетке на вдохе и при кашле, акроцианоз. При очаговой сливной пневмонии состояние пациента ухудшается: появляются выраженная одышка, цианоз. При аускультации выслушивается жесткое дыхание, выдох удлинен, сухие мелко- и среднепузырчатые хрипы, крепитация над очагом воспаления.
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- острая дыхательная недостаточность
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- гломерулонефрит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины – очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких. Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

КТ ОГК. Участок пневмонической инфильтрации в верхней доле левого легкого.
Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани – 70 %;
- формирование участка локального пневмосклероза – 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
Источник
Воспаление лёгких (официально – пневмония) – это воспалительный процесс в одном или обоих дыхательных органах, который обычно имеет инфекционную природу и вызывается различными вирусами, бактериями и грибками. В древние времена эта болезнь считалась одной из самых опасных, и, хотя современные средства лечения позволяют быстро и без последствий избавиться от инфекции, недуг не потерял своей актуальности. По официальным данным, в нашей стране ежегодно около миллиона людей страдают воспалением лёгких в той или иной форме.
Признаки воспаления лёгких описывал в своих трактатах ещё легендарный Гиппократ, но настоящий прорыв в лечении этой инфекции случился лишь в начале XX века, после открытия пенициллина Александром Флемингом. Лёгочная болезнь очень коварна: она стремительно развивается, при этом успешно маскируется под грипп или классическую простуду, отчего распознать её не всегда просто.
Учёные различают 2 основные разновидности пневмонии – первичную, которая начинается как самостоятельная болезнь, и вторичную – развивается на фоне ОРВИ или других недугов, чаще всего при пониженном иммунитете. Заболевание может передаваться тремя путями, самый распространённый – классический воздушно-капельный, когда инфекция попадает в лёгкие здорового ребёнка или взрослого от больного.
Ещё один путь – гематогенный, возбудитель проникает вместе с кровью (при заражении крови и других тяжёлых инфекциях). Третий способ – эндогенный, когда бактерии, живущие в носу и горле, активизируются и становятся источником инфекции. Таким образом, вопрос, бывает ли заразно воспаление лёгких, имеет однозначный ответ: да, заразно.
Особенности протекания пневмонии и у взрослого, и у ребёнка зачастую зависят от разновидности инфекции:
- Очаговая (страдает небольшой участок лёгкого – одна или несколько альвеол).
- Сегментарная (поражён один или несколько лёгочных сегментов).
- Долевая (воспаление в целой лёгочной доле).
- Тотальная (инфекция захватывает дыхательный орган полностью).
Одна из разновидностей долевого поражения лёгких – опасная крупозная пневмония, которая без должного лечения нередко становится двухсторонним воспалением лёгких.
Причины воспаления лёгких у детей и взрослых одинаковы – непосредственно возбудитель инфекции и сниженный иммунитет.
Основные возбудители лёгочной инфекции – это:
- Стрептококки;
- Энтеробактерии;
- Стафилококки;
- Микоплазма;
- Легионеллы;
- Хламидии;
- Гемофильная палочка.

Стрептококки
Первые три возбудителя вызывают типичную пневмонию, последние 4 группы микроорганизмов становятся причиной атипичного лёгочного воспаления.
Самый популярный возбудитель инфекции – это стрептококк. Он обычно присутствует и на коже, и в дыхательных путях, а при ослабленном иммунитете на фоне других болезней может проникнуть в лёгкие и спровоцировать их воспаление. Энтеробактерии обычно вызывают пневмонию у людей с хроническими патологиями почек, стафилококковую инфекцию в основном диагностируют у пожилых пациентов.
Хламидийную пневмонию чаще можно обнаружить у ребёнка после 5 лет. Самый эффективный метод её лечения – антибиотики, минимальный срок 3 недели. Микоплазма обычно вызывает лёгочное воспаление у молодых людей, а гемофильная палочка традиционно поражает курильщиков. Реже всего встречается легионеллезная инфекция, но такая патология может вызвать тяжёлые последствия.
Существуют и дополнительные факторы риска, которые способны спровоцировать появление симптомов воспаления лёгких:
- Хронические лёгочные заболевания;
- Хронические инфекции носоглотки (например, гайморит);
- Постоянные бронхиты и тонзиллиты;
- Дефицит иммунитета;
- Родовые травмы;
- Пороки сердца.
Первые и самые характерные симптомы воспаления лёгких – это кашель, одышка, боль в груди, лихорадка, которая сопровождается потливостью, позднее – признаки интоксикации. Сухой кашель появляется, когда организм пытается избавиться от опасных бактерий, затем возникает одышка. Особенно сильно выражена одышка у пожилых пациентов на фоне хронических сердечно-сосудистых недугов.
Скачки температуры – один из основных признаков инфекции в лёгких. Перед первым повышением температуры может появиться длительный озноб, затем цифры на градуснике взлетают до 38–39 градусов. Перепады температуры на 1,15 градуса в течение суток обычно длятся около 10 дней, при полноценном стационарном лечении можно сократить этот период до 3–4 дней.
Интоксикация при пневмонии – это отравление организма продуктами распада инфекционных возбудителей и токсинами после распада тканей. Определить интоксикацию у ребёнка и взрослого можно по таким признакам: головная боль, плохое самочувствие, спутанность сознания, позднее – нарушения в работе других органов (плохой стул, боль в животе, метеоризм и плохой аппетит).
Крупозная пневмония – одна из самых опасных разновидностей этого недуга, при котором поражается целая доля лёгкого вплоть до одно- и двухстороннего воспаления.
К симптомам при воспалении лёгких такого типа относят:
- Резкое повышение температуры тела;
- Боли в боку с одной стороны, при кашле и на вдохе усиливаются;
- Развивается одышка и сухой кашель, сначала редкий, потом нарастает;
- Шея покрывается красными пятнами со стороны больного лёгкого или полностью краснеет;
- Немного синеют губы, раздувается носогубный треугольник;
- Через несколько дней в кашле может появиться коричневатая мокрота с прожилками крови;
- При сильной интоксикации больной периодически теряет сознание и бредит.

Пневмония
Если пневмония вызвана атипичными возбудителями, признаки воспаления лёгких у взрослых и детей могут несколько отличаться от классической картины.
При микоплазменной инфекции первыми симптомами воспаления лёгких считаются ринит, першение в горле, повышение температуры, сухой кашель. Позднее добавляются мышечные и суставные боли, кровотечения из носа, воспаление лимфоузлов. Чаще такое заболевание диагностируют у ребёнка, например, при вспышке в детском садике.
Первые признаки хламидийного лёгочного воспаления у ребёнка и у взрослого – ринит, скачок температуры до 38–39 градусов, увеличение лимфоузлов, позже на фоне болезни появляются аллергические реакции, дерматиты, может развиться бронхит.
Явными симптомами при воспалении лёгких легионеллезного типа можно назвать сильную лихорадку до 40 градусов с ознобом и сильнейшими головными болями и сухим кашлем. Эта форма пневмонии чаще всего приводит к летальному исходу (50–60%), страдают обычно пожилые лица.
Хроническое, или рецидивное, воспаление лёгких начинается на фоне недолеченного острого недуга, если в лёгких остаётся небольшой воспалительный очаг, или является осложнением тяжёлой пневмонии.
Как проявляется воспаление лёгких в хронической форме? Основные признаки – это:
- Тяжёлое дыхание;
- Периодический влажный кашель, иногда с гнойными выделениями;
- Учащённое сердцебиение и одышка;
- Воспаление носоглотки и ротовой полости;
- Слабый иммунитет и полигиповитаминоз;
- Общая слабость и признаки интоксикации;
- Потливость в ночной период;
- Плохой аппетит и снижение веса;
- В период обострения – изматывающий кашель и температура.
При хронической форме лёгочной инфекции дыхательные органы не справляются со своей работой и не могут полноценно обеспечивать ткани кислородом, поэтому сердцу приходится работать в удвоенном режиме. В итоге самым частым осложнением хронической пневмонии становится сердечно-сосудистая недостаточность.

Симптомы пневмонии у взрослых
Определить пневмонию у взрослых людей можно прежде всего по классическому сухому кашлю. К другим типичным признакам воспаления лёгких у таких больных относятся:
- Озноб, затем стремительное повышение температуры;
- Одышка даже при минимальной физической нагрузке;
- Тахикардия (более 100 ударов сердца в минуту);
- Боль в груди (при поражении плевральных листков – плеврите);
- Сильные головные боли, головокружение;
- Высыпания герпеса из-за ослабленного иммунитета;
- Проблемы со стулом (понос или учащение актов дефекации).
Другие симптомы воспаления лёгких зависят от типа возбудителя, состояния иммунитета и степени лёгочного поражения. При тяжёлых формах лёгочной болезни могут возникнуть осложнения:
- Отёк лёгких;
- Абсцесс (образование полостей с гноем);
- Психозы, бред и галлюцинации;
- Пневмоторакс (скопление воздуха в плевральной области).

Симптомы пневмонии у детей
У детей воспаление лёгких редко бывает первичным заболеванием, чаще всего пневмония развивается на фоне тяжёлой простуды, недолеченного гриппа, бронхита и т. д. В этот период для родителей особо важно вовремя различить симптомы воспаления лёгких и приступить к активному лечению.
Типичная пневмония у ребёнка начинается с обычного недомогания, затем прибавляется слабость, повышение температуры, потливость, позже – головокружение и расстройства аппетита. Помимо температуры наблюдается учащённое дыхание (более 50 вдохов в минуту при норме 20–40).
Определить лёгочное воспаление у маленького ребёнка можно по целому комплексу симптомов:
- После гриппа или простуды не наступает улучшение или после короткого проблеска снова возникают скачки температуры и сильная слабость;
- Ребенок страдает от одышки независимо от того, есть ли температура или кашель;
- Помимо классических признаков ОРВИ – кашель, лихорадка, насморк, – наблюдается сильная бледность кожи;
- При повышении температуры у ребёнка жаропонижающие препараты не действуют;
- У грудничков меняется поведение: они капризничают, плохо или, наоборот, слишком много спят, отказываются от еды или становятся вялыми и апатичными.
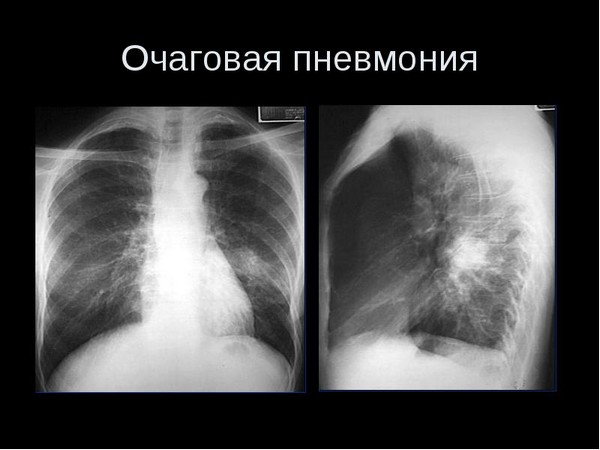
Рентгенологическое исследование при пневмонии
Чаще всего диагностику при подозрении пациента на лёгочное воспаление проводит лечащий врач. Но пациент всегда может попросить назначить дополнительные врачебные исследование, если обнаружит у себя один или несколько классических симптомов воспаления лёгких.
Самые эффективные и популярные методы диагностики пневмонии – это:
- Рентгенологическое исследование. Позволяет обнаружить воспаление и его размеры: один или несколько очагов, сегментов, целая доля лёгкого или тотальное поражение.
- Анализ содержимого мокроты (если кашель влажный). Помогает обнаружить инфекцию, определить тип возбудителя и назначить соответствующее лечение при воспалении лёгких.
- Анализ крови. Изменение кровяного состава и количество лейкоцитов поможет определить характер заболевания и тип возбудителя пневмонии.
- Бронхоскопия. Проводится только в крайнем случае и позволяет не только поставить точный диагноз при воспалении лёгких, но и полностью исследовать поражённые бронхи.

Лечение воспаления легких
Как лечить воспаление лёгких, в больнице или дома? Этот вопрос очень волнует пациентов и их родных, но однозначного ответа здесь нет. При запущенных и сложных формах заболевания необходимо стационарное лечение, но при лёгкой форме пневмонии врач может разрешить комплексное лечение дома с условием строгого соблюдения всех его рекомендаций и регулярных анализов.
Основные методы лечения воспаления лёгких:
- Антибактериальные препараты. Антибиотики при воспалении лёгких – это основной терапевтический метод. При лёгких формах недуга рекомендуются антибиотики в таблетках и капсулах, при сложном и атипичном воспалении – внутривенные или внутримышечные уколы.
- Немедикаментозные способы лечения в условиях стационара. Это физиотерапевтические процедуры, ультрафиолетовое облучение и т. д.
- Домашние методы лечения. В домашних условиях помимо антибиотиков можно использовать такие эффективные способы, как горчичные обертывания, дыхательную гимнастику, лечение травами.
- Сбалансированное питание. В период лечения от пневмонии и ребёнка, и взрослого необходимо комплексное питание с повышенным содержанием витаминов, большое количество жидкости, продукты для стимуляции работы кишечника.

Профилактика воспаления легких
Профилактика против воспаления лёгких – это в первую очередь укрепление иммунитета в домашних условиях: полноценное питание, приём поливитаминных комплексов в межсезонье, регулярные прогулки, умеренная физическая нагрузка.
Чтобы не спровоцировать развитие вторичной пневмонии на фоне других заболеваний, помогут такие профилактические меры:
- Для лиц старше 65 лет – регулярные вакцинации от некоторых видов стрептококкового возбудителя.
- Ежегодные вакцинации от гриппа для всей семьи.
- В холодное время года ограничить физические нагрузки и не допускать переохлаждения.
- В период эпидемий гриппа и ОРВИ чаще мыть руки с мылом, чтобы удалить микроорганизмы.
- Не курить – сигареты снижают сопротивляемость лёгких и бронхов простудным инфекциям.
- Вовремя лечить такие хронические недуги, как гайморит, тонзиллит и обычный кариес.
- Избегать контакта с больными воспалением лёгких.
Лёгочное воспаление в различных формах – заболевание очень распространённое и среди взрослых, и среди детей. Знать основные признаки этого недуга необходимо каждому, чтобы вовремя отличить поражение лёгких от простуды или гриппа и начать полноценное лечение в больнице или в домашних условиях.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Источник
