Воспаление легких после травмы
Посттравматическая пневмония относится к нередким осложнениям закрытой травмы груди и встречается у 5,5-13,8%, по данным А.М. Артемьева (1960), Е.А. Вагнера (1969), – у 5,5-5,8%. Столь различная частота пневмонии у отдельных авторов объясняется разным подходом к оценке этого осложнения. Одни относят к пневмониям явления воспаления с выраженной клинической или рентгенологической картиной, другие же считают, что контузионные пневмонии не являются настоящей пневмонией, речь идет о контузионном синдроме, который развивается на 2-3-й день после травмы в виде усиления боли в груди, повышения температуры. При этом рентгенологически почти никогда не находят выраженных изменений, и лишь в отдельных случаях может развиться настоящая пневмония.
Нарушения вентиляции легких, кровообращения в малом круге, отмечаемые при закрытой травме груди, являются одним из предрасполагающих моментов к возникновению пневмонии. К этому необходимо добавить увеличение продукции интерстициальной и внутриальвеолярной жидкостей в результате как травмы груди, так и нарушения сердечной деятельности (А.В. Каплан, Г.Е. Рейнберг, 1935; Kuhtz, 1956). Мокрота, скопившаяся в дыхательных путях в результате нарушения эвакуаторной функции бронхов, торможения кашля, в свою очередь закупоривает бронхи. Нарушение бронхиальной проходимости способствует образованию ателектаза легкого. Если ателектаз не устранен, инфекция проникает в спавшееся легкое и вызывает в дальнейшем все стадии воспаления. Исход заболевания зависит от вирулентности инфекции и резистентности как легкого, так и организма в целом.
В основе возникновения данной патологии лежит сочетание физических повреждений и вторичного инфицирования микробами, находящимися в организме, чаще всего в зеве или верхних дыхательных путях (Н.С. Молчанов, 1966). Так, у 25 больных обнаружили грамположительный диплострептококк, у 5 – зеленящий стрептококк, у 3 – патогенный стафилококк, у 2 – непатогенный стафилококк, а у 1 больного высеялась кишечная палочка. По мнению В.Д. Вышегородцевой (1950), фактором, благоприятствующим развитию пневмонии, являются бронхит, катар верхних дыхательных путей.
Н.М. Бондаренко (1970) указал на опасность возникновения легочных заболеваний под влиянием микрофлоры, находящейся в нёбных миндалинах.
Благоприятной почвой для развития пневмонии являются также контузии легкого. Нам кажется, что данные моменты не всегда учитываются в полной мере. При поступлении больных на 2-е сутки и позже трудно сказать, что является причиной пневмонии. Если на рентгенограмме вначале в первые сутки после повреждения определялись чистые легочные поля, а потом появилось затенение, главной причиной осложнения можно считать нарушение вентиляции легких (29 наблюдений). Если же в первые сутки после травмы рентгенологически определяется в легком тень инфильтра- ционного характера (46 наблюдений), следует признать наличие кровоизлияния в легкое. У 10 больных сразу после травмы было кровохарканье, что также указывало на контузию легкого. Langwitz, Stache (1969) приводят интересные наблюдения возникновения пневмонии на месте кровоизлияния, когда оно рассосалось и рентгенологически в легких (до пневмонии) патологические изменения не определялись.
В генезе травматической пневмонии играет определенную, а иногда, видимо, и ведущую роль нейрорефлекторный компонент, особенно при возникновении пневмонии на противоположной травме стороне – так называемых вторичных (симптоматических) пневмоний. Ведь и нарушение вентиляции легких, и происхождение ателектазов, и сам характер течения заболевания (чаще более легкий по сравнению с бактериальной пневмонией) тесно связаны с рефлекторными влияниями. На значение нейротрофического компонента в развитии данного осложнения указывает А.В. Тонких (1949). Д.А. Новожилов (1963) отмечает, что чрезмерное и длительное раздражение межреберных нервов может вызвать рефлекторное нарушение трофики легочной ткани. Подтверждением этого явилось то, что благодаря применению паравертебральной и внутрикожной новокаиновых блокад в первые часы после травмы удалось избежать развития пневмонии даже при переломе всех ребер на одной стороне. На роль вегетативной нервной системы, в частности вагуса, в патогенезе посттравматической пневмонии указывает В.П. Коротких (1954).
У 31 больного посттравматической пневмонией мы изучали показатели свертывающей системы крови. У 10 из них был ушиб грудной клетки, у 21 – перелом ребер. При этом были получены данные, указывающие на большую степень гиперкоагуляции, чем при неосложненной травме груди. Изучение динамики свертывающей системы крови позволило установить, что увеличивающаяся свертываемость крови при повреждении груди является одним из предрасполагающих моментов к развитию пневмоний. Так, из 45 больных с закрытой травмой груди, у которых отмечалась гиперкоагуляция, пневмония возникла у 28 больных. И лишь у 3 больных из 31 пневмония возникла при нормальных показателях коагулограммы.
Посттравматическая пневмония встречается в различном возрасте, но все же среди этих больных больше лиц пожилого и старческого возраста. Так, из 268 больных пневмонией в возрасте старше 60 лет были 77 человек, что составляет 28,7%. В то же время травматизация груди в этом возрасте, по нашим данным, составляет 11,5%.
Чаще пневмония возникает при тяжелой травме, однако может быть и при ушибах груди. Так, среди наших больных это осложнение встретилось у 200 человек с переломами ребер, притом у 126 из них был диагностирован множественный перелом ребер, повреждение груди без нарушения целости костей было у 68 человек.
Пневмония чаще всего сочетается с плевритом (71 наблюдение), реже – с подкожной эмфиземой (15 случаев), пневмотораксом (17 человек).
Правосторонняя пневмония была у 109 больных, левосторонняя – у 141, двусторонняя – у 18 больных.
Сроки госпитализации наших больных были следующие: в первые сутки поступили в стационар 55% больных, на 2-3-й сутки – 33%, на 4-7-е – 8%, остальные 4% были госпитализированы позже. Итак, чаще больные поступают в 1-2-е сутки, иногда позже, что обычно связано с ухудшением общего состояния, усилением боли в груди, появлением кашля, повышением температуры.
Повышение температуры тела было отмечено у 86 человек, из них 37,5° С было у 54, 37,6-38,0° С – у 28, выше 38,0° С – у 4. Кашель отмечался изредка, выделения мокроты скудные. Вынужденное положение в постели, отставание пораженной половины грудной клетки в акте дыхания обусловлены больше самой травмой, чем заболеванием легкого. При перкуссии иногда отмечается притупление легочного звука на стороне пневмонии, при аускультации выслушиваются ослабленное дыхание, крепитирующие хрипы на ограниченных участках. Типичная клиническая картина пневмонии при травме груди встречается редко, обычно при обширном поражении легких. Это объясняется небольшим размером пневмонического очага, а также тем, что часто превалируют симптомы повреждения грудной стенки.
При рентгенологическом исследовании определяется картина шокового легкого: в легких одиночные, реже множественные очаговые инфильтраты различной формы и объема, преимущественно округлые, реже – продолговатые, полигональные теневые образования (Н.Д. Чухриенко,
- . Края очагов расплывчатые, что является, по данным Н.Д. Чухриенко и Д.П. Чухриенко (1979,
- , отражением зоны гиперемии и воспалительного отека вокруг инфильтрированного участка легкого. У 29 больных при первичном рентгенологическом исследовании (в момент поступления в стационар) по поводу травмы грудной клетки признаков пневмонии не было. Они появились лишь на 3-14-е сутки. Поэтому необходимо проводить рентгеноконтроль в период лечения больных с травмой груди при появлении малейших подозрений на осложнение со стороны легких.
Теневые образования легких могут давать и кровоизлияния. Для дифференциальной диагностики учитывали срок, прошедший от момента травмы. Подобные изменения, обнаруженные сразу после травмы, отнесены к явлениям шокового легкого. Так как иногда рентгенологическое исследование органов грудной клетки в первые сутки после травмы не производилось, то позже нельзя сказать с уверенностью, предшествовало ли пневмонии в легком кровоизлияние или нет. По нашим данным, значительно чаще это осложнение диагностируется на основании данных рентгенограмм (190 наблюдений), чем клинических (78 наблюдений) признаков.
В отдельных случаях необходимо проводить дифференциальный диагноз между пневмонией и гемотораксом и при сомнениях производить плевральную пункцию.
Пневмония на стороне поражения обнаружена у 213 человек (79,2%), с двух сторон при одностороннем поражении грудной клетки – у 18 (6,9%), на противоположной стороне – у 37 (13,9%).
Воспаление локализовалось в нижней доле. У большинства больных локализация пневмонической тени зависела от места ушиба, перелома ребер. Однако подобный принцип наблюдался не всегда. Так, у 11 больных при расположении воспаления над диафрагмой был перелом верхних 4 ребер.
Повышенное количество лейкоцитов крови отмечалось в 58% наблюдений, увеличенная СОЭ – в 54%.
У больных с травматической пневмонией обнаружили учащение дыхания, уменьшение его глубины, увеличение минутного объема дыхания и дыхательного эквивалента, уменьшение жизненной емкости легких, снижение коэффициента использования кислорода, нарушение газообмена и вентиляции легких.
У больных с посттравматической пневмонией на функцию внешнего дыхания влияют два фактора – травма и воспаление.
Чтобы выяснить, насколько при пневмонии ухудшается дыхание, мы исследовали данную функцию у больных в динамике – при поступлении в стационар сразу после травмы, до появления пневмонии и в период ее развития. Как свидетельствуют данные, возникшее осложнение привело к учащению дыхания, снижению ЖЕЛ, МВЛ, увеличению МОД, ухудшению эффективности легочной вентиляции. Указанные явления отмечались уже через несколько дней после травмы, когда в результате проводимого лечения состояние больного должно было улучшиться. В отдельных случаях показатели внешнего дыхания оставались без заметных изменений.
Результаты наших исследований свидетельствуют, что как ухудшение спирографических показателей, так и отсутствие положительной их динамики в процессе лечения пострадавших заставляют предположить развитие пневмонии еще до появления клинико-рентгенологических признаков ее.
Умеренное учащение пульса (не выше 100 в 1 мин) наблюдалось почти у половины больных. Сравнивая частоту пульса в первые сутки после травмы и при развитии пневмонии, мы отмечали ее увеличение у 20 человек, урежение – у 22. Изменений не было у 8 больных.
При измерении артериального и венозного давления особой динамики выявлено не было.
Изучение ЭКГ показало, что изменения сердечной деятельности в общем больше зависели от тяжести травмы, поражения легких, чем от пневмонии. Они были подобны наблюдаемым при неосложненной травме груди и выражались в увеличении нагрузки на правые отделы сердца.
Исследование функции внешнего дыхания и сердечно-сосудистой системы показало, что в ряде случаев при возникновении пневмонии еще более усугубляется нарушение гемодинамики, вызванное травмой груди. Это необходимо учитывать при тяжелой травме у пожилых людей с заболеваниями сердечно-сосудистой системы, когда резервные возможности их организма ограничены.
Источник
Ушиб лёгкого – это повреждение лёгочной ткани с сохранением целостности висцеральной плевры, возникающее в результате тупой травмы или сдавления грудной клетки. Сопровождается болями в груди, одышкой, в ряде случаев – кровохарканьем. Диагноз устанавливается на основании данных анамнеза, осмотра, результатов рентгенологического исследования и компьютерной томографии грудной полости, бронхоскопии. Лечение травмы легкого проводится консервативно, с применением анальгетиков, антибиотиков, кортикостероидов, физиотерапии, ЛФК. При необходимости осуществляется респираторная поддержка.
Общие сведения
Ушиб (контузия, сотрясение) лёгкого относится к закрытым травматическим повреждениям грудной клетки. Чаще всего встречается у пострадавших в дорожно-транспортных происшествиях. По данным медицинской статистики, ушиб легкого наблюдается у 30-55% пациентов с торакальными травмами. Нередко сочетается с переломами рёбер, иногда − с разрывом лёгкого. При обширных повреждениях и размозжениях лёгочной паренхимы в 50-60% случаев развивается жизнеугрожающее состояние – острый респираторный дистресс-синдром. У 10-40% травматологических больных контузия лёгочной ткани заканчивается летально.

Ушиб легкого
Причины ушиба лёгкого
Травматическое повреждение лёгких происходит в результате механического воздействия на грудную клетку. К контузии приводит сильный удар тупым предметом или взрывной волной в область груди. Ушиб возникает как на стороне воздействия, так и в противоположном лёгком (из-за противоудара). Наиболее часто причиной такого рода травм являются автокатастрофы. Подавляющее большинство пострадавших составляют водители, ударившиеся грудью о рулевую колонку. Выраженное сотрясение лёгких, вплоть до размозжения тканей, возникает в результате падения с высоты на спину или живот, а также при сдавлении грудной клетки тяжёлыми предметами.
Патогенез
Сильный удар в грудную клетку травмирует её костный каркас. Внутренняя поверхность прогнувшихся рёбер повреждает лёгкое, вызывая его ушиб. Травмируется сосудистая сеть, лёгочная паренхима пропитываются кровью. Тяжёлая травма нередко сопровождается отрывом бронхов. Из-за рефлекторного смыкания голосовой щели нарастает внутригрудное давление, ведущее к разрыву межальвеолярных перегородок. В результате этого образуются кисты, заполненные воздухом (пневмоцеле) и кровью (гематоцеле). От противоудара возникают аналогичные повреждения с другой стороны. Происходит смещение органов грудной полости и ушиб лёгких о контрлатеральную половину грудной клетки, позвоночник. Пропитанная кровью лёгочная ткань частично теряет эластичность, что приводит к нарушению газообмена и кислородному голоданию.
Классификация
Характер травматического повреждения ткани лёгких зависит от размеров поверхности воздействующего предмета и силы удара. Исходя из площади травматической инфильтрации паренхимы, ушиб лёгких бывает ограниченным и обширным. Распространённость и локализация зоны ушиба имеет клиническое и прогностическое значение. Массивная контузия лёгочной паренхимы нередко приводит к смерти пострадавшего на месте происшествия. По тяжести течения выделяют три степени патологического процесса:
- Лёгкая степень. Ограниченный ушиб локализуется поверхностно, в периферических участках лёгкого. Занимает 1-2 лёгочных сегмента. Дыхательная недостаточность отсутствует.
- Средняя степень. Зона ушиба распространяется на несколько сегментов. Возможны отдельные фокусы размозжения паренхимы, повреждения сосудов среднего калибра. Присутствует умеренная дыхательная недостаточность. Насыщение крови кислородом 90-95%.
- Тяжёлая степень. Наблюдается обширное поражение альвеолярной ткани с размозжением, повреждением прикорневых структур, магистральных сосудов. Развивается острая дыхательная недостаточность, содержание кислорода в периферической крови резко снижается.
Симптомы ушиба лёгкого
Клинические проявления при незначительной контузии лёгких могут отсутствовать. Пациенты часто не придают значения болевому синдрому при ограниченном поверхностном повреждении лёгкого, принимая его за признак ушиба грудной стенки или перелома ребра. Боль локализуется на стороне поражения, усиливается при глубоком вдохе, нажатии на грудную стенку, наклонах и движениях туловища. Интенсивность болевого синдрома зависит от площади и глубины ушиба. Выраженная двусторонняя торакалгия появляется при обширной травматизации лёгочной ткани.
Кровохарканье (кашель с примесью крови в мокроте) свидетельствует о среднетяжёлом или тяжёлом характере травматического процесса. Возникает в течение первых суток после травмы, может быть однократным или повторяющимся в течение 1-7 дней. Отсутствие кровохарканья не исключает контузию лёгких. Другими специфичными симптомами серьёзного повреждения респираторной системы являются признаки «шокового» лёгкого. Пострадавшего беспокоит прогрессивно нарастающая одышка, тахикардия, снижение артериального давления. Кожные покровы пациента бледнеют, появляется цианоз. Косвенными признаками закрытой лёгочной травмы могут служить кровоподтёки в месте удара.
Осложнения
Ограниченный поверхностный ушиб лёгкого обычно протекает без последствий. При отсутствии своевременной медицинской помощи среднетяжёлая лёгочная травма чревата опасными осложнениями. Самым частым из них (25-30% пострадавших) является посттравматическая пневмония, способная самостоятельно привести к гибели больного. Нередко лёгочный ушиб завершается формированием участков пневмофиброза. После травмы иногда остаются заполненные воздухом полости. При субплевральном расположении такие кисты могут стать причиной пневмоторакса. Приблизительно 5% пациентов, получивших ушиб лёгкого, становятся инвалидами из-за развивающейся впоследствии хронической лёгочно-сердечной недостаточности. Без адекватного лечения «шоковое» лёгкое обязательно приводит к летальному исходу.
Диагностика
При подозрении на ушиб лёгкого пациента обязательно осматривает торакальный хирург или травматолог. Уточняются обстоятельства травмы. При осмотре необходимо обратить внимание на цвет кожных покровов, наличие гематом, ссадин в области груди и спины, позу пострадавшего. Из-за болевого синдрома при одностороннем ушибе пациент щадит травмированную половину грудной клетки, поддерживает её рукой. Дыхательная недостаточность вынуждает больного занимать положение сидя с опущенными вниз ногами (ортопноэ). Для уточнения диагноза требуется проведение:
- Физикального исследования. Пальпаторно определяется усиление боли при надавливании на грудь или спину в проекции ушиба. Нередко удаётся прощупать места переломов рёбер. При аускультации выслушиваются влажные мелко- и среднепузырчатые хрипы в повреждённом лёгком.
- Лабораторных анализов. Клинический анализ крови малоинформативен сразу после травмы. Выполняется для исключения сопутствующего внутреннего кровотечения. На лёгочное повреждение может указывать наличие эритроцитов в анализе мокроты. Исследование газового состава крови позволяет уточнить степень гипоксемии. Для быстрого определения насыщения крови кислородом используется пульсоксиметрия.
- Лучевых методик. Участки инфильтрации лёгочной ткани, соответствующие зоне ушиба, определяются на рентгенограмме через 24-48 часов от момента травмы. Рентгенография легких позволяет выявить пневмо- и гемоторакс, повреждение костного каркаса. При тяжёлой травме органов дыхания предпочтительнее выполнить компьютерную томографию. Она помогает определить наличие пневмоцеле, ателектазов, отдифференцировать ушиб от разрыва лёгкого.
- Эндоскопии бронхов. Бронхоскопия является вспомогательным методом. Назначается по показаниям. При наличии кровохарканья помогает выявить источник кровотечения. Отёк и гиперемия слизистых оболочек бронхов являются косвенными признаками ушиба респираторных органов. Одновременно выполняется лечебная санация бронхов.

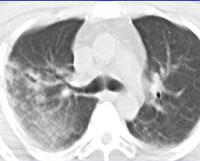
КТ ОГК. Контузионный очаг в нижней доле правого легкого (красная стрелка) у пациента с торакальной травмой: перелом ребра справа (синяя стрелка), пневмоторакс справа (зеленая стрелка).
Лечение ушиба лёгкого
При отсутствии жалоб пациент с подозрением на ушиб ткани лёгкого госпитализируется в отделение хирургии или травматологии на 1-2 суток под наблюдение. Пострадавшему с диагностированным травматическим повреждением дыхательной системы рекомендуется полный покой. Обычно назначается консервативное лечение. Основные принципы медикаментозной терапии:
- Адекватное обезболивание. Применяются нестероидные противовоспалительные препараты. При выраженном болевом синдроме, сопутствующих переломах рёбер, позвоночника выполняются лечебные субплевральные блокады межрёберных нервов. При неосложнённом небольшом лёгочном ушибе для выздоровления достаточно ограничить физическую активность пациента и назначить анальгетики.
- Купирование острой дыхательной недостаточности. Назначается оксигенотерапия через носовой катетер. Для улучшения функции газообмена используются кортикостероидные гормоны. Для стабилизации гемодинамики применяется инфузионно-трансфузионная терапия. При нарастании дыхательных расстройств пострадавший переводится на искусственную вентиляцию лёгких.
- Профилактика пневмонии. Нарушение дренажной функции респираторного тракта является показанием для санации дыхательных путей. При появлении первых клинических и рентгенологических признаков пневмонии назначаются антибиотики широкого спектра действия, обычно цефалоспоринового ряда.
Показанием для хирургического вмешательства являются отрывы крупных бронхов, повреждения магистральных сосудов. В восстановительном периоде широко используются физиотерапевтические процедуры (магнитолазерная терапия, спелеолечение), массаж, лечебная физкультура, дыхательная гимнастика. Рекомендуются регулярные пешие прогулки, плавание.
Прогноз и профилактика
Ограниченный ушиб паренхимы лёгкого разрешается полностью и без каких-либо последствий в течение двух недель. Прогноз при повреждениях средней степени тяжести в основном благоприятный. Однако отсутствие эффективного лечения, пожилой возраст и сопутствующая патология нередко провоцируют развитие тяжёлых последствий. Причиной смерти становятся обширные глубокие ушибы с разрывами и размозжением лёгочной паренхимы. Соблюдение мер личной безопасности, правил охраны труда помогают избежать травм. Своевременное обращение в лечебное учреждение и выполнение рекомендаций медицинского персонала являются профилактикой осложнений.
Источник
