Воспаление легких пульмонолог

Оглавление
- Какие патологии лечит
- В каких случаях нужно обращаться к данному специалисту
- Как ставят диагноз
- Методы лечения
- Профилактика
- Преимущества проведения процедуры в МЕДСИ
Пульмонология – область медицины, изучающая дыхательную систему человека, диагностику патологий и пути их лечения. Впервые выделена как самостоятельная отрасль только во второй половине прошлого века. До этого времени в науке происходило накопление и расширение знаний о дыхательном аппарате, поэтому болезни, которые теперь лечит пульмонолог, лечили разные врачи – хирурги, терапевты и т. д.
Под дыхательной системой человека подразумевают:
- Дыхательные пути (верхние – нос, глотка и нижние – гортань, трахея, бронхи)
- Легкие (правое и левое)
- Плевру (висцеральная оболочка, выстилающая полость грудной клетки изнутри и наружную поверхность легких)
- Мышцы, участвующие в акте дыхания
- Дыхательный центр в продолговатом мозге, который отвечает за своевременный выдох и вдох
Пульмонолог – это врач, который занимается исследованием и лечением патологий дыхательных путей, легких и плевры. Все отделы системы он рассматривает в тесной взаимосвязи. Однако не все заболевания дыхания лечатся пульмонологом:

Пульмонолог – это врач, который занимается исследованием и лечением патологий дыхательных путей, легких и плевры.
- Хирургические вмешательства на органах грудной клетки выполняет торакальный хирург
- Угрожающие состояния, связанные с острым нарушением дыхания, купирует реаниматолог
- Туберкулез легких лечит врач фтизиатр в специализированной клинике
Какие патологии лечит
Компетенция врача распространяется на довольно широкий список болезней, от хронических ринитов (насморков) до рака легкого, однако в некоторых случаях помощь ограничится только консультацией пульмонолога и диагностикой заболевания – для дальнейшего лечения пациент передается более узким специалистам.
Врач-пульмонолог лечит:
- Хронические и обструктивные (с затрудненным отхождением мокроты) бронхиты
- Пневмонии (воспаления легких)
- Альвеолиты (воспаление альвеол – мельчайших структурных единиц легкого)
- Плевриты (воспаления оболочек легкого)
- ХОБЛ (хроническую обструктивную болезнь легких)
- Астму
- Аллергические заболевания (в том числе пневмокониоз, силикоз)
- Гемо- и пневмоторакс (выпот в полость плевры крови или проникновение воздуха)
- Эмфиземы (патологическое расширение бронхиол) и эмпиемы («гнойники»)
- Абсцессы (гнойная деструкция тканей легкого)
- Саркоидоз, муковисцидоз и другие фиброзы (разрастание соединительной ткани)
Может диагностировать, но не лечит:
- Туберкулез (его лечит фтизиатр)
- Заболевания верхних дыхательных путей (их лечат отоларингологи)
- Рак легкого (лечится у пульмонолога-онколога)

Компетенция врача распространяется на довольно широкий список болезней, от хронических ринитов (насморков) до рака легкого.
В каких случаях нужно обращаться к данному специалисту
Обычно к пульмонологу направляет терапевт (или врач общей практики), так как самостоятельно определить заболевание пациенту без медицинского образования довольно сложно из-за сходности симптомов: кашлем может сопровождаться грипп, фарингит и ларингит (воспаление гортани), которые не требуют приема у пульмонолога.
К пульмонологу направляют при наличии следующих симптомов, так или иначе связанных с кашлевым рефлексом:

Кашлем может сопровождаться грипп, фарингит и ларингит (воспаление гортани), которые не требуют приема у пульмонолога.
- Надсадный непродуктивный кашель, сопровождающийся симптомами дыхательной недостаточности
- Затяжной кашель с отделением мокроты или без
- Изменение характера мокроты: появление гноя, крови, капель крови при кашле; отхождение розовой пены
- Острая боль в груди, усиливающаяся при дыхании и сопровождающаяся нарастающей дыхательной недостаточностью
- Повышение температуры на фоне кашля, появление одышки, слабости, мокрого пота и других признаков интоксикации
- Удушье, усиление кашля в вечернее/ночное время
- Появление спазмов, затруднение вдоха при определенных условиях (запахах, пылевом загрязнении, перемене температуры воздуха)
- Постоянное раздражение верхних дыхательный путей, длительный обильный насморк с прозрачным отделяемым, ларингоспазмы («перехватывает» дыхание)
Как ставят диагноз
Взрослый пульмонолог имеет в своем арсенале широкий спектр диагностических методов, которые включают анализ биологических жидкостей (крови, мокроты) на наличие бактерий и маркеров воспаления и визуальные аппаратные исследования.
- Рентгенография и рентгеноскопия – два метода лучевой диагностики. В результате первого получается статичная картинка («фотография») легких, во втором случае орган просвечивается некоторое время, и результат транслируется на экран в реальном времени – есть возможность оценить функцию дыхание, распределение контраста по сосудам
- Бронхоскопия – эндоскопическая визуализация, позволяющая рассмотреть слизистую бронхов изнутри, взять материал для исследования, ввести лекарственный препарат
- Компьютерная томография – посрезовый снимок тканей органа, цель: поиск новообразований (абсцессов, фиброзных кист, полостей, очагов некроза или гнойного расплавления, опухолей и т. д.)
- Функциональная диагностика: пикфлуометрия (оценка скорости выдоха), спирометрия (оценка объема и скорости дыхания), спирография и другие
Исследования биоматериала:
- Клинический анализ крови показывает наличие воспаления (при повышении скорости оседания эритроцитов – СОЭ), острую или хроническую фазу процесса (по лейкоцитарной формуле), наличие аллергических реакций (при повышении эозинофилов), общую ослабленность организма (снижение гемоглобина или эритроцитов)
- Бакпосев мокроты поможет выделить патогенную микрофлору и определить возбудителя заболевания, чтобы подобрать наиболее эффективный антибиотик
- Аллергологические пробы установят спектр аллергенов, провоцирующих ухудшения
- Генетическая диагностика поможет выявить мутации, характерные для муковисцидоза

Взрослый пульмонолог имеет в своем арсенале широкий спектр диагностических методов.
Методы лечения
При повторной консультации пульмонолог по результатам исследования может назначить радикальное (хирургическое) или консервативное (медикаментозное, аппаратное) лечение, соблюдение определенного режима и диету, а может направить на дообследование к другим специалистам, если проблема выходит за рамки его компетенции (например, при обнаружении опухоли или подозрении на туберкулез).
Лечение медикаментами также может быть очень разнообразным и включать в зависимости от результатов исследований и клинических симптомов:
- Антибактериальную терапию (при бронхитах и пневмониях бактериальной этиологии)
- Противовоспалительную с использованием НПВС и стероидов (при выраженном отеке)
- Противокашлевые (подавляющие кашлевой рефлекс при) или, наоборот, отхаркивающие средства (увеличивающие секрецию бронхов)
- Препараты, устраняющие бронхоспазм и расширяющие бронхи – адреномиметики, холиноблокаторы, спазмолитики
- Введение антисептиков может производиться эндоскопически или с помощью плевральной пункции (при плевритах, пневмотораксе)
Лечение медикаментами может быть очень разнообразным.
Аппаратное и инструментальное лечение может включать:
- Электрофорез с различными лекарственными растворами
- Прогревания
- Бронхоскопию с введением антисептиков
- Плевральную пункцию (выполняется торакальным хирургом) с откачиванием жидкости или гноя, промыванием полости антисептическими растворами, внутриполостным введением антибиотиков
Любое назначение делается врачом после тщательного изучения каждого случая заболевания. Многие процедуры производятся только в стационаре, а некоторые заболевания требуют длительной госпитализации.
Профилактика
Консультация пульмонолога может носить и профилактический характер. Так, регулярно на прием пульмонолога ходят хронические больные. Цель этих визитов – оценить текущее состояние организма, продлить период ремиссии (отсутствия симптомов), смягчить симптомы будущих рецидивов (обострений).

Чтобы избежать бронхолегочных заболеваний, врач может посоветовать закаляться и вести активный образ жизни.
Чтобы избежать бронхолегочных заболеваний, всем без исключения пациентам врач может посоветовать:
- Не курить
- Предохраняться от инфекций (помогут вакцинация и личная гигиена)
- Избегать потенциальных аллергенов
- Исключить влияние повреждающих факторов (при работе на производстве с повышенным уровнем пыли или токсичными веществами тщательно соблюдать технику безопасности, использовать средства защиты)
- Полноценно питаться
- Тренировать дыхательную систему (с помощью дыхательных упражнений, пения, игры на духовых инструментах)
- Закаляться и вести активный образ жизни
Преимущества проведения процедуры в МЕДСИ:

Ведущие пульмонологи в Москве – врачи мирового уровня с огромный опытом и стажем.
- Возможность записаться к пульмонологу на любое удобное вам время или пройти к специалисту без записи по острым жалобам
- Наличие клиники в вашем районе (широкая сеть филиалов)
- Доступность всех аппаратных исследований и лечебных манипуляций
- Собственная клиническая и бактериологическая лаборатории
- Обратная связь с пациентом – корректировка назначений и оценка эффективности в ходе лечения
- Возможность нахождения в стационаре нашей клиники в течение всего курса лечения
- Ведущие пульмонологи в Москве – врачи мирового уровня с огромный опытом и стажем
Записаться на консультацию просто – достаточно позвонить по телефону 8 (495) 7-800-500 (звонки принимаются круглосуточно).
Источник
Общие сведения
Вирусная пневмония является осложнением ОРВИ — острых респираторных вирусных инфекций, к которым относятся в том числе простуда, COVID-19 и грипп. При этом заболевании вирус поражает легкие, начинается их воспаление, появляется кашель, а дыхание становится затрудненным. Болезнь чаще протекает в легкой форме. Она становится опасной, если ее течение тяжелое, затяжное.
Чаще пневмония является бактериальной (вызванной бактериями). Вирусы становятся причиной воспаления легких примерно в трети наблюдений. Даже если пневмония была вызвана вирусом, возможно присоединение бактериальной инфекции в результате осложнения. Разница между вирусной и бактериальной формой заболевания — в подходах к лечению. Если причина воспаления легких — бактерии, для лечения понадобится антибактериальная терапия. При вирусной пневмонии антибиотики бесполезны. Их назначают только в случаях, если вирусная пневмония переходит в бактериальную.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
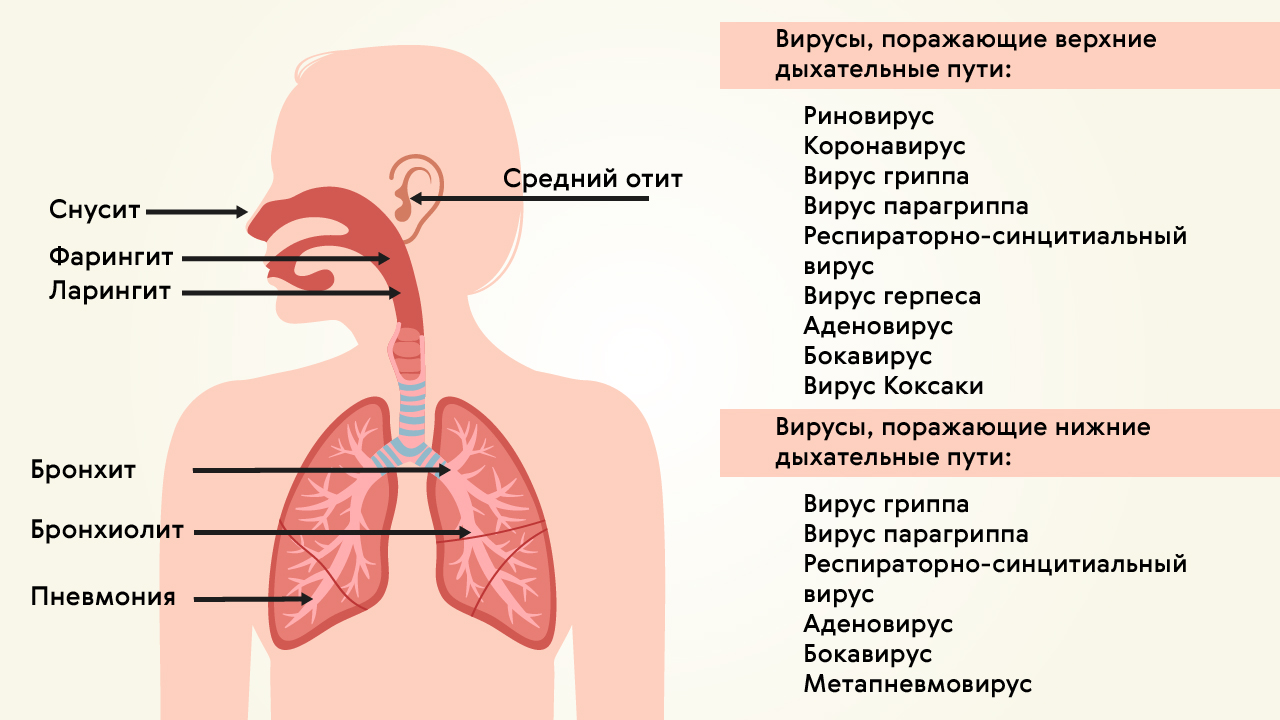 Рисунок 1. Поражение верхних и нижних дыхательных путей вирусами. Источник: МедПортал
Рисунок 1. Поражение верхних и нижних дыхательных путей вирусами. Источник: МедПортал
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
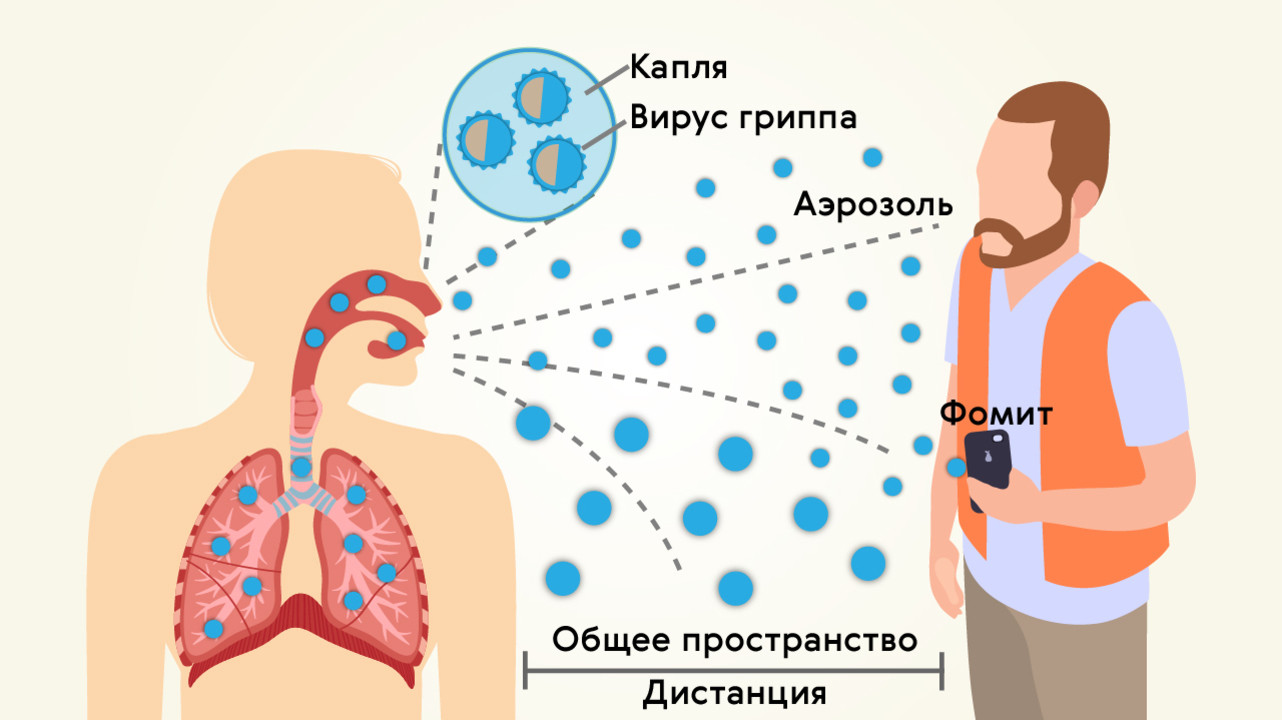 Рисунок 2. Основной путь распространения ОРВИ — воздушно-капельный. Фомит (на рисунке) — любой неодушевленный предмет, способствующий передаче вируса другому организму (в данном случае — мобильный телефон). Источник: МедПортал
Рисунок 2. Основной путь распространения ОРВИ — воздушно-капельный. Фомит (на рисунке) — любой неодушевленный предмет, способствующий передаче вируса другому организму (в данном случае — мобильный телефон). Источник: МедПортал
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
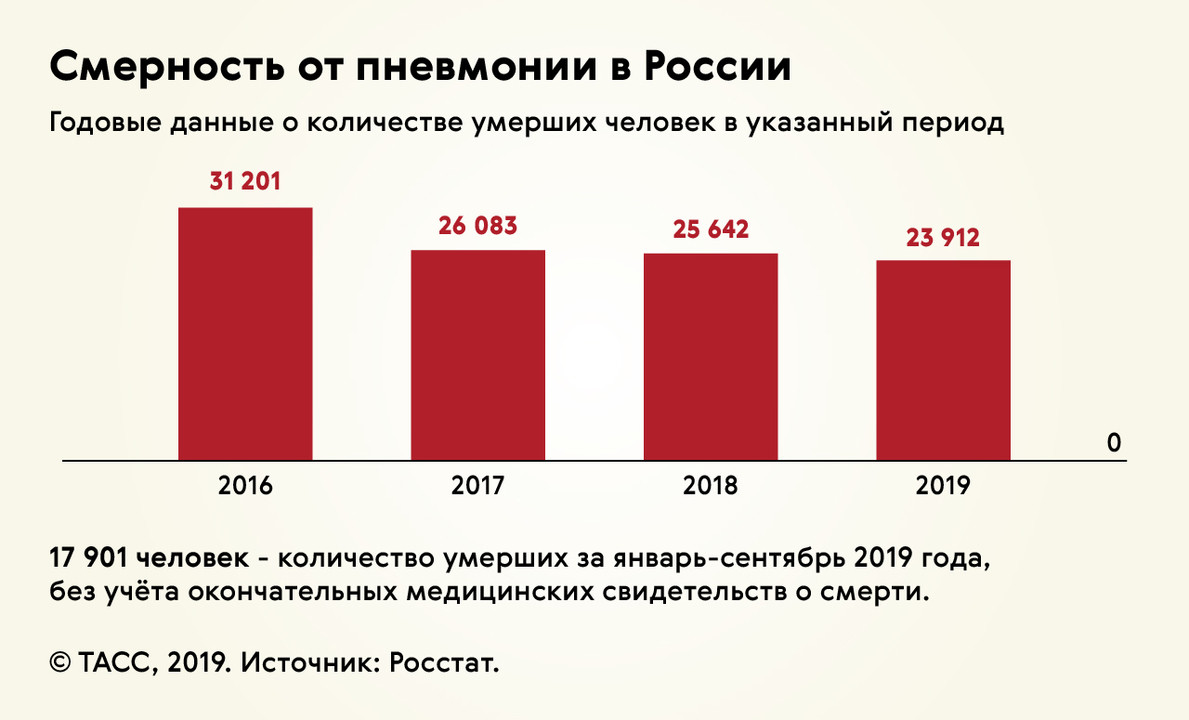 Рисунок 3. Данные смертности от пневмонии в России. Источник: Росстат
Рисунок 3. Данные смертности от пневмонии в России. Источник: Росстат
Симптомы
Легкая форма заболевания похожа на простуду или грипп, но продолжается дольше. У вирусной пневмонии следующие признаки:
- кашель с отделением мокроты;
- боль в груди при кашле или дыхании;
- появление одышки даже при небольших нагрузках или в состоянии покоя;
- слабость, усталость;
- при ослабленном иммунитете и в возрасте старше 65 лет возможна пониженная температура;
- снижение аппетита;
- редко — тошнота, рвота или диарея.
Часто симптомы разнятся в зависимости от того, какой именно вирус вызвал пневмонию.
- При аденовирусе пневмония протекает остро, с кашлем, насморком, повышением температуры до 38-39°C, одышкой, влажными хрипами в легких. Высокая температура может сохраняться до 10-15 суток.
- При гриппе типичные симптомы ОРВИ дополняются одышкой, кашлем с мокротой, болью в груди при выдохе.
- При парагриппе воспаление легких чаще развивается у маленьких детей. В тяжелых случаях может возникать резкое повышение температуры, судороги, диарея.
У детей вирусная пневмония чаще протекает без тяжелых симптомов, но со снижением аппетита, появлением бледности кожи из-за недостатка кислорода. У пожилых людей болезнь может сопровождаться головокружением, слабостью, спутанностью сознания.
Важно! Вирусная пневмония является главным осложнением COVID-19. Позвоните врачу при первых симптомах этой инфекции.
Когда обращаться к врачу?
Нужно обратиться к терапевту или пульмонологу, если:
- температура тела поднимается выше 38,5°C;
- появилась одышка;
- появился кашель;
- при дыхании есть боль в груди.
Важно! Даже если симптомы выражены слабо, людям из группы риска нужно обязательно проконсультироваться с врачом.
Диагностика
Диагностику выполняет терапевт или пульмонолог. Врачу нужно рассказать об имеющихся симптомах, описать свое состояние. Если есть сопутствующие заболевания, особенности здоровья, о которых должен знать врач, нужно сообщить ему о них. При осмотре врач прослушает грудную клетку с помощью фонендоскопа, чтобы оценить сердцебиение и наличие посторонних звуков при дыхании. Если есть признаки дыхательной недостаточности, врач измерит уровень кислорода в крови с помощью пульсоксиметра. Это — оптический датчик, который надевают на палец. Дополнительно врач может назначить:
- флюорографию, рентгенографию или КТ грудной клетки;
- исследование образцов мокроты (для выявления возбудителя);
- клинический анализ крови для контроля общих показателей здоровья.
«Достаточно ли кислорода поступает в организм, можно узнать даже если под рукой нет пульсоксиметра. Для этого нужно подсчитать частоту дыхания в состоянии покоя: нормой считается от 16 до 18 вдохов в минуту, стоит забеспокоиться, если показатель достиг 20, а обратиться к врачу — в случае частоты дыхания 24 или больше вдохов за 60 секунд.»
Сергей Токарев, д.м.н.
Лечение вирусной пневмонии
Лечение вирусной пневмонии назначает врач после диагностики и с учетом тяжести заболевания. Чаще всего лечение проводится дома и является симптоматическим. Врач порекомендует употреблять больше жидкости, принимать витамины, соблюдать постельный режим. Он назначит лекарственную терапию:
- противовирусные препараты, их подбирают, учитывая, какой именно вирус вызвал пневмонию;
- жаропонижающие лекарственные средства (назначается парацетамол или нестероидные противовоспалительные средства);
- анальгетики при наличии болей;
- амброксол, ацетилцистеин, чтобы облегчить кашель, сделать мокроту более жидкой.
При вирусной пневмонии любые препараты можно принимать только по назначению врача.
Если человек находится в группе риска, даже при легком течении вирусной пневмонии ему могут рекомендовать госпитализацию. При госпитализации кроме лекарственной терапии и более интенсивного ухода может выполняться респираторная поддержка. Она нужна, если развивается полисегментарная одно- или двусторонняя пневмония (воспаление нескольких сегментов одного или обоих легких), при развитии дыхательной недостаточности, если появляется одышка, если дыхание становится затрудненным. Для респираторной поддержки выполняют:
- Кислородотерапию — вдыхание кислорода через специальные носовые канюли или лицевую маску.
- Искусственную вентиляцию легких. Выполняется с помощью аппарата, который принудительно подает воздух в легкие, чтобы обеспечить насыщение крови кислородом и эвакуацию углекислого газа.
- ЭКМО. Используется, если острая дыхательная недостаточность прогрессирует вследствие обширного поражения легочной ткани. Метод обеспечивает прямое насыщение крови кислородом с помощью специального аппарата.
Антибактериальные препараты при вирусной пневмонии назначают только если присоединяется вторичная бактериальная инфекция или появляются гнойные осложнения. Если признаков бактериального воспаления нет, применение антибиотиков нецелесообразно и может быть опасным.
Осложнения
В результате пневмонии могут возникать тяжелые осложнения:
- Бактериемия. Развивается, если бактерии попадают в кровь из легких. Инфекция может поражать другие органы и провоцировать новые болезни.
- Одышка, дыхательная недостаточность, нарушения дыхания, полиорганная недостаточность. Развиваются при тяжелом воспалении легких и требуют кислородной поддержки. Риск этого осложнения увеличивается, если у человека есть хронические болезни органов дыхания.
- Появление плеврального выпота. В этом случае в плевральной полости скапливается слишком много жидкости, и легкие не могут полностью расширяться. Это дополнительно снижает эффективность дыхания.
- Абсцесс. При абсцессе в легких появляется гной. В этом случае для лечения необходима антибактериальная терапия. Также может требоваться удаление гноя с помощью дренажа или хирургического вмешательства.
- Миокардит. Внелегочное осложнение, при котором воспаляются ткани сердца. Из острой формы миокардит может переходить в хроническую. Признаки миокардита — боли в сердце, одышка, возможно учащенное сердцебиение, но это заболевание может протекать и бессимптомно.
Прогноз и профилактика
Для большинства случаев вирусной пневмонии прогноз является благоприятным, и заболевание лечится за 14 дней. В 30-40% случаев течение болезни может быть тяжелым, затяжным (до 3-4 недель) с риском развития хронических болезней органов дыхания. Дыхательная функция легких после пневмонии может быть снижена в результате образования очагов фиброза (рубцов) в местах поражения легочной ткани (рис. 4).
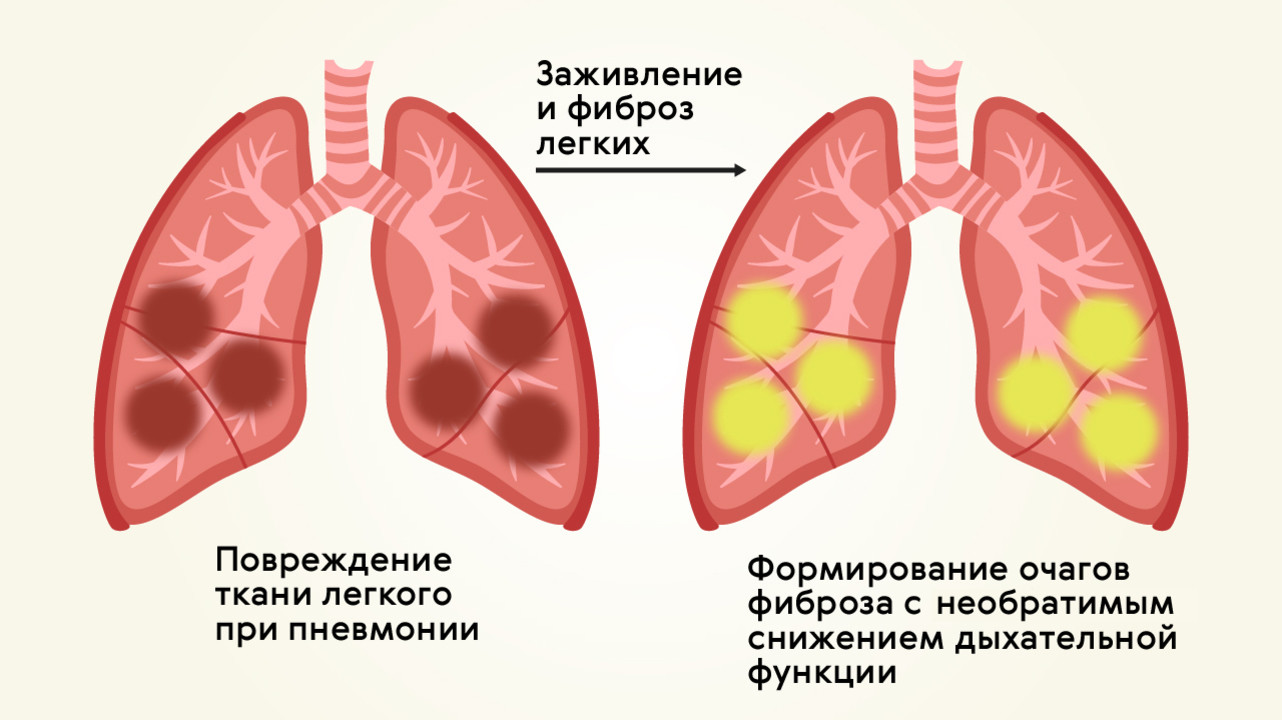 Рисунок 4. Фиброз легких после пневмонии. Источник: МедПортал
Рисунок 4. Фиброз легких после пневмонии. Источник: МедПортал
Снизить риск развития вирусной пневмонии можно несколькими способами (рис. 5).
- Пройти вакцинацию. Есть несколько видов вакцин для профилактики гриппа и других вирусных инфекций. Нужно проконсультироваться с врачом, чтобы составить график прививок. Вакцинация особенно важна для людей из групп риска.
Важно! Во время повышенного риска развития пневмоний (весна, осень) следует подумать о получении вакцин против гриппа, пневмококка, гемофильной инфекции.
- Соблюдать правила гигиены и меры предосторожности. Нужно чаще мыть руки, а в период эпидемий пользоваться средствами индивидуальной защиты (медицинскими масками и перчатками), стараться избегать мест скопления людей. Желательно меньше контактировать с болеющими людьми.
- Отказаться от вредных привычек: не курить и ограничить употребление алкоголя. Это поможет улучшить общее состояние здоровья и снизит нагрузку на иммунитет.
- Контролировать общее состояние здоровья. Важно укреплять иммунитет, правильно питаться, принимать рекомендованные врачом витамины, достаточно спать, быть физически активным.
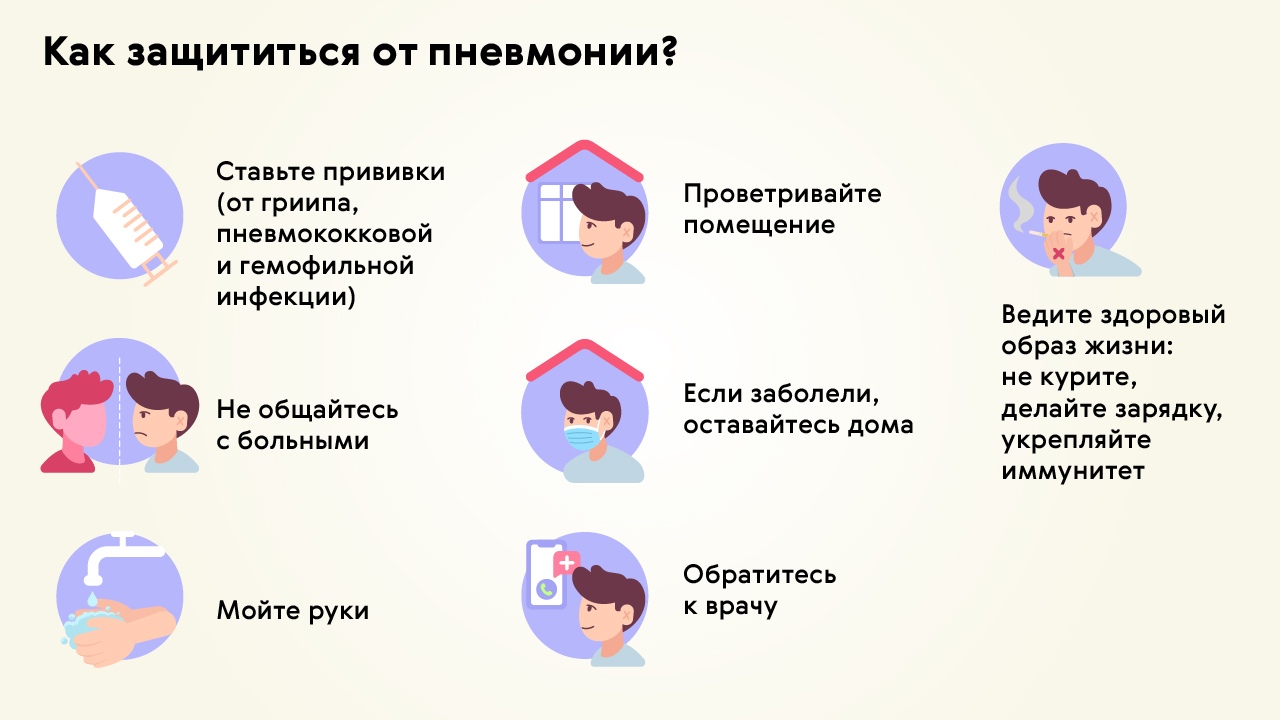 Рисунок 5. Профилактика пневмонии. Источник: МедПортал
Рисунок 5. Профилактика пневмонии. Источник: МедПортал
Заключение
Вирусная пневмония чаще развивается как осложнение ОРВИ. Она может быть опасна для пожилых людей, детей и людей с хроническими заболеваниями. Чтобы снизить риск тяжелых последствий, важно обращаться к врачу за лечением при первых же признаках заболевания, укреплять иммунитет и контролировать состояние своего здоровья.
Источники
- Министерство здравоохранения Российской Федерации. Клинические рекомендации. Внебольничная пневмония у взрослых. -2019.
- Healthline. Viral Pneumonia: Symptoms, Risk Factors, and More.
- WHO. Пневмония.
Источник
