Воспаление лимфатических сосудов формы

Основные причины развития патологического процесса состоят в образовании гнойных и воспалительных процессов. Симптоматика проявляется в виде возникновения небольших болезненных отеков, гиперемией вдоль протяженности лимфатических сосудов, увеличением регионарных лимфоузлов, появлением температуры фебрильных значений, ослаблением организма и признаками лихорадки.

Красная полоса – признак лимфангита
Причины

Наличие фурункулов и гнойников одна из причин воспаления лимфатических сосудов
Воспаление лимфатических сосудов развивается вторично, т. е. как следствие воспаления участков поврежденной кожи:
- инфицирование порезов или царапин;
- гнойные осложнения ран;
- на фоне фурункулеза, абсцесса;
- развития флегмона.
Основными возбудителями выступают:
- стафилококк;
- стрептококк;
- кишечная палочка;
Обратите внимание. Развитие специфического лимфангита характерно для лиц, страдающих от туберкулеза.
Болезнь имеет свои особенности течения и интенсивность, что связано с:
- анатомо-физиологическими особенностями лимфатической системы человека;
- расположением и размером первичного очага воспаления;
- состоянием иммунитета;
- особенностями резистентности возбудителя.
После поражения патогенными штаммами, бактерии и опасные продукты их метаболизма из первичного очага распространяются по лимфатической системе. Сначала они проникают в межтканевое пространство, из него в лимфатические капилляры, а затем и в более крупные сосуды и лимфатические узлы.
Клиническая картина

Лимфангит – нижних конечностей
По мере развития патогенной микрофлоры развивается интоксикация организма. Это становится причиной появления высокой температуры, лихорадки и слабости. Человек сильно потеет особенно в ночное время, пациенты часто жалуются на сильные головные боли.
В зависимости от вида болезни может наблюдаться различная симптоматика:
- Ретикулярный лимфангит. Характеризуется развитием гиперемии в зоне первичного очага, например, возле ран или абсцессов. При этом образуется специфический рисунок в виде красной сетки.
- Стволовой лимфангит. Проявляется в виде тонких красных продольных линий вдоль лимфатических сосудов, которые подходят к лимфоузлам. В этой зоне появляются уплотнения, полосы характеризуются выраженной болезненностью, отекают. Не редко развивается регионарный лимфаденит. Физикальный осмотр при прощупывании показывает наличие уплотнений, напоминающих бусы.
- Для глубокого лимфангита не характерно образование местной гиперемии, но достаточно быстро проявляется отечность и болевые ощущения в руках или ногах. При тщательной пальпации обнаруживается сильная боль, лимфатические припухлости возникают в ранние сроки развития болезни.
- При перилимфангите зона отекших соседних тканей может перейти в абсцесс или подфасциальную флегмону. При этом требуется срочное оперативное вмешательство, потому что это грозит развитием сепсиса.
- Хронический лимфангит. Как правило, имеет очень слабую и нехарактерную при воспалении лимфатических сосудов клиническую картину. Чаще формируются стабильные отечности, которые образуются по причине нарушенного дренажа лимфатической жидкости из-за закупорки сосудов.
Обратите внимание. Покраснение кожи при воспалении лимфатических сосудов не имеет четких очертаний, что является отличительной симптоматической чертой и позволяет дифференцировать его от рожи.
Диагностика

Увеличение лимфатических узлов – одна из форм осложнений лимфангита
При проведении первичного осмотра и сбора анамнеза врач в первую очередь обращает внимание на установления первичного очага и наличие гнойных воспалительных процессов.
Важно. Чем глубже располагается лимфангит, тем его труднее он поддается определению.
На видео в этой статье подробно описан процесс диагностики, а в нижерасположенной таблице указываются инструментальные анализы.
Таблица. Методы определения воспаления лимфатических сосудов:
| Анализ | Комментарий |
Кровь (общий) | При лимфангите увеличивается концентрация лейкоцитов. |
УЗИ | Проведение допплерографии и дуплексного сканирования лимфатических сосудов показывает уменьшение их просветов при одновременной неоднородности структурных элементов, изменение скорости лимфотока и образование гиперэхогенных образований. |
Компьютерная томография | КТ помогает выяснить нюансы заболевания, такие как выраженность и глубину воспалительных изменений, насколько сильно распространился патологический процесс. |
БАК-посев | Мазок из раны и дальнейшее выращивание культуры бактерий, позволяет выявить вид штаммов и их устойчивость к медикаментозной терапии. |
Важно. При развитии сложных форм лимфангита должно быть проведено обследование крови на стерильность.
Классификация

Запущенный гнойный лимфангит
В зависимости от течения заболевания может быть диагностирована острая или хроническая форма лимфангита.
Его виды могут быть:
- простой или гнойный – определяют по особенностям воспалений;
- глубокий или поверхностный – в зависимости от локации и глубины больных сосудов;
- капиллярный (много больных капилляров на поверхности) или трункулярный (стволовой, когда воспалены один или несколько крупных сосудов), что характеризуется размером пораженных лимфатических элементов.
Обратите внимание. При лимфангите нельзя заниматься самолечением в виде прогревающих мазей, массажей, компрессов и других мер. Крайне важно незамедлительно обратиться к врачу, пройти диагностику, на основании которой будет назначена терапия.
Лечение и профилактика
Своевременная дезинфекция раны – одна из профилактических мер, предупреждающих развитие воспаления лимфатических сосудов.
Консервативная терапия заключается в соблюдении постельного режима и назначении антибактериальных, антигистаминных и нестероидных противовоспалительных препаратов. Если интоксикационные процессы имеют сильно выраженный характер, то показано употребление большого количества жидкости (или введение ее путем инфузий). Местно могут быть назначены согревающие физиотерапевтические процедуры, что часто применяется при развитии хронических форм заболевания.
При наличии осложнений показано хирургическое вмешательство. Нужно срочно удалять гнойники, обеспечивать улучшение дренажа лимфы от воспаленных участков. Затягивание может привести к заражению крови и значительному ухудшения здоровья пациента. После операций назначается курс антибиотиков и иммуностимулирующая терапия.
Профилактика воспаления лимфатических сосудов состоит в своевременном лечении поражений кожи и гнойных очагов. Как правило, при ранней дезинфекции ран и устранении воспалительных процессов, лимфангит развивается в очень редких случаях.
Источник
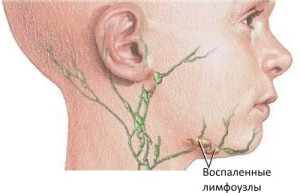
Лимфаденитом называют воспаление лимфатических узлов, являющихся частью лимфатической системы человека. Чаще воспалительные процессы провоцируются развитием бактериальных инфекций, вирусов или грибковых форм возбудителей болезни на участке тканей, который обеспечивает воспалившийся лимфоузел. Кроме того, возможно развитие патогенной микрофлоры в самой паренхиме лимфатического узла.
Лимфаденит может быть множественным, с участием большого количества лимфатических узлов, расположенных в разных частях тела, или ограничиваться несколькими единичными узлами в области локализации инфекции. Заболевание нередко сопровождается лимфангитом — воспалением лимфатических сосудов, соединяющих пораженные лимфатические узлы с общим лимфатическим руслом.
Краткие анатомо-физиологические основы лимфатической системы человека
Лимфатическую систему человека относят к части сердечно-сосудистой системы. Обе эти системы функционально дополняют друг друга, и работа каждой cушественно зависит от функциональности другой.
Лимфатическая система представляет собой отдельные сосудистые сети, в просвете которых передвигается жидкость — лимфа, цвет и консистенция которой зависят от концентрации различных биологических веществ на конкретный момент времени. Каковы основные задачи лимфатической системы?
- Активное поддержание гомеостаза тканевой жидкости, сосредоточенной в межклеточном пространстве.
- Связь тканевой жидкости с отдельными системами и организмом в целом.
- Перенос питательных веществ, получаемых с пищей, из области пищеварения в венозную систему крови.
- Доставка к патологическому локальному очагу клеток иммунной защиты — лимфоцитов и моноцитов, а также транспортировка их в костный мозг.
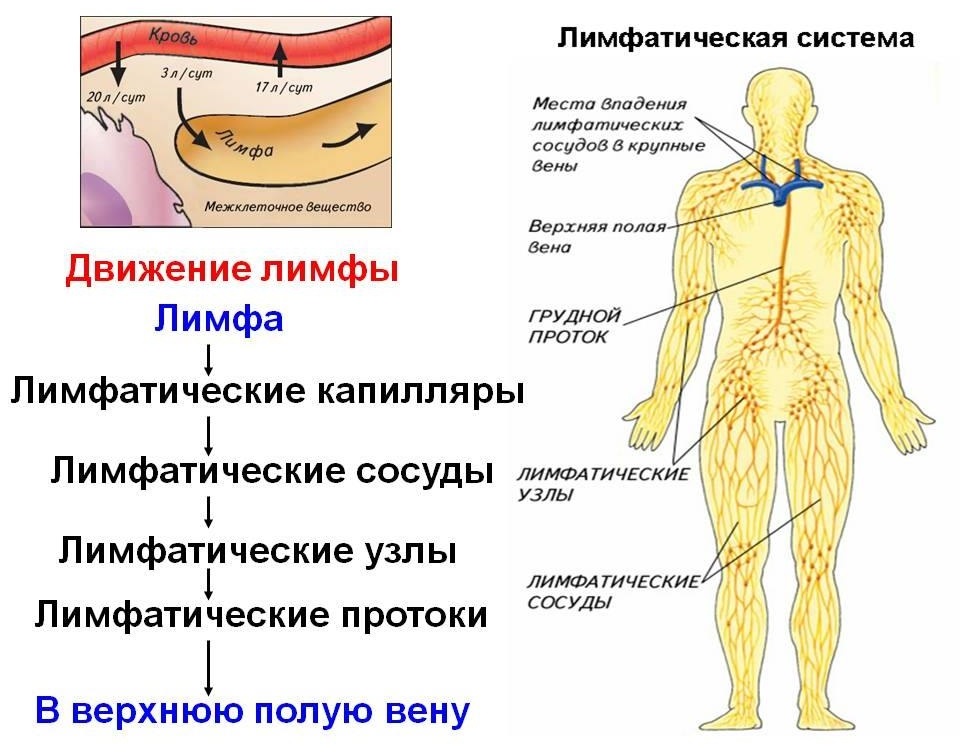
Таким образом, лимфатическая система организует прямую связь жидкости межклеточного пространства тканей и отдельных клеток с общим кровяным руслом. По этой причине лимфатическую систему часто называют дренажной. Она обеспечивает выведение не только излишков питательных веществ, поступивших сюда с кровью, но и патологических агентов. По лимфатической системе распространяются микроорганизмы по всему организму из места патологического очага, а также атипичные клетки злокачественных новообразований — метастазы.
Анатомически лимфатическая система представлена лимфатическими капиллярами, сосудами, узлами и протоками.
Началом лимфатического тока является слепо заканчивающийся капилляр, располагающийся непосредственно в межтканевом пространстве, забор жидкости в который осуществляется с помощью осмотического и онкотического давления в тканях. Такие феномены основаны на притягивании воды гидрофильными молекулами микроэлементов, чаще — натрия и хлора, а также некоторыми белками, входящими в состав межклеточной жидкости.
Сети капилляров лимфатической системы располагаются практически во всех тканях и органах, за исключением головного и спинного мозга, их оболочек, верхних слоев кожи, плаценты и паренхимы селезенки.
Стенки лимфатических капилляров обладают высоким классом порозности и эластичности, что обеспечивает практически беспрепятственное проникновение сквозь них различных веществ, в том числе и крупномолекулярных белков.
- Мелкие лимфатические капилляры сливаются в более крупный лимфатический сосуд, во внутреннем просвете которого располагает клапанный аппарат, идентичный таковому у венозных сосудов.
- Клапаны представлены двумя створками — выростами эндотелия, расположенными друг против друга, и обеспечивающими ток лимфы только в одном направлении — от тканей.
- Дополнительное давление в сосудах, способствующее продвижению лимфы, создается за счет постоянного наполнения лимфатических капилляров.
- Лимфатические сосуды разделяют на поверхностные и глубокие, в зависимости от глубины залегания под кожей.
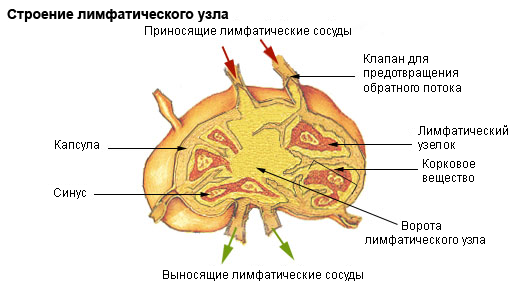
Места сплетения отдельных кровеносных сосудов образуют отдельные анатомические образования — лимфатические узлы. Как правило, лимфатические сосуды отдельной области ткани или всего органа в целом соединяются в одном или нескольких лимфоузлах. Таким образом, один или несколько конкретных лимфоузлов обслуживают отдельный орган или участок ткани.
Лимфатические узлы разделяют на:
- внутренние, или висцеральные;
- соматические, или париетальные (их можно называть поверхностными);
- смешанные лимфоузлы.
Это деление обусловлено не только анатомическим расположением узла, но и локализацией лимфатических сосудов, объединенных в нем.
- Висцеральные лимфоузлы обеспечивают деятельность лимфатической системы среди внутренних органов и тканей.
- Париетальные — в основном опорно-двигательного аппарата, головы и шеи.
- Смешанные объединяют внутренние и внешние лимфатические сосуды.
К каждому лимфоузлу подходят приносящие лимфатические сосуды, а выходят от него выносящие.
По сути, каждый лимфатический узел — это отдельный периферический орган иммунной системы, выполняющий функции биологической и механической очистки крови, а также источника выработки некоторых иммунных телец, т. е. лимфоцитов.
Размеры лимфоузлов варьируются в пределах 0,5-50 мм, что зависит от приносящего диаметра лимфатического сосуда и задач, выполняемых узлом на конкретном участке.
В дальнейшем диаметр лимфатических сосудов увеличивается, и они переходят в так называемые лимфатические стволы, объединяющиеся в лимфатические протоки, которые в свою очередь сливаются с системой крови в области крупных венозных сетевых узлов или крупных венозных конечных отделов.
Сеть крупных лимфатических протоков представлена шестью видами, по три на каждую условную половину тела.
- Грудной, левый яремный и левый подключичный протоки сливаются в левый венозный угол.
- Правый, правый яремный и правый подключичный протоки — в правый венозный угол.
Причины развития лимфаденита у детей и взрослых
Стрептококковые и стафилококковые бактерии являются наиболее распространенными причинами лимфаденита. Вирусы, простейшие, риккетсии, грибки, а также туберкулезная палочка вызывают воспаление лимфатических узлов гораздо реже.
- Туляремия, венерическая лимфогранулема, мягкий шанкр, генитальный герпес, инфицированное акне, абсцессы, стоматологическая и бубонная чума вовлекают в патологический процесс лимфатические узлы в отдельных областях тела, как правило, ближе всего к патологическому очагу.
- Мононуклеоз, цитомегаловирусная инфекция, токсоплазмоз и бруцеллез вызывают генерализованные формы лимфаденитов.
Воспалительные процессы в лимфоузлах на фоне осложненного целлюлита, глубоко распространенного по ткани подкожной клетчатки, чаще характерны для поверхностных лимфатических узлов. У детей тонзиллит или бактериальные ангины становятся наиболее распространенными причинами лимфаденита в области шеи.
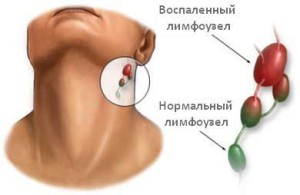
Кроме того, расстройства незаразной этиологии могут вызывать локальные воспалительные процессы в лимфоузлах, близко расположенных к области поражения. Такой феномен чаще всего наблюдается у заядлых курильщиков. Регулярное раздражение слизистой гортани табачным дымом и токсинами, содержащимися в нем, провоцирует появление признаков воспаления в лимфатических узлах шеи.
Подчелюстной, подмышечный, шейный, паховый лимфаденит и другие виды заболевания
В современной медицине есть целый ряд классификаций лимфаденитов, использование которых применяется при постановке диагноза.
По продолжительности перехода болезни из латентного состояния в активное различают:
- острое течение болезни протекает, как правило, в течение до двух недель и характеризуется яркой клинической картиной. Острые лимфадениты чаще характерны для инфицированных ран и постоперационных осложнений.
- хроническое течение свойственно заболеваниям, протекающим длительный период — более одного месяца. Чаще всего это затяжные инфекционные заболевания, аутоиммунные расстройства или онкологические болезни;
- рецидивирующая форма лимфаденита характеризуется регулярными эпизодами обострений болезни среди одних и тех же лимфоузлов, либо с распространением на соседние узлы.
В зависимости от этиологических факторов различают:
- неспецифические лимфадениты, характеризующиеся быстрым излечением и вызываемые, как правило, условно-патогенной микрофлорой, переходящей в патогенное состояние при создании соответствующих благоприятных тому условий;
- специфические лимфадениты возникают вследствие патологического воздействия определенного вида возбудителя, для которого воспаление лимфатических узлов является одним из симптомов. К таким болезням относят туберкулез, туляремию, сифилис, токсоплазмоз и чуму.
В зависимости от характера воспалительного процесса:
- серозная форма, характерная чаще для вирусной и онкологической этиологи;
- гнойная форма, возникающая в основном под хроническим воздействием бактериальной микрофлоры.
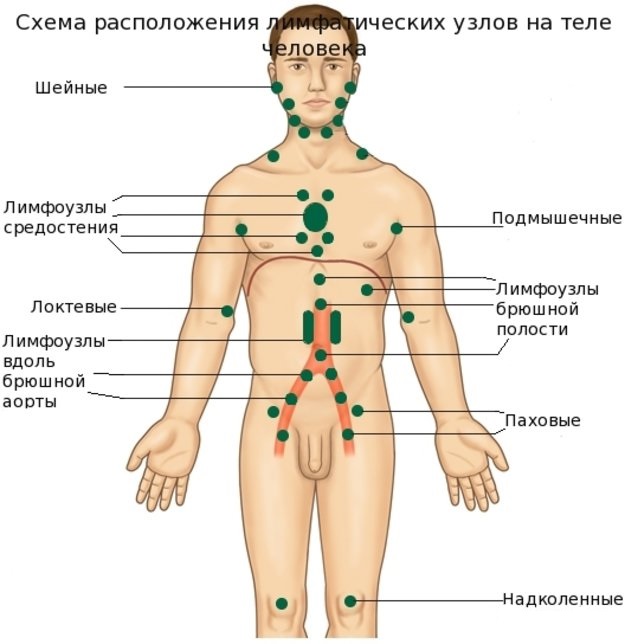
По месту локализации воспалительного процесса лимфаденит может быть, например, подчелюстной, подмышечный, шейный, паховый.
Симптомы лимфаденита и постановка диагноза
Ранним симптомом лимфаденита является, как правило, увеличение лимфоузла в 1,5-2 раза, что вызвано накоплением тканевой жидкости в его паренхиме и увеличением количества белых кровяных клеток по причине ответной реакции организма на инфекцию. Дальнейшее развитие симптоматики включает лихорадку с ознобом, потерю аппетита, тяжелое потоотделение, быстрый пульс и общую слабость.
Кроме того, в области воспаленного лимфоузла отмечают:
- болезненность при прикосновении;
- мягкая консистенция на ощупь при пальпации узла;
- покраснение или красные штрихи на коже;
- образование локальных абсцессов.
Диагностика лимфаденита обычно основывается на сочетании медицинской истории болезни, внешних симптомах и лабораторных бактериологических исследованиях. Первым диагностическим исследованием становится пальпация в области воспаленного лимфоузла.
Отечные очаги без боли иногда являются признаком заболеваемости свинкой, ВИЧ, раковой опухоли в области шеи и врожденных кист, которые внешне очень напоминают увеличенные лимфатические узлы.
Хотя лимфаденит чаще всего диагностируется в лимфатических узлах шеи и конечностей, воспалительные процессы могут начать развиваться во внутренних узлах области груди или живота. Наличие отечности в области паха должно исключить развитие паховых грыж.
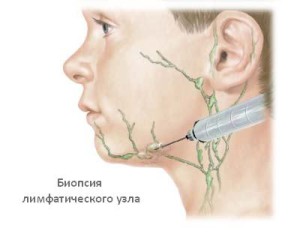
Из лабораторных исследований наиболее показательными становятся определение количества лейкоцитов и уточнение видовой принадлежности возбудителя. Высокая доля незрелых белых кровяных клеток указывает на бактериальную инфекцию. Бактериальный посев крови чаще всего выявляет массовую пораженность бактериями стафилококка или стрептококка. В некоторых случаях может потребоваться биопсия лимфатического узла с целью поиска редких инфекций или атипичных раковых клеток.
Современные способы лечения лимфаденита и прогноз
Конкретная схема терапии зависит от вида инфекционного возбудителя, вызвавшего проявление болезни в лимфатических узлах. Лечение лимфаденита должно начинаться как можно раньше, дабы предотвратить хроническое и рецидивирующее течение болезни, которые поддаются лечению гораздо труднее.
Что обычно включает в себя общая терапевтическая схема?
- Антибиотикотерапия широкого спектра действия. После уточнения видовой принадлежности возбудителя лечение корректируется.
- Препараты, снижающие болевые ощущения и температуру тела.
- Лекарства, понижающие уровень отечности в области патологического очага.
- Хирургический дренаж пораженного лимфатического узла.
Прогноз при любой форме лимфаденита благоприятен, за исключением развития недоброкачественных образований в паренхиме лимфатического узла. В этом случае велик риск распространения метастазов по току лимфы.
Источник
Лимфангит (lymphangitis) — заболевание, проявляющееся воспалением лимфатических сосудов, по которым течет прозрачная жидкость лимфа. Эта жидкость имеет желтоватый оттенок, содержит плазму и лейкоциты. Ощутимые лимфатические узлы расположены в паху, в области подмышек и шеи.
Формы лимфангита
Различают 2 формы заболевания. Их симптомы зависят от степени тяжести.

- Острый лимфангит. Патология проявляется красноватыми линиями на коже, расположенными близко к сердцу. Иногда ее принимают за инфекцию (сепсис), но она не характеризуется появлением красных линий на груди.
- Хронический лимфангит. При таком заболевании изменения в сосудах происходят постепенно. Оно связано с первоначальным острым воспалением. Причиной является инфекция окружающих тканей, постепенно расширяющая сосуды.
Причины патологии
Острый лимфангит возникает в результате попадания в организм бактериальной инфекции. Она распространяется быстро и затрагивает:
- кожу;
- мышцы;
- соединительную ткань;
- внутренние органы, расположенные вдоль лимфатических узлов.
Предрасполагающим фактором может быть травма, связанная с растяжением связок. Среди других причин: абсцессы, фурункулы, инфекционные очаги (укусы животных и насекомых). Беременность также может стать причиной острой формы заболевания.
В редких случаях грибки становятся причиной инфекции, вызывающей лимфангит. Из-за инфекции и воспалительного процесса на поздних стадиях острого лимфангита проявляются обструкции сосудов, вызывающие лимфедему. В результате жидкость лимфатических сосудов попадает в окружающую ткань, а давление лимфы повышается.

Хроническая форма заболевания распознается, когда изменения в сосудах возникают медленнее или первоначальное острое воспаление проявляется снова и снова. Существует три известные причины хронического лимфангита:

- Недолеченный острый лимфангит.
- Изменение клапанной системы сосудов. В лимфатических сосудах имеются клапаны, с помощью которых организм транспортирует лимфатическую жидкость в направлении лимфатических сосудов. Когда клапанная система не функционирует должным образом и, следовательно, не прокачивает достаточное количество жидкости через сосуды, возникает недостаточность. Плохое функционирование клапанной системы может иметь врожденное или приобретенное происхождение.
- Хирургическое вмешательство. Это наиболее распространенная причина. В результате операции, при которой удаляется опухоль, может произойти разрыв сосудов с последующим гемостазом лимфатической жидкости.
Читайте также
При удалении части сосудов из лимфатической системы оставшиеся должны взять на себя функцию тех, которые были удалены. Из-за этого обычно происходит расширение пораженных лимфатических сосудов.
Клиническая картина

Симптомы болезни зависят от ее формы и степени поражения сосудов. Признаком острого лимфангоита является появление красных линий, которые появляются на коже в направлении сердца. При нажатии на них пациент ощущает боль и легкое жжение.
Острый лимфангиит сопровождается жаром, ознобом, недомоганием. В результате могут развиться абсцессы в лимфатических узлах. Хроническая форма заболевания проявляется так же как лимфедема. Пациент ощущает тяжесть в пораженных конечностях. Кожа отекает, но не болит при надавливании.
На поздних стадиях хронического лимфангита обычно появляются кожные патологии. Возникают следующие симптомы:
- зуд;
- волдыри;
- струпья;
- экзема.
В тканях происходят изменения, связанные с метаболическими нарушениями. Верхний слой кожи разрушается. Появляются эрозии или язвы.
Диагностика и лечение

Диагноз ставится на основании клинической картины. Врач также выясняет, были ли у пациента травмы, растяжения связок, кожные заболевания. Для подтверждения диагноза требуется анализ крови и УЗИ лимфатической системы.
Лечение предполагает иммобилизацию пораженной области. Если патология вызвана бактериальной инфекцией, врач назначает антибиотики. В некоторых случаях требуется удалять пораженные сосуды. При переходе патологии в хроническую форму пациенту следует избегать любых повреждений кожи. Вторичная лимфедема, вызванная злокачественными образованиями, особенно трудно поддается лечению.
Дренирование гнойника

При необходимости врач назначает процедуру по вскрытию гнойного лимфаденита. Операция предполагает расплавление лимфоузла и проводится в экстренных случаях. Для вскрытия поверхностного гнойного очага применяется местное обезболивание.
Глубокое дренирование проводится только под общим наркозом. Доступ к гнойному лимфадениту зависит от локализации очага. В ходе процедуры врач сначала рассекает кожу, а затем подкожную клетчатку.
Чтобы облегчить доступ к гнойному абсцессу, хирург выполняет пункцию, после чего разрезает гнойник. Врач убирает экссудат и промывает область антисептическими средствами. В завершении процедуры он дренирует полость гнойника.
Грязелечение при хронической форме заболевания

Грязелечение предполагает совмещение физиопроцедур с применением лечебных грязей. Такие средства содержат биологические стимуляторы, органические соединения, которые проникают в подкожный слой и улучшают кровоснабжение тканей.
Грязелечение способствует рассасыванию гнойников, оказывает анальгетическое и противовоспалительное воздействие. Однако если у пациента диагностирована лихорадка, новообразование (доброкачественное, злокачественное), карциноматозный лимфангит или патология крови, врач назначает альтернативный метод лечения.
Противопоказанием к процедуре является гиперчувствительность к отдельным составляющим грязи. Специалист не рекомендует проводить такое лечение пациентам, у которых артериальная гипертензия или сердечно-сосудистая недостаточность.
Применение УФО-терапии

При хронической форме лимфангита назначается УФО-терапия. В ходе такой процедуры используются ультрафиолетовые лучи. Они помогают преодолеть воспалительный процесс, повышают защитные силы организма. Перед тем как назначить такое лечение, врач выясняет, есть ли у пациента гиперчувствительность к ультрафиолету.
Читайте также
Специалист подбирает наиболее подходящую дозу для каждого. Он определяет, к какому цветотипу относится кожа конкретного пациента. Ультрафиолетовое лечение запрещено при дерматологических заболеваниях и предраковых состояниях. Противопоказанием к проведению процедуры является красная волчанка.
Прогрессирование болезни и профилактика

Развитие лимфангита зависит от причин воспаления сосудов. Патология не ограничивает продолжительность жизни. Ее прогноз хороший, если лечение начато вовремя. При повторных бактериальных инфекциях кожи патология обостряется, поэтому нужно их предотвращать.
Лимфангит может привести к осложнениям в виде свищей. Речь идет о появлении новых связей, которые устанавливаются между сосудами. Их лечат специальными компрессионными методами и антибиотиками. При появлении лимфидемы избыточный вес нагружает кости стопы, в результате возникают сильные боли. Важно полностью обездвижить пораженный участок на этой стадии заболевания.
Другим возможным осложнением острого лимфангита является сепсис. Он возникает, когда микроорганизмы, вызвавшие основную патологию, попадают в систему кровообращения. Попадание инфекции в кровь особенно опасно и требует срочного лечения.
Источник



