Воспаление лимфатических сосудов лечение

Основные причины развития патологического процесса состоят в образовании гнойных и воспалительных процессов. Симптоматика проявляется в виде возникновения небольших болезненных отеков, гиперемией вдоль протяженности лимфатических сосудов, увеличением регионарных лимфоузлов, появлением температуры фебрильных значений, ослаблением организма и признаками лихорадки.

Красная полоса – признак лимфангита
Причины

Наличие фурункулов и гнойников одна из причин воспаления лимфатических сосудов
Воспаление лимфатических сосудов развивается вторично, т. е. как следствие воспаления участков поврежденной кожи:
- инфицирование порезов или царапин;
- гнойные осложнения ран;
- на фоне фурункулеза, абсцесса;
- развития флегмона.
Основными возбудителями выступают:
- стафилококк;
- стрептококк;
- кишечная палочка;
Обратите внимание. Развитие специфического лимфангита характерно для лиц, страдающих от туберкулеза.
Болезнь имеет свои особенности течения и интенсивность, что связано с:
- анатомо-физиологическими особенностями лимфатической системы человека;
- расположением и размером первичного очага воспаления;
- состоянием иммунитета;
- особенностями резистентности возбудителя.
После поражения патогенными штаммами, бактерии и опасные продукты их метаболизма из первичного очага распространяются по лимфатической системе. Сначала они проникают в межтканевое пространство, из него в лимфатические капилляры, а затем и в более крупные сосуды и лимфатические узлы.
Клиническая картина

Лимфангит – нижних конечностей
По мере развития патогенной микрофлоры развивается интоксикация организма. Это становится причиной появления высокой температуры, лихорадки и слабости. Человек сильно потеет особенно в ночное время, пациенты часто жалуются на сильные головные боли.
В зависимости от вида болезни может наблюдаться различная симптоматика:
- Ретикулярный лимфангит. Характеризуется развитием гиперемии в зоне первичного очага, например, возле ран или абсцессов. При этом образуется специфический рисунок в виде красной сетки.
- Стволовой лимфангит. Проявляется в виде тонких красных продольных линий вдоль лимфатических сосудов, которые подходят к лимфоузлам. В этой зоне появляются уплотнения, полосы характеризуются выраженной болезненностью, отекают. Не редко развивается регионарный лимфаденит. Физикальный осмотр при прощупывании показывает наличие уплотнений, напоминающих бусы.
- Для глубокого лимфангита не характерно образование местной гиперемии, но достаточно быстро проявляется отечность и болевые ощущения в руках или ногах. При тщательной пальпации обнаруживается сильная боль, лимфатические припухлости возникают в ранние сроки развития болезни.
- При перилимфангите зона отекших соседних тканей может перейти в абсцесс или подфасциальную флегмону. При этом требуется срочное оперативное вмешательство, потому что это грозит развитием сепсиса.
- Хронический лимфангит. Как правило, имеет очень слабую и нехарактерную при воспалении лимфатических сосудов клиническую картину. Чаще формируются стабильные отечности, которые образуются по причине нарушенного дренажа лимфатической жидкости из-за закупорки сосудов.
Обратите внимание. Покраснение кожи при воспалении лимфатических сосудов не имеет четких очертаний, что является отличительной симптоматической чертой и позволяет дифференцировать его от рожи.
Диагностика

Увеличение лимфатических узлов – одна из форм осложнений лимфангита
При проведении первичного осмотра и сбора анамнеза врач в первую очередь обращает внимание на установления первичного очага и наличие гнойных воспалительных процессов.
Важно. Чем глубже располагается лимфангит, тем его труднее он поддается определению.
На видео в этой статье подробно описан процесс диагностики, а в нижерасположенной таблице указываются инструментальные анализы.
Таблица. Методы определения воспаления лимфатических сосудов:
| Анализ | Комментарий |
Кровь (общий) | При лимфангите увеличивается концентрация лейкоцитов. |
УЗИ | Проведение допплерографии и дуплексного сканирования лимфатических сосудов показывает уменьшение их просветов при одновременной неоднородности структурных элементов, изменение скорости лимфотока и образование гиперэхогенных образований. |
Компьютерная томография | КТ помогает выяснить нюансы заболевания, такие как выраженность и глубину воспалительных изменений, насколько сильно распространился патологический процесс. |
БАК-посев | Мазок из раны и дальнейшее выращивание культуры бактерий, позволяет выявить вид штаммов и их устойчивость к медикаментозной терапии. |
Важно. При развитии сложных форм лимфангита должно быть проведено обследование крови на стерильность.
Классификация

Запущенный гнойный лимфангит
В зависимости от течения заболевания может быть диагностирована острая или хроническая форма лимфангита.
Его виды могут быть:
- простой или гнойный – определяют по особенностям воспалений;
- глубокий или поверхностный – в зависимости от локации и глубины больных сосудов;
- капиллярный (много больных капилляров на поверхности) или трункулярный (стволовой, когда воспалены один или несколько крупных сосудов), что характеризуется размером пораженных лимфатических элементов.
Обратите внимание. При лимфангите нельзя заниматься самолечением в виде прогревающих мазей, массажей, компрессов и других мер. Крайне важно незамедлительно обратиться к врачу, пройти диагностику, на основании которой будет назначена терапия.
Лечение и профилактика
Своевременная дезинфекция раны – одна из профилактических мер, предупреждающих развитие воспаления лимфатических сосудов.
Консервативная терапия заключается в соблюдении постельного режима и назначении антибактериальных, антигистаминных и нестероидных противовоспалительных препаратов. Если интоксикационные процессы имеют сильно выраженный характер, то показано употребление большого количества жидкости (или введение ее путем инфузий). Местно могут быть назначены согревающие физиотерапевтические процедуры, что часто применяется при развитии хронических форм заболевания.
При наличии осложнений показано хирургическое вмешательство. Нужно срочно удалять гнойники, обеспечивать улучшение дренажа лимфы от воспаленных участков. Затягивание может привести к заражению крови и значительному ухудшения здоровья пациента. После операций назначается курс антибиотиков и иммуностимулирующая терапия.
Профилактика воспаления лимфатических сосудов состоит в своевременном лечении поражений кожи и гнойных очагов. Как правило, при ранней дезинфекции ран и устранении воспалительных процессов, лимфангит развивается в очень редких случаях.
Источник
Лимфангит – это острое или хроническое воспаление лимфатических стволов и капилляров, возникающее вторично, на фоне гнойно-воспалительных процессов. Лимфангит сопровождается гиперемией и болезненной припухлостью по ходу воспаленных лимфатических сосудов, отеками, регионарным лимфаденитом, высокой температурой тела (39—40°С), ознобами, слабостью. Диагностика лимфангита осуществляется на основе ультразвукового ангиосканирования, компьютерного термосканирования, выделения возбудителя из первичного гнойного очага. Лечение лимфангита включает санацию первичного очага, антибиотикотерапию, иммобилизацию конечности, вскрытие сформировавшихся абсцессов и флегмон.
Общие сведения
При лимфангите (лимфангоите, лимфангиите) могут поражаться лимфатические сосуды различного калибра и глубины локализации. Лимфология и флебология чаще сталкивается с лимфангитом конечностей, что обусловлено их частым микротравмированием, обилием микробных патогенов и характером лимфообращения. Лимфангит обычно протекает с явлениями вторичного лимфаденита. Развитие лимфангита свидетельствует о прогрессировании первичной патологии и усугубляет ее течение.

Лимфангит
Причины лимфангита
Лимфангит развивается вторично, на фоне имеющегося поверхностного или глубокого гнойно-воспалительного очага — инфицированной ссадины или раны, фурункула, абсцесса, карбункула, флегмоны. Основными патогенами при лимфангите выступают золотистый стафилококк, бета-гемолитический стрептококк, реже — кишечная палочка и протей, а также другая аэробная флора в виде монокультуры или в ассоциациях. Специфические лимфангиты чаще связаны с наличием у пациента туберкулеза.
Вероятность развития лимфангита зависит от локализации, размеров первичного инфекционного очага, вирулентности микрофлоры, особенностей лимфообращения в данной анатомической зоне.
Микробные агенты и их токсины попадают из очага воспаления в межтканевое пространство, затем в лимфатические капилляры, двигаясь по ним в направлении тока лимфы к более крупным сосудам и лимфоузлам. Реактивное воспаление сосудистой стенки выражается в набухании эндотелия, повышении ее проницаемости, развитии экссудации, выпадения сгустков фибрина, внутрисосудистого тромбообразования. Данные изменения приводят к расстройствам местного лимфообращения – лимфостазу. При дальнейшем прогрессировании воспаления может развиваться гнойный лимфангит и гнойное расплавление тромбов.
В случае распространения воспаления на окружающие ткани развивается перилимфангит, при котором могут поражаться кровеносные сосуды, суставы, мышцы и т. д. Восходящим путем воспаление может распространяться до грудного лимфатического протока. В клинической практике чаще диагностируется лимфангит нижних конечностей, который возникает вследствие потертостей, микротравм, расчесов, трофических язв, панарициев.
В андрологии иногда встречается состояние, расцениваемое как невенерический лимфангит полового члена: его причинами могут служить травмирование тканей пениса при частой мастурбации и затяжных половых актах. Специфический венерический лимфангит может развиваться при первичном сифилисе, генитальном герпесе, уретрите, обусловленном половой инфекцией.
Классификация
С учетом характера и выраженности воспаления лимфангит может быть серозным (простым) и гнойным; по клиническому течению — острым или хроническим; по глубине расположения пораженных сосудов — поверхностным либо глубоким.
В зависимости от калибра воспаленных лимфатических сосудов лимфангиты подразделяются на капиллярные (ретикулярные или сетчатые) и стволовые (трункулярные). При ретикулярном лимфангите в воспаление вовлекается множество поверхностных лимфатических капилляров; при стволовом — воспаляется один или несколько крупных сосудов.
Симптомы лимфангита
При лимфангоите всегда в значительной степени выражена общая интоксикация, сопровождающая тяжелый гнойно-воспалительный процесс. Отмечается высокая температура (до 39-40°С), ознобы, потливость, слабость, головная боль. Ретикулярный лимфангит начинается с появления выраженной поверхностной гиперемии вокруг очага инфекции (раны, абсцесса и т. д.) с усиленным сетчатым (мраморным) рисунком на фоне интенсивной эритемы. По клинической картине сетчатый лимфангит напоминает рожу, однако гиперемия имеет расплывчатые границы, нехарактерные для рожистого воспаления.
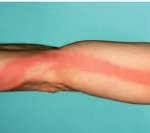
Локальным проявлением стволового лимфангита служит наличие на коже узких красных полос по ходу воспаленных лимфатических сосудов, тянущихся к регионарным лимфоузлам. Быстро развивается припухлость, уплотнение и болезненность тяжей, отечность и напряженность окружающих тканей, регионарный лимфаденит. Пальпация по ходу сосудов выявляет болезненные уплотнения по типу шнура или четок.
При глубоком лимфангите локальной гиперемии не наблюдается, однако быстро нарастает отек и боль в конечности; при глубокой пальпации отмечается резкая болезненность, рано развивается лимфедема. В случае перилимфангита участки воспаленных окружающих тканей могут трансформироваться в абсцесс или подфасциальную флегмону, несвоевременное вскрытие которых чревато развитием сепсиса.
Симптоматика хронических лимфангитов стерта и обычно характеризуется стойкими отеками вследствие закупорки глубоких лимфатических стволов и лимфостаза. При невенерическом лимфангите вдоль ствола или венечной борозды полового члена появляется безболезненный уплотненный тяж, который может сохраняться в течение нескольких часов или дней, после чего самопроизвольно исчезает.
Диагностика
Ретикулярный лимфангит может быть легко диагностирован лимфологом уже в ходе визуального осмотра, однако его следует дифференцировать от рожистого воспаления и поверхностного флебита. В установлении диагноза помогает выявление первичного воспалительного очага.
Распознавание глубокого лимфангита может вызывать затруднения. В этом случае учитываются клинико-анамнестические данные, результаты инструментальных и лабораторных исследований. При лимфангите в периферической крови наблюдается выраженный лейкоцитоз. При УЗДГ и дуплексном сканировании визуализируются изменения лимфатических сосудов по типу неоднородности структуры, сужения просвета, наличия гиперэхогенного ободка вокруг сосуда, реактивные изменения в соответствующих лимфоузлах.
Оценка выраженности, распространенности и глубины лимфангита осуществляется с помощью компьютерной термографии. Комплекс исследований позволяет отличить глубокий лимфангит от флегмоны мягких тканей, тромбофлебита глубоких вен, остеомиелита. Определение возбудителя лимфангита проводится путем бактериологического посева отделяемого гнойной раны. При осложненном лимфангите выполняется исследование крови на стерильность.
Лечение лимфангита
В первую очередь, при остром лимфангите необходима ликвидация первичного очага, поддерживающего воспаление в лимфатических сосудах. Производится обработка инфицированных ран, вскрытие абсцессов, флегмон, панарициев, их дренирование и санация. Пораженная конечность фиксируется в приподнятом положении; пациенту рекомендуется двигательный покой. При лимфангите недопустимы массаж и самостоятельное прогревание участка воспаления, втирание мазей. Медикаментозное лечение включает антибиотики (полусинтетические пенициллины, цефалоспорины 1-2-го поколения, аминогликозиды, линкозамиды), противовоспалительные и антигистаминные препараты, проведение инфузионной терапии, лазерное (ВЛОК) или ультрафиолетовое облучение крови (УФОК).
В случае хронического вялотекущего лимфангита назначаются местные мазевые повязки, компрессы полуспиртовые или с диметилсульфоксидом, грязелечение, УФО; при упорном течении воспаления показана рентгенотерапия. Лечения невенерического лимфангита полового члена не требуется. При лимфангите, вызванном ЗППП, проводят терапию основной инфекции.
Прогноз и профилактика
Предупреждение лимфангита заключается в своевременной первичной хирургической обработке ран, санации гнойничковых заболеваний, вскрытии сформировавшихся гнойных очагов, адекватной антибиотикотерапии. Длительное хроническое течение лимфангита может привести к облитерации лимфатических сосудов, расстройству лимфообращения, развитию лимфостаза и слоновости. В случае своевременно начатой терапии лимфангит поддается стойкому излечению.
Источник
Лимфангит – что это такое
Лимфангит – это воспаление капилляров и лимфатических стволов, которое развивается на фоне гнойно-воспалительных процессов. Болезнь сопровождается припухлостью, болезненностью и гиперемией по ходу воспаленных лимфатических сосудов, слабостью, повышением температуры тела.
Патология может поражать сосуды разной локализации и калибра. Наиболее часто в своей практике флебологи и лимфологи сталкиваются с лимфангитом нижних конечностей. Это объясняется характером местного лимфообращения, частым микротравмированием и наличием достаточно большого числа микробных патогенов. Чуть реже диагностируются:
- лимфангит легких;
- невенерический лимфангит полового члена;
- специфический венерический лимфангит;
- лимфангит молочной железы и др.
Для заболевания характерны симптомы вторичного лимфаденита.
Формы лимфангита
По характеру и выраженности развившегося воспалительного процесса выделяют:
- серозный, или простой, лимфангит;
- гнойный лимфангит.
По глубине расположения сосудов:
- поверхностный;
- глубокий.
По клиническому течению бывает:
- острый лимфангит;
- хронический лимфангит.
С учетом калибра воспаленных лимфатических сосудов заболевание классифицируют на:
- капиллярное (сетчатое, ретикулярное) – в воспалительный процесс вовлечены поверхности большого количества лимфатических капилляров,
- стволовое (трункулярное) – воспален один или несколько крупных лимфатических сосудов.
Причины лимфангита
Лимфангит – это вторичная инфекция. Он всегда возникает из-за уже имеющихся у пациента поверхностных или глубоких гнойно-воспалительных очагов. Имеются в виду фурункулы, карбункулы, абсцессы, раны, флегмоны. Среди основных патогенов:
- бета-гемолитический стрептококк;
- золотистый стафилококк;
- протей;
- кишечная палочка;
- другая аэробная флора в ассоциациях или в виде монокультуры.
Специфические лимфангиты вызываются туберкулезом.
Причинами лимфангита нижних конечностей являются:
- микротравмы;
- потертости;
- трофические язвы;
- расчесы;
- панариции.
Невенерический лимфангит полового члена является следствием травмирования тканей органа при затяжных половых актах и частой мастурбации. Специфический венерический лимфангит развивается в результате болезней, обусловленных половыми инфекциями:
- генитальным герпесом;
- первичным сифилисом;
- уретритом.
Патогенез
Риск развития воспалительного процесса зависит от:
- расположения и размеров первичного инфекционного очага;
- особенностей лимфообращения в анатомической зоне;
- вирулентности микрофлоры.
Микробные агенты вместе с токсинами попадают из очага воспаления в межтканевое пространство. После они проникают в лимфатические капилляры и вместе с током лимфы двигаются к крупным лимфоузлам и сосудам. Признаками реактивного воспаления сосудистой стенки являются:
- набухание эндотелия;
- повышение проницаемости;
- выпадение фибриновых сгустков;
- развитие экссудации;
- образование тромбов внутри сосудов.
Эти процессы обуславливают расстройство местного лимфообращения (лимфостаз). При отсутствии грамотного лечения возможен переход болезни в гнойную форму.
Если воспаление переходит на окружающие ткани, врач диагностирует перилимфангит, приводящий к поражению суставов, кровеносных сосудов, мышц. Вместе с током крови патологический процесс способен распространяться вплоть до грудного лимфатического протока.
Симптомы лимфангита
К общим симптомам лимфангита относятся:
- интоксикация, сопровождающая воспалительный (гнойный) процесс;
- высокая температура тела (39-40°С);
- озноб;
- гипергидроз;
- головная боль;
- слабость.
Ретикулярный (капиллярный) лимфангит всегда начинается с поверхностной гиперемии вокруг инфекционного очага (раны), усиления сетчатого рисунка на фоне эритемы. По клиническим признакам данная форма болезни напоминает рожу. Основное отличие – гиперемия имеет расплывчатые границы, чего не наблюдается при рожистом воспалении.
Для стволового лимфангита характерны красные полосы на коже по ходу воспаленных лимфатических сосудов, идущих к региональным лимфоузлам. Параллельно развивается припухлость, формируется отек, появляются плотные и болезненные на ощупь тяжи.
В случае глубокой формы гиперемия не возникает, но отек нарастает очень быстро, практически сразу развивается лимфадема. При перилимфангите ткани, окружающие воспаленный участок, могут трансформироваться в абсцесс либо подфасциальную флегмону. Несвоевременное вскрытие очага чревато сепсисом.
Хронический лимфангит не имеет острой симптоматики и характеризуется только наличием стойких отеков, к образованию которых приводит закупорка глубоких лимфатических стволов. Невенерический лимфангит полового члена проявляется появлением уплотненного тяжа вдоль венечной борозды или ствола (проходит самостоятельно в течение нескольких дней).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика лимфангита
Региональный лимфангит врач – лимфолог может диагностировать в ходе обычного визуального осмотра. При этом болезнь нужно дифференцировать от поверхностного флебита и рожистого воспаления, что можно сделать только путем проведения лабораторных и инструментальных исследований.
Диагностические признаки лимфангита:
- выраженный лейкоцитоз в периферической крови;
- при дуплексном сканировании и УЗДГ обнаруживаются изменения лимфатических сосудов по типу неоднородности структуры, сужение просвета, ретикулярные изменения в лимфоузлах;
- в ходе компьютерной томографии можно определить глубину и распространенность лимфангита, отличить заболевание от других патологий, имеющих схожую симптоматику;
- бактериологический посев отделимого гнойной раны дает возможность выявить возбудителя.
При осложненной форме болезни обязателен анализ крови на стерильность.
Лечение лимфангита
Лечение лимфангита направлено на ликвидацию первичного очага, спровоцировавшего возникновение воспалительного процесса в лимфатических сосудах. Для этого производится:
- обработка имеющихся ран;
- вскрытие, дренирование и санация панарициев, абсцессов, флегмон.
Делать массаж, греть воспаленные ткани и втирать в них мази нельзя. Важно обеспечить больному полный двигательный покой.
Из медикаментов показаны:
- Антибактериальные препараты (наилучшего эффекта позволяют достичь цефалоспорины первого и второго поколения, полусинтетические пенициллины, линкозамиды, аминогликозиды).
- Антигистаминные средства.
- Противовоспалительные комплексы.
Из физиотерапевтических процедур могут применяться:
- лазерное облучение крови (ВЛОК);
- ультрафиолетовое облучение крови (УФОК).
Операционное лечение проводится, только если необходимо произвести отвод абсцесса.
Лечение хронической формы лимфангита
При вялотекущем хроническом течении болезни пациенту назначаются:
- полуспиртовые компрессы;
- местные мазевые повязки;
- рентгенотерапия;
- грязелечение;
- компрессы диметилсульфоксидом;
- УФО.
Специфическое лечение невенерического лимфангита полового члена обычно не проводится. Если патология спровоцирована инфекцией, передающейся половым путем, осуществляется терапия основной болезни.
Чем опасен лимфангит
Длительное течение лимфангита может привести к:
- расстройству лимфообращения (изменяется качественный состав лимфы, ее количество значительно увеличивается);
- облитерации лимфатических сосудов (просвет сосуда зарастает);
- развитию слоновости (кожа и подкожная клетчатка утолщаются из-за хронического воспаления лимфатических сосудов), лимфостаза (отек тканей, возникающий из-за нарушений оттока лимфы);
- абсцессу (гнойное воспаление тканей с их расплавлением, которое приводит к образованию гнойной полости);
- сепсису (системная воспалительная реакция, диагностируемая в результате попадания в кровь инфекционных агентов);
- целлюлиту (изменения в структуре подкожно-жирового слоя, которые приводят к нарушениям лимфатического оттока и циркуляции лимфы).
Профилактика
Профилактика острого лимфангита заключается в:
- качественной и своевременной обработке ран;
- санации гнойничковых заболеваний;
- приеме витаминно-минеральных комплексов;
- соблюдении правил личной гигиены.
Вторичная профилактика лимфангита состоит во вскрытии образовавшихся гнойных очагов и приеме антибактериальных препаратов, назначенных врачом.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
386 врачей лечащих лимфангит
Флеболог
Врач первой категории
Кандидат медицинских наук
Стаж
13
лет
г. Москва, ул. Школьная, д. 49
8 (499) 519-36-12
В клинике
1900
91% пациентов
рекомендует врача
на основе
604
отзыва
За последний месяц опубликовано 7 отзывов
Флеболог
Врач высшей категории
Стаж
33
года
г. Москва, ул. Большая Молчановка, д. 32, стр. 1
8 (499) 519-37-05
В клинике
1980
92% пациентов
рекомендует врача
на основе
77
отзывов
Всего записалось 618 человек
Флеболог
Кандидат медицинских наук
Стаж
15
лет
г. Москва, ул. Школьная, д. 49
8 (499) 519-36-12
В клинике
1900
94% пациентов
рекомендует врача
на основе
514
отзывов
За последний месяц опубликовано 7 отзывов
Флеболог
Врач высшей категории
Стаж
35
лет
г. Москва, 3-й Самотёчный пер., д. 2
8 (499) 519-39-98
В клинике
1500
74% пациентов
рекомендует врача
на основе
389
отзывов
За последний месяц опубликовано 4 отзыва
Флеболог
Врач высшей категории
Стаж
16
лет
г. Москва, ул. Школьная, д. 49
8 (499) 519-36-12
В клинике
1500
90% пациентов
рекомендует врача
на основе
256
отзывов
На прошлой неделе записалось 9 человек
Флеболог
Стаж
8
лет
г. Москва, ул. Воронцовская, д. 8, стр. 6
8 (499) 519-37-05
В клинике
1980
Онлайн
1500
91% пациентов
рекомендует врача
на основе
34
отзыва
Последний отзыв был опубликован вчера
Флеболог
Врач высшей категории
Кандидат медицинских наук
Стаж
37
лет
г. Москва, ул. Героев Панфиловцев, д. 1
8 (499) 519-39-16
В клинике
2550
93% пациентов
рекомендует врача
на основе
75
отзывов
На прошлой неделе записалось 2 человека
Флеболог
Врач высшей категории
Стаж
33
года
г. Москва, ул. 2-я Кабельная, д. 2, стр. 25, 26 и 37
8 (499) 116-77-23
В клинике
2000
79% пациентов
рекомендует врача
на основе
49
отзывов
За последний месяц опубликовано 2 отзыва
Флеболог
Кандидат медицинских наук
Стаж
16
лет
г. Москва, ул. Полтавская, д. 2
8 (499) 519-39-65
В клинике
1500
100% пациентов
рекомендует врача
на основе
58
отзывов
На прошлой неделе записалось 4 человека
Флеболог
Врач высшей категории
Доктор медицинских наук
Стаж
35
лет
г. Москва, ш. Энтузиастов, д. 62
8 (499) 519-36-02
В клинике
4500
78% пациентов
рекомендует врача
на основе
38
отзывов
На прошлой неделе записалось 3 человека
1
2
3
4
5
…
39
Источник




