Воспаление лимфоузлов при сепсисе
Гнойный лимфаденит – это форма острого воспаления лимфатических узлов неспецифической или специфической этиологии, сопровождающаяся образованием гнойного экссудата. Характеризуется увеличением, уплотнением, болезненностью пораженной области, покраснением кожи, появлением симптома флюктуации, лихорадкой и другими признаками интоксикации организма. Диагностика осуществляется с помощью клинического обследования, лабораторных и инструментальных методик (УЗДГ, КТ лимфоузлов, пункция). Лечение комплексное – хирургическое вскрытие и санация очага, медикаментозная терапия, физиопроцедуры.
Общие сведения
Среди патологии мягких тканей острым лимфаденитам отводится одно из первых мест. Встречаемость гнойных форм составляет 20-35% от общего числа воспалительных заболеваний челюстно-лицевой области. До 46,5% детей поступают на стационарное лечение с осложненным течением лимфаденита, что обусловлено структурно-функциональной незрелостью лимфатической системы и ошибками диагностики. Неспецифическому процессу свойственна осенне-зимняя и весенняя сезонность. Распространение ряда специфических лимфаденитов (при чуме, туляремии, клещевом энцефалите) имеет четкую географию (Дальний Восток, Средняя Азия, Китай, Африка).
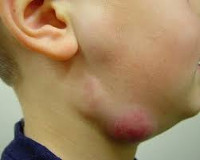
Гнойный лимфаденит
Причины
Наиболее значимым возбудителем (94% случаев) является стафилококк (золотистый, эпидермальный) – в виде монокультуры или в сочетании со стрептококками, кишечной палочкой, анаэробами. Этиологическая характеристика болезни постоянно меняется, что связано с появлением новых штаммов, нарастанием резистентности к антибиотикам. Более детальное исследование содержимого лимфоузлов позволяет выявить вирусы (Эпштейна-Барр, цитомегаловирус), хламидии. Специфические варианты протекают с участием микобактерий, бледной трепонемы, токсоплазмы, грибковой флоры.
Гнойный лимфаденит практически всегда имеет вторичный характер, возникая в результате распространения инфекционных агентов из первичного очага по лимфатическим или кровеносным сосудам. Источником воспалительной реакции выступают патологические состояния различной локализации:
- Инфекции зубочелюстного аппарата. На долю одонтогенных нарушений, как наиболее частого этиологического фактора, приходится 47% неспецифических форм патологии. В стоматологической практике поражение подчелюстной и подбородочной зоны служит результатом альвеолита, периодонтита, периостита и остеомиелита челюсти.
- Заболевания ЛОР-органов. Являются второй по частоте причиной – тонзилогенным и отогенным процессам отводится четверть случаев. Шейные и подчелюстные лимфоузлы воспаляются у пациентов с ангиной (лакунарной, осложнившейся паратонзиллитом, окологлоточным абсцессом), фарингитом, аденоидитом. Абсцедирующими состояниями также сопровождаются средний отит, мастоидит, острые синуситы.
- Патология кожи и мягких тканей. В дерматологии лимфаденит возникает как результат микробной экземы, пиодермий (фурункула, карбункула, эктимы), инфильтративно-нагноительной трихофитии, рожи. Хирурги сталкиваются с гнойным поражением узлов при инфицированных ранах, абсцессах и флегмонах, панариции. Такая реакция характерна для тромбофлебитов, остеомиелита (если происходит прорыв гноя с образованием свищей).
- Болезни мочеполового тракта. Гнойный паховый лимфаденит чаще всего свидетельствует о болезнях, передающихся половым путем. Входит в симптоматику воспалительной патологии органов малого таза (хламидиоз, уреаплазмоз, гонорея), гениталий и кожи промежности (вульвит, баланит, герпес).
У детей прослеживается связь гнойного воспаления с ОРВИ, скарлатиной, мононуклеозом. У ряда пациентов причиной становится специфическая инфекция: туберкулез, сифилис, токсоплазмоз. Лимфоузлы поражаются на фоне туляремии, чумы, актиномикоза и ряда других болезней. По сравнению с инфекционными, роль травматических факторов незначительна – если микробы проникают непосредственно в узел через открытую рану, то констатируют первичный лимфаденит. Риск абсцедирования возрастает у лиц с ослаблением общей реактивности организма (переохлаждение, частые и длительные стрессы, иммунодефициты, хронические заболевания).
Патогенез
Воспаление является свидетельством барьерной (защитной) функции узлов. Сначала процесс имеет реактивный или серозный характер, сопровождаясь отеком, полнокровием сосудов, задержкой лимфы. Дальнейшее развитие инфекции ведет к проникновению возбудителя в лимфоидные структуры. Наблюдается пролиферация клеточных элементов: увеличивается количество лимфоцитов (в основном незрелых), нейтрофилов и макрофагов. Микробы и экзотоксины стимулируют хемотаксис лейкоцитов и их гибель (в том числе при фагоцитозе), что сопровождается образованием гноя. Обычно морфологические изменения ограничены капсулой, но существует риск деструктивных форм с вовлечением окружающих участков под влиянием протеолитических ферментов.
Классификация
Классификация острого гнойного лимфаденита, используемая в практической хирургии, призвана отразить характер патологического состояния в клиническом диагнозе. Чтобы получить исчерпывающую информацию о происходящих изменениях, учитывают следующие критерии:
- Этиологию. По происхождению выделяют вторичный (инфекционный) и первичный (травматический) процесс. Микробные формы, в свою очередь, бывают неспецифическими и специфическими. Последние представлены туберкулезными, сифилитическими, грибковыми вариантами.
- Путь проникновения. В зависимости от места расположения инфекционного очага лимфадениты разделяются на одонтогенные (результат поражения зубочелюстной системы) и неодонтогенные. К последним относят стоматогенные, отогенные, тонзилогенные, риногенные, дерматогенные (поражающие соответственно слизистую ротовой полости, ухо, миндалины, нос, кожные покровы).
- Распространенность. С учетом распространения гнойный лимфаденит бывает изолированным (локальным), регионарным (задействовано несколько узлов в одной или смежных областях) и генерализованным (поражается 3 и больше групп). Патологическое состояние может охватывать различные зоны: шейную, подчелюстную, подмышечную, паховую и др.
- Степень увеличения лимфоузлов. Оценивая воспалительную реакцию лимфоидных образований, принято выделять несколько степеней их увеличения: от 0,5 до 1,5 см в диаметре (первая); 1,5-2,5 см (вторая); до 3,5 см и более (третья).
Заболевание проходит несколько клинико-морфологических стадий развития. Сначала возникает простой (серозный) лимфаденит, затем воспаление приобретает гнойный характер (абсцедирующий). Без адекватного лечения развивается аденофлегмона.
Симптомы гнойного лимфаденита
Гнойный процесс является продолжением серозного, что наблюдается при снижении резистентности организма, несвоевременном обращении, запоздалой диагностике или неправильно подобранной терапии. Заболевание проявляется нарушением общего самочувствия с повышением температуры до фебрильных цифр (39°С), ознобом, недомоганием, ломотой в теле, снижением аппетита. Об интоксикации у ребенка также свидетельствуют бледность, сухость кожи и слизистых оболочек, вялость, адинамия, нарушение сна.
Осмотр пораженного участка выявляет припухлость без четких границ, приводящую к видимой асимметрии. Кожа над воспаленным очагом гиперемирована, напряжена, не собирается в складку. Пальпаторно узлы болезненны, приобретают плотноэластическую консистенцию, становятся ограниченно подвижными из-за периаденита. Расплавление тканей (абсцедирование) определяют по феномену флюктуации в центре припухлости – колебанию экссудата при толчкообразных движениях. С кожей и окружающими тканями лимфоузлы обычно не спаиваются.
В ряде случаев среди локальных изменений удается выявить и признаки воспалительного поражения лимфатических сосудов (лимфангита). Тогда можно заметить, что к увеличенному узлу от входных ворот инфекции идет плотный болезненный тяж, определяемый снаружи по линейному покраснению (узкой полосе на коже). Активная воспалительная реакция в зоне первичных нарушений дополняет клиническую картину рядом сопутствующих симптомов (со стороны полости рта, горла, урогенитального тракта и пр.).
Осложнения
Если острое воспаление вовремя не прервать, то происходит расплавление капсулы с прорывом гноя в окружающую клетчатку. В этом случае наблюдается разлитой процесс, называемый аденофлегмоной. Локализация в шейной области сопровождается бурным течением с быстрым распространением гноя по межфасциальным пространствам. Прорыв экссудата в другие анатомические зоны (органы, полости) приводит к образованию свищей, абсцессов, медиастинита. Инфекция может перейти на венозные сосуды (тромбофлебит) или проникнуть в кровоток с развитием септикопиемии.
Диагностика
Предварительный диагноз устанавливается на основании клинических данных – опроса (жалобы, анамнез болезни), осмотра и пальпации лимфоидных образований. Физикальному обследованию подлежит и область вероятного расположения первичной инфекции. Для уточнения причины и характера нарушений необходим комплекс лабораторно-инструментальных методов:
- Общий анализ крови. Общими признаками, свидетельствующими о воспалительных изменениях в организме, выступают лейкоцитоз и повышение СОЭ. По их уровню и другим показателям (сдвиг лейкоцитарной формулы влево, токсическая зернистость гранулоцитов) можно судить о выраженности инфекционных расстройств. Бактериальная патология, по результатам клинического анализа крови, проявляется нейтрофилезом, а вирусная – лимфомоноцитозом.
- Ультрасонография. УЗИ лимфоузлов дает возможность определить размеры, форму, структуру, контуры, глубину залегания, взаимоотношение с близлежащими тканями, наличие осложнений. Согласно ультразвуковой допплерометрии, гнойный лимфаденит сопровождается увеличением размеров, уплотнением и утолщением капсулы узлов, неоднородностью структуры с анэхогенными участками, наличием зон с полным отсутствием кровотока.
- КТ пораженных зон. Является наиболее точным методом визуализации в клинической практике. Компьютерная томография позволяет уточнить размеры, расположение воспаленных структур, наличие абсцедирования, распространение гноя. Определяет первичные изменения в легких и других органах.
- Пункция лимфоузлов. Выявление признаков абсцедирования обуславливает необходимость диагностической пункции лимфоузлов. Полученный экссудат подлежит микроскопическому и бактериологическому исследованию с определением чувствительности к противомикробным препаратам. Для исключения специфических нарушений кусочек ткани, взятый путем пункционной или тонкоигольной биопсии, направляют на гистологический анализ.
Для более детального исследования назначают УЗДГ лимфатических сосудов, лимфографию, лимфосцинтиграфию. Диагностика гнойных лимфаденитов, вызванных специфической флорой, требует использования дополнительных методик. Туберкулезную инфекцию подтверждают туберкулиновыми пробами (Манту, Коха, Пирке), а сифилис – серологическими реакциями (RW, РМП, ИФА, РПГА, РИБТ).
Диагностику осуществляет гнойный хирург с привлечением врачей смежных специальностей. Учитывая локализацию первичного процесса, может потребоваться консультация стоматолога, отоларинголога, дерматолога и др. При подозрении на специфическую этиологию пациенту стоит посетить инфекциониста, фтизиатра, венеролога. Дифференциальную диагностику проводят с хроническими формами, лимфаденопатиями при лимфолейкозе и лимфогранулематозе, метастазами злокачественных опухолей. Должны исключаться нагноившаяся атерома, абсцессы и флегмона.
Лечение гнойного лимфаденита
Эффективное лечение достигается лишь при комплексном воздействии на патологию с применением хирургических и консервативных методов. Абсцедирование или наличие аденофлегмоны является показанием для вскрытия очага, эвакуации гноя, промывания и дренирования раны. Некротизированные ткани и разрушенные узлы удаляют. Операция выполняется врачом-хирургом в условиях стационара под местной анестезией.
В послеоперационном периоде пациенту необходим постельный режим с ограничением движений в пораженном участке и легкоусвояемой диетой. Назначают антибактериальную и дезинтоксикационную терапию, нестероидные противовоспалительные, десенсибилизирующие средства. Проводят перевязки с гиперосмолярными и противомикробными мазями, обрабатывают кожу антисептиками. Восстановительный период предполагает использование некоторых физиопроцедур (УВЧ, электрофореза, гальвано- и магнитотерапии).
Прогноз и профилактика
Своевременная и комплексная коррекция абсцедирующего лимфаденита делает прогноз благоприятным – наступает полное выздоровление с восстановлением функции пораженного сегмента. Предотвратить развитие гнойного лимфаденита удается при активном лечении серозного воспаления, что уберегает от дальнейшего распространения процесса и осложнений. Мероприятия первичной профилактики включают санацию хронических очагов инфекции (кариес, тонзиллит), рациональную терапию острых состояний, предупреждение травматизма, ведение здорового образа жизни.
Источник
Сепсис – это самая тяжелая, генерализованная форма инфекционного процесса, которая развивается либо при высокой патогенности возбудителя, либо при недостаточном ответе защитных систем организма. Международным консенсусом рекомендовано использовать следующее определение: сепсис – это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию. При сепсисе наблюдается общий интоксикационный синдром, тромбогеморрагический синдром (кровоизлияния) и поражение внутренних органов.
Причины возникновения сепсиса
Сепсис может быть вызван большинством известных в эпидемиологии микроорганизмов, среди которых бактерии, вирусы (в том числе сезонные вирусы гриппа), грибы, паразиты. Обычно возбудитель инфекции попадает в организм из внешней среды. При определенных условиях, например, при иммунодефицитах, заболевание может развиться от естественной, условно-патогенной флоры организма, которая в норме присутствует у каждого человека.
Само по себе наличие инфекции еще не является гарантией развития сепсиса. Необходимы дополнительные условия, которые приведут к генерализации процесса и патологическому ответу организма. Вероятность таких событий увеличивается в следующих случаях:
- Возраст больного старше 75 лет.
- Выполнение операций или инвазивных процедур.
- Наличие травм и ожогов.
- Нарушения иммунной системы – СПИД, онкологические заболевания, проведение химиотерапии, необходимость применения иммуносупрессивной терапии (например, после трансплантации органов), необходимость приема высоких доз глюкокортикостероидов.
- Долгое лечение в условиях стационара.
- Наличие катетеров, канюль, зондов и других инвазивных устройств.
- Беременность и роды.
- Наличие химической зависимости – алкоголизм, наркомания.
- Наличие хронических заболеваний – хроническая почечная недостаточность, дыхательная недостаточность, сахарный диабет и многое другое.
Виды сепсиса
В зависимости от расположения первичного очага инфекции, выделяют первичный (криптогенный) и вторичный сепсис. При первичном, очаг инфекции установить не удается. При вторичном сепсисе таковой очаг имеется. В зависимости от его локализации, выделяют:
- Чрескожный сепсис. Первичный очаг находится на коже, это могут быть раны, ожоги, гнойные заболевания кожи (гнойные абсцессы, фурункулы и др).
- Одонтогенный сепсис. Причиной его развития может стать кариес, пульпит, периодонтит, челюстной остеомиелит и другие заболевания зубочелюстной системы.
- Отогенный сепсис. Первичным очагом является воспалительный процесс в ухе. Как правило, это гнойные отиты среднего уха.
- Гинекологический сепсис – первичный очаг располагается в половых органах женщины.
- Хирургический сепсис – развивается в результате инфицирования хирургической раны или при инфицировании во время проведения инвазивных процедур.
Первые признаки и симптомы сепсиса
Определить первые признаки сепсиса бывает непросто, даже для специалистов. Это связано с тем, что, во-первых, этот синдром развивается уже на фоне существующей патологии, которая может иметь самую разнообразную симптоматику, а во-вторых, при наличии иммунодефицита, клиническая картина может быть стертой. Тем не менее, есть некоторые симптомы, которые позволяют заподозрить начало сепсиса:
- Повышение или понижение температуры тела – выше 38 и ниже 36 градусов.
- Снижение давления ниже рабочего значения.
- Увеличение частоты пульса.
- Увеличение частоты дыхательных движений (одышка).
- Снижение количества выделенной мочи.
- Общая слабость, изможденность.
- Нарушение сознания или поведения.
Особое внимание возникновению этих признаков уделяют у хронических больных, при наличии лейкопении, онкологических заболеваний и у пациентов, перенесших травмы или хирургические вмешательства. При возникновении хотя бы 2-3 таких симптомов, следует немедленно связаться с врачом.
Диагностика сепсиса
Своевременная диагностика сепсиса имеет решающее значение для выздоровления больного. Чем раньше начато лечение, тем больше шансов на успех. Диагноз выставляется на основании данных клинического осмотра и лабораторно-инструментального обследования.

Клинические критерии:
- Температура тела более 38 градусов или менее 36 градусов.
- Частота сердечных сокращений более 90 или превышает возрастную норму.
- Частота дыхания более 20 раз в минуту.
- Наличие отеков.
- Спутанность сознания.
- Повышение уровня глюкозы в крови более 7,7 мкмоль/л при отсутствии диабета.
- Нарушение гемодинамических процессов – снижение систолического артериального давления менее 90 мм.рт.ст, либо его снижение более чем на 40 мм.рт.ст. от привычного значения.
Лабораторные критерии
Проводят общий анализ крови с подсчетом лейкоцитарной формулы и определением количества тромбоцитов. При сепсисе определяется лейкоцитоз более 12*109/л или лейкопения, когда количество лейкоцитов ниже 4*109/л. Также отмечается выход в кровяное русло незрелых форм гранулоцитов и уменьшение количества тромбоцитов.
В биохимическом анализе крови отмечается увеличение С-реактивного белка, креатинина, билирубина. Но это неспецифичные признаки, которые могут наблюдаться и при других заболеваниях. Поэтому продолжается поиск более информативных методов диагностики.
На сегодняшний день главными таким маркерами являются прокальцитонин, пресепсин, СРБ. По данным этого лабораторного показателя устанавливают диагноз и отслеживают динамику заболевания.
Бактериологический посев
Обнаружение в крови микроорганизмов является важным, но не обязательным проявлением сепсиса. Даже при использовании самых современных диагностических систем и при тщательном соблюдении техники забора материала, выделить возбудитель из крови удается менее, чем в половине случаев. Поэтому отрицательный результат бакпосева при наличии клинической симптоматики не должен расцениваться как отсутствие сепсиса, и, наоборот, выделение микроорганизмов из крови при отсутствии симптоматики, должно расцениваться как транзиторная бактериемия или вирусемия, но не как сепсис.
Тем не менее, биологические исследования в любом случае должны присутствовать, как один из этапов диагностики сепсиса по следующим причинам:
- Возможность определения этиологии возбудителя.
- Подбор или смена режимов антибиотикотерапии.
- Контроль эффективности лечения.
- В некоторых случаях позволяет определить источник инфекции, например, катетер-связанная инфекция, эндокардиты и др.
Стадии развития сепсиса
Развитие и течение септического процесса индивидуально и зависит как от свойств возбудителя, так и от особенностей организма больного. Тем не менее, можно выделить несколько фаз течения данного заболевания:
- Фаза напряжения. В ответ на внедрение возбудителя происходит активация и мобилизация защитных систем организма, в частности происходит активация гипофизарно-адреналовой системы.
- Катаболическая фаза. Происходит ухудшение состояния пациента за счет нарушения обменных процессов. Усиливаются процессы метаболизма белков, жиров и углеводов, происходит их извлечение из «депо». Также развиваются нарушения водно-электролитного обмена и кислотно-основного состояния.
- Анаболическая фаза. В это время начинаются процессы восстановления. В первую очередь это касается структурных белков.
- Реабилитационная фаза. В этот период происходит дальнейшее восстановление обменных процессов. В некоторых случаях полное восстановление невозможно.
Что касается продолжительности заболевания, то здесь все опять же индивидуально. У одних, более сильных пациентов, сепсис купируется в течение 3-4 недель, у других он может протекать годами, периодически стихая и вспыхивая.
Кроме того, при диагностике сепсиса выделяют следующие состояния.
Токсико-резорбтивная лихорадка
Токсико-резорбтивная лихорадка – состояние, которое развивается при всасывании бактериальных токсинов или продуктов тканевого распада из первичного патологического очага. Как правило, это характерно для бактериальных инфекций ран, катетеров и др. Характерны общие типовые синдромы, которые сопровождают инфекционные процессы – лихорадка, изменения в общем анализе крови и мочи (лейкоцитоз, протеинурия). При ликвидации первичного очага, состояние пациента стабилизируется.
Септицемия
Септицемия – форма сепсиса, при которой наблюдается выраженный интоксикационный синдром, гиперэргия (повышенная реакционность организма) и быстрое течение. Септические очаги либо выражены минимально, либо отсутствуют. Такая форма сепсиса больше характерна для детей первых лет жизни. Для клинической картины больше характерны общие проявления:
- Гемолитическая желтуха, сопровождающаяся пожелтением кожных покровов и склер.
- Сыпь. Сначала она проявляется в виде мелких розовых точек, которые разрастаются и сливаются между собой, образуя бледно-розовые или пурпурные пятна.
- У некоторых пациентов элементы сыпи могут покрываться пузырями или язвами. При глубоких поражениях может затрагиваться подкожная жировая клетчатка с развитием флегмонозного воспаления.
- Геморрагический синдром – кровоизлияния во внутренние органы.

Септикопиемия
Септикопиемия – это форма сепсиса, при которой в организме, помимо общей интоксикации, начинают возникать метастатические абсцессы в органах и тканях, которые являются результатом бактериальной эмболии. Чаще всего первые абсцессы обнаруживаются в легких, а затем процесс распространяется на другие органы: печень, печень, сердце, менингиальные оболочки, синовиальные оболочки. Абсцессы могут прорваться и вызвать развитие эмпиемы плевры, флегмоны, перитонита и др.
Лечение сепсиса
Лечение сепсиса базируется на трех принципах:
Санация первичного очага. Это может быть достигнуто с помощью хирургического вмешательства и/или адекватной антибактериальной терапии. При обнаружении первичного очага, который можно санировать хирургически, необходимо провести это как можно скорее. Это может быть вскрытие и дренирование абсцессов, удаление инфицированных инвазивных устройств (катетеры, имплантаты и др.), дренирование и лаваж брюшной полости, и др.
Антимикробная терапия является еще одним краеугольным камнем лечения сепсиса, при этом важна ее своевременность и адекватность. Например, при развитии септического шока, препараты должны быть введены в течение часа от начала симптомов. При этом препарат должен охватывать весь спектр предполагаемых возбудителей и, что немаловажно, проникать в первичный инфекционный очаг. При необходимости назначения комбинированной терапии из нескольких препаратов, их применяют не более 5 дней, после чего должны быть получены данные биологических методов исследования и произведена коррекция схемы лечения.
Обеспечение транспорта кислорода – все клинические проявления сепсиса усугубляются в условиях недостатка кислорода, поэтому очень важно контролировать этот процесс. Для этого проводят:
- Гемодинамическую поддержку – вливание растворов, которые обеспечивают восполнение водно-электролитного баланса, назначаются препараты, поддерживающие артериальное давление и др.
- Респираторную поддержку – искусственную вентиляцию легких, кислородные маски и др.
Коррекция метаболических нарушений
- Обеспечение поступления необходимых питательных веществ (белков, жиров, углеводов). Если пациент не в состоянии сам принимать пищу или питательные смеси, рассматривается вариант заместительной терапии.
- Контроль уровня глюкозы.
- Детоксикационные мероприятия.
Одним из эффективных способов лечения сепсиса является селективная сорбция на колонках TORAYMYXIN. Данная методика успешно применяется во многих странах мира. В настоящее время такое лечение прошли более 200 тысяч пациентов с септическим шоком и тяжелыми формами сепсиса. Эффективность и безопасность технологии подтверждена в ходе клинических исследований.
Осложнения при сепсисе
- Осложнения со стороны дыхательной системы. Нарушение вентиляции легких приводит к повышению аэрогематического барьера и, как следствие, пропотеванию жидкости в альвеолы. Это еще больше нарушает газообмен и приводит к развитию шокового легкого и респираторного дистресс-синдрома, который усугубляется усталостью дыхательных мышц.
- Осложнения со стороны почек. Наблюдается снижение фильтрационной функции почек из-за повреждения канальцев, развившееся в результате снижения давления. Сопровождается резким уменьшением выделяемой мочи, протеинурией, азотемией.
- Нарушение свертывания крови из-за падения уровня тромбоцитов и развития ДВС-синдрома – грозного состояния, при котором сначала происходит массовое образование тромбов в кровеносном русле, а затем массивные кровотечения из-за недостаточности кровесвертывающих факторов.
- Неврологические осложнения. Длительно протекающий сепсис может привести к развитию полинейропатии, которая, в частности, приводит к ослаблению дыхательной мускулатуры и невозможности самостоятельного дыхания.
- Септический шок – самое тяжелое проявление сепсиса, сопровождающееся стойким снижением кровяного давления, которое сложно восстановить даже с применением инфузионной терапии и вазопрессоров. Он развивается из-за выхода жидкости из кровеносных сосудов и из-за общего обезвоживания. При этом, нарушения настолько тяжелые, что могут привести к гибели пациента от полиорганной недостаточности.
Прогноз при сепсисе
Прогноз при сепсисе очень осторожный. На возможность выздоровления оказывают влияние особенности этиологической микрофлоры, общее состояние пациента в начале заболевания, а также своевременность и адекватность проводимого лечения. Наиболее неблагоприятно сепсис протекает у людей старческого возраста и у ослабленных пациентов, имеющих сопутствующие заболевания.
В целом в крупных клиниках летальность при данном состоянии составляет 30-40%. При развитии септического шока, ситуация усугубляется и согласно некоторым данным, в таком случае от него погибает до 90% больных.
Источник
