Воспаление млечных протоков молочной железы
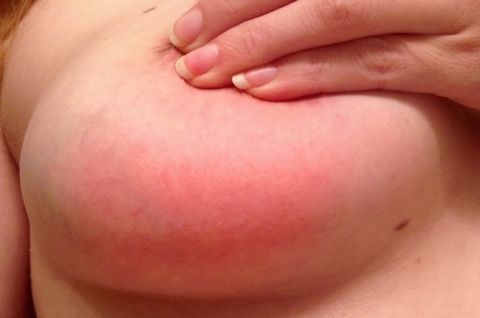
Мастит, или грудница – это воспаление тканей молочной железы, которое наблюдается преимущественно у женщин репродуктивного возраста в послеродовой период. Реже его диагностируют у некормящих женщин, а также у мужчин и детей. Болезнь носит инфекционный характер, но может проявляться как результат мультифакторного воздействия внешних и внутренних стимулов. Требует безотлагательного лечения.
Острый и хронический мастит: причины патологии
Основная причина заболевания – инфекционный процесс. Главным виновником выступает золотистый стафилококк, реже – другие виды бактерий (эпидермальный стафилококк, стрептококки, энтерококки, кишечная палочка). Инфекция активизируется под влиянием неблагоприятных факторов – как внешних, так и внутренних. Среди них:
- Гормональный сбой в половой системе – ослабляет защитные силы организма. Причина: длительное психическое и физическое перенапряжение, лечение гормональными препаратами, прием стероидов (в частности, у спортсменов), хронические эндокринные заболевания.
- Снижение иммунитета – дает «зеленый свет» разнообразным инфекциям, в том числе условно-патогенным микроорганизмам. Причина: переохлаждение, неправильное питание, стрессы, недостаток витаминов, микроэлементов, свежего воздуха.
- Застойные явления (лактостаз у кормящих женщин) – нарушение оттока молока формирует благоприятную среду для развития бактерий. Причина: неумелое сцеживание молока, неправильное прикладывание ребенка к груди, тесный бюстгальтер, обтягивающая одежда, резкий недостаток двигательной активности.
- Различные патологии молочных желез (фиброзно-кистозная мастопатия, осложнения после пластических операций и т.п.).
Среди общих провоцирующих факторов можно выделить плохую экологию, стрессы, резкую смену климата, несоблюдение правил гигиены. У нерожавших женщин причиной патологии может стать неудачный пирсинг и слишком активные сексуальные игры с травмированием сосков.
Виды и формы мастита

Различают острую и хроническую форму заболевания. К первой относится лактационный, или послеродовой мастит с ярко выраженными симптомами. Примером второго является нелактационная разновидность патологии, которая не связана с периодом грудного вскармливания и не имеет четкой привязки к полу и возрасту.
На заметку! Согласно статистике лактационый мастит наблюдается в среднем у 5% кормящих женщин. В неблагоприятных регионах этот показатель может вырастать до 15%. При этом 85% всех случаев заболевания приходится на первородящих матерей. Нелактационный мастит встречается реже (не более 10% от общего количества всех проявлений мастита) и может поражать женщин различного возраста, мужчин, детей.
Выделяют 3 клинические формы заболевания:
- Острая послеродовая – развивается на фоне застойных явлений у кормящих женщин.
- Плазмоклеточная – более характерна для многорожавших женщин в период после окончания лактации, а также при гормональных перестройках в климактерическом периоде. Заболевание протекает в умеренно острой форме, со слабо выраженными симптомами, что делает его похожим на опухолевые патологии молочной железы
- Мастит новорожденных – наблюдается у младенцев обоего пола в результате остаточного воздействия материнских гормонов (является осложнением физиологической мастопатии новорожденных).
На заметку! Отдельно стоит упомянуть случаи мастита у мужчин, которые считают прямым следствием хронических эндокринных заболеваний и дисбаланса гормонов. Патология проявляет себя при наличии сахарного диабета, гинекомастии, опухолей половых органов, а также при длительном приеме стероидов у бодибилдеров.
По характеру воспаления различают несколько вариантов мастита:
- серозный;
- инфильтрационный;
- гнойный.
Вместе они формируют 3 последовательные стадии развития воспалительного процесса – от появления первых симптомов в виде серозного экссудата до активного нагноения области воспаления с истечением гноя. По типу локализации гнойных структур можно выделить еще две формы:
- флегмонозную – с разлитием гноя по всему объему пораженной ткани;
- абсцедирующую – с четкой локализацией и отграничением гнойного содержимого от прилегающих тканей.
В запущенных случаях возможно развитие гангренозной формы с некрозом тканей и септическими осложнениями, что создает высокий риск для жизни пациента. Единственный выход в такой ситуации – полное удаление молочной железы и прилегающих лимфоидных узлов.
Мастит: симптомы
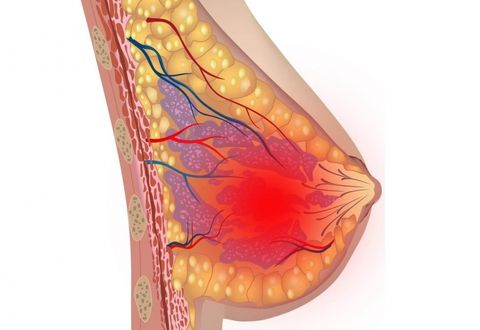
Состав симптомокомплекса зависит от стадии заболевания:
- 1 стадия – серозная: небольшая гиперемия и отек железистой ткани, болезненность при пальпации (может отдавать в область подмышечных лимфоузлов).
- 2 стадия – инфильтрационная: отек и болезненность нарастают, в железистой ткани четко прощупывается уплотнение, резко повышается температура, увеличиваются регионарные лимфоузлы, появляются признаки интоксикации, ухудшается общее самочувствие.
- 3 стадия – гнойная: выраженность симптомов достигает своего пика, появляется гнойный экссудат. При лактационной форме гнойно-кровянистые выделения можно заметить в молоке (в таком случае кормление грудью необходимо прекратить).
В тяжелых случаях мастита признаки могут усложняться – возможны общее повышение температуры, лихорадка, интоксикация, увеличение подмышечных лимфоузлов. В отсутствии лечения развивается гангренозная форма с септическим поражением организма.
Диагностика заболевания
Острый мастит диагностируется при врачебном осмотре с пальпаций тканей. Процедура позволяет выяснить локализацию воспалительного процесса, проверить наличие симптомов, собрать информацию по анамнезу. Хроническая форма требует дифференциальной диагностики с опухолевым процессом, мастопатией и другими заболеваниями молочных желез. По итогам предварительного диагноза врач направляет на дополнительное обследование с использованием инструментальных и лабораторных методов.
Основные приемы:
- УЗИ молочных желез – выявляет характерное утолщение подкожной клетчатки, расширение млечных протоков, показывает расположение зон инфильтрации, абсцессов и некротических участков;
- аспирационная биопсия груди с исследованием воспалительного инфильтрата на гистологию;
- забор молока для проведения бактериологического исследования (при лактационном мастите);
- маммография (назначается редко, лишь в спорных случаях хронической формы заболевания).
Устранение симптомов и лечение мастита
Лечением мастита занимаются гинеколог и маммолог. В ряде случаев потребуется помощь эндокринолога и хирурга. Большое значение имеет своевременное обращение к врачу, так как при переходе мастита в гнойную абсцедирующую форму хирургическое вмешательство становится неотвратимым. В этом случае назначают вскрытие гнойного очага с последующим дренированием тканей. Серозный и инфильтрационный маститы излечиваются с применением консервативных методик.
Внимание! На время терапии лактационного мастита следует отказаться от грудного вскармливания. Причина: грудное молоко содержит бактериальные токсины и антибиотики, что может навредить малышу.
Основные группы лекарственных средств при медикаментозном лечении:
- антибиотики – для подавления и/или полного устранения инфекционного возбудителя;
- обезболивающие и жаропонижающие средства в качестве симптоматического лечения;
- препараты, подавляющие лактацию (при переходе патологии в гнойную форму);
- иммуностимуляторы и витамины – для поддержания организма и улучшения сопротивляемости инфекциям;
- средства детоксикации.
В качестве физиопроцедур применяют ультразвук, магнитотерапию, фонофорез, дарсонваль. В домашних условиях для облегчения боли и уменьшения воспаления активно используют прохладные компрессы, в том числе на основе трав с противовоспалительным эффектом.
Внимание! Самолечение мастита недопустимо – любой просчет способен привести к серьезным осложнениям вплоть до сепсиса и некроза. Запущенные формы могут требовать полного удаления железы и прилегающих лимфатических узлов. Домашние методы терапии могут применяться только после консультации с врачом в качестве сопроводительного лечения.
Профилактика
Меры предупреждения лактационного мастита у женщин:
- Предотвращайте застой грудного молока. Проконсультируйтесь насчет грудного вскармливания и, при необходимости, сцеживания с использованием специальных молокоотсосов.
- Правильно прикладывайте ребенка к груди. Следите, чтобы он полностью охватывал сосок с ареолой. Не позволяйте сосать грудь «впустую», без высасывания молока.
- Соблюдайте гигиену молочных желез. Тщательно подготавливайте соски к кормлению – это предотвратит появление микротрещин и их последующее инфицирование.
- Старайтесь регулярно посещать маммолога – опытный врач сможет определить наступление заболевания прежде чем появятся первые неприятные симптомы. Это значительно упростит лечение.
Для предупреждения нелактационного мастита следует внимательно следить за общим состоянием организма. Спусковым крючком для запуска патологии могут стать постоянные стрессы, переохлаждения, плохая экология, слишком низкая физическая активность. Важной частью профилактики воспаления молочных желез (в том числе для мужчин и детей) является своевременная диагностика и своевременное устранение дисбаланса гормонов.
Цены на лечение
Стоимость лечения напрямую зависит от формы и стадии заболевания. Своевременное обращение к врачу способно не только сохранить женские здоровье и красоту, но и значительно сэкономить время и деньги. Если для лечения серозной формы достаточно 2—3-х дней, то для устранения последствий инфильтрационной стадии потребуется не менее 2-х недель.
Источник
Жалобы на жжение в груди – одна из самых распространенных причин посещения маммолога. Ощущение жжения в груди, отек и покраснение молочной железы чаще всего вызваны развитием воспалительного процесса в молочной железе, однако, есть редкая форма рака, которая вызывает такие же симптомы.
Следовательно, если в груди жжет или «печет» нужно немедленно обратиться к врачу.
Жжение в груди и воспаление молочной железы
Ощущение жжения в груди может быть вызвано воспалением молочной железы. Различают лактационный мастит и воспаление молочной железы не связанное с кормлением грудью.
- Лактационный мастит. Воспаление молочной железы в период грудного вскармливания. Воспаление охватывает все ткани молочных желез, в том числе сосок и ареолу. В большинстве случаев развивается в результате недостаточного опорожнения молочной железы, реже вследствие механических повреждений, травмирования соска при неправильном прикладывании младенца к груди. Застойный процесс с последующим инфицированием приводит к воспалению груди. Самый распространенный возбудитель заболевания – золотистый стафилококк, реже – стрептококк.
- Нелактационное воспаление молочной железы развивается в результате различных патологических процессов, например, при нарушении работы щитовидной железы, повышении уровня пролактина или при мастопатии (доброкачественные изменения в тканях молочных желез).
Ощущение жжения и воспаление груди может быть одним из побочных эффектов препаратов, используемых в терапии артериальной гипертензии.
Доступность эстетических пластических операций привела к увеличению числа женщин, страдающих от воспаления молочной железы. В этом случае воспаление тканей груди вызывает силикон, из которого изготовлены имплантаты.
Симптомы воспаления молочной железы
К характерным симптомам развивающегося воспаления женской груди относятся:
- жжение в груди и покраснение кожи молочной железы;
- боль в груди различной степени тяжести;
- отек молочной железы;
- увеличение соска и ареолы при распространении патологического процесса на область соска;
- увеличение соседних лимфатических узлов с присоединением общих симптомов воспаления – лихорадки и озноба.
Мастит
Осложнение воспалительного процесса
Воспаление молочной железы может привести к развитию абсцесса, для лечения которого необходимо хирургическое вмешательство. При абсцессе врач делает разрез пораженного участка, освобождает область от гноя, после чего выполняется дренаж, чтобы обеспечить постоянный отток содержимого абсцесса.
Иногда абсцесс молочной железы возникает в том месте, в котором раньше был фурункул.
Лечение воспаления молочной железы
В случае мастита, который появляется в послеродовом периоде и непосредственно коррелирует с периодом лактации, иногда применяют препараты, блокирующие выработку гормона пролактина, что приводит к снижению производства молока и ликвидации застойного процесса.
Чтобы уменьшить воспаление и боль молочной железы, рекомендуются препараты из группы НПВС.
В более тяжелых случаях лечение воспаления молочной железы требует включения антибактериальной терапии.
Если боль и жжение в груди не проходят несмотря на все терапевтические мероприятия, необходимо исключить другие патологии молочной железы, в том числе онкологию. Для этого проводится УЗИ молочных желез и биопсия, при которой маммолог получает фрагмент измененного участка и отправляет его на гистопатологическое исследование.
Чувство жжения в груди – симптом рака молочной железы – рака Педжета
Жжение в груди, сопровождающееся болью и покраснением, может быть симптомом рака молочной железы.
Достаточно редкая разновидность злокачественных опухолей – рак Педжета, который сопровождается чувством жжения в груди и болью, особенно в области соска. К другим симптомам рака Педжета относятся: чувство покалывания соска и ареолы, язвы или втягивание соска. В относительно поздних стадиях заболевания возникают выделения из соска желтого цвета с кровавым оттенком.
Для диагностики этого типа рака и определения стадии заболевания применяется биопсия и УЗИ молочной железы. Подтверждает рак молочной железы наличие крупных клеток, называемых клетками Педжета, в биоптате при микроскопическом исследовании.
Лечение рака Педжета заключается в радикальной хирургической операции с ампутацией молочной железы или значительной ее части в сочетании с химиотерапией.
Рак Педжета
Домашние способы облегчения жжения, отека и боли молочной железы
В любом случае, когда женщину беспокоит жжение в груди, отек, покраснение и боль, ей необходимо обратиться к маммологу, который проведет диагностику и назначит лечение для устранения причины заболевания.
В дополнение к терапии по согласованию с лечащим врачом можно использовать следующие способы, облегчающие боли и уменьшающие отек грудной железы.
- Диета. Патологическое разрастание железистой ткани молочной железы вызвано высоким уровнем эстрогенов. Чтобы уменьшить их стимулирующее действие, необходима эффективная элиминация гормонов. В таком случае полезна диета, с высоким содержанием клетчатки, что усиливает метаболизм эстрогенов. Кроме того, клетчатка позволяет сохранить массу тела, что очень важно, потому что избыток жировой ткани – это дополнительный источник эстрогенов.
- Витамины. Запас витамина C, E и группы B, а также оптимальное содержание кальция и магния – это важные факторы, регулирующие секрецию простагландина E, который подавляет выработку пролактина, уменьшает воспалительную реакцию и болевые ощущения.
- Борьба с отеком. Чтобы уменьшить дискомфорт в области груди, боль и набухание молочной железы, связанные чисто с менструацией. В этом поможет адекватная дегидратация организма и профилактика застоя воды, Необходимо ограничить употребление соли, особенно за неделю перед менструацией. Не рекомендуется применение диуретиков (особенно длительное). Такие препараты уменьшают отек груди и дискомфорт только временно. Усиление выведения воды из организма под действием синтетических мочегонных средств приводит к интенсивному выведению необходимых микроэлементов.
- Отвлекающие процедуры. Приносят облегчение и снимают боль и жжение в груди местные охлаждающие компрессы.
- Массаж молочной железы. Уменьшает отек, жжение и болезненные ощущения в молочной железе. Правильный массаж груди, который проводится по назначению и только врачом-массажистом.
Для профилактики воспалительных процессов и поддержания здоровья молочной железы необходима регулярная гигиена груди и ношение бюстгальтеров из натуральных тканей.
Поделиться ссылкой:
Источник
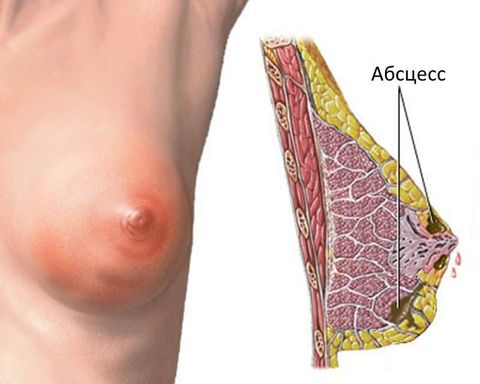
Абсцесс груди – это локализованное скопление гноя в тканях груди. Обычно это состояние вызвано бактериальной инфекцией. Инфекции груди, включая мастит и абсцессы груди, чаще всего встречаются у женщин в возрасте от 15 до 45 лет.
Что такое абсцесс груди и у кого он развивается
Абсцесс груди – это болезненный, заполненный гноем очаг под кожей груди, вызванный инфекцией.
Инфекции молочной железы делятся на:
- лактационные и нелактационные;
- послеродовые и не связанные с деторождением.
Они могут быть связаны с поверхностной кожей или основным поражением.
Абсцессы молочной железы, как осложнение, развиваются у 3-11% женщин с маститом, причем у кормящих женщин регистрируется частота 0,1-3%. Также абсцессы диагностируются и у женщин, не кормящих грудью. Согласно доказанным данным от 2018 г., абсцессы, не связанные с лактацией, обычно образуются у людей с ожирением и курящих.
Абсцесс молочной железы
Примерно у 50% новорожденных с неонатальным маститом развивается абсцесс молочной железы.
Абсцессы молочной железы у кормящих и некормящих женщин представляют собой два различных клинических образования, каждое из которых имеет отдельный патогенез. Лактационные абсцессы молочной железы остаются более распространенными, хотя в последние годы их частота снижается.
Около 90% нелактационных абсцессов молочной железы являются субареолярными. Остальные нелактационные абсцессы молочной железы обусловлены редкой гранулематозной, бактериальной или грибковой этиологией. Нелактационные, субареолярные абсцессы, как правило, возникают у женщин ближе к концу их репродуктивного периода. При диагностике абсцесса важно исключить более серьезную патологию – рак груди.
Подавляющее большинство этих инфекций возникает у женщин, но они могут возникать и у мужчин. Диагностика и лечение абсцессов груди несложны, но частота рецидивов высока.
Причины абсцесса груди
Абсцессы груди обычно вызваны бактериальной инфекцией. Наиболее распространенным возбудителем является метициллинорезистентный S. aureus, за которым следуют коагулазонегативные стафилококки.
Метициллинорезистентный S. aureus
До 40% абсцессов молочной железы имеют полимикробную этиологию, с изоляцией аэробов (стафилококков, стрептококков, энтеробактерий, коринебактерий, кишечной палочки, синегнойной палочки), а также анаэробов (пептострептококки, бактерии Propionibacterium, бактероиды, лактобактерии, бактерии Clostridium, Fusobacterium, и Veillonella).
Анаэробы иногда выделяют при абсцессах и в хронических рецидивирующих случаях. Исследование первичных и рецидивирующих абсцессов молочной железы показало, что у курильщиков анаэробы выявлялись чаще.
Более необычными патогенами могут быть Bartonella henselae (возбудитель болезни кошачьих царапин), микобактерии (туберкулез и атипичные микобактерии), актиномицеты, бруцеллы, грибы (кандиды и криптококки), паразиты и личинки.
К образованию ограниченного очага (абсцесса) приводят:
- Мастит. Абсцессы груди чаще встречаются у кормящих женщин. Согласно обзору научной литературы за 2020 год, лактационный мастит встречается у 2-3 % кормящих женщин, у 5–11% из которых может развиться один или несколько абсцессов. Бактерии могут попасть в грудь через сосок во время кормления грудью или через трещины на соске или ареоле (затемненная область вокруг соска). Заблокированные молочные протоки также могут привести к маститу и при отсутствии лечения – к абсцессу;
- Кисты, опухоли. Эти образования вызывают сдавление, закупорку молочных протоков, последующее присоединение вторичной инфекции вызывает абсцесс;
- Травмы. Гематома воспаляется и образуется гнойный очаг;
- Гормональные нарушения. Эндокринные заболевания, мастопатии, период новорожденности сопровождаются нарушением гормонального фона, когда образуется застой лимфы, крови. Если происходит размножение патогенных бактерий, особенно при ослабленном иммунитете, формируется абсцесс;
- Воспалительные заболевания, такие как пиодермии, лимфадениты, фурункулез, при которых возбудители попадают в молочную железу гематогенным путем;
- Некоторые инфекционные заболевания. Необычные инфекции молочной железы могут быть начальным проявлением ВИЧ-инфекции. Брюшной тиф является общепризнанной причиной абсцессов молочной железы в странах, где это заболевание широко распространено.
Кисты молочных желез
Опухоль молочной железы
Факторы риска абсцессов следующие:
- трещины на сосках;
- диабет или проблемы с иммунной системой;
- пирсинг сосков;
- хирургия грудного имплантата.
Хирургия грудного имплантата
Рак груди редко вызывает боль и воспаление. Однако воспалительный рак груди – это редкий тип раковой опухоли, который может вызывать симптомы, похожие на симптомы абсцесса груди.
Как развивается абсцесс груди
Чтобы понять патофизиологию абсцессов груди, нужно понимать ее анатомию. Грудь содержит молочные дольки, каждая из которых стекает в молочный проток, который, в свою очередь, выходит на поверхность соска. Есть молочные пазухи – резервуары молока во время лактации. Молочные протоки подвергаются эпидермализации, при которой производство кератина может вызвать закупорку протока и, в свою очередь, привести к образованию абсцесса.
Абсцессы, связанные с лактацией, обычно начинаются со ссадины или повреждения ткани на соске, которые являются местом проникновения бактерий. Инфекция часто проявляется на второй неделе послеродового периода и часто ускоряется при наличии молочного застоя.
У новорожденных преходящее увеличение груди, вторичное по отношению к материнским гормонам, может сделать их уязвимыми сначала к маститу, затем абсцессу.
При эктазии протоков последовательность воспалительных заболеваний, связанных с молочными протоками, включает плоскоклеточную метаплазию молочных протоков, вызывающую закупорку (обструктивную мастопатию) с перипротезным воспалением и возможным разрывом протоков. Воспаленные протоки подвержены бактериальной инфекции.
Симптомы абсцесса молочной железы
Признаки и симптомы абсцессов груди:
- припухлость или шишка в области груди;
- боль в пораженной груди;
- покраснение, тепло, опухоль и чувствительность в области груди;
- высокая температура;
- боли в мышцах;
- общее плохое самочувствие (тошнота, рвота, усталость);
- выделения из соска.
Выделения из соска
Выделения из соска
Диагностика абсцесса молочных желез
- Осмотр у маммолога. В первую очередь маммолог проводит сбор анамнеза и осмотр груди. При осмотре выявляется эритема, уплотнение, тепло и болезненность участка при пальпации. Может казаться, что есть ощутимая масса или область колебаний. На соске или в месте флюктуации могут быть гнойные выделения. У пациента также может быть реактивная подмышечная аденопатия. Жар и тахикардия встречаются реже.
- УЗИ. УЗИ молочных желез – полезный и необходимый диагностический инструмент в первоначальном исследовании. Абсцесс будет рассматриваться как гипоэхогенное поражение, оно может быть хорошо очерчено, макроглобулировано, нерегулярно или плохо определено с возможными септами. Гипоэхогенный ободок может указывать на толстую стенку хронического абсцесса. Ультразвук – предпочтительный метод визуализации для всех возрастных групп с подозрением на инфекцию молочной железы (включая новорожденных).
- Анализ крови. При клиническом анализе крови выявляется лейкоцитоз и повышение СОЭ.
- Маммография. Некоторые врачи назначают маммографию для диагностики инфекционных процессов и абсцессов. На самом деле она имеет ограниченное значение при острой оценке абсцессов молочной железы. Эту процедуру может быть слишком болезненно выполнять на груди с абсцессом, кроме того, маммографические данные об инфекции молочной железы и абсцессе неспецифичны.
Осмотр у маммолога
Маммография
К таким данным относятся:
- отсутствие отклонений;
- архитектурное искажение;
- масса;
- утолщение или втягивание кожи;
- микрокальцификация;
- фокальная или диффузно увеличенная плотность.
Маммографические данные часто имитируют рак. Поэтому обследование наиболее полезно после того, как острая фаза разрешилась и можно определить основные поражения молочной железы.
Все женщины старше 40 лет, а также те, у кого имеются осложненные или атипичные проявления, или где подозревается злокачественное новообразование, должны пройти маммографию по разрешению острой фазы.
Биопсия, последующие микробиологические и гистопатологические исследования
В обычных случаях, например, при мастите биопсия обычно не показана. Во всех других случаях, таких как подозрение на абсцесс, атипичное представление, неопределенный диагноз или потенциальное осложнение (например, рецидивирующая инфекция или неудача лечения), биопсия оправдана.
Биопсия включает в себя:
- Тонкоигольную аспирационную биопсию, которая может быть выполнена с ультразвуковым контролем или без него;
- Биопсию тканей, которая может быть эксцизионной, инцизионной, вакуумной биопсией.
Тонкоигольная аспирационная биопсия
Биопсия ткани позволяет исследовать вовлеченную ткань на наличие инфекции, гранулематозного воспаления и злокачественности. Иссеченная ткань должна быть направлена на гистопатологическое исследование (цитологическое) на предмет возможной злокачественности и инфекции (например, грибковые пятна и кислотоустойчивые бациллы при туберкулезе), особенно в рефрактерных и рецидивирующих случаях.
Биопсия кожи может назначаться для диагностики воспалительной карциномы молочной железы.
Молоко, выделения из сосков, аспирированный материал или иссеченная ткань должны быть отправлены на окрашивание по грамму, культивирование (аэробное и анаэробное) с чувствительностью, а также грибковые и микобактериальные исследования. Положительная культура указывает на инфекцию, чувствительность используется для выбора антибактериальных препаратов.
Лечение абсцессов груди
Абсцессы груди редко разрешаются с помощью одних только антибиотиков. Абсцессы обычно требуют дренирования в сочетании с антибиотиками.
Абсцессы груди, вызванные не метициллинрезистентными (MRSA) бактериями
У взрослых, если MRSA не был выявлен или инфекция возникла в зоне, где MRSA не распространен, назначаются внутривенные или пероральные антибиотики с активностью против метициллин-чувствительного S. aureus (MSSA).
Например: флуклоксациллин: 250-500 мг перорально четыре раза в день или флуклоксациллин от 0,5 до 2 г внутривенно каждые 6 часов следует начинать одновременно с симптоматической терапией.
Продолжительность приема антибиотиков должна составлять 7–10 дней. При выборе внутривенного или перорального приема антибиотиков следует руководствоваться тяжестью состояния и клиническим заключением лечащего маммолога.
Кроме того, назначаются обезболивающие, жаропонижающие средства (НПВС).
Абсцессы груди MSRA (вызванные метициллин-резистентным стафилококком)
Если MRSA изолирован или подозревается, в дополнение к поддерживающей терапии следует выбрать не бета-лактамный антибиотик. При подозрении или подтверждении внебольничного MRSA (CA-MRSA) или у пациента с аллергией на пенициллин назначают:
- триметоприм/сульфаметоксазол (160/800 мг перорально два раза в день);
- доксициклин (100 мг перорально два раза в день);
- клиндамицин (150-300 мг перорально четыре раза в день).
Кормление грудью прекращают (разрешено при лечении триметопримом/сульфаметоксазолом, если младенец старше 2 месяцев).
Ванкомицин (15 мг/кг внутривенно каждые 12 часов) используют в более тяжелых случаях.
Альтернативы, особенно для женщин с признаками системного заболевания, включают: линезолид, тигециклин и даптомицин.
Продолжительность приема антибиотиков должна составлять 7–10 дней.
Прием антибиотиков
Если в течение 48 часов не будет ответа на антибиотики, необходимо пересмотреть диагноз и лечение. Антибактериальную терапию следует корректировать в зависимости от конкретного изолированного патогена. При выделении грамотрицательных бацилл можно использовать хинолон (например, левофлоксацин), если пациентка не кормит грудью. В качестве альтернативы назначают цефалоспорин III поколения (например, цефтриаксон или цефотаксим).
Хирургическое вмешательство
При зрелых флуктуационных абсцессах требуется хирургическое вмешательство. Очаг воспаления вскрывают, удаляют гной и обрабатывают рану антисептиком, ставят дренаж. Обязательно назначают антибиотики, желательно в соответствии с чувствительностью возбудителя по результатам культурального исследования гноя.
В качестве современного метода лечения абсцесса груди, в том числе лактационного, для дренирования абсцесса может использоваться пункционная аспирация (игла от 18 до 21 размера) с использованием местной анестезии с ультразвуковым контролем (преимущественно) или без него. После аспирации гноя полость абсцесса промывают примерно 50 мл 1% лидокаина и адреналина.
Процедура назначается в течение 5-7 дней или продолжается до тех пор, пока в полости абсцесса не перестанет отображаться жидкость по данным УЗИ или пока аспирируемая жидкость не перестанет содержать гной.
Аспирация дает прекрасное облегчение и косметический эффект (рубцов не остается).
Если абсцесс менее 5 см в диаметре при успешном дренировании антибиотики могут не потребоваться. Если разрез не мешает кормлению грудью, его можно продолжать, если мешает – молоко можно регулярно удалять с помощью молокоотсоса.
Осложнения абсцессов груди
Осложнения абсцессов груди делятся на острые и хронические.
Такая инфекция, как абсцесс может привести к бактериемии и в дальнейшем к сепсису. Это самые серьезные острые осложнения абсцессов молочных желез, к которым особенно уязвимы женщины с ослабленным иммунитетом. Сепсис при отсутствии лечения приводит к летальному исходу.
Хронические осложнения включают рубцевание. Рубец остается после классического хирургического вмешательства. Трудноподдающиеся терапии рецидивирующие инфекции, туберкулез и гранулематозный мастит как причина абсцесса, могут вызвать значительную деформацию груди.
У младенцев повреждение зачатка груди в результате рубцевания и/или хирургического вмешательства может вызвать асимметрию и/или гипоплазию груди.
Женщины с абсцессом, вызванным S. aureus, подвержены риску последующих кожных инфекций на участках вне молочной железы.
Если женщина не обращается к маммологу и не получает лечения, происходит разрыв абсцесса. Это может привести к дренированию пазухи с последующим образованием хронического свища молочной железы. Лечение в основном хирургическое.
Профилактика абсцессов молочной железы
Профилактические мероприятия воспалительных процессов и абсцессов груди включают:
- регулярное посещение маммолога и профилактический скрининг на заболевания молочных желез;
- регулярное самообследование груди;
- соблюдение правил личной гигиены и ношение удобного поддерживающего дышащего белья;
- отказ от вмешательств на груди (пирсинга, татуировок, операций по увеличению груди);
- укрепление иммунитета и своевременное лечение любых инфекционных заболеваний.
Регулярное самообследование груди
Рекомендации по грудному вскармливанию при лактационном абсцессе груди
У кормящих матерей часто является фактором риска развития мастита и последующих абсцессов груди застой молока. Важно, чтобы молоко обязательно и часто удалялось из пораженной груди. Скорость образования абсцесса у кормящих женщин с маститом увеличивается при внезапном прекращении грудного вскармливания, так что, если не назначаются антибиотики, кормление можно не прекращать.
Многочисленные исследования показали, что младенец может продолжать кормиться из пораженной груди, даже если возбудителем болезни является S. aureus.
Профилактика абсцессов груди при кормлении грудью
Чтобы предупредить абсцессы груди, необходимо:
- правильно прикладывать младенца к груди;
- чередовать грудь, которая предлагается ребенку первой при каждом кормлении, причем продолжать кормление, пока первая грудь не опустошается, если во второй остается молоко – обязательно сцеживать вручную или молокоотсосом;
- следить за чистотой груди, ежедневно мыть водой с мягким мылом и вытирать насухо индивидуальным полотенцем только для груди;
- после кормления грудью протирать соски и ареолы стерильной ватой, смоченной кипяченой охлажденной водой или небольшим количеством грудного молока;
- в конце кормления дать груди высохнуть естественным путем на воздухе;
- ежедневно наносить крем с ланолином на соски и ареолы, чтобы они не растрескивались;
- носить специальный бюстгальтер для кормящих;
- при появлении любых тревожных симптомов (покраснение, боль, уплотнение в молочной железе) своевременно обращаться к маммологу.
Поделиться ссылкой:
Источник
