Воспаление мочевого пузыря и почек у женщин
Такие симптомы, как тяжесть в области промежности, нарушения мочеиспускания, боль в области лобка, нередко принимают за цистит, и назначают лечение, не дожидаясь даже данных лабораторных анализов. Однако подобные проявления не всегда являются именно этой патологией. Бывает и обратная ситуация: боли в животе лечат как кишечные, в то время, как страдают в реальности почки. Как же определить мочевую инфекцию или отличить от нее иные болезни? Это правильно может сделать только опытный врач.
К кому обратиться с проблемами почек и мочевого пузыря?
Многие женщины при появлении боли при мочеиспускании или дискомфорта, тяжести в области лобка обращаются к гинекологу. Это не совсем верно, так как проблемами цистита, а также заболеваниями мочевой системы, в том числе и проблемами почек, занимаются урологи. Врачи других специальностей могут только заподозрить данные болезни, перенаправив пациентов на более полное и детальное обследование и лечение уже к специалисту. Именно данный врач имеет полное представление о том, как устроены и функционируют почки, какие патологии наиболее часты и чем они себя проявят. Кроме того, они занимаются всеми вопросами, связанными с инфекцией в области мочеточников, пузыря и уретры, хотя причина воспаления может изначально быть гинекологического профиля (интимные инфекции, воспаление влагалища, нарушения гигиены).
Если вовремя не распознать и не начать лечение цистита, это грозит распространением микробов вверх по мочевым путям в почку, с формированием ее воспаления (пиелонефрита). Лечение в этом случае будет более длительным, интенсивным, чтобы полностью восстановить работоспособность органа. Кроме того, к урологу стоит обратиться при наличии проблем с мочеиспусканием на фоне имеющейся мочекаменной болезни. Нередко проблемы возникают, если мелкие камни из почки начинают продвигаться вниз по мочеточнику. Это дает боли (вплоть до колики) и резкое нарушение состояния. Без полноценной помощи присоединяется вторичная микробная инфекция, что осложняет прогноз и терапию.
Что провоцирует цистит?
Если мочевые пути абсолютно здоровы, никакая инфекция им не страшна, крайне редко цистит возникает в здоровом мочевом пузыре. Способствуют его формированию аномалии строения, частые и длительные задержки мочи с перерастяжением стенок органа, общее переохлаждение со снижением местной иммунной защиты слизистых в пузыре, что позволяет микробам из уретры распространиться внутрь органа. Также могут стать провокаторами цистита хронические воспалительные процессы в области гениталий, как грибкового, так и микробного характера, жесткий интим или половые инфекции, полученные при занятиях любовью.
Нередко цистит возникает после перенесенного гриппа или иных респираторных инфекций, особенно если они не лечились должным образом и перенесены на ногах. Могут стать провокаторами цистита погрешности в питании, прием алкоголя, особенно на фоне имеющейся мочекаменной болезни или обменных нарушений. Это приводит к изменению рН и кристаллизации солей в моче, которые раздражают и травмируют стенки мочевого пузыря.
Первые проявления: боль, рези
Самыми первыми проявлениями являются боль и сильный дискомфорт при попытках помочиться. Возникает ощущение жжения, рези, усиление болезненных ощущений по мере опорожнения мочевого пузыря. Нередко боль возникает также над или, по ощущениям пациента, «под лобком», в полости малого таза при наполнении пузыря или его опорожнении. На фоне таких местных проявлений формируется лихорадка, недомогание, снижение аппетита. Однако подобные проявления типичны не только для цистита, но и для некоторых других болезней, и отличить одно от другого может врач при проведении обследования и изучения результатов анализов, проведения УЗИ и других дополнительных методов диагностики.
Особенно сложен вопрос при подозрении на хронический цистит, нередко под маской этой болезни развиваются и многие другие состояния, что не дает в итоге эффекта от терапии пока не будет выяснена истинная причина боли и дискомфорта, проблем с мочеиспусканием.
Какие болезни похожи по проявлениям?
Нередко бывает так, что женщины годами проводят лечение хронического цистита, не получая должного эффекта в силу того, что диагноз выставлен неверно. Особенно часто так бывает, если лечением занимается непрофильный специалист (терапевт, гинеколог). Это важно при наличии минимальных изменений в анализе мочи или отсутствии таковых на фоне жалоб – боли в области лобка, малого таза, недомогание. Так себя может проявить симфизит в области лонного сочленения, а также болезни прямой кишки, толстого кишечника или половых органов. При таких сложных случаях назначается целый ряд основных и дополнительных методов диагностики, вплоть до рентгенографии тазовых органов и цистоскопии.
Какие инфекции могут провоцировать патологии мочевой системы у женщин
Наиболее часто инфекция бывает вызвана условно-патогенной флорой занесенной с кожи промежности. Микробы попадают туда из области прямой кишки и из внешней среды. Особенно велик риск инфицирования при нарушении интимной гигиены, техники подмывания, ношении неподходящего белья, общем ослаблении иммунитета из-за постоянных простуд или очагов хронической инфекции (кариозные зубы, тонзиллиты и т. д.).
Реже причинами развития цистита становятся инфекции, передающиеся половым путем. Особенно опасны гонококк, хламидии, сифилис и некоторые другие. Помимо проявлений со стороны мочевого пузыря, такая инфекция имеет и особые проявления со стороны гениталий (выделения, краснота, боль). В этом случае лечение проводят совместно уролог и гинеколог, по результатам посевов на чувствительность к антибиотикам.
Если же симптомы игнорируются, практикуется самолечение, нарушение схемы терапии, назначенной врачом, инфекция может не исчезнуть, а затухнуть, перейдя в хроническую форму. Изначально симптомы пройдут, но могут обостриться вновь при малейших провоцирующих факторах.
Источник
Опубликовано: 24.02.2021 12:35:00 Обновлено: 25.02.2021 Просмотров: 7940
Пиелонефрит – это воспаление почек, вызванное инфекцией. Развитию инфекционного процесса способствуют нарушение оттока мочи, предыдущие заболевания почек, беременность, гормональный дисбаланс, сахарный диабет, анатомические особенности и прием некоторых лекарств.
Причины возникновения и развития пиелонефрита
Воспаление почек возникает, когда инфекция нижних отделов мочевыводящих путей распространяется вверх и, двигаясь через уретру, доходит до мочевого пузыря, а оттуда – по мочеточникам в почки.
Главная причина пиелонефрита – инфекция в сочетании с нарушенным оттоком мочи. Любая проблема, которая нарушает нормальный отток мочи, увеличивает риск острого пиелонефрита. Например, мочевыводящие пути необычного размера или формы с большей вероятностью могут привести к острому пиелонефриту.
Также локальное переохлаждение поясничной области может вызвать развитие пиелонефрита, даже в отсутствие анатомических особенностей и при нормальном оттоке мочи.
Симптомы пиелонефрита
Болезнь может иметь разную клиническую картину, патология может поражать одну или обе почки, носить острый или хронический характер.
Острый пиелонефрит
Острая форма протекает с ярко выраженными симптомами, среди которых:
- высокая температура;
- боль в животе, спине, боку или паху;
- болезненное мочеиспускание;
- мутная моча;
- гной или кровь в моче;
- частое мочеиспускание;
- дрожь, озноб;
- тошнота, рвота.
Хронический пиелонефрит
Пациенты с хронической формой заболевания могут испытывать только легкие симптомы или вовсе не испытывать признаков недуга.
Хронический пиелонефрит чаще встречаются у людей с непроходимостью мочевыводящих путей. Она может быть вызвана инфекциями, пузырно-мочеточниковым рефлюксом или анатомическими аномалиями. Хронический пиелонефрит чаще встречается у детей, чем у взрослых.
Гендерные особенности
Из-за анатомических особенностей женщины чаще страдают пиелонефритом, чем мужчины. Дело в том, что у них уретра короче, а, следовательно, бактериям легче проникать в организм. Это делает женщин более подверженными инфекциям почек и повышает риск острого пиелонефрита.
Кто в группе риска
К группе повышенного риска относятся:
- пациенты с камнями в почках или другими заболеваниями почек или мочевого пузыря;
- пожилые люди;
- люди с подавленной иммунной системой, (например – диабетом, ВИЧ/СПИДом или онкологическими заболеваниями, приемом гормональных препаратов);
- пациенты с пузырно-мочеточниковым рефлюксом (состояние, при котором небольшое количество мочи возвращается из мочевого пузыря в мочеточники и почки);
- мужчины с заболеваниями простаты;
- люди, которые склонны долго терпеть до похода в туалет в силу психологических особенностей или профессии;
- люди с недержанием мочи – когда по разным причинам ослабевают мышцы, удерживающие содержимое мочевого пузыря внутри, и при кашле, чихании, смехе может непроизвольно выделяться небольшое количество мочи.
Есть ряд факторов, которые делают организм более уязвимым перед инфекцией, например, использование катетера или хирургические вмешательства в области мочевыводящих путей.
Несмотря на то, что с заболеванием могут столкнуться люди любой половозрастной группы, чаще всего от нее страдают:
- Дети до семи лет – из-за особенностей анатомического развития.
- Молодые женщины. Сразу несколько факторов может спровоцировать патологию: начало половой жизни, беременность, роды.
- Мужчины с аденомой предстательной железы.
Диагностика пиелонефрита
- Первичная консультация врача и общий осмотр. Врач проверит температуру, болезненность в области живота и поясницы, другие общие симптомы.
- Анализы. Первый и самый важный – общий анализ мочи. Обычно необходим общий анализ крови. Также часто целесообразен посев мочи для определения вида возбудителя и его чувствительности к препаратам.
- Врач также может назначить УЗИ для поиска кист, опухолей или других препятствий в мочевыводящих путях, анализ крови на креатинин и мочевину, мочевую кислоту, биохимический анализ мочи.
Лечение пиелонефрита
Антибиотики – это первое средство против острого пиелонефрита. Антибиотик подбирает только врач на основе результатов анализа на вид бактерии и ее чувствительности к препаратам. В острых случаях, если нет возможности дождаться результатов анализов, используется антибиотик широкого спектра действия.
Хотя при правильном лечении симптомы могут пройти уже в течение 2-3 дней, курс антибиотиков необходимо завершить до конца, согласно рекомендации врача (обычно лечение длится от 10 до 14 дней). Если прервать курс терапии досрочно, может выработаться резистентность возбудителя заболевания к антибиотику – это затруднит дальнейшее лечение и увеличит риск хронического пиелонефрита.
Лечение хронического пиелонефрита возможно. Оно проводится по принципам терапии острого пиелонефрита, только требует больше времени и усилий. Лечение предусматривает устранение причины, которая привела к застою мочи, восстановление почечного кровообращения, уничтожение патогенной бактерии при помощи антибиотикотерапии, укрепление общего иммунитета. Даже если удается добиться устойчивой ремиссии, может потребоваться поддерживающая прерывистая антибактериальная терапия. Лечение хронического заболевания – серьезный вызов для медиков и долгий путь для пациента, поэтому так важно своевременно обращаться к врачу при первых симптомах недомогания и не тратить драгоценное время на самолечение.
Без должного лечения острый пиелонефрит переходит в хроническую форму. Если инфекция продолжит распространяться, почки могут быть необратимо повреждены. В редких запущенных случаях инфекция может попасть в кровоток. Последствия этого могут быть крайне серьезные, вплоть до сепсиса и бактериального шока.
Пиелонефрит у беременных
Беременность вызывает множество трансформаций в организме, в том числе и физиологические изменения мочевыводящих путей. Повышенный уровень прогестерона (гормона, поддерживающего нормальное течение беременности) и усиленное давление на мочеточники увеличивают риск пиелонефрита.
Пиелонефрит у беременных может потребовать госпитализации в случае, если это состояние угрожает жизни и матери, и ребенка. Также невылеченные инфекции почек у беременных увеличивают риск преждевременных родов, отслойки плаценты, внутриутробного инфицирования плода и поражения его нервной системы. При правильном и своевременном лечении всех этих последствий можно избежать, роды проходят в срок, прогноз благоприятный и для женщины, и для ребенка.
При беременности крайне важно понимать, первый ли это случай заболевания в анамнезе женщины, или болезнь носила хронический характер, а на фоне беременности произошло обострение. Как показывает статистика, первичное воспаление почек у беременных лечится успешно и без осложнений.
Чтобы предотвратить пиелонефрит у беременных, необходимо сдавать анализ на инфекции при планировании беременности. Также проводят посев мочи в начале второго триместра. Раннее обнаружение ИМП может предотвратить инфекцию почек.
Также предотвратить проблемы помогут:
- Умеренная физическая активность, прогулки на свежем воздухе, занятие гимнастикой для беременных. Цель – укрепить мышцы и улучшить тонус внутренних органов, улучшить кровоток.
- Соблюдение питьевого режима. Беременным женщинам необходимо проконсультироваться у своего ведущего врача.
- Опорожнение мочевого пузыря не реже, чем каждые 3-4 часа, дабы не допускать застойных явлений.
- Соблюдение специальной диеты, способствующей оттоку мочи (если воспаления почек были до беременности).
Пиелонефрит у детей
Это распространенное заболевание среди детей, занимающее второе место по частоте случаев после ОРВИ.
Основная группа риска среди детей – дети дошкольного возраста. Девочек, в силу анатомических особенностей, болезнь поражает чаще, чем мальчиков.
Самый распространенный возбудитель детского пиелонефрита – кишечная палочка. Кроме нее, в мазках часто обнаруживают протей (простейших), золотистый стафилококк, энтерококки.
Вовремя замеченный острый пиелонефрит у детей полностью вылечивается в большинстве случаев. После полного восстановления в течение трех лет после болезни требуются регулярное обследование (первые три месяца – раз в 10 дней, дальше – ежемесячно) и наблюдение врача. Спустя три года требуется обследование раз в 3 месяца, чтобы не пропустить важную бессимптомную патологию.
Профилактика
Общие рекомендации профилактики пиелонефрита:
- Соблюдение гигиенических мер, регулярный и тщательный туалет половых органов.
- Укрепление иммунитета.
- Предупреждение дисбактериоза.
- Соблюдение питьевого режима (если нет иных показаний, то около двух литров воды в день).
- Своевременная профилактика и лечение инфекций, передающихся половым путем.
- Туалет после полового акта.
- Профилактическое УЗИ почек.
- Ежегодная диспансеризация, включающая лабораторную диагностику (общий анализ крови, общий анализ мочи, посев на флору).
Источник
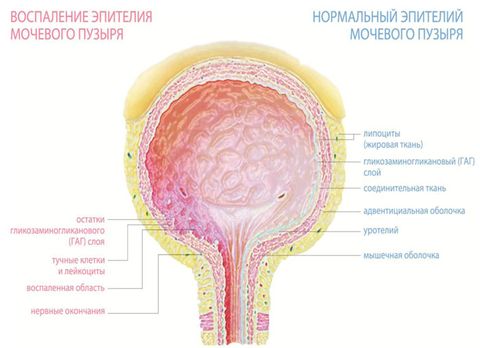
Мочеиспускание – естественный физиологический процесс. В норме он не доставляет особых проблем. Но нередко поход в туалет «по-маленькому» способен значительно ухудшить жизнь.
Цистит или воспаление мочевого пузыря – это наиболее распространенный недуг мочеполовой сферы. Особенно часто он возникает у женщин. Каковы его основные симптомы, к какому врачу обращаться, и как можно справиться с этим недугом мы расскажем в нашей статье.
Признаки воспаления мочевого пузыря
Основные проявления заболевания связаны с нарушением процесса мочеиспускания. Чаще всего предъявляются жалобы:
- на частые позывы в туалет;
- уменьшение объема мочи;
- рези и жгучие боли в процессе мочеиспускания или сразу после него;
- частое пробуждение ночью из-за позывов в туалет;
- изменение цвета мочи – иногда она содержит примесь крови;
- слабость, раздражительность.
Общее самочувствие ухудшается только при развитии осложнений или при хроническом течении болезни. Обычно состояние оценивается как удовлетворительное.
Как протекает воспаление мочевого пузыря у мужчин
Цистит у мужчин – редкое явление. Это связано со строением мочеиспускательного канала. И поэтому симптоматика тоже имеет ряд особенностей:
- Встречается преимущественно в зрелом возрасте, после 40 лет.
- Как самостоятельное заболевание практически не диагностируется. В 90% случаях мужской цистит сопровождается другими патологиями мочеполовой системы. Например, сужением уретры или мочекаменной болезнью.
- Наиболее часто его вызывают гонококки и трихомонады, то есть половые инфекции.
- Чаще наблюдается кровь в моче, это признак повреждения сосудов.
Важно! Цистит нередко возникает при опухолях предстательной железы. Поэтому для мужчин обязательна консультация андролога.
Учитывая, что воспаление мочевого пузыря идет совместно с другими заболеваниями, то протекает оно тяжелее. Наблюдается ухудшение общего самочувствия, повышение температуры, озноб.
У детей симптоматика более размытая, чем у взрослых. Часто возникает ночное недержание, даже если раньше оно было не свойственно ребенку. В пожилом возрасте симптомы могут отсутствовать вовсе.
Виды цистита
Выделяют 2 большие группы: хронический и острый. Они различаются по выраженности симптомов и характеру течения.
- Острый
Может быть поверхностным (катаральным) и геморрагическим. Катаральное воспаление не выходит за пределы слизистой оболочки мочевого пузыря. Считается самой легкой формой. Прогноз благоприятный.
Геморрагический вид характеризуется проникновением инфекции в кровеносные сосуды. Это приводит к появлению крови в моче. Также на стенках органа появляются язвенные поражения. Требует долгого лечения.
- Хронический
Подразделяется на 3 вида – латентный (скрытый), персистирующий (с частыми обострениями, более 2 раз в год) и интерстициальный. Последняя форма характеризуется тяжелым и длительным течением. При этом воспаление локализуется не на слизистой оболочке мочевого пузыря, а распространяется на мышцы и окружающие ткани.
Если недуг возник на фоне аллергии, лучевого или токсического поражения, то ставится диагноз неинфекционный цистит. В случаях бактериального или вирусного заражения – инфекционный.
Отчего возникает воспаление мочевого пузыря у женщин

Физиологические особенности строения женского мочеиспускательного канала таковы, что болезнетворные бактерии могут легко попадать внутрь и вызывать воспаление. Это связано с тем, что сам канал короткий и широкий. Также он расположен вблизи влагалища и анального отверстия.
Другие причины переноса бактерий в мочевыводящие пути:
- Неправильная интимная гигиена, а также ее отсутствие. Особенно важно соблюдение гигиены в период менструации.
- Незащищенный секс. При ослабленном иммунитете или нарушении вагинальной флоры способен привести к воспалению.
- Перенос кишечной палочки от анального отверстия при ношении стрингов.
Однако наличие условно-патогенных бактерий в мочеполовой системе не всегда приводит к развитию заболевания. Они могут там находится на протяжении нескольких лет и никак себя не проявлять. Только при снижении защитных сил организма, например, при переохлаждении, микробы начинают атаковать организм, и появляется болезненная симптоматика. Поэтому главные причины возникновения воспаления – бактерии и нарушения иммунитета.
К провоцирующим факторам относятся:
- изменение гормонального фона (менструация, беременность, менопауза);
- травмы промежности или повреждения мочеиспускательного канала;
- частые простудные заболевания, что говорит о проблеме с иммунитетом;
- недостаток витаминов;
- местное переохлаждение (сидение на холодной поверхности или длительное нахождение в прохладной воде);
- гинекологические манипуляции;
- врожденные патологии развития мочеполовой системы, которые влияют на процесс отхождения мочи;
- малоподвижный образ жизни;
- редкие походы в туалет, принудительная задержка процесса мочеиспускания;
- частая смена половых партнеров.
Также цистит часто диагностируют у женщин, которые страдают от других хронических инфекционных заболеваний, а также от ожирения.
Диагностика воспаления мочевого пузыря
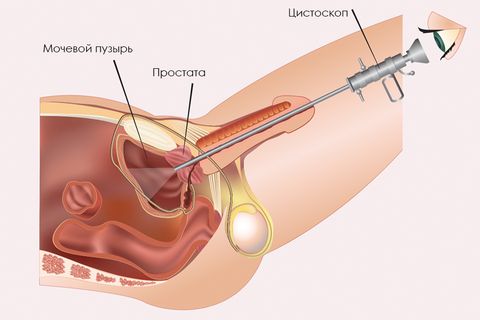
Правильно поставить диагноз может только врач – уролог. От типа возбудителя будет зависеть схема лечения. Если болезнь вызвана не инфекцией, требуются консультации других специалистов.
После изучения анамнеза, врач назначает дополнительные методы исследования (общие анализы крови и мочи). Одновременно делается посев мочи, чтобы выявить тип бактерии и ее чувствительность к антибиотикам. При необходимости проводится УЗИ мочевого пузыря и цистоскопия. Это позволяет исключить различные новообразования.
Хроническое течение цистита требует проведения иммунограммы. Иногда женщин направляют на консультацию к гинекологу.
Лечение
Острый цистит нередко переходит в хроническую затяжную форму из-за самолечения. По телевизору часто рекламируются препараты, которые должны моментально помочь справиться с недугом. А когда человек мучается от режущей боли при каждом походе в туалет, он хватается за любую соломинку. Но самостоятельное назначение себе таких препаратов лишь временно устраняет или уменьшает симптомы. Воспалительный процесс в мочеиспускательном канале остается, и как результат – повторный цистит спустя некоторое время. При этом не проводится лабораторная диагностика, а значит невозможно определить успешность лечения.
Важно! При подозрении на цистит не занимайтесь самолечением, обратитесь к врачу – урологу или терапевту.
Медикаментозная терапия
Для устранения воспалительного процесса нужно воздействовать на патогенные микроорганизмы, которые его вызвали. Поэтому прием медикаментов – важная и главная часть терапии, так как лекарственные препараты выводятся почками, а значит проходят через мочевыводящие пути. Здесь важно не навредить, поэтому средства подбираются врачом с учетом клинической картины и результатов анализов.
Основную группы при инфекционном недуге составляют антибиотики из разных групп. При отсутствии положительной динамики через 3-4 дня, необходима смена препарата. Также дополнительно выписываются уроантисептики. Это растительные препараты, которые концентрируются только в мочеполовой системе, не всасываются в кровь и оказывают антисептическое действие.
Если возбудителем является грибковая инфекция, то целесообразен прием противогрибковых средств. При подтверждении гормональных нарушений применяются эстрогены.
Диета
Важно соблюдение питьевого режима. Особенно эффективен и полезен клюквенный морс. Он оказывает хорошее мочегонное и бактерицидное действие. Большое количество жидкости ускоряет выведение патогенных микроорганизмов, восстанавливает нормальный процесс мочеиспускания. При любом воспалительном процессе противопоказаны специи, острые, копченые и жирные продукты. Временно нужно отказаться от соленьев, майонеза, мясных продуктов. Уксус очень плохо влияет на сосуды, поэтому все соусы и продукты с его содержанием также под запретом.
Нужно снизить количество соли, сахара, дрожжевых продуктов, полностью исключить алкоголь. Приветствуются кефир, творог, молоко, растительная пища, свежие овощи, рыба на пару или отварная, крупы.
Фитотерапия (лечение травами)

Травяные отвары и настои подбираются совместно с врачом. Они лишь дополняют медикаментозную терапию, но их нельзя использовать вместо таблеток. Травы широко используются при легких формах цистита, а также в периоды ремиссии при хроническом недуге. К рекомендуемым травам при цистите можно отнести лист брусники, семена укропа, толокнянку, хвощ полевой.
С осторожностью фитосборы следует принимать при наличии хронических патологий мочеполовой системы. Особенно мочегонные средства запрещены при мочекаменной болезни.
Дополнительное лечение
Для уменьшения болезненного синдрома применяется симптоматическая терапия. Это анальгетики, спазмолитики. При запущенной форме с длительным изнуряющим течением рекомендованы успокаивающие средства или антидепрессанты. Они помогают убрать напряжение, страх перед походом в туалет, снизить раздражительность, улучшить качество сна.
Также эффективно проведение промывание мочеиспускательного канала или инстилляции. Эта процедура осуществляется врачом. Для этого используются специальные антисептические растворы. Для лечения мужского цистита промывания используются редко, так как узкое строение уретры усложняет процедуру.
Рекомендации при воспалении мочевого пузыря
Чтобы лечение было эффективным нужно соблюдать ряд правил. При заболевании запрещены все прогревающие процедуры. Это ванна, использование грелки, посещение бани/сауны. Тепло увеличивает приток крови к органам малого таза, а также расширяет сосуды. Это усиливает воспалительный процесс, а также может спровоцировать спазм и приступ боли.
Также противопоказан и холод, так как переохлаждение способствуют снижению иммунитета. По этой же причине воздержитесь от купания в водоеме или бассейне. В острый период запрещены половые контакты, даже с презервативом. Во время менструации желательно пользоваться прокладками, и тщательно соблюдать личную гигиену. От тампонов и менструальных чаш во время обострения лучше отказаться. Также в период терапии нельзя придерживаться строгих диет для похудения.
Если поставлен диагноз цистит, то побыстрее побороть его поможет:
- Ежедневный теплый душ.
- Прием витаминов.
- Отсутствие стрессов.
- Дозированная физическая нагрузка.
- Отдых.
- Отказ от ношения тесного синтетического белья.
Также важно правильно одеваться. Не подвергать область поясницы и таза переохлаждению.
Возможные осложнения и прогноз болезни
При своевременном обращении к урологу или терапевту, и грамотной терапии прогноз благоприятный. В большинстве случаев болезнь требует амбулаторного лечения. Но когда цистит запущен и возникла хроническая форма, то возможно развитие осложнений. Самыми распространенными являются:
- пиелонефрит;
- нефрит;
- уретрит;
- тригонит мочевого пузыря.
Отсутствие лечения приводит к развитию геморрагическому или интерстициальному циститу. Для этих форм характерно тяжелое течение. Возможна госпитализация.
Важно! При наличии условно-патогенных бактерий в мочевом канале риск возникновения цистита достаточно высокий.
Поэтому, если возникли нарушения мочеиспускания или появился дискомфорт при походе в туалет, обратитесь к врачу. Любые прогревания и прием лекарств из рекламы лишь на время скроют проблему. Полностью излечиться можно только под контролем врача-уролога.
Источник
