Воспаление на коже с неприятным запахом

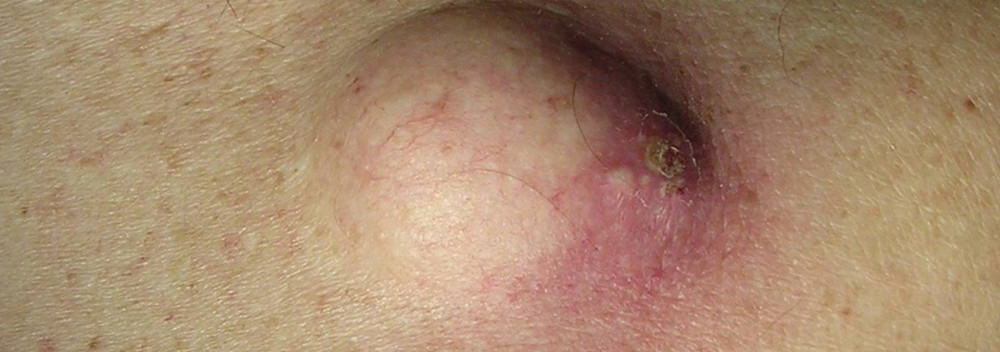
Атерома – это эпидермальная или фолликулярная киста, заполненная пастообразным веществом или собственными выделениями кисты.
То есть это подкожная капсула, содержащая творожистую массу. Этой творожистой массой являются скопившиеся выделения сальной железы, которые часто имеют неприятный запах. Иногда имеется по середине образования отверстие, из которого выделяется содержимое неприятного цвета и запаха. Иногда атеромы бывают множественными.
Причины появления атеромы?

Причин появления атером множество. Чаще всего атерома возникает вследствие закупорки выводимого протока протока сальной железы или отека волосяного фолликула (мешочка). отек фолликула может произойти из-за повреждения. Как правило из одного фолликула (волосяного мешочка) растет один волос и после травмы и удалении волоса выход из мешочка может блокироваться, особенно на фоне повышенного содержания тестостерона. Оставшаяся часть сальной железы продолжает выделять сальные выделения и вследствие бывший фолликул увеличивается в размерах и превращается в большую атерому. Травма или разрыв самих сальных желез. Часть такой железы после травмы или воспалительного процесса (фурункул или карбункул) может оказаться под кожей, а так как железа продолжает работать и выделять сальный секрет – появляется атерома. На появление атером может также может влиять наследственный фактор и гормональный, как повышенное содержание тестостерона.
Что внутри атеромы?
Содержимое атеромы наполняют выделения, как правило сальных желез. Как правило это жирные и ороговевшие вещества волокнистой структуры. Внешне эта смесь напоминает творог. Если в атерому проникла инфекция то содержимое превращается в гнойную массу различных цветов от белого до коричневого и с примесью крови.
У кого атеромы появляются чаще?
Атеромы встречаются очень часто и у большинства людей на протяжении всей жизни, хотя бы одна появляется. Появляются они без видимой на то причины. Правда считается, что у мужчин появляется в два раза чаще. По возрасту – пик появления атером приходится на 20-30 лет, но обращаются люди к врачу чаще в более позднем возрасте, когда атеромы вырастают до внушительных размеров.
На какой части тела атеромы появляются чаще?
Атеромы чаще всего находят на волосистой части головы, лице, ушах, шее, плечах, спине и груди. У мужчин атеромы встречаются на мошонке. На волосистой части головы, если атерома находится длительное время – это может привести к потере волос на данном участке, непосредственно над атеромой.
В чем опасность атеромы?
Атеромы относятся к доброкачественным новообразованиям (не раковым), но они могут стать хроническим очагом инфекции, что ведет за собой другие осложнения. Атерома, даже если не заражена бактериальной инфекцией, может воспалиться и распухнуть. Во время воспаления атерому очень трудно удалять, поэтому операция в такой период может быть отложена. Серьезными осложнениями атеромы являются ее разрыв и инфицирование, которые могут привести к абсцессу и даже флегмоне. Очень редко атеромы могут привести к базальному и плоскоклеточному раку кожи, но так как это происходит редко, то гистологическое исследование атеромы не проводят.
Как узнать, что атерома воспалена и инфицирована?
Признаки и симптомы, указывающие на воспаление атеромы: это покраснение кожи над атеромой, отек, увеличение в размерах, боль, усиливающая при прикосновении, повышение температуры, выделение вещества над атеромой бело-серого цвета с неприятным запахом. Если у человека есть хоть один из перечисленных признаков – то требуется срочно обратиться к врачу-хирургу.
При обращении к хирургу
Врач проведет опрос, осмотр, поставит точный диагноз. Для диагностики атеромы иногда требуется ультразвуковое исследование, консультация онколога или дерматолога. После постановки диагноза врач назначит адекватное лечение. Если это будет хирургическое лечение – то расскажет как оно будет проводиться: в каком объеме, каким методом, под каким обезболиванием. Обязательно спросит о переносимости лекарственных средств, аллергии, наличия сопутствующих заболеваний, например сахарного диабета, приема лекарственных препаратов, влияющих на свертывающую систему крови. Последнее может оказаться противопоказанием к оперативному вмешательству. В соответствии общепринятыми протоколами лечения назначит предоперационное лабораторное обследование. После чего назначит дату операции или проведет в день обращения по возможности.
На сколько дней требуется ложиться в больницу
Операция обычно проводится амбулаторно и как правило, в большинстве случаев не требуется госпитализации.
Как долго будет проходить операция по удалению атеромы? Операция по удалению атеромы проводится, как правило в амбулаторных условиях, под местным обезболиванием. Продолжительность собственно оперативного вмешательства составляет 15-25 минут, но общее время, взятое совместно с подготовкой, с последующим наложением повязки, оформлением документации составляет 45-70 минут.
Какой наркоз используется при удалении атеромы?
Удаление атеромы в большинстве случаев проводится под местным обезболиванием. Использование наркоза является нерациональным. Местное обезболивание представляет собой введение анестетика при помощи шприца с иглой в кожу и подкожную клетчатку окружающие и покрывающие атерому или проще говоря производится укол анестетиком. Общее обезболивание, то есть наркоз или регионарная проводниковая анестезия проводятся в случае наличия показаний, например при гигантской атероме.
Перед операцией
В день операции, за 4 часа до собственно оперативного вмешательства, желательно ничего не есть и не пить. Перед самой операцией подписывается согласие на оперативное вмешательство и происходит фотографирование места, где располагается атерома.
Экстренное хирургическое лечение при воспалении атеромы
Если произошло инфицирование атеромы, воспаление и образовался абсцесс, то удалить атерому не представляется возможным. В этом случае в стерильных условиях под местной анестезией атерому вскрывают, эвакуируют гнойное содержимое, промывают и дренируют. В послеоперационном периоде часто требуется назначение антибиотиков. Далее рана затягивается по законам гнойной хирургии, так называемым вторичным натяжением. В этом случае атерому нужно будет удалить через 3 месяца во избежание рецидива воспаления.
Плановое хирургическое лечение
Плановая операция, как правило, проходит по следующему алгоритму:
- Подготовка и обработка операционного поля дезрастворами.
- Обезболивание области вокруг атеромы местными анестетиками.
- Производится разрез над атеромой Разрез в современных лечебных учреждениях может производиться как скальпелем, так и радиоволновым ножом Surgitron (Сургитрон) или лазером.
- Далее происходит выделение и вылущивание атеромы. Атерома может будет удалена двумя различными способами: без нарушения оболочек целиком, или с извлечением содержимого атеромы в первую очередь и оболочек во вторую. Последний метод используется, если произведен маленький разрез кожи или атерома фрагментирована.
- Далее проводят гемостаз – то есть останавливают кровотечение из поврежденных сосудов, если таковы были.
- Обрабатывают рану дезрастворами.
- Накладывают швы на рану если требуются. В зависимости где была расположена атеромы накладывают рассасывающиеся, косметические, обычные или усиленные швы (особенно на частях тела, которые активно задействованы в движении организма, например в подмышечных впадинах и на пояснице).
- Накладывают асептическую повязку на рану или наклейку, в зависимости от места расположения бывшей атеромы. При маленьких разрезах или на волосистой части головы повязку не накладывать.
Будет ли рубец после операции?
В области разреза, сразу после операции остается небольшой рубец, который со временем должен исчезнуть. Как долго будет исчезать – это зависит от индивидуальных особенностей организма.
Какие осложнения могут быть после операции?
После удаления атеромы, в образовавшейся полости может скопиться тканевая жидкость со сгустками крови. Опасность скопления этой жидкости в том, что данная жидкость является потенциально идеальной средой для развития инфекции. Чтобы эта жидкость не скапливалась – накладывается давящая повязка или дренажи, по которым в течение ближайших суток данная жидкость вытекает и тем самым предотвращается возможность образования инфекционного очага.
После удаления атеромы в течение первых суток может отмечаться небольшое повышение температуры тела. Но если подъем температуры поднимется до высокой отметки (38 гр), возникнут отечность и боль в области послеоперационной раны, то следует в срочном порядке обратиться к хирургу, который делал операцию, для исключения проникновения инфекции в послеоперационную рану, даже несмотря на то, что воспаление и инфицирование послеоперационной раны происходит редко. В таком случае, после осмотра, доктор может назначить применение антибиотиков.
Что делать, чтобы атеромы не появлялись?
Для профилактики и предотвращения появления атером рекомендуется выполнять чистку кожи лица у косметолога и тщательно мыть лицо в домашних условиях, особенно при наличии угревой сыпи и жирной коже. Многие врачи рекомендуют снизить в употреблении жирной пищи и с большим количеством углеводов.
Запись на прием к врачу хирургу, дерматологу
Обязательно пройдите консультацию квалифицированного специалиста в области кожных заболеваний в клинике «Семейная».
Чтобы уточнить цены на прием врача дерматолога или другие вопросы пройдите по ссылке ниже
Источник
5 декабря 2020
Большинство инфекций вызывают стрептококки и стафилококки. Они живут в окружающей среде, заселяют кожу, слизистые оболочки рта, носа, половых органов. В 9-12% случаев воспаление провоцируют коринебактерии, палочки лепры, туберкулёза, кампилобактеры.

Здоровая кожа не пропускает микробов. Этому препятствуют строение эпидермиса, рН пота и себума, антисептические свойства секрета сальных желёз. При нарушении защиты возникают гнойничковые высыпания.
Как происходит заражение кожи инфекцией
Проникновению микроорганизмов способствуют:
- ранки, расчесы, трещинки, потёртости;
- обезвоженность эпидермиса (кожи);
- переохлаждение, перегрев;
- снижение иммунитета;
- болезни – сахарный диабет, онкологические заболевания;
- приём кортикостероидов, контрацептивов, цитостатиков.
Бактериальное заражение часто осложняет состояние ран и ожогов, зудящих дерматозов, аллергических болезней.
Поверхностные бактериальные инфекции кожи
Фолликулит
– воспаление волосяного мешочка: гнойничок вокруг волоса, покраснение окружающего участка.
Пузырчатка новорождённых
– тяжёлая заразная болезнь, когда воспалительные пузыри покрывают всё тело малыша, образуют корки и язвы.
Импетиго
– на фоне покраснения возникают безболезненные волдыри с мутным содержимым. Потом пузыри ссыхаются до желтоватых корок, оставляют эрозии.
Импетиго часто возникает у детей и молодых женщин. Локализация: лицо, под волосами головы, конечности. Когда присоединяется стафилококк, корки становятся зеленоватыми или кровянистыми. Болезнь быстро распространяется в коллективе. Заподозрив её, надо изолировать ребёнка, а ранку забинтовать.
Бактериальная инфекция глубокого слоя кожи
Возникает при попадании микробов вглубь дермы.
Фурункул
Сначала появляется болезненный узел, затем в его центре созревает гнойник. Через 5-7 дней он вскрывается, выделяется гнойно-некротический стержень, ранка рубцуется. Когда очагов больше одного, говорят о фурункулёзе.
Карбункул
Это несколько фурункулов, соединившихся в общий инфильтрат. Место выглядит как опухоль багрово-синюшного цвета. Нарастает боль, страдает самочувствие, поднимается температура тела. После вскрытия образования остаётся глубокая язва, заживающая рубцом.
Акне (угри)
– воспаление протоков сальных желёз из-за закупорки. На лице, груди, плечах образуются гнойнички. Их содержимое ссыхается до корок, после отторжения которых остаются рубцы или синюшные пятна.
Гидраденит
Гнойное воспаление потовых желёз. Процесс нередко рецидивирует. Излюбленная локализация – подмышки, паховые складки, под молочными железами. Возникают глубокие болезненные узлы, синюшно-красные снаружи. Вскрываются с отделением жидкого гноя.
Рожа
Возникает у людей, индивидуально предрасположенных. Очаги воспаления чётко ограничены. Зона поражения отёчная, горячая, ярко-красного цвета, с лопающимися пузырями. Болезнь сопровождается лихорадкой, интоксикацией, сильной болью.
Глубокие пиодермии могут осложняться воспалением лимфатических сосудов и узлов, абсцессом, сепсисом.
Особенности инфекций кожи лица
Кровоснабжение органов головы, лица, оболочек мозга тесно связано. Неправильное лечение, выдавливание прыщей опасно разносом бактерий по крови, лимфе. Можно добиться увеличения площади поражённого участка, таких грозных осложнений, как менингит, абсцессы и флегмоны, воспаление глаз.
Прежде чем решиться на косметические процедуры – чистку, пилинг, мезотерапию – пройдите обследование у дерматолога, чтобы установить причину гнойничковой сыпи и пролечиться.
Лечение бактериальных инфекций кожи
Должно начинаться с ранних стадий, проходить под контролем специалиста. В ряде случаев достаточно местного лечения антибактериальными мазями, протирания антисептиками. Распространённые высыпания, глубокие пиодермии, требуют назначения системных антибиотиков. При хроническом течении врач может посоветовать аутогемотерапию, иммунные препараты.

Хирургическое лечение проводят, если гнойник не вскрывается самостоятельно или надо избежать грубого рубца. Для восстановления тканей применяют лазерную коагуляцию, физиотерапию.
Важно выявить, пролечить сопутствующие болезни, исключить неблагоприятные внешние воздействия на кожу, подобрать питание.
Профилактика
Соблюдайте следующие правила:
- После посещения тренажёрного зала протирайте антисептиком места, соприкасавшиеся с инвентарём.
- Обрабатывайте порезы и ранки антибактериальными препаратами (йод, салициловый спирт, перекись водорода) сразу после возникновения.
- Не делите предметы гигиены, косметику с другими людьми.
- Места гнойников, импетиго нельзя мыть водой, расчёсывать, надавливать.
- Избегайте острой жирной еды, сладостей.
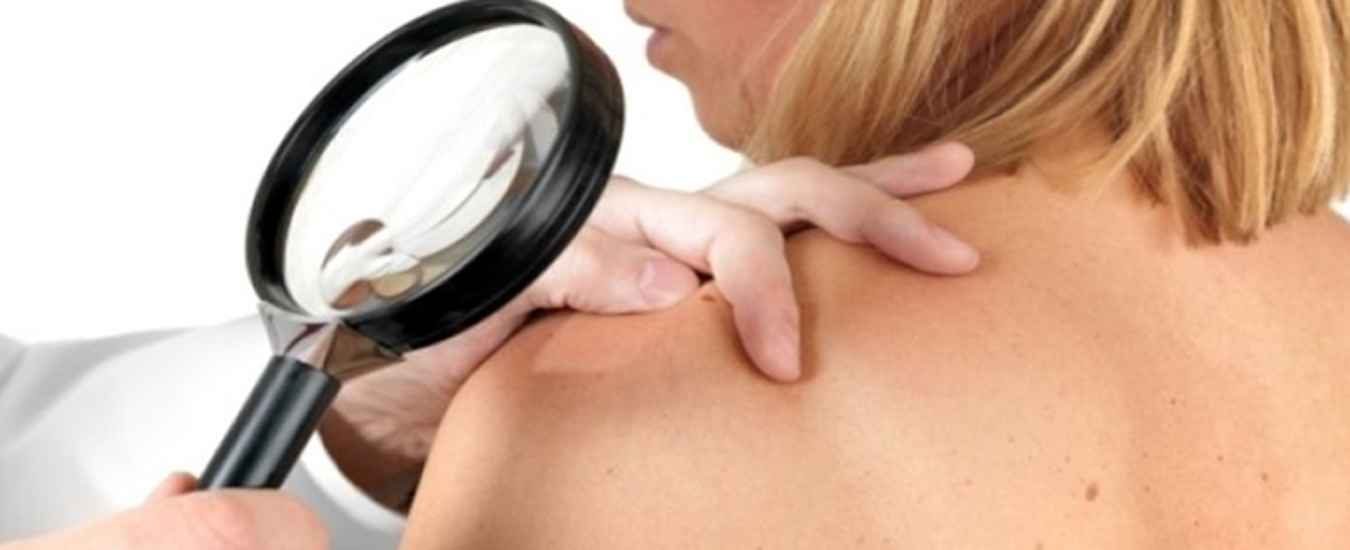
Записывайтесь на консультацию дерматолога вовремя. Врач поможет выявить причину воспаления, сделать нужные анализы, подобрать лечение, подходящее виду и стадии пиодермии.
5 декабря 2020
Автор статьи: врач-дерматолог Мак Владимир Федорович
Источник
Тело каждого человека, будь он здоров или болен, обладает неповторимым запахом. Он формируется в результате обменных процессов и выделения пота на коже, а также расщепления выделений и отмирающего эпителия бактериями или грибками условно-патогенной флоры. Это и формирует запах пота, который может быть едва уловимым в норме и сильно выраженным при болезни. Древние врачи по запаху кожи могли ставить диагнозы, сегодня используют более современные и точные методы, но изменение аромата от тела нередко направляет мнение врача в отношении того или иного диагноза. Так чем же пахнут болезни?
Откуда берется запах пота?
В обычных условиях тело человека не обладает ярко выраженным запахом пота или иных выделений при условии полноценного соблюдения всех правил гигиены и ухода. Нередко неприятный запах пота возникает при гипергидрозе (усиленная активность потовых желез), проблем с гигиеной или различных инфекций, соматических болезней или обменных нарушений.
Нос человека почти не улавливает особого аромата тела и запаха пота, если человек здоров и вовремя моется. Но на уровне подсознания мозг человека воспринимает определенные запахи, исходящие телом – феромоны. Именно по их уровню люди подбирают для себя наиболее подходящих партнеров в точки зрения генетических особенностей. Но эти вещества улавливают особые клетки носа, а феромоны не имеют ничего общего с запахом пота. Если же потливость усилена, кожа липкая и запах пота буквально сбивает с ног своей остротой, имеет кислый, гнилостный или приторно-сладкий, а иногда химический аромат, можно говорить о наличии серьезной болезни.
Чем пахнут болезни?
Врачи говорят, что иногда по одному запаху тела пациента они уже могут заподозрить у них те или иные болезни, например – диабет, особенно в декомпенсированной стадии. Но не только эту патологию можно распознать благодаря обонянию, но и многие иные, связанные с существенными сбоями в метаболических процессах. К примеру, стойкий ацетоновый запах, исходящий от тела будет поводом для того, чтобы исключить эндокринные болезни, а также проблемы с пищеварением. Кроме того, подобное амбре способы давать болезни почек или печени, а также некоторые патогенные бактерии, вирусные инфекции и грибковые патологии.
При наличии той или иной болезни происходят сбои в метаболических процессах, образуются промежуточные продукты обмена, в частности, при наличии ацетонового запаха – кетоновые тела (обычно это формируется при расщеплении липидов), которые вместе с потом попадают на поверхность тела, испаряются и пахнут. При наличии диабета усиление такого аромата говорит об угрозе кетоацидотической комы, что требует немедленного вмешательства врачей.
Тело сильно пахнет: причем тут почки и щитовидная железа?
Нередко тело пахнет ацетоном или мочой при наличии патологий почек. Это связано с нарушением полноценного выведения этими органами продуктов метаболизма – кетоновых тел, мочевины и аммиака. Они накапливаются в плазме крови и вместе с потовой жидкостью попадают на поверхность кожи. В этом случае при испарении воды ароматические молекулы и придают телу такой сильный запах. На фоне подобного аромата тела в пользу проблем с почками будут также говорить такие проявления как гипертензия, отеки на ногах и лице, расстройства мочеиспускания и боли в пояснице, нарушения аппетита и тошнота.
Если же тело пахнет ацетоном, имеется резкая потеря веса и раздражительность, нарушен сон и аппетит, стоит проверить щитовидную железу, нередко ее активная деятельность формирует подобные симптомы.
Запах дают бактерии и не только
Если от кожи человека нестерпимо пахнет кошками, при этом он не обладатель пары десятков пушистых зверьков в доме, стоит исключить в его организме нахождение опасных бактерий. Так, подобные ароматы могут производить туберкулезные бактерии или патологии пищеварения. Иногда воспаление почек, вызванное условно-патогенными бактериями, попавшими туда из кишечника, также дает подобный запах.
Если это запах уксуса, в его развитии виновны иные бактерии, приводящие к гнойно-воспалительным процессам в бронхах и легких, а также дефицит витаминов, а у женщин еще и наличие проблем с грудью.
Когда и чем может пахнуть кожа?
Есть особые запахи, которые может источать кожа при тех или иных патологиях, они настолько специфичны, что могут быть одним из критериев диагноза. Так, если кожа пахнет тухлой рыбой, необходимо исключать грибковые, микробные инфекции и патологии обмена веществ, особенно белкового. Сладковытый или гнилой запах от кожи и изо рта типичен для дифтерии, а аромат сероводорода нередко встречается при язвенной болезни или диспепсических нарушениях.
При нарушении работы надпочечников по производству гормонов кожа может источать аромат овечьей шерсти, а специфический запах старости нередко будет свидетельством проблем со щитовидной железой и гипофизом. Неприятный запах протухшего мяса может возникать у онкологических больных в связи с процессами распада тканей.
Такие запахи обычно стойкие, плохо устраняются при приеме душа и применении дезодорантов, причем пахнут не только естественные складки и области высокой потливости, но и вся поверхность кожи. Подобная проблема должна решаться не дома в душе, с применением народных средств и мыла, а в кабинете врача. Необходим детальный расспрос и выявление провоцирующих факторов, а также обследование и сдача анализов, чтобы выявить метаболические нарушения и патологии, которые приводят к таким запахам. Нередко после первичного обследования терапевт или дерматолог отправляют пациента на дополнительные консультации к врачам узкой специализации – неврологам, эндокринологам или инфекционистам.
Запах при лишнем весе
Особая проблема – это запах тела при наличии лишнего веса. Полные люди склонны к избыточной потливости и появлению неприятного запаха в связи с усиленным обменом веществ. Но далеко не всегда тело пахнет только из-за лишних килограммов, на фоне тучности может развитья диабет или расстройства работы щитовидной железы, формируется дефицит йода или болезни почек, гипертензия или инфекции. Поэтому усиление запаха от тела при наличии избыточного веса – это тоже повод для посещения врача и дополнительного обследования.
Источник
