Воспаление наружных оболочек глаз возникающее в результате

Кератит, или воспаление роговицы – группа офтальмологических заболеваний, которые могут осложниться помутнением роговой оболочки и снижением зрения. Их вызывают различные факторы: от аллергической реакции и легкой травмы до системной инфекции. Далеко не всегда воспалительный процесс на роговице завершается легко и без последствий: примерно в трети случаев болезнь осложняется язвенным процессом и требует лечения с применением микрохирургических методов.
Почему возникает воспаление
Большая часть негнойных воспалений роговицы имеет инфекционное происхождение. Более 70% всех поставленных диагнозов связаны с активностью вирусов.
Наиболее распространенными возбудителями кератита этого типа считаются:
- вирус простого и опоясывающего герпеса;
- аденовирусы (этот вариант чаще обнаруживается у детей);
- вирусы кори и ветрянки.
В случае если воспалилась роговица глаза и в конъюнктивальном мешке присутствует гнойный экссудат, причиной патологии служит неспецифическая или специфическая бактериальная инфекция. К возбудителям этой группы относятся:
- неспецифические бактерии – пневмококки, стрептококки и стафилококки, синегнойная и кишечная палочки;
- простейшие – клебсиелла и протей;
- специфические бактерии и простейшие – возбудители туберкулеза, сифилиса, малярии, хламидии, гонококки и сальмонеллы.
В отдельную группу вынесены воспаления, вызванные активностью амеб рода Acanthamoeba. Они вызывают наиболее тяжелые поражения роговицы и глубоко расположенных структур глаза. Такие инфекции характерны для людей с нарушениями зрения, использующих контактные линзы. У них же распространено кандидозное, то есть грибковое воспаление роговой оболочки.
Для воспаления не обязательно должна присутствовать инфекционная составляющая. В ряде случаев патология развивается вследствие:
- аутоиммунных реакций на фоне поллиноза, приема некоторых лекарств или глистных инвазий, ревматоидном артрите и синдроме Шегрена;
- интраоперационных последствий или осложнений на фоне воспаления слизистых оболочек глаза, слезного мешка и канальцев, сальных желез или ресничных фолликулов;
- эндогенных влияний – продолжительного дефицита витаминов группы В, А, С, общего снижения иммунитета или хронических системных заболеваний, сопровождающихся нарушением обмена веществ (подагра, диабет и т.д.).
Также в офтальмологии зафиксировано воспаление роговицы вследствие интенсивного воздействия ультрафиолета. В этом случае речь идет об отдельном диагнозе – фотокератите.
Основные симптомы
Для воспаления роговой оболочки любой этиологии и степени характерно появление общих симптомов, объединенных понятием роговичный синдром:
- режущих и жгучих болей в глазу;
- интенсивного слезотечения;
- блефароспазма (непроизвольная реакция смыкания век даже без наличия раздражителей);
- непереносимости яркого света;
- ощущения присутствия под веком инородного тела;
- снижения остроты зрения с сохранением способности различать очертания и цвет предметов, их расположение в пространстве.
Появление перечисленных явлений обусловлено раздражением рецепторов на роговице инфильтратом, выделяемым тканями в ответ на повреждение. Он же снижает прозрачность оболочки глаза. При неинфекционном и вирусном воспалении экссудат бесцветный или сероватый, так как в нем преобладают лимфоидные агенты. Инфекционные кератиты сопровождаются выделением желтого или зеленоватого экссудата. Такое окрашивание обусловлено скоплением в нем лейкоцитов и гнойного отделяемого.
По мере развития болезни на месте воспалительного очага может сформироваться поверхностная эрозия, которая при отсутствии лечения трансформируется в глубокую язву. Внешне такие формирования выглядят как локализованный дефект с округлым или слегка неровным краем, серым дном и скоплением в ней экссудата. После заживления на месте язвы остается мутное пятно – бельмо.
Важно! Вместе с воспалением роговицы у 50-70% больных наблюдаются сопутствующие воспалительные процессы: конъюнктивит, склерит, увеит и другие.
Диагностика
Когда воспалилась роговица глаза, важно не только подтвердить кератит, но и обнаружить причину его развития. Для этого офтальмологи проводят комплексную диагностику. На начальном этапе используют инструментальные методы, позволяющие дифференцировать кератит с конъюнктивитом и другими схожими с ним недугами:
- биомикроскопическое исследование глаза для оценки характера и размеров очага поражения;
- оптическую или ультразвуковую пахиметрию для определения толщины роговой оболочки;
- эндотелиальную или конфокальную микроскопию для определения глубины эрозий и язв, а также степени распространения воспаления на слои оболочки глаза;
- компьютерную кератометрию для установления кривизны роговицы;
- кератотопографию для установления изменений рефракции;
- флюоресциновую пробу для выявления эрозий и язвенных очагов на роговице.
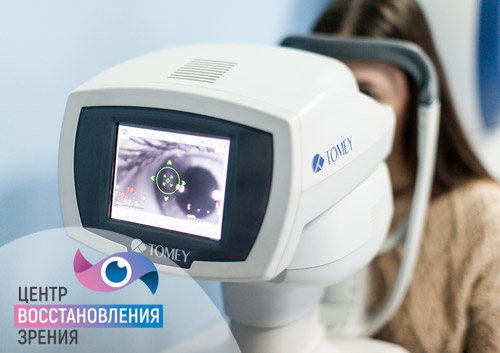
Для установления причин воспалительного процесса врач проводит осмотр и сбор анамнеза, чтобы выяснить, какие заболевания перенес больной в последние 1-3 месяца. Параллельно с этим проводится лабораторное исследование материалов, взятых с поверхности роговицы и конъюнктивы:
- бактериологический посев для выявления специфических и неспецифических инфекций;
- цитологическое исследование соскоба с эпителия конъюнктивы и роговичного слоя;
- ПЦР, ИФА и другие высокотехнологичные анализы, выявляющие антитела к паразитам и возбудителям специфических инфекций;
- туберкулиновые пробы.
При отсутствии положительных результатов лабораторных исследований проводят аллергологические пробы.
Лечение
Неинфекционные и инфекционные формы кератита требуют длительного стационарного лечения. В среднем на полное восстановление роговицы и устранение причин заболевания уходит от 2 до 4 недель. Основу терапии составляют консервативные методы, преимущественно медикаментозное лечение. Препараты назначает офтальмолог, при необходимости к процессу привлекаются специалисты других медицинских направлений: фтизиатры при туберкулезном происхождении кератита, аллергологи и иммунологи при неинфекционных формах заболевания, венерологи при обнаружении специфических микроорганизмов и т.д.
Какими группами препаратов лечат воспаление роговицы:
при вирусной форме кератита – препараты интерферона и ацикловир в форме местных инстилляций, закладывание мазей с ацикловиром под веко, пероральный прием иммуномодуляторов (Левамизол и его аналоги);
- при бактериальных формах кератита – закапывание в глаз капель, внутриглазные инъекции и антибиотиков из групп пенициллинов, цефалоспоринов, фторхинолонов и т. д., а при тяжелом течении – внутривенное вливание антибиотиков;
- при туберкулезных формах кератита – перорально и внутримышечно противотуберкулезные химические лекарства, терапия проводится под контролем фтизиатра;
- при аллергической форме воспаления – местные и системные антигистаминные препараты, инстилляции гормональных средств;
- при специфических бактериальных воспалениях роговицы (если обнаружены возбудители сифилиса, гонореи) – специфические антибиотики, подобранные с учетом чувствительности микрофлоры к ним в форме местных средств, внутривенных и внутримышечных инъекций.
Независимо от происхождения воспаления терапию дополняют препаратами для ускорения эпителизации и профилактики осложнений:
- мидриатики (атропин и его производные, скополамин) в форме капель и мазей;
- препараты с таурином для ускорения регенерации роговицы;
- местные ферментные препараты при снижении остроты зрения.
Хирургические вмешательства при неосложненных формах воспаления роговой оболочки не проводятся. К ним прибегают в случае углубления патологического процесса и появления на поверхности роговицы язвочек и глубоких эрозий. Такие новообразования угрожают не только ухудшением остроты зрения, но и повреждением наружной оболочки глаза с последующим вытеканием стекловидного тела, помутнением хрусталика.
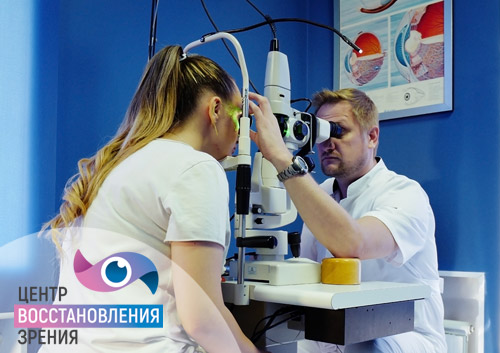
Если после устранения острого воспалительного процесса обнаруживаются глубокие язвы, проводят следующие виды операций:
- Микродиатермокоагуляция – микрохирургическое вмешательство с использованием высокочастотных токов. Метод позволяет удалить рубцовые и некротические ткани в области наиболее сильного помутнения роговицы. Спустя 5 суток струп отторгается, на его месте появляется просветленный участок роговой оболочки. Полное заживление происходит спустя 2 недели после операции.
- Лазерная коагуляция – микрохирургическое воздействие на дефект роговицы, который позволяет послойно «выпарить» его и одновременно санировать ткани. Такое вмешательство позволяет еще и простимулировать регенеративные процессы: на месте дефекта формируются полноценные прозрачные роговые оболочки, а не рубец.
- Криоаппликация – локализованное малотравматичное воздействие на язвенный дефект сверхнизкими температурами. Методика по эффективности сравнима с термокоагуляцией электрическими волнами, но имеет менее выраженный коагулирующий эффект.
- Лазерное лечение – малотравматичная процедура при возникновении глаукомы и других заболеваний, связанных со снижением зрения из-за помутнения хрусталика.
- Кератопластика – восстановление роговицы донорскими или искусственными материалами.
Удаление (энуклеация) глазного яблока проводится при осложненных и тяжелых формах кератита, когда инфекционный процесс распространяется на все оболочки глаза, стекловидное тело и внутриглазные структуры. Такое осложнение может угрожать проникновением инфекции на глазницу, а затем головной мозг, поэтому единственным верным решением становится радикальное устранение проблемы.
Возможные осложнения
При легком течении кератита следы инфильтрации исчезают полностью спустя 2-4 недели с начала лечения. Осложнениями угрожают центральные и парацентральные воспаления роговой оболочки глаза, протекающие в тяжелой форме. Такие виды заболевания чаще других вызывают уменьшение прозрачности роговицы за счет формирования на ней рубцов. Сопровождаемые язвенным процессом патологии осложняются распространением инфекции на содержимое глазного яблока. Они, в свою очередь, могут завершиться флегмоной и атрофией глаза и зрительного нерва, сепсисом и прочими опасными для жизни состояниями.
Источник
Склерит – это воспаление склеральной, или наружной оболочки глаза. Возникает оно зачастую у женщин. У детей его выявляют редко, но в детском возрасте оно принимает очень болезненную форму. Оставлять без лечения болезнь нельзя, потому что она может распространиться на конъюнктиву и роговицу. Есть риск частичной или полной потери зрения.
Склера – это белочная оболочка глазного яблока. Ее еще называют наружной, склеральной или просто белком глаза. Она выполняет опорную и защитную функции: служит опорой для внутренних глазных структур и защищает их от факторов внешней среды. Средняя толщина склеры составляет 0,3-1 мм. У детей она очень тонкая. Через нее просвечивает пигмент, который придает оболочке голубоватый оттенок. В детском возрасте эта часть глаза более уязвима, чем во взрослом. Даже небольшое воспаление приводит к сильному дискомфорту.
Что такое склерит?
Склерит – это офтальмологическая патология воспалительного характера. Для нее характерно медленно прогрессирующее течение. В 73% случаях ее диагностируют у женщин в возрасте 34-56 лет. У мужчин ее наблюдают в 1,6 раза, а у детей – в 2 раза реже.
Наружная оболочка состоит из нескольких слоев. Опасность склерита заключается в том, что он поражает склеру полностью. Кроме того, есть риск распространения воспаления на соседние оболочки глазного яблока: сосудистую, слизистую, радужную и роговую. Если болезнь затрагивает эти структуры, у человека ухудшается зрение. При тяжелом ее протекании и полном отсутствии лечения больной может ослепнуть.
Причины склерита
Склерит у детей и взрослых возникает главным образом из-за появления в глазу антител, которые организм выделяет для борьбы с определенными системными заболеваниями. Их можно считать располагающими к склериту факторами. В числе этих болезней:
- Ревматоидный артрит.
- Саркоидоз.
- Гранулематоз Вегенера.
- Рецидивирующий полихондрит.
- Системная красная волчанка.
Спровоцировать склерит могут и следующие причины:
- Бактерии и грибки: стафилококк, синегнойная палочка.
- Вирусы: герпес, аденовирус.
- Механическая травма глазного яблока.
- Прием противоопухолевых лекарств.
- Попадание в глаз химических веществ.
- Проблемы с щитовидной железой.
- Изменения гормонального фона.
- Радиоактивное излучение.
Также есть такое понятие, как «постхирургический склерит», когда после оперативного лечения какой-либо офтальмологической патологии на склере развивается воспалительный процесс.
Более уязвимыми для этой болезни являются люди с сахарным диабетом, туберкулезом и сифилисом. Но у детей склерит возникает в основном из-за травм или несоблюдения гигиены, что становится причиной инфицирования глаза.
Симптомы склерита
При склерите симптомы могут быть разными в зависимости от его вида. Но есть и общие признаки, свойственные всем формам этого заболевания. Сначала склера краснеет и появляются болезненные ощущения. Постепенно они усиливаются, особенно при движении глазными яблоками. Боль охватывает не только глаза, но и надбровные дуги, лоб, челюсть. Обезболивающие средства практически не помогают.
Если склерит развивается у маленького ребенка, который не может пожаловаться на свое состояние, он все время плачет, отказывается от еды и почти не спит. Можно обратить внимание и на другие признаки, например, отечность век и конъюнктивы. У некоторых больных из-за нее развивается птоз. Если осмотреть глаз под офтальмоскопом, будут видны локальные отеки между экватором глазного яблока и лимбом. Они имеют темно-фиолетовый оттенок.
Зрение при склерите ухудшается не всегда. Обычно это случается при распространении воспалительного процесса со склеры на близлежащие ткани, а также при осложнениях со стороны роговой оболочки.
Ряд симптомов наблюдается практически всегда. К ним относятся:
- Повышенная светочувствительность.
- Постоянное слезотечение.
- Повышение внутриглазного давления.
- Выпячивание глаз – экзофтальм.
- Сероватый оттенок склеры из-за ее истончения.
- Переполненность сосудов кровью под слизистой.
- Ощущение инородного тела.
Но возникают эти признаки не сразу, а по мере прогрессирования болезни.
Классификации склеритов
Классифицируется склерит по разным основаниям. Для каждого вида характерны свои специфические симптомы. По форме течения выделяют:
- Острый склерит. Развивается очень быстро с большим количеством признаков, доставляет сильный дискомфорт больному. По мере прогрессирования заболевания в воспалительный процесс вовлекаются, сосуды, конъюнктива и другие ткани.
- Хронический склерит. Выявляется реже, чем острый, и характеризуется умеренной симптоматикой. Иногда симптомы надолго пропадают, но через некоторое время появляются снова.
По локализации воспаления выделяют задний и передний склерит. Первый является самым редким. Он встречается только у 2% пациентов. Патологический очаг располагается позади склеральной оболочки, в самых глубоких ее слоях. На начальном этапе болезнь себя никак не проявляет. Но в этом и состоит ее опасность. Склерит прогрессирует и переходит с белочной оболочки на другие структуры. На запущенной стадии он может стать причиной отслоения сетчатки и отека зрительного нерва. Есть риск ухудшения зрения и даже полной его утраты.
Разновидности переднего склерита
Передний склерит регистрируется намного чаще – почти у 98% пациентов. Начинается он с покраснения склеры, что становится заметно уже на раннем этапе. Далее возможно развитие одного из двух видов патологии: некротизирующий и не некротизирующий. Первый может быть с воспалением и без. Некротизирующий склерит без воспалительного процесса проявляется в следующих симптомах:
- Желтоватые пятна на склере, которые постепенно увеличиваются в размере и сливаются.
- Истончение белочной оболочки, из-за которого сосуды в глазу начинают просвечивать.
- Формирование стафиломы – выпячивание задней части склеры с ее возможной перфорацией при повышении офтальмотонуса.
Некротизирующая форма с воспалительным процессом считается самой сложной и опасной. Она приобретает двусторонний характер, то есть поражает оба глаза. Известно, что большинство пациентов с этой разновидностью склерита имеют проблемы сердечно-сосудистого характера. Основные симптомы некротизирующего воспаления склеры:
- Гиперемия отдельных участков склеральной оболочки.
- Нарастающая боль, которую не устранить анальгетиками.
- Болевые ощущения, охватывающие глаза, брови, челюсть и лоб.
- Снижение проводимости сосудов склеры.
- Патологическая извитость сосудистой сетки.
- Образования аваскулярных зон с плохим кровообращением.
- Некроз тканей, зона которого постепенно увеличивается.
Повышение внутриглазного давления приводит к выпячиванию задней стенки склеры. При глаукоме, катаракте и патологиях макулы болезнь осложняется. Резко возрастает риск слепоты.
Не некротизирующий склерит бывает диффузным и узелковым. Для первого характерно возникновение отеков и выраженное расширение сосудов. Воспаление охватывает всю переднюю часть склеры. Узелковый склерит можно отличить по мелким красноватым узелкам, появляющимся на склере. На начальной стадии они могут никак не ощущаться и не сопровождаться болью.
Отличие от эписклерита
Иногда к одной из разновидностей склерита относят эписклерит – воспаление эписклеральной оболочки – одного из слоев наружной. Но эта патология не такая опасная. В большинстве случаев она проходит без лечения. При эписклерите также могут появляться узелки. Отличительная их особенность – мигрирующий характер. Они двигаются вместе с конъюнктивой. При склерите такого не бывает.
Виды склерита по распространенности воспаления
Рассматриваемая болезнь может быть односторонней и двусторонней. В первом случае воспаление охватывает левый или правый глаз. Возникает оно обычно вследствие механической травмы или инфицирования тканей. При двустороннем склерите наблюдается поражение обоих глазных яблок.
Виды склерита по этиологии
Исходя из причин, склерит разделяют еще на несколько разновидностей:
- Ревматический: как следствие ревматизма.
- Инфекционный: вирусный, грибковый или бактериальный.
- Травматический: с проникновением инородного тела или без.
- Послеоперационный: после оперативного лечения глаз.
- Идиопатический: неизвестной этиологии (30% случаев).
Иногда отдельно выделяют гнойный склерит, при котором из глаза выделяется экссудат с гнойным содержанием. Причиной его, как правило, становятся микробы, попавшие на склеру с другой структуры глазного яблока, из носа или внешней среды.
Из всех перечисленных разновидностей у детей обычно бывает передний узелковый склерит. Речь идет о новорожденных, иммунитет которых очень слабый. Заболевание проявляется сначала в виде небольшой точки на склеральной оболочке. Через некоторое время возникает еще одна и т.д. Малыша мучает сильная боль, поэтому он постоянно плачет, отказывается от груди и не спит. Все эти симптомы вызывают тревогу у матери.
Степени тяжести склерита
Склерит может прогрессировать медленно и быстро в зависимости от этиологии и формы протекания. Но можно выделить стадии заболевания, которые проходит любая его разновидность:
- Легкая. Визуально проявляется только покраснением склеры. Болезнь не доставляет неудобств.
- Средняя. Возникают болевые ощущения в глазах, слезотечение, человек жалуется на головную боль и усталость.
- Тяжелая. Наблюдаются проблемы со зрением. Болезненность становится выраженной как при пальпации, так и при движении глазными яблоками. На этом этапе воспалительный процесс распространяется почти на всю наружную оболочку.
До последней стадии болезнь обычно доходит, если совсем не лечить склерит или при наличии сопутствующих глазных и системных недугов.
Как отличить склерит от других офтальмопатологий
Симптомы склерита можно спутать с признаками ирита, кератита, конъюнктивита и блефароконъюнктивита. Дифференцировать воспаление склеры от других заболеваний глаз можно следующим образом:
- При склерите есть боль во время пальпации. Остальные болезни могут сопровождаться болевыми ощущениями, но не при надавливании.
- Покраснение глаз при ирите и кератите сконцентрировано вокруг радужной оболочки, а при поражении склеры – в любой ее части.
- При блефароконъюнктивите и конъюнктивите краснеют глаза и веки с внутренней стороны, чего не бывает при склерите.
- Острота зрения обычно не падает при воспалении конъюнктивы и краев век. Воспалительный процесс, охватывающий наружную оболочку, приводит к снижению зрительных функций, хоть и не сразу.
Но поставить точный диагноз может только врач. Такие симптомы склерита, как слезотечение, покраснение склеры, боль характерны и для обычной травмы глазного яблока. Поэтому заниматься самолечением противопоказано. Тем более стоит обратиться к офтальмологу, если вышеперечисленные признаки наблюдаются у ребенка. Он будет рефлекторно тереть глаза, что может привести к попаданию в них инфекции. Лечить болезнь придется дольше.
Диагностика склерита
Сначала нужно показать малыша офтальмологу. Если потребуется уточнить системную патологию, которая могла стать причиной склерита, он даст направление к другим специалистам. Во время первичной консультации окулист проведет физикальный и инструментальный осмотр. Необходимо дифференцировать данное заболевание от других болезней, определить его этиологию, установить степень, характер распространения и пр. Больному придется пройти ряд офтальмологических процедур:
- Офтальмоскопию – осмотр глазного дна.
- Тонометрию – измерение внутриглазного давления.
- Флуоресцентную ангиографию – исследование состояния сосудов с применением специального красителя.
- Визометрию – определение остроты зрения.
- Биомикроскопию – изучение внутренних структур глаза с помощью щелевой лампы.
- Периметрию – оценку полей зрения.
При необходимости назначают КТ, УЗИ, МРТ, эхографию, берут анализы крови и мочи, проводят иммунологические и аллергические пробы, а также бактериологическое и вирусологическое исследования, делают соскоб конъюнктивы. На основании полученных данных ставят диагноз и назначают лечение.
Лечение склерита
Как и чем лечить склерит, зависит от его причин и вида. Лечение может включать в себя терапию лекарствами, физиопроцедуры и хирургическое вмешательство. Исходя из состояния больного, его возраста и медицинских показаний, врач назначает следующие виды лекарственных препаратов:
- Стероидные капли и мази, которые быстро устраняют воспаление. Они могут повысить глазное давление, поэтому дополнительно прописывают гипотензивные растворы. Склерит у детей лечится с помощью стероидов редко, так как они вызывают побочные эффекты.
- Капли на основе ферментов, способствующих рассасыванию очагов воспаления.
- Обезболивающие таблетки, оказывающие противовоспалительный эффект.
- Растворы с наркотическими веществами для инстилляции в глаза. Применяются при очень сильной боли, купировать которую не получается обычными анальгетиками.
- Антибиотики и антибактериальные капли, используемые в случаях, когда к склериту присоединилась бактериальная инфекция. При очень тяжелом протекании ставят уколы с антибиотиками под конъюнктиву.
При склерите малыша нельзя выносить на открытое солнце. Одеть ребенку солнечные очки сложно, поэтому нужно предусмотреть другие средства защиты – головной убор или закрытую коляску. Нельзя держать ребенка вниз головой или наклонять его. В таком положении тела увеличивается давление на склеру. Она истончается и может прорваться.
Физиотерапевтическое лечение склерита
Если лекарственная терапия не помогает, болезнь затягивается или осложняется другими патологиями, назначают физиопроцедуры:
- Электрофорез антибиотиков или с хлоридом кальция.
- Ультрафиолетовое облучение.
- Бета-терапию – радиационное излучение.
- Диадинамотерапию – воздействие электрическим током.
В некоторых случаях практикуется массаж глазных яблок. Не все эти методы лечения склерита подходят для младенцев. Но они применяются для терапии школьников и взрослых пациентов. Лечить болезнь народными средствами не рекомендуется. Если понадобится, врач сам назначит конкретный рецепт.
Хирургическое лечение склерита
Операция может потребоваться при серьезных поражениях склеры и других оболочек глаза, при перфорации, отслоении сетчатки, деформации роговицы или радужки. Также хирургическое лечение склерита необходимо при абсцессах. Вид процедуры определяют медицинские показания. Может быть проведена лазерная коагуляция. При сильном истончении склеральной или роговой оболочки требуется пересадка донорского материала.
Прогноз и осложнения
Все зависит от вида склерита. Зачастую он быстро вылечивается, но только после своевременного обращения к врачу. Если же откладывать визит или не соблюдать его рекомендации, могут возникнуть осложнения:
- кератит;
- иридоциклит;
- истончение склеры;
- вторичная глаукома;
- отслоение сетчатки;
- помутнение роговицы;
- деформация глаза;
- эндофтальмит;
- панофтальмит.
Некоторые из этих патологий способны вызвать слепоту. Последние две являются самыми опасными. Из-за них больной может умереть.
Профилактика
Специфической профилактики склерита не разработано, тем более для детей. Нужно укреплять иммунитет, тщательно следить за гигиеной, вовремя лечить все заболевания. Новорожденные должны находиться почти под постоянным наблюдением врачей, в том числе окулиста. Внимательно следите за малышом, его состоянием, аппетитом и сном. При появлении любых тревожных признаков покажите врачу.
Источник
