Воспаление небно глоточной задней дужки
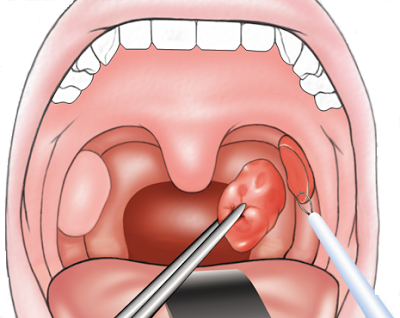
Паратонзиллит (флегмонозная ангина) – острое воспаление тканей, окружающих небную миндалину. Обычно возникает при распространении инфекции с небных миндалин при ангине или при тяжелой форме хронического воспаления небных миндалин (хронический тонзиллит).
Чаще бывает односторонним, но возможно и двустороннее воспаление. На последней стадии заболевания возле миндалины образуется заполненная гноем полость – паратонзиллярный абсцесс.
Общие сведения
Как правило, обострение хронических заболеваний и пик острых болезней глотки приходится на осенне-весенний период, но паратонзиллит составляет исключение. Пик заболеваемости этой болезни наблюдается летом. По статистике ежегодно 11,5% от общего количества поступивших в оториноларингологические отделения составляют больные паратонзиллитом. Это заболевание наблюдается преимущественно у подростков и взрослых до 30-ти лет.
Виды
По месту расположения очага воспаления выделяют паратонзиллит:
- Передний и передневерхний. Располагается между складкой слизистой оболочки, ограничивающей миндаликовую ямку спереди (небно-язычная дужка), и верхним полюсом гланды. Миндалина при этом с одной стороны выглядит отекшей и выпирающей к средней линии глотки, язычок – смещенным в противоположную сторону, а мягкое небо – асимметричным. Это самый распространенный случай паратонзиллита.
- Задний. Может вызывать воспаление небно-глоточной дужки, но чаще локализуется между этой дужкой и миндалиной. Мягкое небо и язычок выглядят отечными, задняя небная дужка – утолщенной.
- Нижний. Развивается при включении в патологический процесс расположенных ниже миндалины тканей. Симптомы выражены слабо, передняя дужка отекает в нижней части, возможны болевые ощущения в языке на стороне, близкой к воспаленной части.
- Наружный (боковой). Отличается воспалительным процессом с наружной стороны пораженной миндалины, ее незначительным выбуханием и слабыми внешними проявлениями. Встречается редко.
По характеру воспалительного процесса флегмонозная ангина подразделяется на:
- Отечную форму, которая встречается относительно редко (1 к 10). При этой форме наблюдается отечность мягкого неба и дужек на пораженной стороне, увеличение язычка, бледность слизистых оболочек и их стекловидный оттенок. Разлитый отек затрудняет определение локализации воспалительного процесса.
- Инфильтративную форму, при которой окружающие небную миндалину ткани приобретают ярко-красный цвет, в месте локализации воспалительного процесса наблюдается выбухание (может располагаться позади, выше или ниже миндалины), а мягкое небо теряет симметричный вид.
- Абсцедирующую форму, при которой в месте воспаления образуется гнойная полость (абсцесс). На месте образовавшегося гнойника отчетливо заметно выбухание. При надавливании на гнойник инструментом заметна флуктуация (колебание экссудата). Гной может просвечивать через слизистую.
Данные формы могут представлять стадии развивающегося воспаления.
Причины
Основная причина паратонзиллита – проникновение в околоминдаликовую клетчатку различных бактерий (обычно это стрептококки).
В подавляющем большинстве случаев паратонзиллит возникает как следствие недолеченной катаральной, фолликулярной или лакунарной ангины. При неоконченном курсе лечения у пациента сначала отмечается улучшение, но через несколько дней больного опять начинают беспокоить усилившиеся боли в горле, а общее состояние ухудшается.
Флегмонозная ангина может также являться результатом обострения хронического тонзиллита. Спровоцировать развитие флегмонозной ангины может переохлаждение. Источником инфекции служат миндалины.
Паратонзиллит может развиваться и при удаленных миндалинах, если во время хирургического вмешательства миндалину удалили не полностью.
В некоторых случаях источником инфекции могут являться:
- кариозные полости (чаще всего – нижние коренные зубы);
- травмы окружающих миндалину тканей;
- общие инфекции (гематогенный путь заражения).
К факторам, предрасполагающим к развитию паратонзиллита, относятся:
- возраст (чаще всего это заболевание встречается у людей трудоспособного возраста);
- переохлаждение и сезонность;
- частое употребление алкоголя и систематическое курение;
- снижение иммунитета.
Поскольку на состояние иммунитета влияют многие факторы, к группе риска относятся люди, страдающие:
- хроническими воспалительными заболеваниями (хронический тонзиллит, синусит и др.);
- сахарным диабетом;
- различными иммунодефицитными состояниями.
Оказывают влияние и неблагоприятные условия жизни.
Патогенез
Воспалительный процесс в паратонзиллярной клетчатке развивается при проникновении в нее вирулентной микрофлоры в сочетании с благоприятными условиями, способствующими развитию воспаления.
Чаще всего микрофлора попадает в околоминдаликовую клетчатку из миндалины благодаря надминдаликовому пространству – у 80% человечества в этом пространстве есть добавочная лимфоидная долька, покрытая лакунами, и эти лакуны сообщаются с верхним полюсом небной миндалины. Кроме того, эта область подвержена раздражению в процессе глотания.
Паратонзиллярная клетчатка пронизана большим количеством лимфатических путей, которые служат барьером для микробов, проникающих из миндалины. При пониженном иммунитете происходит прерывание защитного барьера и в паратонзиллярную клетчатку проникают возбудители, локализующиеся в миндалине и в отдельных случаях в кариозных полостях зубов.
Симптомы
Паратонзиллит сопровождают как общие, так и местные симптомы. К общим симптомам относятся:
- острое начало заболевания, сопровождающееся повышением температуры до 39-40° С и в некоторых случаях ознобом;
- нарушения сна;
- общая интоксикация организма, проявляющаяся в ощущении слабости, разбитости, головных и мышечных болях.
Местными симптомами флегмонозной ангины являются:
- сильная преимущественно односторонняя боль в горле, отдающая во многих случаях в ухо или в зубы;
- ощущение кома в горле;
- затрудненное глотание;
- увеличенные болезненные подчелюстные лимфоузлы с одной или с двух сторон;
- повышенное слюноотделение;
- изменение оттенка голоса (гнусавость).
Абсцедирующая форма паратонзиллита сопровождается тоническим спазмом жевательных мышц (тризм мышц) и неприятным запахом из ротовой полости.
Диагностика
Диагноз ставится на основании:
- анамнеза и анализа жалоб пациента;
- общего осмотра;
- фарингоскопии и при необходимости ларингоскопии.
В процессе осмотра врач проверяет болезненность и размер подчелюстных лимфоузлов, возможность открывать рот и степень его открытия, наличие или отсутствие гнусавости.
Анализируя жалобы больного, врач уточняет:
- Наличие характерных симптомов.
- Было ли у пациента острое воспаление миндалин (ангина) за несколько дней до текущего ухудшения состояния, отмечалось ли обострение хронического тонзиллита, и каким было лечение.
- Когда именно наступило ухудшение состояния. Прошедший с момента начала заболевания период позволяет предположить ее текущую стадию – если паратонзиллит длится более 3-х дней, следует предполагать гнойную стадию болезни (абсцедирующая форма).
Фарингоскопия может быть затруднена при наличии тризма, характерного для гнойной стадии заболевания. Фарингоскопическая картина при осмотре разнится в зависимости от формы и стадии болезни. Для отечной и инфильтративной формы характерны:
- ограниченная гиперемия;
- выбухание миндалины;
- отечность (мягкое небо и дужки);
- наличие в верхних отделах околоминдаликовой клетчатки инфильтрации мягких тканей.
В процессе усиления инфильтрации образуется асимметрия, при которой наблюдается смещение мягкого неба к средней линии и вперед. Язычок увеличивается, отекает и смещается по направлению к здоровой стороне.
Возможен стекловидный отек задней небной дужки и разлитой односторонний отек мягкого неба.
Поскольку отек и воспалительный процесс могут распространиться на ткани гортани и послужить причиной стеноза, проводят ларингоскопию. Особенно это важно при заднем и нижнем паратонзиллите.
При необходимости уточнения диагноза могут использоваться дополнительные методы исследования (КТ и УЗИ шеи, анализ крови).
Лечение
При лечении острого паратонзиллита выделяют следующие методы:
- Консервативный. Применяется для лечения отечной или инфильтративной формы заболевания.
- Хирургический. Показан при гнойной стадии.
- Комплексный (сочетает консервативный и хирургический метод).
Острый паратонзиллит первой стадии лечится дома с применением:
- Антибактериальной терапии. Обычно назначаются антибиотики аминопенициллинового ряда (препарат выбора – амоксициллин). При неэффективности данной терапии применяют азитромицин (макролиды) или цефалоспорины.
- Обезболивающих препаратов.
- Гипосенсибилизирующей терапии (антигистаминные препараты).
- Витаминов и иммуностимулирующих препаратов.
В обязательном порядке назначается местное лечение:
- антисептические растворы для полосканий;
- антибактериальные препараты для местного применения (Биопарокс и др.).
В стадии образования абсцесса для лечения флегмонозной ангины используются как консервативные, так и хирургические методы. В месте формирования абсцесса проводится инцизия (надрез), снижающая вероятность развития гнойника, болевые ощущения и напряжение ткани.
Применяемые для лечения гнойной стадии хирургические методы делятся на:
- Паллиативные. К ним относится пункция и последующее отсасывание гноя, а также инцизия. Пункция считается малоэффективным методом, поэтому обычно рекомендуется только для диагностики. Инцизия более эффективна, но поскольку гнойный экссудат может склеить отверстие, в некоторых случаях рана расширяется и полость дренируется несколько дней.
- Радикальные. Для лечения паратонзиллярного абсцесса используется двусторонняя тонзилэктомия (удаление миндалин), устраняющая инфекционный очаг.
Двусторонняя тонзилэктомия проводится при:
- наружной локализации абсцесса;
- отсутствии улучшений после вскрытия гнойника;
- наличии осложнений (воспаляются мягкие ткани шеи);
- наличии признаков декомпенсации хронического тонзиллита (частые повторные ангины или паратонзиллярные абсцессы).
После вскрытия гнойника пациент лечится консервативными методами. Назначается также физиотерапевтическое лечение.
Возможные осложнения
Обычно осложнения развиваются при абсцедирующей форме. При несвоевременном или неправильном лечении возможно развитие:
- гнойного воспаления мягких тканей шеи (флегмона);
- медиастинита (воспаление пространства между плевральными полостями);
- сепсиса;
- острого стеноза гортани с возможным летальным исходом.
Профилактика
Профилактические мероприятия включают:
- общее и местное укрепление иммунитета (закаливание, спорт, солнечные ванны и т.д.);
- лечение хронических заболеваний носа и горла, которое рекомендуется проводить в конце весны;
- полный курс антибиотиков (не меньше 7 дней) при ангине даже при наступившем улучшении состояния;
- здоровый образ жизни и отказ от курения и алкоголя.
Люди, страдающие иммунодефицитными состояниями, нуждаются также в их коррекции.
Источник
Общая информация о болезни
Паратонзиллит (паратонзиллярный абсцесс) — тяжелое инфекционное заболевание всего организма с острыми воспалительно-гнойными проявлениями в околоминдаликовой клетчатке. Развивается как осложнение острой ангины или (чаще) хронического тонзиллита в фазе обострения.
В оториноларингологических отделениях больные паратонзиллитом составляют 11,5% ежегодно.
Симптомы паратонзиллита

Паратонзиллит сопровождается общими и местными симптомами:
- острое начало;
- сильная боль в горле при глотании;
- тонический спазм жевательных мышц;
- увеличение и болезненность регионарных лимфатических узлов, обильное слюноотделение;
- повышение температуры тела до 39 градусов и выше;
- общевоспалительные изменения со стороны крови;
- общая слабость;
- головная боль;
- нарушение сна.
Фарингоскопическая картина зависит от стадии и формы паратонзиллита. В отечно-инфильтративной стадии заболевания наблюдаются ограниченная гиперемия мягких тканей (переполнение кровью сосудов) и инфильтрация (скопление в тканях организма клеточных элементов с примесью крови и лимфы), чаще всего в верхних отделах паратонзиллярной клетчатки.
По мере увеличения инфильтрации и образования абсцесса (стадия абсцедирования) в зеве выявляется асимметрия, мягкое нёбо на пораженной стороне глотки смещено кпереди и к средней линии. Нёбный язычок увеличен, резко отечен и смещен воспалительным инфильтратом в здоровую сторону. Характер инфильтрации нёбных дужек зависит от формы паратонзиллита.
Причины и факторы риска
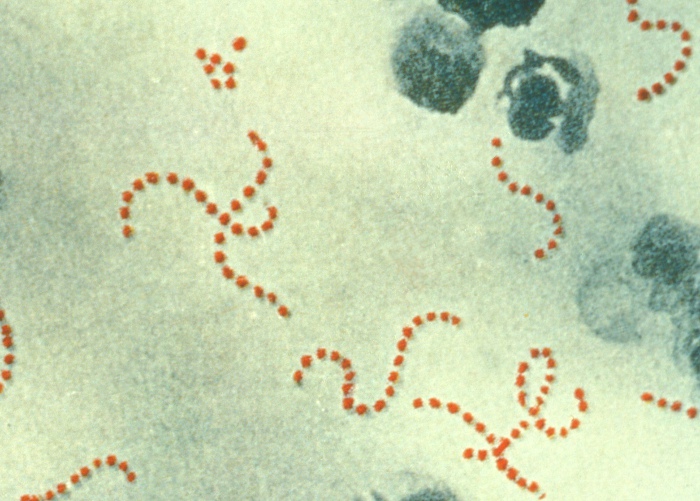
Паратонзиллит возникает в результате проникновения в околоминдаликовую клетчатку вирулентной микрофлоры и при наличии благоприятных условий для ее развития.
Чаще всего возбудитель попадает в паратонзиллярную клетчатку из нёбной миндалины при наличии хронического тонзиллита либо как осложнение лакунарной, фолликулярной или катаральной ангины.
Наиболее вероятным местом проникновения микрофлоры из миндалины в паратонзиллярную клетчатку является надминдаликовое пространство, в котором у 80% людей имеется добавочная лимфоидная долька со своими лакунами, сообщающаяся с лакунами верхнего полюса нёбной миндалины. К тому же супратонзиллярное пространство в большей степени подвергается раздражению во время акта глотания.
Как известно, в миндалине расположено большое количество лимфатических путей, проходящих через паратонзиллярную клетчатку. Это один из основных барьеров, препятствующих проникновению микробов за пределы миндалины.
На фоне различных общих или местных условий, понижающих сопротивляемость организма, этот барьер прерывается и возбудитель свободно попадает из миндалины в околоминдаликовую клетчатку.
Реже встречается одонтогенный путь проникновения инфекции в паратонзиллярную клетчатку, когда развитие паратонзиллита связано с кариозным процессом в зубах.
Подавляющее большинство паратонзиллита вызывается одним видом стрептококков, среди которых доминирует Streptococcus pyogenes. В некоторых случаях установлена этиологическая роль Staphylococcus aureus, Staph. epidermidis, Neisseria, а также ассоциации различных видов стрептококка со Staph. epidermidis.
Одним из факторов, активизирующих развитие острого паратонзиллита, является наличие в паратонзиллярной клетчатке дремлющего очага инфекции.
Это бывает в тех случаях, когда острый паратонзиллит заканчивается ограниченным, небольшим участком нагноения. В подобных ситуациях процесс переходит в скрыто протекающую хроническую форму. Этим можно объяснить повторяемость паратонзиллярных абсцессов (наблюдаются у 17% взрослых больных).
Следует указать на возможность первичного поражения паратонзиллярной клетчатки при общих инфекционных заболеваниях вследствие гематогенного заноса инфекции.
В этиологии паратонзиллитов нельзя исключить роль травм (при попадании инородных тел).
Из предрасполагающих к развитию паратонзиллита факторов следует назвать возраст, переохлаждение и сезонность, а также систематическое употребление алкоголя и курение.
Статистические данные убедительно свидетельствуют о том, что наиболее часто паратонзиллитом болеют люди трудоспособного возраста. По данным, полученным исследователями в 2006 г., из 303 больных острым паратонзиллитом 86 было в возрасте от 17 до 20 лет, 112 — от 21 до 30 лет, 78 — 31—40 лет, и только 24 пациентов были старше 40 лет.
Одним из самых неблагоприятных факторов внешней среды, предрасполагающих к развитию острого паратонзиллита, является переохлаждение. При этом необязательно переохлаждение непосредственно глотки.

Охлаждение даже отдаленных от глотки частей тела может рефлекторно способствовать возникновению заболевания.
Традиционно считается, что острые и обострения хронических заболеваний глотки чаще встречаются весной и осенью, в период смены погодных условий.
Однако, как показывает исследование, из 303 больных паратонзиллитом проходили курс лечения в оториноларингологическом отделении в январе — 28 чел., в феврале — 21, в марте — 25, в апреле — 7, в мае — 22, в июне — 19, в июле — 39, в августе — 40, в сентябре — 26, в октябре — 29, в ноябре— 21, в декабре – 26 чел. То есть пик заболеваемости паратонзиллитом приходится на летние месяцы — июль и август, что связано, по мнению исследователей, с резким перепадом температур при употреблении холодных напитков, купании в холодных водоемах и т.д.
Влияние на слизистую оболочку глотки раздражающих факторов (алкоголь и курение) также отрицательно сказывается на функции нёбных миндалин, вследствие чего понижается местный иммунитет, что также способствует развитию воспалительного процесса в глотке.
Диагностика
Паратонзиллит диагностируется у пациентов при наличии выраженной боли в горле, тризме, измененном голосе и ассиметрии зева. Всем пациентам с описанной симптоматикой необходимо проводить диагностическую пункцию с последующим бактериологическим посевом содержимого. Диагностическая пункция позволяет диффенцировать паратонзиллярный абсцесс и паратонзиллит.
В тяжелых случаях, когда не удается установить точный диагноз и требуется дифференцировать воспаление паратонзиллярной клетчатки и более глубоких отделов шеи, используется компьютерная томография (КТ) и ультразвуковое исследование (УЗИ) шеи.
Лечение паратонзиллита
В лечении острого паратонзиллита можно выделить три метода: консервативный, хирургический и комплексный (консервативный и хирургический).
Консервативное лечение целесообразно применять в первой стадии острого воспаления околоминдаликовой клетчатки. Подразделяется на общее и местное.
Общее лечение:
Антибактериальная терапия. По данным исследований, среди выделенных из гноя больных паратонзиллярным абсцессом микроорганизмов к антибиотикам аминопенициллинового ряда были чувствительны 84,7%, к макролидам — 86,1%, к тетрациклинам —35,7%, к аминогликозидам — 29,2%. Это свидетельствует о низкой эффективности лечения больных паратонзиллитом антибиотиками тетрациклинового и аминогликозидового ряда. Полученные сведения имеют большое значение при выборе стартовой (эмпирической) терапии.
Препаратом выбора может быть амоксициллин незащищенный или защищенный — амоксициллин и клавуланат. Последний обладает широким спектром антибактериального воздействия на грамположительные и грамотрицательные микроорганизмы, включая штаммы, продуцирующие бета-лактамазы; действует бактерицидно и активен в отношении не только основных аэробных возбудителей, но и большинства беталактамазопродуцирующих анаэробов.
Макролидные антибиотики (азитромицин, кларитромицин) являются препаратами выбора при неэффективности предшествующей терапии беталактамными антибиотиками. Альтернативные антибактериальные препараты — цефалоспорины 2 и 3 поколений.
В комплекс общей терапии входят также:
- обезболивающая терапия;
- гипосенсибилизирующая терапия;
- витаминотерапия;
- иммуностимулирующая терапия.
Местное лечение:
- Полоскание глотки антисептическими растворами.
- Местные антибактериальные средства.
Местное введение антибиотика с широким спектром действия особенно важно для лечения воспалительных заболеваний глотки. Среди антибиотиков следует выделить фузафунгин (Биопарокс). Препарат подавляет размножение микроорганизмов на поверхности слизистой оболочки глотки непосредственно в зоне очага инфекции. Обладает двойным действием: антибактериальным и противовоспалительным.
Во второй стадии заболевания (в стадии образования абсцесса) наряду с консервативными методами необходимо использовать хирургическое лечение – выполнение инцизии в области формирования абсцесса. При этом уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и осложнений со стороны шеи.
Хирургические методы лечения больных паратонзиллитом делятся на паллиативные и радикальные. К паллиативным относятся пункция абсцесса с отсасыванием гнойного содержимого, а также вскрытие паратонзиллярного абсцесса инцизией. Пункция паратонзиллярного абсцесса малоэффективна, и ее следует рекомендовать только с целью диагностики. Есть мнение, что вскрытие паратонзиллярного абсцесса целесообразно проводить в период уже четко сформировавшегося абсцесса (на 3—4-й день заболевания) во избежание повторных вскрытий. Однако большинство хирургов рекомендуют вскрывать абсцесс на ранних стадиях его формирования.
При выполнении этой операции в отечно-инфильтративной стадии уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и других осложнений. После вскрытия абсцесса больного лечат консервативными методами.
Однако не всегда вскрытие завершается опорожнением гнойника и выздоровлением пациента. В ряде случаев инцизионное отверстие склеивается фибрином и гнойным экссудатом, в полости абсцесса скапливается гной, и приходится расширять рану. Дренирование полости абсцесса может продолжаться от 2 до 5 дней.
Радикальным методом лечения больных паратонзиллярным абсцессом является двусторонняя тонзиллэктомия, позволяющая не только дренировать полость абсцесса, но и удалить очаг инфекции в миндалине, который является причиной формирования абсцесса в околоминдаликовой клетчатке.

Ряд авторов считает, что при наличии созревшего паратонзиллярного абсцесса тонзиллэктомию необходимо производить сразу же при поступлении больного в стационар, в так называемом «горячем периоде».
Есть и другое мнение: при отсутствии жизненных показаний нет необходимости торопиться с операцией, так как при наличии бурных воспалительных явлений в глотке хирургическое вмешательство мучительно и небезопасно для больного, технически сложнее для врача, поскольку пациент клинически не обследован и психологически не подготовлен к операции.
Исходя из этого тонзиллэктомия при паратонзиллярном абсцессе может быть произведена на 3—5-й день после вскрытия абсцесса инцизией в так называемом «теплом периоде», когда уменьшаются местные воспалительные проявления в глотке, а больной будет психологически подготовлен и клинически обследован для операции.
Существует ряд абсолютных противопоказаний для тонзиллэктомии:
- артериальная гипертензия;
- заболевания сердечно-сосудистой системы в состоянии декомпенсации;
- заболевания крови;
- перенесенные острые инфекции в течение 6 предыдущих месяцев;
- сахарный диабет в тяжелой форме;
- туберкулез;
- непереносимость анестезирующих препаратов;
- нарушения психики больного.
К относительным противопоказаниям относятся пожилой возраст и наличие кариозных зубов.
Профилактика
Важным мероприятием в профилактике паратонзиллита является рациональная терапия ангины и обострений хронического тонзиллита. При лечении больным с ангиной необходимо пройти обследование, чтобы можно было определить микробный фактор и назначать антибиотики исходя из чувствительности микробной флоры.
Пациент должен тщательно выполнять рекомендации врача, соблюдать постельный режим и знать о возможных осложнениях при его нарушении. Диспансеризация больных хроническим тонзиллитом предполагает проведение профилактического лечения, что служит профилактикой ангин и их осложнений, в том числе паратонзиллита.
Своевременная тонзиллэктомия при остром паратонзиллите также является профилактическим мероприятием, так как при этом устраняются нёбные миндалины — источник инфекции, которая может стать причиной заболевания сердца, суставов и почек. Консервативное профилактическое лечение хронического тонзиллита должно быть комплексным и проводиться два раза в год.
Для подавления бактериальной флоры целесообразно промывать лакуны антисептическими растворами, санировать гнойные хронические очаги в области полости носа, околоносовых пазух и рта. Реактивность организма можно повысить с помощью аутогемотерапии, а также фитотерапии.
В последние годы внимание врачей привлекают препараты природного происхождения в связи с их безвредностью для организма и мягким регулирующим действием на иммунитет. Большой интерес может представлять препарат растительного происхождения «Тонзилгон Н».

Изготавливают препарат из экологически чистого сырья, которое не вызывает аллергических реакций и побочных эффектов. Длительность приема Тонзилгона Н — от 1 недели до 2—3 месяцев в острый период заболевания: взрослым по 25 капель или по 2 драже, детям школьного возраста — по 15 капель или по 1 драже, детям дошкольного возраста – по 10 капель, грудным детям – по 5 капель 5—6 раз в день.
После исчезновения острых симптомов препарат можно принимать 3 раза в день в тех же дозировках.
Следует отметить, что чем больше длительность приема Тонзилгона Н, тем выше лечебный эффект. Иммуностимулирующее действие препарата связано с наличием в его составе гликополисахаридов ромашки и алтея. Кроме того, Тонзилгон Н оказывает противовирусное действие, которое связано с присутствием в его составе экстракта коры дуба. Это обусловливает высокую эффективность препарата в профилактике острых респираторных вирусных инфекций. Тонзилгон Н оказывает выраженное противовоспалительное, противоотечное и иммуностимулирующее действие, что позволяет использовать его в профилактическом лечении больных хроническим тонзиллитом.
В курс профилактического лечения включаются также физиотерапевтические методы — лазер, ультразвук, магнитотерапия и др.
Прогноз и осложнения
Люди с неосложненным, хорошо вылеченным перитонзиллярным абсцессом обычно полностью выздоравливают. Если у человека нет хронического тонзиллита (при котором миндалины регулярно воспаляются), вероятность возврата абсцесса составляет всего 10%, и удаление миндалин обычно не требуется.
Большинство осложнений возникает у людей с диабетом, у людей с ослабленной иммунной системой (таких как больные СПИДом, получатели трансплантатов на иммуносупрессивных препаратах или больные раком) или у тех, кто не осознает серьезность заболевания и не обращаться за медицинской помощью.
Основные осложнения перитонзиллярного абсцесса включают:
- обструкция дыхательных путей;
- кровотечение из эрозии абсцесса в крупный кровеносный сосуд;
- обезвоживание при затруднении глотания;
- инфекция в тканях под грудиной;
- пневмония;
- менингит;
- сепсис (заражение бактериями крови).
Источник
