Воспаление нерва в паху признаки

При защемлении подвздошно-пахового нерва нарушается иннервация тканей и органов малого таза, а также возникают боли разной степени интенсивности в указанной зоне. Невралгия и неврит при данной локализации развиваются в основном из-за повреждения местных тканей. Так как признаки расстройства схожи с простатитом, циститом и другими патологиями малого таза, при подборе тактики лечения учитываются результаты УЗИ и других диагностических процедур.

Анатомическое строение
Паховый нерв начинается в поясничном сплетении и опускается в область малого таза через подвздошное сочленение. Далее он пролегает:
- вдоль края большой поясничной мышцы;
- по поверхности квадратной поясничной мышцы;
- через поперечную мышцу живота;
- через отверстие пахового канала.
Далее нервы паховой области прилегают к семенному канатику и круглой маточной связке у мужчин и женщин соответственно. У первых данные волокна заканчиваются в мошонке, у вторых – в области больших половых губ.

Различие в анатомическом строении объясняет разницу в симптоматике невралгии подвздошно-пахового нерва у людей разных полов. У мужчин эти ветви ЦНС иннервируют мошонку, половой член и кожу на лобке. У женщин подвздошно-паховый нерв передает импульсы к верхней части половых губ. Также у людей обоих полов данные ветви иннервируют:
- место выхода прямой кишки;
- анальный сфинктер;
- сфинктер мочевого пузыря;
- кожу в паховой зоне.
Функции подвздошно-пахового нерва регулируются вегетативным отделом ЦНС.
Эти ветви отвечают за ощущения, возникающие во время дефекации, половой близости и при мочеиспускании. Кроме того, ответвления нерва обеспечивают иннервацию поперечной и косых мышц брюшной полости, отвечая за их двигательную активность.
Причины защемления
К защемлению нерва в паху приводят операции, проводимые при выпадении прямой кишки в брюшную полость. Не исключена вероятность развития невралгии из-за продолжительного развития грыжи: со временем в такую опухоль врастают нервные волокна, без повреждения которых невозможно удалить новообразование.
Также к невриту с правой либо левой стороны приводят операции по удалению аппендицита и воспалившейся почки. Здесь воспалительный процесс или компрессия возникают как следствие образования рубца, сдавливающего нервные волокна.
Болезнь развивается также по причине:
- осложнения беременности и родов;
- повреждения костей малого таза (как правило, переломы);
- анатомических аномалий в строении круглой связки матки;
- новообразований в паховой зоне;
- варикозного расширения вен, которые пролегают в области семенного канатика (варикоцеле у мужчин);
- гипертонуса мышц;
- рецидива опоясывающего лишая, локализованного в паховой зоне или пояснице;
- смещения мышц брюшной полости, вызванных чрезмерными физическими нагрузками.

Защемление нерва в паху с правой стороны диагностируется крайне редко. Объясняется это глубоким залеганием ветвей этого отдела вегетативной системы.
В группу повышенного риска развития невропатии пахового нерва входят спортсмены, особенно занимающиеся велосипедным или конным спортом.
Характерные симптомы
При защемлении подвздошно-пахового нерва основным симптомом является жгучая боль, локализующаяся в области промежности. Однако на начальных стадиях развития невралгии это явление носит эпизодический характер и проявляется слабо, поэтому довольно сложно диагностировать расстройство в период зарождения.
Также симптомы проявляются в виде:
- ноющих (тянущих) болей в области малого таза, которые беспокоят постоянно;
- проблем при мочеиспускании (недержание мочи или затруднения с опорожнением);
- неприятных ощущений в области анального отверстия;
- частых запоров;
- онемения, жжения, ощущения покалывания в промежности;
- онемения кожи на половых органах;
- болевого синдрома, возникающего при половых контактах.

У женщин при защемлении пахового нерва отмечается жжение при мочеиспускании. Сложность в постановке диагноза объясняется схожестью симптомов с другими болезнями, затрагивающими органы малого таза: цистит, геморрой и другие. В связи с этим нередко пациенты самостоятельно начинают лечение воспалительных патологий.
Диагностика
Так как при поражении пахового нерва симптомы схожи другим патологиям малого таза, для выявления причин нейропатии потребуется комплексное обследование пациента.
Основу диагностических мероприятий составляет УЗИ. Это обследование позволяет выявить нарушение кровотока, возникающего при компрессии.
Важные диагностические данные врач получает от внешнего осмотра зоны поражения и пальпации области около передней верхней ости подвздошной кости. В этой части тела пролегает паховый нерв. Также при обследовании пациентов просят напрячь мышцы брюшного пресса и отвести в сторону нижние конечности. Появление болевого синдрома говорит о признаках именно этой болезни (в дополнение к другим симптомам).
В дальнейшем потребуются КТ и МРТ (но только при подозрении на наличие патологий малого таза). Эти методики позволяют выявить локализацию воспалительного процесса, вызвавшего компрессию паховых нервных волокон.
Медикаментозное лечение

При защемлении пахового нерва показана медикаментозная терапия, основной целью которой является купирование болевого синдрома. Для этого назначаются:
- анальгетики («Анальгин», «Пенталгин»);
- противосудорожные лекарства и миорелаксанты, снимающие спазм мышц («Мидокалм», «Габапентин»);
- ректальные (вагинальные) свечи с анальгезитирующим свойством («Диазепам»);
- компрессы с «Димексидом» (купируют мышечный спазм).
Для восстановления нервной проводимости показан прием витаминов группы В (внутримышечно). В тяжелых случаях рекомендуют принимать стероидные гормоны («Дексаметазон») либо ставят новокаиновые блокады, которые подавляют острые боли. На начальных стадиях развития патологии используется «Ксефокам».

В отсутствие эффекта от действия медикаментозной терапии рекомендуют хирургическое вмешательство. Операции обязательно проводят при выявлении новообразований в области малого таза или тяжелых переломов. При выраженной компрессии нервных волокон хирургическое вмешательство помогает восстановить иннервацию тканей малого таза. Данная процедура опасна для пациента, поэтому к такому лечению прибегают в крайних случаях. Кроме того, после операции необходимо длительное восстановление.
Физиотерапия и лечебная физкультура
В дополнение к консервативному лечению применяют методы физиотерапии:
- электрофорез;
- ультразвук;
- мануальная терапия;
- фонофорез.
После сеансов физиотерапии в паховой зоне ускоряется кровоток, за счет чего улучшается обмен веществ между тканями и восстанавливается нервная проводимость. В сочетании с витаминами группы В такие процедуры дают сравнительно быстрый и выраженный эффект.
Хорошей результативностью обладает массаж.
Эта процедура также способствует ускорению кровотока в области малого таза, ослабляя компрессию паховых нервов и нормализует иннервацию. Массаж запрещен при обострении воспалительного процесса.
Если защемило нерв в паху, пациентам разрабатывают комплекс физических упражнений, действие которых направлено на декомпрессию волокон. Тип занятий подбирается для конкретного случая. При выполнении упражнений достаточно просто периодически напрягать и расслаблять мышцы малого таза. Выполнять упражнения разрешено при условии, если купирован болевой синдром.
Предотвратить невропатию подвздошно-пахового нерва сложно. Во избежание развития данного расстройства рекомендуется своевременно лечить опоясывающий лишай, грыжи и заболевания органов малого таза.
Источник
Защемление нерва — что это?
Защемление может произойти у любого нерва нашего тела. Когда измененная окружающая ткань (воспаление, опухоли и т.д.) давит на нервные окончания, они постоянно передают болезненные ощущения. Даже если нерв здоров, пациент будет чувствовать сильную боль. А при долгом отсутствии лечения нерв часто воспаляется, что приводит к постоянным нестерпимым болям.
Седалищный нерв самый крупный нерв в организме человека формируется из слияния нескольких корешков L4-S3 в нижней части спины — пояснично-крестцового отдела позвоночника, далее идёт в ягодицу, по задней поверхности бедра и к нижней части ноги. Поэтому поражение даже на одном участке приведёт к боли во всей конечности. А при запущенной болезни начинает теряться чувствительность и подвижность, что особенно неприятно, если поражены обе ноги.
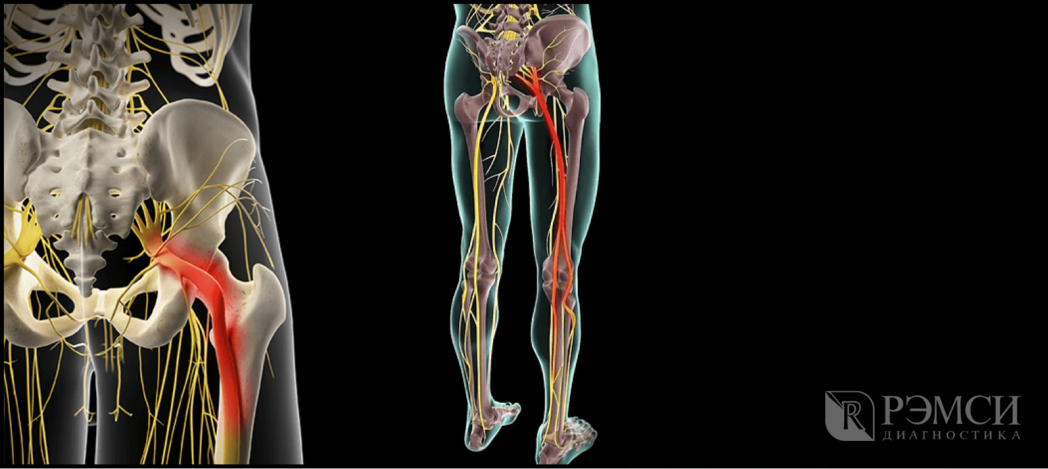
Возможные причины защемления
Нерв может поражаться на любом уровне своего расположения. Произойти это может по множеству причин:
- Межпозвонковая грыжа — самая частая причина. Даже небольшая деформация фиброзного кольца способна защемить нервные корешки, формирующие седалищный нерв;
- Остеохондроз, искривление позвоночника, краевые костные разрастания тел позвонков;
- Смещение позвонков (листез) после травм спины и в следствие дегенеративных процессов;
- Новообразования позвоночника, малого таза, ягодичной области;
- Воспаления органов малого таза;
- Тромбоз близлежащих сосудов;
- Мышечные воспаления и отёки: после переохлаждения, травм, чрезмерной физической нагрузки;
- Синдром грушевидной мышцы;
- Беременность, при которой матка с плодом слишком сильно давит на соседние ткани.
Быстрее болезнь может развиваться из-за ожирения и недостатка минеральных веществ и на фоне эндокринных нарушений, таких как сахарный диабет. Кроме того, седалищный нерв может быть повреждён после перенесённых инфекций и отравлений.
Симптомы защемления седалищного нерва
Основным симптомом поражения седалищного нерва будет являться боль. На данном этапе сложнее всего правильно определить причину болезни, но сделать это необходимо: если её запустить, то лечение и реабилитация будет проходить намного дольше.
Что же свидетельствует о начальной стадии защемления?
- Тянущая или жгучая боль, которая захватывает только часть поясницы, ягодицы, задней поверхности бедра;
- Ощущение мурашек на ноге;
- Усиление неприятных ощущений при смене положения, смехе, кашле, резких движениях.
- Дискомфорт и болевые ощущения в положении сидя и при наклонах вперед.
На начальной стадии болезни вы вряд ли будете обращать внимание на эти симптомы. Они будут малозаметны, боль периодически будет ослабевать. Мурашки и онемение ног можно списать на неудобную позу.
Совсем другой характер симптомов проявляется на более поздних стадиях. Именно в этот момент большинство пациентов замечает дискомфорт при долгой неподвижности и периодическую резкую боль в ноге. Если не начать бороться с болезнью в это время, то появятся симптомы посерьезнее:
- Ощущение интенсивного жжения кожи и глубоких слоёв мышц задней поверхности ноги,
- Резкое ограничение подвижности ноги и поясницы,
- Слабость поражённой ноги,
- В части случаев пациенты отмечают покраснение или побледнение участка ноги с повышением или наоборот понижением потоотделения на данном участке.
Кроме того, если защемление вызвало другое заболевание, его симптомы также будут проявляться в полной мере. Именно поэтому болезнь часто оказывается незамеченной: на фоне грыжи или перелома онемение и покраснение ног кажутся просто ещё одним симптомом, несерьёзным и не заслуживающим внимания.
Что можно делать во время приступа болезни?
Если боль от защемления пришла внезапно, вы можете облегчить своё состояние домашней терапией:
- Выбрать положение тела при котором болевой синдром будет выражен наименьшим образом, как правило на спине или на здоровом боку с прямой ногой в которой ощущается боль.
- Ограничить двигательную активность.
- Можно принять анальгетики: в виде таблеток или мази для растирания (при отсутствии противопоказаний).
При нестерпимой боли вызывайте неотложную медицинскую помощь.
Помните, что дома защемление вылечить невозможно: даже если симптом будет купирован, болезнь никуда не пропадёт. Так что после снятия обострения вам придётся посетить невролога.
Что нельзя делать при обострении защемления?
Не рекомендуется активно двигаться: при сильной боли необходимо максимально ограничить двигательную активность. Если есть подозрение на воспаление, то ни греть, ни растирать больное место нельзя. Постарайтесь в это время спать на жёстком матрасе на боку. И, разумеется, не стоит принимать рецептурные лекарства и противовоспалительные средства без рекомендации врача.
Диагностика и лечение
Для постановки диагноза врачу-неврологу требуется, помимо визуального осмотра, более полное обследование. В него могут входить:
- Рентген поясницы и костей таза,
- УЗИ органов малого таза,
- Компьютерная или магнитно-резонансная томография поражённой области,
- Общий и биохимический анализ крови.
С их помощью доктор сможет установить причину защемления, осмотреть область поражения во всех деталях, узнать о наличии воспалительного процесса. Если необходимо, он может назначить УЗИ поражённой области и ЭНМГ — исследование нервов с помощью ответов на электрические импульсы. Это поможет понять, где именно поражён нерв.
Для лечения применяются нестероидные противовоспалительные препараты, миорелаксанты, комплекс витаминов группы «В». При нестерпимой боли, которая не снимается комплексным лечением можно поставить блокаду. Отлично себя зарекомендовала физиотерапия и ЛФК.
При необходимости доктор может назначить дополнительные витаминные комплексы, обезболивающие средства, антиоксиданты. А параллельно со снятием симптомов защемления будет идти борьба с болезнью, которой оно было вызвано. Так можно намного быстрее победить недуг и вернуть себе хорошее самочувствие без угрозы рецидива.
Источник
243 просмотра
19 октября 2020
Здравствуйте. У моего мужа неделю назад начались очень сильные острые боли в ягодице и внутренней поверхности бедра (как- будто режут ножом), боли были такие, что он потерял сознание (болевой шок). Врачи скорой помощи поставили кетаролак в/в и сказали, что это защемление седалищного нерва. На след день мы пошли к платному неврологу, который подтвердил диагноз и назначил лечение: дексаметазон +анальгин+б12 в/м, кокарнит в/м и сердалут. Мы проставили уколы, стало чуть чуть легче, но ходить было все- равно очень сложно. Поэтому было принято решение идти к мануальному терапевту. Вчера в 16:00 мануалист позанимался с мужем и к 24:00 мужу снова стало плохо. Боли стали такими же, только ещё начала болеть нижняя часть ноги. Ходить он практически не может, всю ночь не спал. Подскажите, пожалуйста, что делать в таких ситуациях? Может это лечат только стационарно или можно ещё какие то уколы поставить? На МРТ он лежать из-за боли не сможет. Позвонили мануальному терапевту, он сказал, что с такими болями к нему идти не нужно.
Забыла написать, что в самом начале ставили мелоксикам, эффекта не было
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Педиатр
Здравствуйте! Можно лизина эсцинат по 1 амп на 50 физраствора медленно прокапать 1рд 4-8 дн

Педиатр
Местно долгит крем, продолжать уколы Что содержат дексаметазон , в 12, нпвс (блокарт,блокиум и др). По возможности укол 1-2 раза утром по 1 амп фуросемид-снимет отек при защемленмии-полегчает.( Иметь судно рядом)

Невролог
Здравствуйте. Нужно снимать МРТ пояснично-крестцового отдела позвоночника , смотреть, возможно грыжа, к мануалисту без мрт нельзя, так как неправильное движение может усугубить ситуацию, еще больше ущемить корешок.
В целом и в стационаре было бы не плохо пролежать если такая возможность есть.
Сколько дней кололи дексаметазон?
Сейчас можете колоть Диклофенак 3 мл внутримышечно 1 раз в день – 5 дней, затем при сохранении болей еще продолжить в таблетках 50 мг 1 таб в день во время еды – 5 дней.
Лежать на эпликаторе Кузнецова по 20 минут поясничным отделом 3 раза в день – 2 недели.
Хорошо втирать Диклофенак 2% мазь в поясничный отдел 3 раза в день, чередовать с Капсикамом (он сильное жжет имейте в веду) так же 3 раза в день – 10-15 дней.
Пластырь с Лидокаином клеить на ночь на поясничную область – 10 дней.
https://www.youtube.com/watch?v=EKLuG6aLJBs&t=171s&ab_channel=AdMe.ru-%D0%A1%D0%B0%D0%B9%D1%82%D0%BE%D1%82%D0%B2%D0%BE%D1%80%D1%87%D0%B5%D1%81%D1%82%D0%B2%D0%B5
Ссылка не статические позы которые дают возможность зажатому корешку высвободится, эти упражнения делать в постели прям, ровно на столько на сколько позволяют боли, не в полном объёме, буквально по одному разу, что не получается то не делать, когда будет легче выполнять в полном объёме.
Спать на ортопед матрсе и только на боку, на спине нельзя. На ночь допустимо по мимо всего лечения делать укол Кеторолак 1 мл внутримышечно – 3 дня.
И попейте дней 10 – на ночь Омепрозол 20 мг 1 таб , так как препараты и дексаметазон, и диклофенак с кеторолоком – нагрузка на желудок.

Невролог
Сделайте паровертебральные блокады с раствором дипроспана и лидокаина, компрессы с раствором димексида и новокаина развести 1 к 1 на 30 минут.
ЛФК по Бубновскому или Дикулю для снятия обострения.

Офтальмолог, Окулист
Здравствуйте лучше всего конечно стационар. Так же стоит сделать МРТ. При таких болях нужна блокада

Невролог, Терапевт
Здравствуйте! К манкальному терапевту без МРТ ходить противопоказано совершенно, мануальныц не будет брать лечить больного без МРТ, не нужно ходить к тому, кто не спрашивает снимки.
Для того, чтобы снять болевой синдром нужны противовоспалительные препараты например ксефокам 8 мг 2 раза в день в/м , в сочетании с витаминами группы В например нейробион 2.0 в/м в день и миорелаксантами мидокалм 1.0 в/м 2 раза в день.
Хорошо сочетать медикаментозную терапию с физиотерапией, например амплипульс на поясничный отдел.
Для профилактики необходимо регулярно делать зарядку для позвоночника. Хорошо помогает йога и плавание. Избегать длительных вынужденных поз и подъёма тяжести.
Можете пропить курс хондропротекторов для предотвращения прогрессирования процесса. Например терафлекс1 кап 3 раза в дегь 2 месяца, а затем по 1 кап 2 раза а день еще 2 месяца.
МРТ сделать обязательно.
Еше хорошо помогают паравертебральные блокалы с гормонами, тут вам нужно обратиться к неврологу, который практикует эту процедуру.

Невролог
Здравствуйте! При острой грыже могут быть такие выраженные боли, но редко. обязательно нужно мрт, чтобы исключить нарушение кровотока в спинальных артериях. К мануальному нельзя категорически. С учетом, что ослабла стопа, нужно сделать это в ближайшее время. Если там будет только грыжа, будете спокойно делать капельницы с лизином и гормонами, можно сделать блокаду.

Невролог
Здравствуйте. Мрт обязательно нужно сделать, так как высокая вероятность, что имеется грыжа, которая сдавливает нервный корешок. Отсюда стойкий выраженный болевой синдром. К мануальному терапевту ни в коем случае нельзя обращаться без результатов мрт, так как мануальные техники запрещаются при грыжах. Начните диклофенак по 3,0 мл в/м 5 дней. Можно для защиты слизистой оболочки желудка. Омез по 1 таблетке 2 раза в день. Я бы добавила вашему мужу габапентин, он хорошо снимает нейропатическую боль. 1 день принимаете 300 мг 1 раз в день, второй лень по 300 мг 2 раза в день, с третьего дня по 300 мг 3 раза в день 10 дней. Витамины группы В продолжать приём до месяца.
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – задайте свой вопрос врачу онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
