Воспаление ногтя на ноге врач


Панариций — инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце — например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично — она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях — появляется изматывающая боль. Если панариций не лечат — инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция — микротравмы примыкающих к ногтю тканей, почти незаметные порезы — например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто — с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме — это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.

Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание — зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
- отечность пальцев на тыльной стороне кисти;
- покраснение и чувство натяжения кожи;
- ограниченность движений, неловкость, скованность;
- неприятные ощущения или боль: от покалывания до резких пульсаций (в зависимости от глубины поражения).
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк — яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны — сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
- умеренная боль;
- обострение неприятных ощущений, когда кисть опущена вниз;
- покраснение тыльной стороны кисти;
- отек пальцев и кисти;
- пораженный палец с трудом сгибается;
- температура тела колеблется в пределах 37-37,5 градусов;
- удовлетворительное самочувствие.
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
- пульсирующие или дергающие боли в пораженном пальце;
- пациент вынужден держать кисть приподнятой вверх;
- в центре покрасневших участков кожи просматриваются более бледные пятна;
- вены кисти расширены;
- лихорадка, общая интоксикация;
- в анализе крови высокий показатель СОЭ, повышено число лейкоцитов.
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
- золотистый стафилококк;
- бета-гемолитический стрептококк;
- энтероккок;
- кишечная или синегнойная палочка;
- грибковая инфекция.
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
- грибковая инфекция:
- дерматоз, осложненный бактериальной и грибковой микрофлорой;
- поражение ногтей в результате псориаза или экземы;
- сахарный диабет (особенно его декомпенсированная форма);
- поражение артерий и вен — оно приводит к нарушению микроциркуляции крови и нарушению трофики тканей;
- прием иммунодепрессанты или глюкокортикоиды;
- пожилой возраст, авитаминозы, истощение. гипопротеинемия;
- частый контакт с едкими химикатами;
- частое пребывание в условиях высокой влажности;
- работа связана с воздействием вибрации;
- синдром Рейно.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.

В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов — в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Профилактика
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
- при работе надевать защитные перчатки;
- соблюдать технику безопасности на работе и в быту;
- незамедлительно обрабатывать антисептиками любые повреждения кожи – в том числе уколы заноз и заусенцы;
- заклеивать травмированные участки защитным пластырем.
- следить, чтобы инструменты для маникюра были стерильны;
- избегать длительного воздействия воды — она ослабляет защитные качества кожи.
Источник
Мелкие травмы пальцев ног довольно распространённое явление. Причиной воспалительных процессов могут стать ушибы, неудобная обувь, инфекции, случайные повреждения маникюрными инструментами и многое другое. Лечение воспаления около ногтя большого пальца ноги зависит от причины, его вызвавшей.
Что такое воспаление кожи у ногтя и его причины
Воспаление (панариций) вокруг ногтя на начальных этапах характеризуется покраснением кожи и болезненностью. Если не начать лечение сразу, при попадании инфекции начинается нагноение. В случае сильного воспаления может наблюдаться повышенная температура тела и физическая слабость. Воспалительный процесс может быть хроническим или острым.
При хроническом течении нарыв на пальце появляется не сразу, а пульсирующая боль и припухлость нарастают постепенно. Это может продолжаться довольно долго, однако игнорировать симптомы не стоит, во избежание осложнений необходимо сразу начать лечение.
Острый панариций возникает относительно быстро, буквально в течение нескольких часов болезненные симптомы проявляются в полной мере:
- пульсирующая боль;
- отёк;
- гной.
В некоторых случаях больным пальцем практически невозможно двигать, малейшее касание вызывает сильную боль.
Панариций как осложнение грибковых болезней
Одной из причин воспаления кожи является грибок, чаще всего он поражает ногти на ногах. Если признаки грибковой инфекции обнаружены на одном ногте, постепенно болезнь перейдёт и на здоровые.
К основным причинам грибка относят:
- Несоблюдение норм гигиены. Неудобная обувь без хорошей вентиляции, из-за которой ноги сильно потеют, нередко приводит к появлению грибка — тёплая влажная среда идеальна для размножения этих микроорганизмов. Немало случаев заражения происходит и в общественных местах типа бань и бассейнов.
- Следствие приёма некоторых лекарственных препаратов. Чаще всего такой побочный эффект вызывают антибиотики и гормональные средства. Они влияют на микрофлору организма, а также на его способность сопротивляться инфекции извне.
- Ослабление иммунитета. Долгое время грибок может никак не проявлять себя, но как только организм даёт слабину и становится более уязвимым, проявляются первые симптомы заболевания.
- Аллергия.
- Переизбыток или недостаток витаминов.
Первыми признаками грибка ногтей являются:
- утолщение ногтевой пластины;
- изменение цвета ногтя;
- неприятный запах.
Гнойные воспаления кожи вокруг ногтевой пластины появляются в наиболее запущенных случаях болезни. При этом велик риск потерять ноготь, который на поздних стадиях буквально разрушается грибком.
В каких случаях повышается риск грибковых заболеваний
Если в семье у кого-то грибок, риск заразиться резко возрастает, особенно при травмах и ослаблении общего иммунитета. В этом случае необходимо намного тщательнее соблюдать гигиену, использовать отдельные полотенца для ног, обувь, носки и пр.
Во избежание распространения инфекции маникюрный набор у каждого члена семьи должен быть свой.
Бытовые причины
Панариций на пальцах рук или ног возникает не только из-за грибка. К наиболее распространённым причинам воспаления относят:
- Травмы, включая ушибы, порезы, сдавливание ногтевой пластины и пр.
- Оставленные в коже занозы.
- Ожоги, полученные химическими веществами.
- Термические ожоги.
- Травмы от маникюрных инструментов при стрижке ногтей или маникюре.
- Вросший ноготь.
- Заусенцы, порезы и царапины.
- Наращённые ногти (в этом случае кожа часто реагирует на акрил).
Какой бы ни была причина воспаления кожи, лечение нудно начинать сразу. Это позволит не допустить проникновения инфекции в рану или под ноготь, и предотвратить возможные осложнения.
Вирусы и бактерии
Грибок не единственный микроорганизм, способный спровоцировать воспалительные процессы в коже рядом с ногтевой пластиной.
Чаще всего причиной именно гнойных воспалений становится стафилококк, проникающий в рану.
Эти микроорганизмы есть на коже каждого человека, и чтобы не допустить заражения достаточно соблюдать все правила гигиены и вовремя обрабатывать повреждения на коже антисептиками.
Вирус герпеса также способен спровоцировать воспалительные процессы. При появлении гнойного нарыва его ни в коем случае нельзя вскрывать самостоятельно, в противном случае вирус быстро распространится вместе с жидкостью по здоровым участкам кожи.
Прежде чем начинать лечение гнойных воспалений на пальцах, необходимо сдать анализы, чтобы выявить их точную причину.
Диагностика и лечение
Воспалительный процесс виден невооружённым глазом и первое, что нужно сделать вне зависимости от причины его появления, это обработать больной палец антисептическими и противовоспалительными средствами.
Первичное лечение направлено на снятие основных симптомов панариция:
- боли;
- зуда;
- отёка.
При появлении гнойных образований, пузыри нельзя протыкать иглами, срезать или сдирать. Дальнейшая терапия зависит от причины, вызвавшей воспаление.
Если это бытовая травма, достаточно своевременно обрабатывать рану до полного её заживления. Наличие инфекций, включая грибок, может установить только врач после осмотра и по результатам анализов.
В зависимости от причины используются следующие препараты:
- противогрибковые средства;
- антигистаминные лекарства;
- антибиотики;
- антисептические и противовоспалительные средства для наружного использования.
Воспаление быстро пройдёт при своевременном лечении. В более тяжёлых случаях требуется хирургическое вмешательство для вскрытия гнойника под кожей или удаления ногтевой пластины.
Домашние методы
Если симптомы выражены очень слабо или нет возможности обратиться к врачу, для снятия боли и отёка можно использовать народные средства:
- Раствор марганцовки. Чтобы случайно не спровоцировать ожог, необходимо использовать только слабый раствор для ванночки, вода должна быть чуть розовой. Длительность процедуры не более 10 минут.
- Содовая ванночка. Раствор соды также используется для снятия воспаления, чтобы такое лечение было эффективным, процедуру рекомендуется повторять до 5 раз в день.
- Травяная ванночка. Ромашка, календула и шалфей обладают противовоспалительными свойствами. Добавляя отвары этих трав в воду, можно смягчить болезненные симптомы.
Важно! Температура воды в ванночке не должна быть слишком высокой, жар только усиливает воспаление и ускоряет образование гноя.
Кроме ванночек можно использовать компрессы. Некоторые растения способны вытягивать гной (алоэ, каланхоэ), поэтому кашицу из их листьев можно наносить на воспалённую кожу вокруг ногтя.
Чтобы предотвратить попадание инфекции извне, после всех процедур на больной палец нужно наложить стерильную повязку. Если лечение панариция в домашних условиях не дало результатов, а симптомы только усилились, необходимо срочно обратиться к врачу.
Когда необходимо к врачу
При воспалительных процессах в районе ногтевой пластины необходимо обратиться к дерматологу. При необходимости врач даст направление к хирургу, если потребуется удалить часть ногтевой пластины или вскрыть глубоко расположенный гнойник.
Врачебная помощь необходима, если:
- покраснение распространяется за пределы ногтя;
- начал формироваться гнойник;
- отёк распространяется по всему пальцу;
- есть боль в суставах;
- поднялась температура тела;
- появилась слабость;
- кружится голова.
Ещё опаснее, если воспаление начало распространяться не только по коже, но и пошло внутрь. В этом случае боль становится практически невыносимой, а общее состояние близко к лихорадочному.
Важно! Сепсис требует срочного обращения за медицинской помощью, заражение крови без должного лечения способно привести к смерти.
Заключение
Чтобы не допустить воспалительных процессов вокруг ногтей на пальцах ног необходимо вовремя лечить мелкие травмы, удалять занозы и заусенцы. При появлении признаков грибковой инфекции, важно не запускать болезнь и начать лечение на самой ранней стадии.
Если же воспалительный процесс всё же начался, важно не заниматься самолечением, а сразу обратиться к специалисту.
Если у вас есть дети — прочтите как получить от государства 33 000 рублей за каждого ребенка в 2020 году!
Косметолог со стажем 8 лет.
Образование: Диплом по специальности «Лечебное дело», Пермский государственный медицинский университет (2001 г.)
Специализация: Диагностика и лечение следующих заболеваний: акне, пигментные пятна, гемангиомы.
Источник
Статья подготовлена специалистом исключительно в ознакомительных целях. Мы настоятельно призываем вас не заниматься самолечением. При появлении первых симптомов – обращайтесь к врачу.
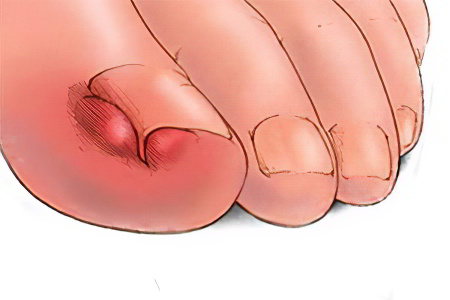
Вросший ноготь на большом пальце ноги – это проникновение ногтевой пластины в боковой край ногтевого валика. Врачи называют такой феномен онихокриптоз. Чаще всего страдает именно большой палец нижней конечности. При этом ногтевой валик становится красного цвета, отекает и воспаляется. Это сопровождается интенсивными болями.
До того момента, пока не случилось нагноения тканей, многие люди не обращают внимания на то, что ноготь растет неправильно и не консультируются с доктором по этому поводу. Как правило, в кабинете врача появляются пациенты, жалующиеся на сильные боли. В 50% случаев вросший ноготь – это хроническое явление.
Содержание:
- Причины врастания ногтя
- Симптомы вросшего ногтя
- Диагностика
- Лечение консервативными методами
- Хирургическое лечение
- Осложнения
- Профилактика
Причины врастания ногтя
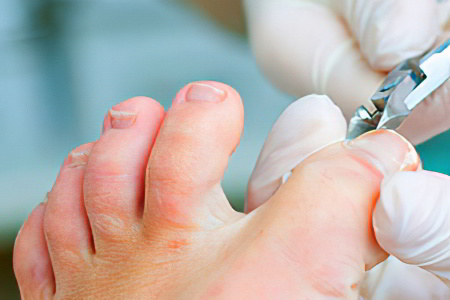
Причины, которые приводят к тому, что ноготь врастает в мягкие ткани:
Неправильное подрезание ногтевой пластины. Это самая частая причина нарушения. Случается такая ситуация тогда, когда человек срезает уголок ногтя, оставляет острый край, заусенец, либо чистит ножницами под ногтем. Нельзя, чтобы после обрезания ногтя, на его месте оставался закругленный край. Не следует слишком коротко стричь ногти на ногах.
Ношение узкой обуви, которая мала по размеру, либо слишком тесная в области пальцев ног. Когда на ноготь все время оказывается давление извне, он начнет изменять свою форму.
Чрезмерная нагрузка на нижние конечности.
Грибок ногтя. Это заболевание приводит к тому, что пластина начинает деформироваться, становится толстой, поэтому ноготь может врастать в мягкие ткани.
Вальгусная деформация стопы, плоскостопие. Большой палец при этих заболеваниях искривляется, что становится причиной неправильного роста ногтевой пластины.
Врожденные особенности строения ногтевого валика. Иногда в подногтевой подушке слишком много мягкой ткани, что приводит к соответствующей проблеме.
Беременность. С проблемой вросшего ногтя часто сталкиваются женщины через 2 месяца после родов, во время кормления грудью, а также перед родами, что связано с возросшими нагрузками на нижние конечности.
Болезни, которые негативным образом отражаются на питании ногтя. Это такие патологии, как: сахарный диабет, эндокринные заболевания, избыточная масса тела, нарушения в функционировании сердечно-сосудистой системы.
Заболевания дерматологического плана: бородавки, лишай, псориаз и пр. Все они приводят к тому, что ногтевые пластины будут деформироваться.
Терапия раковых опухолей. Как лучевая терапия, так и химиотерапия негативным образом сказываются на клетках, которые склонны к постоянному росту. Это, в том числе, справедливо в отношении ногтевой пластины.
Симптомы вросшего ногтя
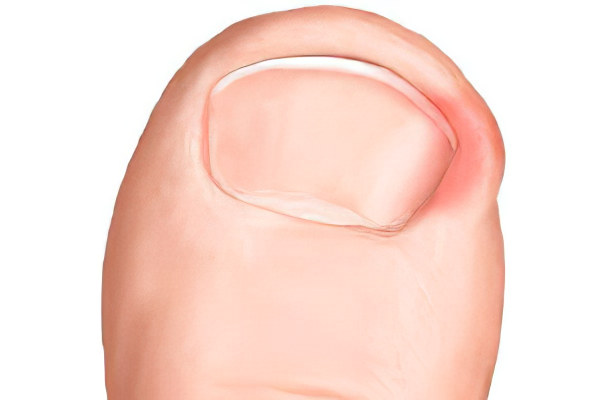
Если ноготь начинает врастать в валик, то это будет проявляться такими симптомами, как:
Болезненность в области поражения. Боль имеет тенденцию к усилению, особенно во время ходьбы в обуви.
Формирование язвенного дефекта в области вросшего ногтя. Язва является результатом постоянного травмирования мягких тканей.
Отечность валика, его гиперемия. Эти симптомы указывают на то, что в мягкие ткани проникла инфекция. Боль при этом усиливается, становится пульсирующей.
Избыточное разрастание тканей на ногте. Такие ткани будут иметь яркий цвет свежего мяса. Этот симптом носит название грануляции.
Деформация ногтя, сопровождающаяся укорочением пластины и ее утолщением. Эти изменения при длительном течении нарушения являются необратимыми. Мягкие ткани, которые окружают ноготь, становятся грубыми.
Диагностика
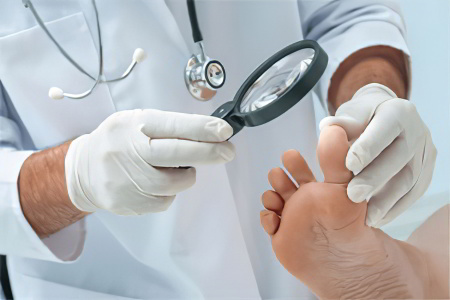
При появлении первых признаков вросшего ногтя, необходимо отправиться на прием к хирургу, либо к подологу. Врач даст направление на сдачу общего анализа крови, что позволит оценить степень воспалительной реакции. Также нужно будет определить уровень глюкозы в крови. Этот анализ даст возможность исключить или подтвердить сахарный диабет.
Если имеются симптомы грибка ногтей, то необходимо посетить дерматолога. Без устранения основного заболевания справиться с проблемой вросшего ногтя не удастся.
Хирург дополнительно может направить пациента на рентгенографию, что позволит оценить масштаб поражения, исключить остеофит (так называется костный вырост на пальце). Симптомы этого нарушения имеют схожую клиническую картину с вросшим ногтем.
Лечение консервативными методами
Если нарушение только начало развиваться, то справиться с ним можно консервативными методами.
Такое лечение проводится в домашних условиях, но только после врачебной консультации:
Ванночки с антисептическими составами. Ноги можно обеззараживать в растворе марганцовки, морской соли, пищевой соды. Процедуру проводят до 4 раз в день. Когда ткани становятся мягкими, ноготь выходит из них. Это позволяет аккуратно удалить его вросшую часть. После чего можно обработать область поражения йодом. Ванночки нужно будет делать до тех пор, пока патологические симптомы полностью не исчезнут.
Компресс. Его накладывают на всю ночь. Процедуру повторяют 3-4 раза в день. Для приготовления пропитки используют 10 мл димексида, 1 ампулу анальгина, 1 мл дексаметазона и 20 мл воды. Все компоненты смешивают, наносят их на марлю и прикладывают к пораженной области. Сверху марлю накрывают целлофаном, бинтуют и надевают носок. Если справиться с вросшим ногтем с помощью компресса не удалось, то нужно обращаться к хирургу.
Хлоргексидин. В растворе лекарственного средства смачивают стерильный бинт и помещают его между ногтем и кожным валиком. Чтобы бинт не пересыхал, его нужно пропитывать Хлоргексидином. Ежедневно бинт нужно будет продвигать все глубже, тем самым высвобождая ноготь. Если выполнять эту процедуру правильно, то справиться с проблемой удастся в кратчайшие сроки.
Формирование борозды. Для этого пилочкой пропиливают в ногте вертикальную полосу. Затрагивать можно только роговой слой пластины. Эта борозда будет затягиваться, что приведет к естественному подъему ногтя.
Обработка кипятком. Если воспаление только начало развиваться, то есть палец слегка покраснел и начал болеть, то можно воспользоваться описанным далее способом лечения. Категорически запрещено применять этот метод в том случае, если уже развивается абсцесс. Больной палец необходимо опускать в горячую воду на 1-2 секунды и извлекать обратно. Повторить обработку следует 30 раз за 10-20 минут. Такое лечение должно продолжаться до тех пор, пока симптомы нарушения не исчезнут.
Прием лекарственных средств. Если боли очень сильные, то можно принять препараты из группы НПВС, например, Ибупрофен или Парацетамол.
Лечение должно сопровождаться соблюдением таких рекомендаций, как:
Обувь, которую носит больной, должна быть максимально свободной.
За ногами нужно тщательно ухаживать.
Носки следует менять не реже 2 раз в день.
Ногти необходимо подстригать правильно.
Растворы и мази при вросшем ногте
Бальзам Ногтинорм. Это средство делает ногтевую пластину мягче, что позволяет легче избавиться от проблемы. Препарат обладает обезболивающим и противовоспалительным эффектом. Они обеспечиваются веществами, которые входят в состав бальзама: горофит зверобоя, экстракт солодки и маклеи, вазелин и пальмовое масло. Ногтинорм наносят на ногтевой валик на всю ногтевую пластину. Предварительно ноги нужно распарить.
Мазь Уродерм. В состав препарата входит мочевина. Это вещество размягчает ноготь и окружающие его ткани, что позволяет срезать пластину без особых проблем. Мазь наносят на пораженную область в течение 3-4 дней. Палец должен быть сухим. Крем вводят в промежуток между околоногтевым валиком и краем ногтя, используя для этого специальную лопаточку. Затем на ноги надевают носки и оставляют на некоторое время. Через 4 дня такой обработки можно срезать вросший ноготь.
Левомеколь. Этот препарат используют только после того, как ноготь был удален хирургом. В его составе содержится левомицетин (антибиотик) и метилурацил (вещество, направленное на ускорение обменных процессов в тканях). После операции на зону обработки накладывают марлю, которую предварительно пропитывают мазью. Повязку нужно регулярно менять. Ее используют до тех пор, пока рана полностью не очистится.
Мазь Вишневского. Это препарат используют только в том случае, если пораженный участок начинает гноиться. В состав мази входит березовый деготь, касторовое масло, ксероформ. Препарат наносят на область поражения, а сверху накладывают повязку. Утром ее снимают. Если ноготь вышел из мягких тканей, его можно аккуратно срезать.
Ихтиоловая мазь. В составе препарата кроме ихтиола содержится вазелин. Это средство обладает обезболивающим, противовоспалительным и антибактериальным эффектом. Оно позволяет размягчать ногтевую пластину. Препарат наносят на ночь под повязку. Утром ее снимают и остригают лишний участок ногтя.
Скобы и пластины
Скобы и пластины позволяют приподнять вросшую часть ногтя. Они не доставляют человеку дискомфорта, позволяют носить обувь без боли. Своим внешним видом такие устройства напоминают брекеты. Их должен устанавливать врач.
Хирургическое лечение
Существует несколько методов хирургического лечения вросшего ногтя:
Резекция края ногтя или всей пластины в целом. Операцию проводят с применением местного обезболивания. Если процесс не осложнился нагноением, то можно обойтись срезанием части ногтевой пластины. Когда присоединилась инфекция, ноготь удаляют целиком. Новая пластина отрастет спустя 3 месяца. Однако нельзя исключать, что случится повторное врастание ногтя в мягкие ткани. Чтобы этого не произошло нужно удалить грануляции и часть кожи с боковой стороны пальца. Это позволит не допустить контакта ногтя и мягких тканей.
Обработка лазером. Если ноготь врастает в валик на уровне кутикулы, то выполняют прижигание его вросшего края и ростовых клеток, после того как пораженная пластина будет удалена. Такая обработка позволяет исключить рецидив. Лазером воздействуют на ростовые клетки и на вросший ноготь, также убирают воспаленные ткани и грануляции. Лечение лазером является оптимальным методом борьбы с вросшим ногтем.
Радиоволновое удаление вросшего ногтя. Этот метод не оставляет после себя рубцов и шрамов, а вероятность рецидива минимальная. В ходе проведения процедуры удаляют сам вросший ноготь, а также его матрицу и ростковые клетки.
Уход за ногтем после операции. Когда ноготь был удален, мягкие ткани остаются без защиты, поэтому будут болеть. Восстановление довольно долгое и занимает около 30 дней. В это время нужно оберегать обработанный участок от проникновения в него инфекции.
Каждый день (первые 5 дней после операции) нужно обрабатывать ноготь антисептическими средствами (Перекись водорода, Хлоргексидин), а затем на него наносят антибактериальную мазь (Левомеколь, Офлоксин, Гентаксан). Палец перевязывают бинтом. Первые 5 дней повязку меняют каждый день, а затем через день.
Нога должна находиться в покое. Ее нужно беречь от травм и перегрузок. Если человек испытывает сильные боли, то необходим прием обезболивающих препаратов.
Больной палец нельзя пережимать, поэтому обувь нужно выбирать широкую и удобную.
Осложнения
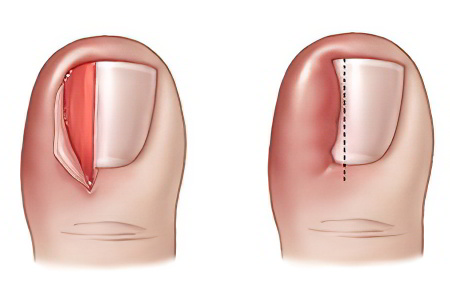
Осложнения, которые могут стать следствием игнорирования проблемы вросшего ногтя:
Лимфаденит и лимфангиит. В этом случае инфекция по лимфатическим сосудам достигает расположенных в непосредственной близости лимфатических узлов и приводит к их воспалению.
Абсцесс пальца. При этом его мягкие ткани гноятся и сильно отекают.
Остеомиелит. В этом случаев в процесс воспаления вовлекается костная ткань.
Гангрена пальца. Его ткани чернеют и отмирают, требуется ампутация пальца.
Профилактика
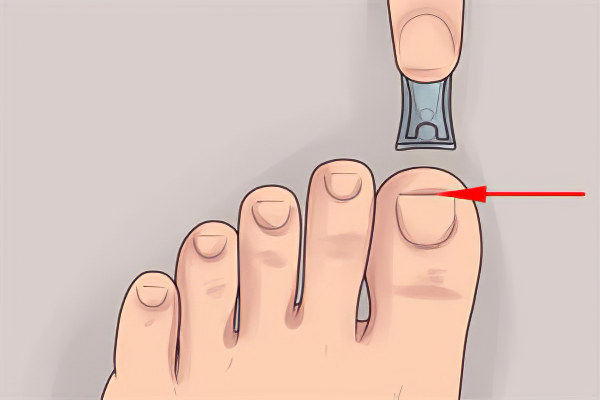
Чтобы не допустить врастания ногтя в мягкие ткани, нужно соблюдать следующие рекомендации:
Педикюр нужно делать правильно. Перед обработкой ногтей их распаривают. Стригут ногти по ровной линии, не закругляя края. Их нужно аккуратно обрабатывать, используя для этой цели мягкую пилочку. Слишком коротко ногти обрезать не следует, свободный край должен составлять не менее 2 мм. Если под ногтем скопилась грязь, то ее вычищают ватой, а не ножницами.
Если ногти врастают, то можно использовать специальную жидкость, например, GiGi No Bamp Topical Solution, Genwol med. Эти средства смягчают кожу, препятствуют ее ороговеванию, не дают ногтю врастать в мягкие ткани.
Не следует носить обувь, каблук которой превышает 4 см для женщин и 2 см для мужчин.
Если есть ортопедические нарушения, то нужно пользоваться стельками и правильной обувью.
Ноги нужно регулярно мыть, менять носки.
Важно избавляться от лишнего веса.
Если появились признаки грибка ногтей, то не следует затягивать с лечением.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник
