Воспаление паутинной оболочки головного мозга называются

Арахноидит относится к категории серозных воспалений, сопровождающихся замедлением оттока крови и увеличением проницаемости стенок капилляров. В результате такого воспаления жидкая часть крови проникает сквозь стенки в окружающие мягкие ткани и застаивается в них.
Отек вызывает незначительную боль и небольшое увеличение температуры, на функциях воспаленного органа сказывается умеренно.
Наибольшую опасность представляет стойкое значительное разрастание соединительной ткани при игнорировании болезни или отсутствии лечения. Последнее и является причиной сильных нарушений в работе органов.
Механизм заболевания
Арахноидит головного мозга или спинного – серозное воспаление особой структуры, расположенной между твердой верхней оболочкой и глубокой мягкой. Она имеет вид тонкой паутины, за что и получила название паутинная оболочка. Формируется структура соединительной тканью и образует с мягкой оболочкой мозга настолько тесную связь, что их рассматривают в совокупности.
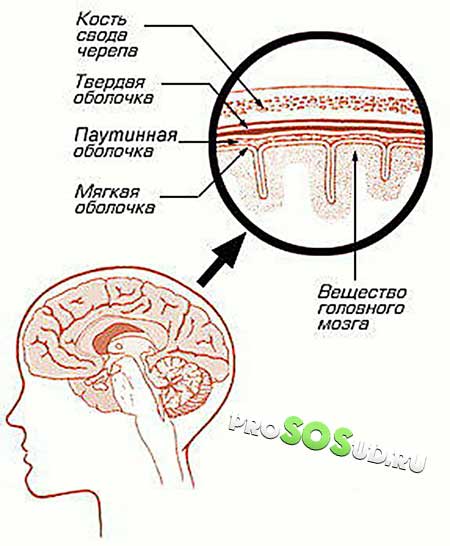
Паутинная оболочка отделяется от мягкой субарахноидальным пространством, содержащим спинномозговую жидкость. Здесь размещаются кровеносные сосуды, питающие структуру.
Благодаря такому строению воспаление паутинной оболочки никогда не бывает локальным и распространяется на всю систему. Инфекция попадает сюда через твердую или мягкую оболочку.
Воспаление при арахноидите выглядит как утолщение и помутнение оболочки. Между сосудами и паутинной структурой образуются спайки, что мешает циркуляции спинномозговой жидкости. Со временем формируются арахноидальные кисты.
Арахноидит вызывает повышение внутричерепного давления, что провоцирует формирование гидроцефалии по двум механизмам:
- недостаточный отток жидкости из желудочков мозга;
- затруднение всасывания спинномозговой жидкости через внешнюю оболочку.
Симптомы недуга
Представляют собой комбинацию признаков общемозгового расстройства с некоторыми симптомами, указывающими на основной участок повреждений.
При любой разновидности арахноидита наличествуют следующие расстройства:
- головная боль – как правило, наиболее интенсивна утром, может сопровождаться рвотой и тошнотой. Может носить локальный характер и появляться при усилиях – натуживании, попытке подпрыгнуть, неудачном движении, при котором под пятками оказывается твердая опора;
- головокружение;
- часто наблюдаются нарушения сна;
- отмечается раздражительность, нарушения работы памяти, общая слабость, беспокойство и прочее.
Так как паутинная оболочка воспаляется вся, то говорить о локализации заболевания нельзя. Под ограниченным арахноидитом подразумевают ярко выраженные грубые нарушения на каком-то участке на фоне общего воспаления.

Расположение очага недуга определяет следующие симптомы:
- конвекситальный арахноидит обеспечивает преобладание признаков раздражения мозга над нарушением функциональности. Выражается это в судорожных приступах, аналогичных эпилептическим;
- при расположении отека преимущественно в затылочной части падает зрение и слух. Наблюдается выпадение поля зрения, при этом состояние глазного дна указывает на неврит зрительного нерва;
- появляется чрезмерная чувствительность к переменам погоды, сопровождающаяся ознобом или обильным потоотделением. Порой наблюдается повышение веса, иногда жажда;
- арахноидит моста мозжечкового угла сопровождается приступообразной болью в затылке, грохочущим шумом в ушах и головокружением. При этом заметно нарушается равновесие;
- при арахноидите затылочной цистерны появляются симптомы повреждения лицевых нервов. Этот вид недуга развивается остро и сопровождается заметным повышением температуры.
Лечение заболевания проводится только после определения очага воспаления и оценки повреждений.
Причины недуга
Воспаление и дальнейшее образование арахноидальной кисты связаны с первичным повреждением, механического свойства или имеющего инфекционную природу. Однако во многих случаях первопричина воспаления и сейчас остается неизвестной.
Главными факторами называют следующие:
- острая или хроническая инфекция – пневмония, воспаление гайморовых пазух, ангина, менингит и прочее;
- хроническая интоксикация – алкогольное отравление, отравление свинцом и так далее;
- травмы – посттравматический церебральный арахноидит нередко является следствием ушибов позвоночника и черепно-мозговых травм, даже закрытых;
- изредка причиной оказываются нарушения в работе эндокринной системы.
Виды заболевания
При диагностике недуга используют несколько методов классификации, связанных с локализацией и течением болезни.
Течение воспаления
В большинстве случаев расстройство не ведет к появлению резких болей или повышению температуры, что затрудняет диагностику и оказывается причиной несвоевременного обращения к врачу. Но бывают и исключения.
.jpg)
- Острое течение – наблюдается, например, при арахноидите большой цистерны, сопровождается рвотой, увеличением температуры и сильной головной болью. Такое воспаление излечивается без последствий.
- Подострое – наблюдаемое чаще всего. При этом сочетаются неярко выраженные симптомы общего расстройства – головокружение, бессонница, слабость, и признаки подавления функциональности определенных участков мозга – нарушения слуха, зрения, равновесия и прочее.
- Хроническое – при игнорировании заболевания воспаление быстро переходит в хроническую стадию. При этом признаки общемозгового расстройства становятся все более устойчивыми, а симптомы, связанные с очагом недуга, постепенно усиливаются.
Локализация арахноидита
Все заболевания такого рода разделяют на две основные группы – церебральный арахноидит, то есть, воспаление паутинной оболочки головного мозга, и спинальный – воспаление оболочки спинного мозга. По локализации болезни головного мозга разделяют на конвекситальный и базальный.
Так как лечение предполагает воздействие в первую очередь на наиболее пораженные участки, то классификация, связанная с участком наибольших повреждений, более подробна.
- Церебральный арахноидит локализуется на основании, на выпуклой поверхности, также в заднечерепной ямке. Симптомы сочетают признаки общего расстройства и связанные с очагом воспаления.
- При конвекситальном арахноидите поражается поверхность больших полушарий и извилины. Так как эти области связаны с моторными и чувствительными функциями, то давление образовавшейся кисты ведет к нарушению чувствительности кожи: либо притуплению, либо к сильному обострению и болезненной реакции на действие холода и тепла. Раздражение на этих участках приводит к возникновению припадков по типу эпилептических.
- Слипчивый церебральный арахноидит диагностируется крайне тяжело. Ввиду отсутствия локализации симптомы наблюдаются только общие, а они присущи множеству заболеваний.
- Оптико-хиазмальный арахноидит относится к воспалениям основания. Наиболее характерным его признаком на фоне симптомов общемозговых является понижение зрения. Недуг развивается медленно, для него характерны поочередное поражение глаз: зрение падает из-за сдавливания зрительного нерва при формировании спаек. В диагностике этой формы недуга очень значимо обследование глазного дна и поля зрения. Есть зависимость степени нарушения с этапами болезни.
- Воспаление паутиной оболочки задней черепной ямки – распространения разновидность болезни. Для острой ее формы характерны увеличение внутричерепного давления, то есть, головная боль, рвота, тошнота. При подостром течении эти симптомы сглаживаются, а на первое место выдвигаются расстройства вестибулярного аппарата и синхронности движений. Пациент теряет равновесие при запрокидывании головы, например. При ходьбе движения ног не синхронизированы с движением и углом наклона торса, что формирует специфическую неровную походку.
Кистозный арахноидит в этой области имеет разные симптомы, что зависит от характера спаек. Если давление не повышается, то болезнь может длиться годами, проявляясь временной потерей синхронизации или постепенно ухудшающимся равновесием.
Худшее последствие арахноидита – тромбирование или резкая непроходимость на поврежденном участке, что может привести к обширным нарушениям циркуляции и ишемии головного мозга.
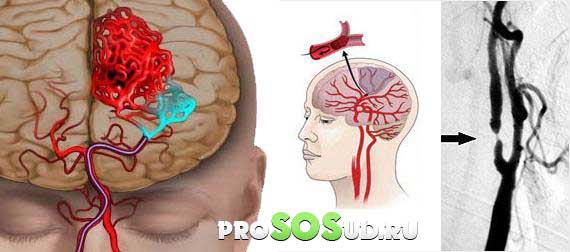
Ишемия головного мозга.
Спинальный арахноидит классифицируют по типу – кистозный, слипчивый и слипчиво-кистозный.
- Слипчивый часто протекает без каких-либо устойчивых признаков. Может быть отмечена межреберная невралгия, ишиас и тому подобное.
- Кистозный арахноидит провоцирует сильные боли в спине обычно с одной стороны, которые затем захватывает и вторую сторону. Движение затруднено.
- Кистозно-слипчивый арахноидит проявляется как потеря чувствительности кожи и затруднения в движениях. Течение болезни очень разнообразно и требует тщательной диагностики.
Диагностика недуга
Даже наиболее выраженные симптомы арахноидита – головокружение, приступы головной боли, сопровождаемые тошнотой и рвотой, зачастую не вызывают у пациентов достаточного беспокойства. Приступы случаются от 1 до 4 раз в месяц, и только самые тяжелые из них длятся достаточно долго, чтобы, наконец, заставить заболевшего обратить на себя внимание.
Так как признаки недуга совпадают с большим количеством других общемозговых расстройств, чтобы поставить верный диагноз необходимо прибегнуть к ряду исследовательских методов. Назначает их врач-невролог.
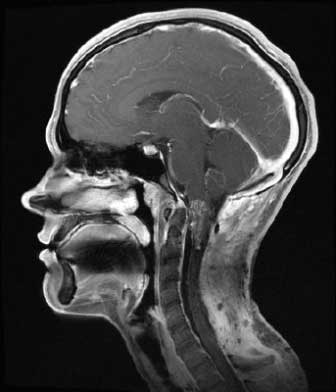
- Осмотр у офтальмолога – оптико-хиазмальный арахноидит относится к наиболее распространенным видам заболевания. У 50% пациентов с воспалением задней черепной ямки фиксируется застой в области зрительного нерва.
- МРТ – достоверность метода достигает 99%. МРТ позволяет установить степень изменения паутинной оболочки, зафиксировать расположение кисты, а также исключить другие болезни, имеющие сходные симптомы – опухоли, абсцессы.
- Рентгенография – с ее помощью выявляют внутричерепную гипертензию.
- Анализ крови – проводится обязательно, чтобы установить отсутствие или наличие инфекций, иммунодефицитных состояний и прочего. Таким образом определяют первопричину арахноидита.
Только после обследования специалист, и возможно не один, назначает соответствующее лечение. Курс, как правило, требует повторения через 4–5 месяцев.
Лечение
Лечение воспаления мозговой оболочки осуществляется в несколько этапов.
- В первую очередь необходимо устранить первичное заболевание – синусит, менингит. Применяют для этого антибиотики, антигистаминные средства и десенсибилизирующие – димедрол, например, или диазолин.
- На втором этапе назначают рассасывающие средства, помогающие нормализовать внутричерепное давление и улучшить метаболизм мозга. Это могут быть биологические стимуляторы и йодистые препараты – йодид калия. В виде инъекций применяют лидазу и пирогенал.
- Используются противоотечные и мочегонные лекарства – фурасемид, глицерин, препятствующие накоплению жидкости.
- Если наблюдаются судорожные припадки назначают противоэпилептические препараты.
При кистозно-слипчивом арахноидите, если циркуляция спинномозговой жидкости сильно затруднена и консервативное лечение не дает результатов проводят нейрохирургические операции по устранению спаек и кисты.
Арахноидит вполне успешно лечиться и при своевременном обращении к врачу, особенно на стадии острого воспаления исчезает без последствий. В отношении жизни прогноз практически всегда благоприятный. При переходе недуга в хроническое состояние с частыми рецидивами ухудшается трудоспособность, что требует перевода на более легкую работу.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
Арахноидит – это серозное (негнойное) воспаление паутинной оболочки спинного или головного мозга.
Паутинная оболочка представляет собой тонкую выстилку из соединительной ткани, располагающуюся между наружной твердой и внутренней мягкой мозговыми оболочками. Между паутинной и мягкой оболочками в подпаутинном (субарахноидальном) пространстве содержится ликвор – спинномозговая жидкость, которая поддерживает постоянство внутренней среды мозга, предохраняет его от травмирования и обеспечивает физиологичное протекание обменных процессов.
При арахноидите паутинная оболочка утолщается, теряет прозрачность, приобретает белесовато-серый цвет. Между ней и мягкой оболочкой образуются спайки и кисты, нарушающие движение ликвора в подпаутинном пространстве. Ограничение циркуляции спинномозговой жидкости приводит к повышению внутричерепного давления, смещению и увеличению желудочков мозга.
 Арахноидит – серозное воспаление паутинной оболочки головного или спинного мозга
Арахноидит – серозное воспаление паутинной оболочки головного или спинного мозга
Паутинная оболочка не обладает собственными кровеносными сосудами, поэтому ее изолированное воспаление формально невозможно; воспалительный процесс – следствие перехода патологии с соседних оболочек. В связи с этим в последнее время правомерность использования термина «арахноидит» в практической медицине подвергается сомнению: некоторые авторы предлагают рассматривать арахноидит как разновидность серозного менингита.
Синоним: лептоменингит, слипчивая менингопатия.
Причины и факторы риска
Арахноидит относится к полиэтиологическим заболеваниям, то есть способным появляться под действием разных факторов.
Ведущая роль в развитии арахноидита отводится аутоиммунным (аутоаллергическим) реакциям в отношении клеток мягкой мозговой оболочки, сосудистых сплетений и ткани, выстилающей желудочки головного мозга, возникающим самостоятельно или в результате воспалительных процессов.
Наиболее часто арахноидит развивается в результате следующих заболеваний:
- острые инфекции (грипп, корь, скарлатина и т. п.);
- ревматизм;
- тонзиллит (воспаление миндалин);
- воспаление придаточных пазух носа (гайморит, фронтит, этмоидит);
- воспаление среднего уха;
- воспаление тканей или оболочек головного мозга (менингит, энцефалит).
Факторы риска:
- перенесенные травмы (посттравматический арахноидит);
- хронические интоксикации (алкоголем, солями тяжелых металлов);
- воздействие профессиональных вредностей;
- хронические воспалительные процессы ЛОР-органов;
- тяжелый физический труд в неблагоприятных климатических условиях.
При прогрессирующем кризовом течении арахноидита, эпилептических припадках, прогрессирующих нарушениях зрения, больные признаются инвалидами I–III группы в зависимости от тяжести состояния.
Заболевание, как правило, развивается в молодом возрасте (до 40 лет), чаще у детей и лиц, подвергающихся воздействию факторов риска. Мужчины болеют в 2 раза чаще женщин. У 10-15% пациентов выяснить причину заболевания не представляется возможным.
Формы заболевания
В зависимости от причинного фактора арахноидит бывает:
- истинным (аутоиммунным);
- резидуальным (вторичным), возникающим как осложнение перенесенных заболеваний.
По вовлечению отдела ЦНС:
- церебральным (вовлечен головной мозг);
- спинальным (вовлечен спинной мозг).
По преимущественной локализации воспалительного процесса в головном мозге:
- конвекситальным (на выпуклой поверхности полушарий головного мозга);
- базилярным, или базальным (оптико-хиазмальным либо интерпедункулярным);
- задней черепной ямки (мостомозжечкового угла или большой цистерны).
По характеру течения:
- подострым;
- хроническим.
По распространенности арахноидит может быть разлитым и ограниченным.
По патоморфологическим характеристикам:
- слипчивым;
- кистозным;
- слипчиво-кистозным.
Симптомы
Арахноидит протекает, как правило, подостро, с переходом в хроническую форму.
Проявления заболевания формируются из общемозговых и локальных симптомов, представленных в различных соотношениях в зависимости от локализации воспалительного процесса.
В основе развития общемозговых симптомов находятся явления внутричерепной гипертензии и воспаления внутренней оболочки желудочков головного мозга:
- головная боль распирающего характера, чаще в утренние часы, болезненность при движении глазных яблок, физическом напряжении, кашле, может сопровождаться приступами тошноты;
- эпизоды головокружения;
- шум, звон в ушах;
- непереносимость воздействия чрезмерных раздражителей (яркого света, громких звуков);
- метеочувствительность.
 При арахноидите возникают сильные распирающие головные боли в утренние часы
При арахноидите возникают сильные распирающие головные боли в утренние часы
Для арахноидита характерны ликвородинамические кризы (остро возникающие нарушения циркуляции спинномозговой жидкости), которые проявляются усилением общемозговых симптомов. В зависимости от частоты различают кризы редкие (1 раз в месяц или реже), средней частоты (2–4 раза в месяц), частые (еженедельно, иногда несколько раз в неделю). По степени тяжести ликвородинамические кризы варьируют от легких до тяжелых.
Локальные проявления арахноидита специфичны для конкретной локализации патологического процесса.
При арахноидите паутинная оболочка мозга утолщается, теряет прозрачность, приобретает белесовато-серый цвет.
Очаговые симптомы конвекситального воспаления:
- дрожание и напряжение в конечностях;
- изменение походки;
- ограничение подвижности в отдельной конечности или половине тела;
- снижение чувствительности;
- эпилептические и джексоновские припадки.
Локальная симптоматика базилярного арахноидита (наиболее часто встречается оптико-хиазмальный арахноидит):
- появление посторонних изображений перед глазами;
- прогрессирующее снижение остроты зрения (чаще – двустороннее, длительностью до полугода);
- концентрическое (реже – битемпоральное) выпадение полей зрения;
- одно- или двусторонние центральные скотомы.
Локальные симптомы поражения паутинной оболочки в области задней черепной ямки:
- неустойчивость и шаткость походки;
- невозможность производить сочетанные синхронные движения;
- утрата способности быстро совершать противоположные движения (сгибание и разгибание, поворот внутрь и кнаружи);
- неустойчивость в позе Ромберга;
- дрожание глазных яблок;
- нарушение пальценосовой пробы;
- парезы черепных нервов (чаще – отводящего, лицевого, слухового и языкоглоточного).
 Шаткость и неустойчивость походки возникает при арахноидите задней черепной ямки
Шаткость и неустойчивость походки возникает при арахноидите задней черепной ямки
Помимо специфических симптомов заболевания, значительной выраженности достигают проявления астенического синдрома:
- немотивированная общая слабость;
- нарушение режима «сон – бодрствование» (сонливость днем и бессонница в ночные часы);
- ухудшение памяти, снижение концентрации внимания;
- снижение работоспособности;
- повышенная утомляемость;
- эмоциональная лабильность.
Читайте также:
5 приемов «аэробики для мозга»
6 наиболее распространенных мифов о человеческом мозге
6 секретов запоминания и забывания
Диагностика
Воспаление паутинной оболочки мозга диагностируют, сопоставляя клиническую картину заболевания и данные дополнительных исследований:
- обзорной рентгенограммы черепа (признаки внутричерепной гипертензии);
- электроэнцефалографии (изменение биоэлектрических показателей);
- исследования цереброспинальной жидкости (умеренно повышенное количество лимфоцитов, иногда небольшая белково-клеточная диссоциация, вытекание жидкости под повышенным давлением);
- томографии (компьютерной или магнитно-резонансной) головного мозга (расширение субарахноидального пространства, желудочков и цистерн мозга, иногда кисты в подоболочечном пространстве, спаечный и атрофический процессы при отсутствии очаговых изменений в веществе мозга).
 Для диагностики арахноидита проводят рентгенограмму черепа, КТ, МРТ
Для диагностики арахноидита проводят рентгенограмму черепа, КТ, МРТ
Арахноидит, как правило, развивается в молодом возрасте (до 40 лет), чаще у детей и лиц, подвергающихся воздействию факторов риска. Мужчины болеют в 2 раза чаще женщин.
Лечение
Комплексная терапия арахноидита включает:
- антибактериальные средства для устранения источника инфицирования (отита, тонзиллита, синусита и т. п.);
- десенсибилизирующие и антигистаминные препараты;
- рассасывающие средства;
- ноотропные препараты;
- метаболиты;
- средства, снижающие внутричерепное давление (диуретики);
- противосудорожные препараты (в случае необходимости);
- симптоматическую терапию (по показаниям).
Возможные осложнения и последствия
Арахноидит может иметь следующие грозные осложнения:
- стойкая гидроцефалия;
- прогрессирующее ухудшение зрения, вплоть до полной потери;
- эпилептические припадки;
- параличи, парезы;
- мозжечковые нарушения.
Ограничение циркуляции спинномозговой жидкости при арахноидите приводит к повышению внутричерепного давления, смещению и увеличению желудочков мозга.
Прогноз
Прогноз в отношении жизни обычно благоприятный.
Прогноз в отношении трудовой деятельности неблагоприятен при прогрессирующем кризовом течении, эпилептических припадках, прогрессирующих нарушениях зрения. Больные признаются инвалидами I–III группы в зависимости от тяжести состояния.
Пациентам с арахноидитом противопоказаны работа в неблагоприятных метеорологических условиях, в шумных помещениях, в контакте с токсичными веществами и в условиях измененного атмосферного давления, а также труд, связанный с постоянной вибрацией и изменениями положения головы.
Профилактика
В целях профилактики необходимы:
- своевременная санация очагов хронической инфекции (кариозных зубов, хронических синуситов, тонзиллитов и т. п.);
- полноценное долечивание инфекционно-воспалительных заболеваний;
- контроль функционального состояния структур головного мозга после перенесенных черепно-мозговых травм.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
