Воспаление печени после родов

Добрый день, подскажите пож-та, может быть кто то сталкивался с ситуацией?после родов возникли проблемы с печенью, во время и до беременности сдавала анализы и делала узи органов брюшной полости было все окей, после родов начались какие то приступы особенно после жирной пищи, анализы на печеночные показатели зашкаливают, на узи печень увеличена и желчный деформирован, кормлю грудью, поэтому лечиться не могу, сижу на строгой диете, может у кого то было подобное?
У меня тоже были проблемы с печенью, правда и во время беременности. Пила хофитол, очень помог, а через 3-4 месяца после родов все восстановилось. Ну и диета, конечно:( Обратитесь к врачу, лично я хофитол во время всей беременности пила, потом малышу с 1месячного возраста его прописывали, не думаю, что при лактации он противопоказан.
✿ Продвинутая мама Подпишись, Здравствуйте, у меня после родов, тоже были приступы, очень долго немогла понять, что со мной присходит, стала обследоваться…. , с желудком было всё в порядке, с печенью тоже, а вот в желчном пузыре обнаружили камушки, да при чем так много, треть желчного были закупорены, так это и вызывало приступы особенно после еды, минут так через 20-30, пришлось оперираваться, т.к. 2,5 месяца есть вообще немогла, похудела на 38 кг. А печеночные показатели тоже зашкаливали в сотни раз.
у меня у старшей дочери двойной перегиб желчного пузыря и когда очередной раз пошли на прием ко врачу (я была с пузякой) она мне сказала, что после родов у женщин у каждой 3 происходит загиб желчного либо камни. Чаще всего причина токсикоз. У меня тоже бывают приступы тошноты , но тк кормлю грудь сппасаюсь тем, что завариваю себе сушеную рябину и добавляю в чай. А теперь младшая родилась тоже с перегибом, но в одном месте.
У меня тоже камни в желчном нашли во время беременности. Еле доходила. Потом пришлось оперировать все равно(
Да, у меня тоже так было. Началось после родов. Сделали узи. Тоже нашли камни в желчном пузыре. Прооперировали. Сейчас все хорошо. Желаю вам здоровья и берегите себя.
И у меня нашли камни после беременности… Но я в этот момент забеременела опять(( не знаю что будет дальше
Нужно узи желчного. Мне в мае удалили. И тоже после вторых родов. Терпеть было не реально, хоть и кормила грудью. Пока лежала в больнице ребенок был 4 дня на смеси. Молоко сохранила. Потом продолжили ГВ!
Все лекарства можно проверить на совместимость с гв на сайте е-лактация. То что написанно в анотации не значит, что лекарство действительно не совместимо. Возможно можно кормить с какими-то ограничениями ( например через несколько часов после приема лекарства), что с определенного возраста ребенка вобще без проблем.
Вовремя беременности появились болезненные приступы, думала желудок, но нет, как оказалось в желчном очень много камушков. Родила приступы были все чаще и через 4 месяца пришлось удалять желчный.
Артишока экстракт пила во время беременности и иногда после. Помогало. У меня врожденная дискенизия желчевыводящих путей.
Еще помогает грейпфрут, редис, черная смородина, овсянка, сладкий перец, помидоры, огурец, лимон, конечно, их при ГВ первые месяцы не покушать…
Людмила, пейте морковный сок по утрам собственного приготовления вместо первого завтрака курсами. 10 дней пьем 10 дней отдыхаем. 175мл. а если к нему добавить 175мл молока подогретого вообще класс!
Галина, смешать молоко и сок? А молоко пастеризованное или из под коровы?
Людмила, молоко любое только не кипятить а подогреть 60-75град. все соединить и пить глотками 2 часа ничего не кушать
Людмила, спасибо не надо или позднее. забыла предупредить если в результате появятся боль или ваши камешки начнут шевелится не пугайтесь значит прцесс пошел. камни будут дробиться в песочик и выходить. воздержитесь от жирного соленого и копченого или в меру
Девушки, подскажите, что может быть, 3-й день тошнит, от еды любой тяжесть в желудке, голова болит и кружится. 2 дня ем овсянку и обезжиренный творог, а в первый день вообще подняться не могла: спина и живот болели. Сейчас выходные, поэтому пока ни врача, ни анализов. Кормлю грудью, поэтому страшно ложиться в стационар, если вдруг…
Дд! Скорее всего проблема не с печенью, а желчным пузырем. Холецистит иначе) он лечится и во время беременности и во время лактаций. Просто лечение индивидуальное, потому что нужно оценить печеночные пробы и застой в желчном. Пэтому только к врачу, никакого самолечения, и как можно раньше. Удачи Вам
Кормите грудью и сидите на диете.Вам надо кушать желчегонное и все пройдет
Источник
Содержание статьи:
Расстройства пищеварительного тракта характерны для женщин после родов. Многие кормящие мамы жалуются на запоры, боль в желудке, изжогу, тошноту, метеоризм и т. д. Почему возникают проблемы после родов с ЖКТ, жёлчным пузырём и печенью? Как лечить расстройства пищеварения кормящим мамам? Об этом мы расскажем в данной статье.
Проблемы с ЖКТ после родов
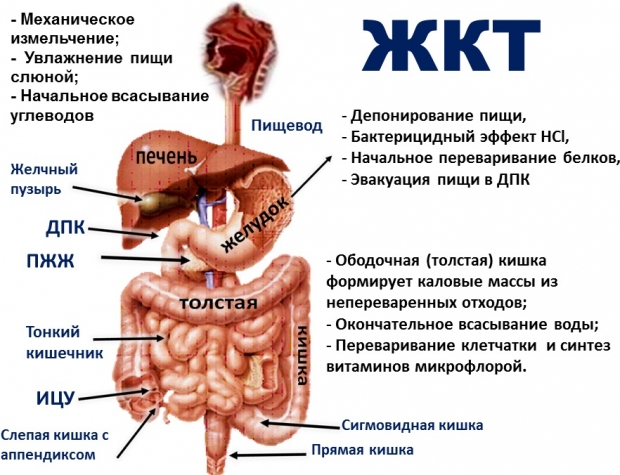
У многих женщин проблемы с пищеварительным трактом появляются ещё во время беременности. Это объясняется тем, что репродуктивные органы близко расположены к кишечнику. Из-за постоянного давления увеличенной матки нарушается кровообращение органов ЖКТ.
Нарушения гормонального фона, расстройства сна, изменение в рационе и образе жизни влияют на качество пищеварения. Проблемы с ЖКТ после родов только увеличиваются. Нарушения дефекации (запор и понос), гастрит, геморрой – это наиболее распространенные нарушения, которые беспокоят кормящих мам.
Причины нарушения работы ЖКТ после родов
Проблемы с пищеварением после родов возникают по следующим причинам:
• Нарушение функциональности кишечника. Увеличенная матка сдавливает кишечник, нарушает кровоснабжение и перистальтику органа. Восстановление деятельности кишечника происходит через несколько недель после родов.
• Ослабление мышц малого таза и кишечника. Вследствие беременности и родов происходит перерастяжение мускулатуры малого таза и кишечника, из-за чего нарушается функциональность последнего. Через некоторое время после родов состояние кишечника восстанавливается, но для этого кормящая мать должна соблюдать некоторые правила.
• Гормональный сбой. Расстройства желудочно-кишечного тракта могут возникать вследствие гормональных нарушений после родов. Гормоны регулируют работу организма, а поэтому при нарушении их выработки возникают расстройства пищеварения.
• Геморрой. Часто функциональность кишечника нарушается вследствие геморроя. Если заболевание возникало у женщины ещё во время беременности, то после родов оно сильно обостряется. Как следствие появляются болезненные ощущения во время дефекации.
• Слабые мышцы живота. Запор может возникнуть из-за ослабления мускулатуры пресса.
• Разрывы и швы. Иногда во время родов возникают разрывы, на которые накладывают швы. Разрывы провоцируют спазм всех близлежащих тканей и органов. Из-за этого затрудняется дефекация, и возникает боль в кишечнике.
• Роды через кесарево сечение. Во время операции используют спинномозговую анестезию, которая негативно влияет на работу пищеварительного тракта. Эта проблема имеет невралгический характер, проходит самостоятельно через некоторое время после родов.
• Антибактериальные препараты. Из-за приёма антибиотиков нарушается естественная бактериальная флора кишечника.
Существует ещё много причин возникновения диспепсии (расстройства пищеварения). Работа ЖКТ после родов может нарушаться из-за хронического воспаления пищеварительных органов, переедания, употребления некачественных, жирных, копчёных продуктов. Органы пищеварения не в состоянии справляться со своей работой, как следствие возникают разнообразные нарушения.
Проблемы с желчным пузырем после родов
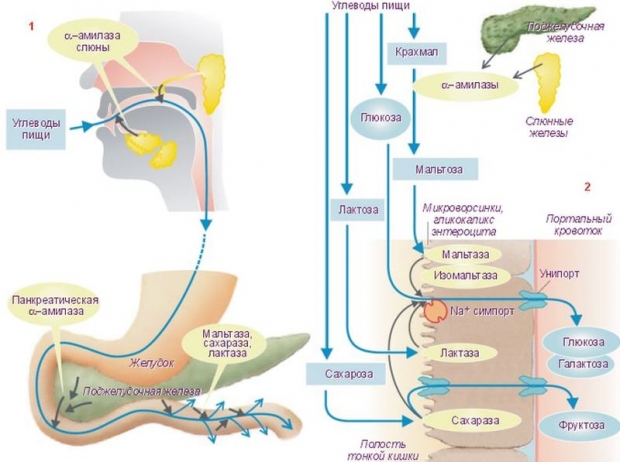
пищеварительные ферменты
Очень часто после родов нарушается процессы пищеварения и всасывания. Так проявляются самые распространённые патологии пищеварительного тракта. Эти симптомы могут указывать на проблемы с жёлчным пузырём после родов. Расстройства пищеварения могут возникать из-за недостатка ферментов, которые вырабатывает жёлчный пузырь.
Чтобы восполнить недостаток пищеварительных энзимов, лактирующей женщине рекомендуется принимать ферментные препараты: Панкреатин, Креон, Вестал и т. д. Перед применением – проконсультируйтесь с врачом. В составе медикаментов ферменты из поджелудочной железы животных, которые расщепляют белки, жиры, углеводы и нормализуют пищеварение.
Часто ферментная недостаточность сопровождается дисфункцией других пищеварительных органов (печень, желчевыводящие пути). По этой причине в состав ферментных препаратов входят вспомогательные вещества, которые нормализуют всасывание, выделение желчи и т. д. К подобным лекарственным средствам относят Фестал, Панзинорм Форте.
Активность ферментов в составе лекарственных средств отличается. В препарате Мезим Форте содержатся наиболее деликатные энзимы, которые корректируют деятельность поджелудочной железы. Этот медикамент не противопоказан беременным и лактирующим женщинам.
Проблемы с желудком после родов
Изжога

Ещё одни признак, который указывает на расстройство пищеварения – это изжога. Во время приступа ощущается жгучая боль в области груди, которая часто поднимается до глотки. Изжога возникает из-за заброса содержимого желудка обратно в пищевод.
Чтобы устранить проблему используют антацидные препараты, которые защищают слизистую желудка от действия соляной кислоты и желчи. Антациды разделяют на 2 вида:
• Всасывающиеся – быстро проявляют эффективность, терапевтический эффект длится не долго. Нейтрализуют соляную кислоту и вырабатывают углекислый газ, из-за чего возникает метеоризм и отрыжка. Кроме того, углекислый газ может спровоцировать повторное выделение соляной кислоты.
• Не всасывающиеся – это препараты местного действия, терапевтический эффект которых длиться в течение длительного времени. Во время нейтрализации соляной кислоты углекислый газ не образуется. Некоторые не всасывающиеся антациды обладают абсорбирующим эффектом, поглощают токсины.
Врачи часто назначают лактирующим женщинам для устранения изжоги не всасывающиеся антациды: Маалокс, Фосфалюгель, Альмагель.
Язвенная болезнь
К распространённым патологиям ЖКТ относят язвенную болезнь, во время которой слизистая желудка или 12-перстной кишки покрывается язвами. Для лечения язвы у лактирующих женщин используют гастропротекторы – лекарственные средства, которые повышают резистентность слизистой желудка и 12-перстной кишки по отношению различным раздражающим веществам. Кормящим мамам разрешено принимать Сукральфат и Мизопростол. Эти препараты улучшают микроциркуляцию в слизистых, нейтрализуют соляную кислоту, увеличивают объём вырабатываемой слизи.
В любом случае, при появлении проблем с желудком после родов, в первую очередь необходимо проконсультироваться с гастроэнтерологом.
Проблемы с кишечником после родов
Метеоризм
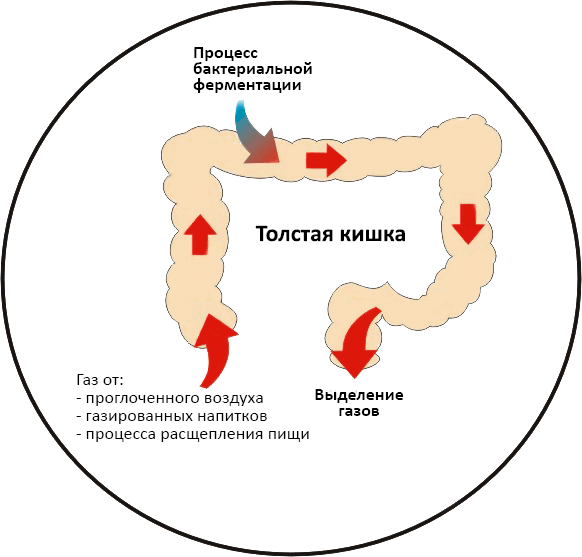
Повышенное газообразование возникает после употребления картофеля, молока, чёрного хлеба или овощей. Метеоризм после родов может возникать из-за снижения тонуса мускулатуры кишечника, который не в состоянии всасывать газы. Сопровождается этот недуг тяжестью, распиранием, болью в животе, отрыжкой и т. д.
Для устранения симптомов метеоризма используют травяные отвары: ромашка, фенхель или укроп, тмин и т. д. Они способствуют расслаблению гладких мышц, восстанавливают моторику кишечника и ускоряют отхождение газов. Лекарственные отвары можно комбинировать.
Врачи назначают лактирующим женщинам следующие препараты для устранения признаков метеоризма: Эспумизан, Саб Симплекс.
Запор
Затруднённая дефекация после родов сопровождается рядом неприятных симптомов: слабость, головная боль, нервная возбудимость, расстройства сна, снижение аппетита и т. д. Все эти явления возникают из-за скопления в организме токсинов.
Чтобы устранить запор после родов рекомендуется использовать препараты на основе натуральных растений. Для этих целей используют ревень, крушину, сена, сабур, масло аниса, касторку, сок алоэ и т. д. Растительные компоненты размягчают каловые массы, улучшают моторику и ускоряют продвижение содержимого кишечника.
Для лечения запора женщинам после родов назначают Регулакс, Мукофальк, а также солевые слабительные.
Нарушения микрофлоры кишечника
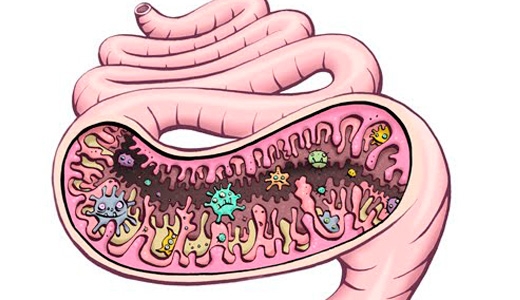
Список проблем с кишечником после родов можно продолжить дисбактериозом, который часто возникает в результате приёма антибактериальных препаратов. Естественная бактериальная флора человека состоит из огромного количества микроорганизмов. Эти бактерии ускоряют пищеварение, вырабатывают полезные вещества и защищают кишечник от воздействия болезнетворных микроорганизмов.
В результате нарушения нормальной бактериальной флоры организм не может усваивать полезные вещества, возникают расстройства пищеварения, в кишечнике активно размножаются вредоносные бактерии. Дисбактериоз провоцирует различные воспалительные реакции в организме, ослабление иммунитета, повышается риск инфекционных заболеваний. Чтобы восстановить нормальную бактериальную флору после родов рекомендуется принимать препараты, которые содержат бифидобактерии (Бифидумбактерин).
Проблемы с печенью после родов
Вследствие воспалительных процессов в печени и жёлчном пузыре нарушается выработка, и меняется состав желчи. Проблемы с печенью после родов провоцируют диспепсию – это функциональное расстройство пищеварения, во время которого возникает изжога, отрыжка и тошнота. Необходимо улучшить работу жёлчного пузыря, нормализовать его моторику, усилить желчеобразование. Для этих целей кормящим мамам назначают препараты, которые стимулируют сокращение жёлчного пузыря и расслабляют его мышечную оболочку (например, Магнезия).
Чтобы восстановить работу ЖКТ после родов соблюдайте следующие правила:
• Нормализуйте рацион питания.
• Употребляйте не менее 2 л фильтрованной воды без газа за день.
• Выполняйте физические упражнения.
• Принимайте препараты для восстановления естественной бактериальной флоры после приёма антибиотиков.
• Избегайте стрессов.
• Употребляйте кисломолочную продукцию.
• Включайте в рацион продукты богатые на клетчатку.
Восстановление работы ЖКТ после родов требует вашего участия. Однако перед приёмом любых медикаментов – проконсультируйтесь с врачом. Помните, самолечение опасно не только для вас, но и для вашего ребёнка.
Дата: 10.12.2016
Источник
Гепатоз беременных – тяжелое невоспалительное состояние, спровоцированное внешними и внутренними факторами. Заболевание сопровождается обменными нарушениями, дистрофией печеночных клеток – гепатоцитов. Клинические проявления напрямую зависят от природы возникновения болезни, но общим признаком является печеночная недостаточность различной степени выраженности. Дистрофия печени или гепатоз у женщин при вынашивании плода встречается в 10-13% клинических случаев. В группе риска женщины с избыточной массой тела, отсутствием пищевой дисциплины, наследственной предрасположенностью, алкоголизмом в анамнезе.
Жировой гепатоз – серьезное состояние для женщины и плода
Механизм возникновения у беременных
Беременность дает колоссальную нагрузку на все органы и системы женского организма. Гепатоз у беременных женщин может формироваться на любой стадии гестации, но характерные признаки свойственны для III триместра вынашивания плода. Именно завершающие недели беременности сопровождаются особой нагрузкой на внутренние органы, которая способна спровоцировать нарушение функционирования органов гепатобилиарной системы.
Правильная работа гепатоцитов поддерживается особыми ферментами, которые участвуют в метаболизме жирных кислот. Если ферментативная активность нарушена, то жиры начинают скапливаться внутри печеночных тканей, приводя к жировому гепатозу.
По статистике, распространенность заболевания составляет 1 случай на 12 тыс. родов. Другими словами, клиницисты перинатальных центров и роддомов встречаются с такими случаями 1-2 раза в 3-5 лет. Несмотря на современное оборудование и информативную диагностику, смертность женщин остается высокой и достигает 25-30%. Неутешительные прогнозы обоснованы сложностью ранней диагностики: женщины в период беременности списывают первые слабые симптомы на общее состояние.
Первый случай был зарегистрирован еще в 1857 году при жизни беременной женщины, который завершился летальным исходом. Несколько сотен лет назад летальность женщин достигала 100%.
Основные типы
При гепатозе печени гепатоциты прекращают выполнять свои функции в полном объеме, что способствует развитию печеночной недостаточности. Выделяют несколько типов патологического состояния:
- Холестатический. Распространенный тип, при котором дистрофические изменения гепатоцитов возникают на клеточном уровне, провоцируют стойкое нарушение метаболизма. Основная причина – гормональная нестабильность во время беременности.
- Жировой. Типичное разрушение печени, механизм которого обусловлен замещением здоровых клеток печени жировой тканью. Пусковым механизмом считается ожирение, злоупотребление спиртными напитками, нарушение ферментации и усвоения жирных кислот в результате почечной недостаточности, эндокринных расстройств.
Последняя ситуация часто проявляется агрессивным течением. Острый печеночный гепатоз представляет особую опасность для жизни женщины и плода.
Этапы острого состояния
Стремительное развитие болезни происходит в несколько основных этапов:
- Преджелтушная стадия характерна для III триместра беременности, сопровождается общим недомоганием, тошнотой, зудом. Женщин беспокоит изжога, жжение в пищеводе. Симптомы не устраняются антацидными и обезболивающими препаратами.
- Желтушная. Развивается через 1-1,5 недели после преджелтушной стадии. Симптомы усиливаются, присоединяется рвота с примесью крови, мутной слизи. Периодическая изжога приобретает постоянный характер.
- Терминальная стадия. Характеризуется развитием печеночной недостаточности за счет ожирения печени. Последняя стадия сопровождается обильной рвотой, образованием язвенно-эрозивных очагов в пищеводе, желудочно-кишечном тракте.
При тяжелом течении болезни беременным женщинам требуется экстренная госпитализация с преждевременным родоразрешением. Если беременность только спровоцировала изменения в печени, орган незначительно изменен в размерах или не изменен, сохраняет свои функции, то женщину наблюдают в палате патологии беременных до самых родов.
Гепатоз беременных тяжело отражается на здоровье женщины и будущего ребенка
Женский организм отличается гиперчувствительностью к эстрогену – женскому половому гормону, который резко увеличивается при беременности. Гормональная чувствительность приводит к холестазу – нарушению оттока желчи. В этих условиях риск внутриутробной гибели плода возрастает в разы.
Признаки и проявления
Симптомы отражают стадию развития патологического процесса, зависят от возраста женщины, наличия многоплодной беременности, акушерского анамнеза. Начальные стадии болезни не проявляются выражено, симптомы совпадают с обычными при нормальном течении беременности: изжогой, рвотой, слабостью, сонливостью. Из-за этого женщины редко жалуются на свое состояние при обращении к врачу. Тогда же появляются первые тянущие ощущения в правом боку.
По мере развития болезни женщины предъявляют жалобы при затруднении сглатывания и болях при прохождении пищевого комка по пищеводу. При терминальной стадии гепатоза обильную рвоту с кровью вызывает даже теплая вода.
Желтушный синдром сочетается с портально-гипертензионным синдромом, осложняется кровоизлияниями на кожных покровах, внутри гепатобилиарной системы. В составе крови уровень щелочной фосфатазы увеличивается в 10-12 раз, повышается билирубин, показатели АСТ, АЛТ. В общем анализе крови отмечаются признаки железодефицитной анемии, лейкоцитоз и тромбоцитопения.
Гепатоцитарная дистрофия при гепатозах провоцирует помутнение сознания, которое быстро восстанавливается. Состояние отлично от того, что происходит при гепатитах. Заболевание длится до 8 недель.
Гибель женщины наступает из-за обильных кровотечений, преждевременной отслойки плаценты. Чтобы предупредить опасные для жизни последствия, проводят экстренное родоразрешение.
Диагностика
Диагностика гепатоза у беременных женщин включает следующие мероприятия:
- врачебный осмотр;
- выслушивание сердцебиения ребенка;
- ультразвуковое исследование печени и органов брюшной полости;
- гастроскопию при болезненной изжоге.
Ключевое значение в диагностике гепатозов остается за анализом крови. Важными критериями оценки патологии являются показатели уровня лейкоцитов, билирубина, щелочной фосфатазы, АЛТ и АСТ, глюкозы, мочевой кислоты. На почечную недостаточность может указывать повышение уровня креатинина, мочевины.
Во время беременности возможности инструментальной диагностики ограничены из-за рисков для плода, поэтому при удачном разрешении беременности женщину с жировым гепатозом обследуют после родов. При необходимости проводят биопсию печени. По результатам гистологии отмечают резкое увеличение количества поврежденных гепатоцитов.
Гепатоз беременных дифференцируют от вирусных гепатитов, цирроза печени, печеночной недостаточности иного генеза. Обязательно исключают острые воспаления органов гепатобилиарной системы.
Потенциальные риски
Холестатический гепатоз не несет угрозу жизни, однако значительно влияет на состояние ребенка и женщины
Риск развития осложнений индивидуален, зависит от множественных критериев. Гепатоз до сих пор является угрожающим жизни состоянием для беременной и будущего ребенка. Помимо смертельной угрозы существуют и другие осложнения:
- хроническая гипоксия плода и связанные с этим неблагоприятные последствия;
- риск выкидыша и преждевременных родов;
- фетоплацентарная недостаточность;
- чрезмерное обвитие пуповиной;
- труднокупируемые послеродовые кровотечения.
Гепатоз печени матери трудно переносится будущим ребенком. Тяжелое кислородное голодание плода приводит к необратимым последствиям для его здоровья, грозит ранней глубокой инвалидизацией. При раннем родовспоможении ребенка помещают в инкубатор для дальнейшего выхаживания под наблюдением неонатологов.
Лечебная тактика
Лечение определяется формой гепатоза. Если тяжелое состояние женщины вызвано серьезным поражением печени, то вне зависимости от срока гестации проводят экстренное родоразрешение. В этих условиях идет речь о спасении жизни роженицы.
Учитывая, что гепатоз по холестатическому типу менее выражен, не приводит к осложнениям, угрожающим жизни, врачи рекомендуют только наблюдение женщины. Если медикаментозное лечение оправдано, то назначаются следующие виды препаратов:
- гепатопротекторы;
- антиоксиданты;
- антацидные средства;
- средства для улучшения плацентарного кровообращения.
При необходимости назначается плазмаферез – процедура по очищению крови от токсинов, метаболитов, тяжелых металлов. Обязательно назначают фолиевую кислоту, витамины группы В.
Изменение рациона
Ни одна терапия не принесет успеха в лечении, если женщина не будет соблюдать лечебный рацион питания. Диета при гепатозах направлена на снижение влияния агрессивного пищевого фактора, уменьшение пищеварительной и печеночной нагрузки. В лечебной диете существует ряд принципиальных требований:
- исключение любых диет для похудения, голодания;
- увеличение объема белков;
- снижение количества соли, жиров, углеводов;
- потребление блюд оптимального температурного режима;
- приготовление путем варки, тушения, запекания;
- прием пищи дробный по 5-6 подходов в день, порции объемом не более 250 мл.
Диета предписывает исключение солений, консервов, копченостей, фастфуда, пряностей, острых и кислых приправ. Рацион следует наполнить свежими овощами, фруктами. Объем потребляемой в сутки жидкости при отсутствии отеков – 1,5-2 л.
Прогноз при гепатозе сильно варьирует, зависит от течения, симптомов и стремительности патологического процесса. При прогрессирующем течении прогноз всегда серьезный, заболевание требует незамедлительного врачебного вмешательства.
Читайте также: гестоз у беременных
Источник
