Воспаление плечевого сплетения симптомы

Плечевой плексит – поражение плечевого нервного сплетения, проявляющееся болевым синдромом в сочетании с двигательной, сенсорной и вегетативной дисфункцией верхней конечности и плечевого пояса. Клиническая картина варьирует в зависимости от уровня поражения сплетения и его генеза. Диагностика осуществляется неврологом совместно с другими специалистами, она может потребовать проведения электромио- или электронейрографии, УЗИ, рентгенографии, КТ или МРТ плечевого сустава и области сплетения, исследования биохимии крови, уровня С-реактивного белка и РФ. Вылечить плечевой плексит и полностью восстановить функцию сплетения возможно лишь в течение первого года, при условии устранения причины заболевания, проведения адекватной и комплексной терапии и реабилитации.
Общие сведения
Плечевое сплетение сформировано ветвями нижних шейных спинномозговых нервов С5-С8 и первого грудного корешка Th1. Нервы, исходящие из плечевого сплетения, иннервируют кожу и мышцы плечевого пояса и всей верхней конечности. Клиническая неврология различает тотальное поражение сплетения – паралич Керера, поражение только верхней его части (С5-С8) – проксимальный паралич Дюшена-Эрба и поражение только нижней части (С8-Th1) – дистальный паралич Дежерин-Клюмпке.
В зависимости от этиологии плечевой плексит классифицируется как посттравматический, инфекционный, токсический, компрессионно-ишемический, дисметаболический, аутоиммунный. Среди плекситов другой локализации (шейный плексит, пояснично-крестцовый плексит) плечевой плексит является наиболее часто встречающимся. Широкое распространение и полиэтиологичность заболевания обуславливает его актуальность как для неврологов, так и для специалистов в области травматологии- ортопедии, акушерства и гинекологии, ревматологии, токсикологии.
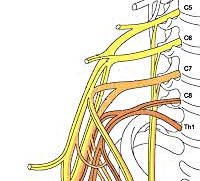
Плечевой плексит
Причины возникновения
Среди факторов, обуславливающих плечевой плексит, наиболее распространены травмы. Повреждение сплетения возможно при переломе ключицы, вывихе плеча (в т. ч. привычном вывихе), растяжении связок или повреждении сухожилий плечевого сустава, ушибе плеча, резаных, колотых или огнестрельных ранениях области плечевого сплетения. Зачастую плечевой плексит возникает на фоне хронической микротравматизации сплетения, например, при работе с вибрирующим инструментом, использовании костылей. В акушерской практике общеизвестен акушерский паралич Дюшена-Эрба, являющийся следствием родовой травмы.
Второе место по распространенности занимает плечевой плексит компрессионно-ишемического генеза, возникающий при сдавлении волокон сплетения. Подобное может произойти при длительном нахождении руки в неудобном положении (во время крепкого сна, у постельных больных), при сдавлении сплетения аневризмой подключичной артерии, опухолью, посттравматической гематомой, увеличенными лимфатическими узлами, добавочным шейным ребром, при раке Панкоста.
Плечевой плексит инфекционной этиологии возможен на фоне туберкулеза, бруцеллеза, герпетической инфекции, цитомегалии, сифилиса, после перенесенного гриппа, ангины. Дисметаболический плечевой плексит может иметь место при сахарном диабете, диспротеинемии, подагре и т. п. обменных заболеваниях. Не исключено ятрогенное повреждение плечевого сплетения при различных оперативных вмешательствах в области его расположения.
Симптомы
Плечевой плексит манифестирует болевым синдромом – плексалгией, носящей стреляющий, ноющий, сверлящий, ломящий характер. Боль локализуется в области ключицы, плеча и распространяется на всю верхнюю конечность. Усиление болевых ощущений наблюдается в ночное время, провоцируется движениями в плечевом суставе и руке. Затем к плексалгии присоединяется и прогрессирует мышечная слабость в верхней конечности.
Для паралича Дюшена-Эрба типичны гипотония и снижение силы в мышцах проксимальных отделов руки, приводящие к затруднению движений в плечевом суставе, отведения и поднятия руки (особенно при необходимости удержания в ней груза), сгибания ее в локтевом суставе. Паралич Дежерин-Клюмпке, напротив, сопровождается слабостью мышц дистальных отделов верхней конечности, что клинически проявляется затруднением выполнения движений кистью или удержания в ней различных предметов. В результате пациент не может удерживать чашку, полноценно использовать столовые приборы, застегнуть пуговицы, открыть ключом дверь и т. п.
Двигательные расстройства сопровождаются снижением или выпадением локтевого и карпорадиального рефлексов. Сенсорные нарушения в виде гипестезии затрагивают латеральный край плеча и предплечья при проксимальном параличе, внутреннюю область плеча, предплечья и кисть – при дистальном параличе. При поражении симпатических волокон, входящих в нижнюю часть плечевого сплетения, одним из проявлений паралича Дежерин-Клюмпке может выступать симптом Горнера (птоз, расширение зрачка и энофтальм).
Кроме двигательных и сенсорных нарушений, плечевой плексит сопровождается трофическими расстройствами, развивающимися вследствие дисфункции периферических вегетативных волокон. Отмечается пастозность и мраморность верхней конечности, повышенная потливость или ангидроз, чрезмерная истонченность и сухость кожи, повышенная ломкость ногтей. Кожа пораженной конечности легко травмируется, раны длительно не заживают.
Зачастую наблюдается частичное поражение плечевого сплетения с возникновением либо проксимального паралича Дюшена-Эрба, либо дистального паралича Дежерин-Клюмпке. Более редко отмечается тотальный плечевой плексит, включающий в себя клинику обоих перечисленных параличей. В исключительных случаях плексит носит двусторонний характер, что более типично для поражений инфекционного, дисметаболического или токсического генеза.
Диагностика
Установить диагноз «плечевой плексит» невролог может по данным анамнеза, жалобам и результатам осмотра, подтвержденным электронейрографическим исследованием, а при его отсутствии – электромиографией. Важно отличать плексит от невралгии плечевого сплетения. Последняя, как правило, манифестирует после переохлаждения, проявляется плексалгией и парестезиями, не сопровождается двигательными нарушениями. Кроме того, плечевой плексит следует дифференцировать с полиневропатией, мононевропатиями нервов руки (невропатией серединного нерва, невропатией локтевого нерва и невропатией лучевого нерва), патологией плечевого сустава (артритом, бурситом, артрозом), плечелопаточным периартритом, радикулитом.
С целью дифференциальной диагностики и установления этиологии плексита при необходимости проводится консультация травматолога, ортопеда, ревматолога, онколога, инфекциониста; УЗИ плечевого сустава, рентгенография или КТ плечевого сустава, МРТ области плечевого сплетения, рентгенография легких, исследование уровня сахара крови, биохимический анализ крови, определение РФ и С-реактивного белка, пр. обследования.
Лечение
Дифференцированная терапия определяется генезом плексита. По показаниям проводится антибиотикотерапия, противовирусное лечение, иммобилизация травмированного плечевого сустава, удаление гематомы или опухоли, дезинтоксикация, коррекция нарушений обмена. В отдельных случаях (чаще при акушерском параличе) требуется совместное с нейрохирургом решение вопроса о целесообразности хирургического вмешательства – пластики нервных стволов сплетения.
Общим направлением в лечении выступает вазоактивная и метаболическая терапия, обеспечивающая улучшенное питание, а значит и скорейшее восстановление нервных волокон. Пациенты, имеющие плечевой плексит, получают пентоксифиллин, комплексные препараты витаминов группы В, никотиновую к-ту, АТФ. На улучшение трофики пораженного сплетения направлены и некоторые физиопроцедуры – электрофорез, грязелечение, тепловые процедуры, массаж.
Немаловажное значение отводится симптоматической терапии, включающей купирование плексалгии. Пациентам назначают НПВП (диклофенак, метамизол натрия и др.), лечебные блокады с новокаином, ультрафонофорез гидрокортизона, УВЧ, рефлексотерапию. Для поддержки мышц, улучшения кровообращения и профилактики контрактур суставов пораженной руки рекомендован специальный комплекс ЛФК и массаж верхней конечности. В восстановительном периоде проводятся повторные курсы нейрометаболической терапии и массажа, непрерывно осуществляется ЛФК с постепенным наращиванием нагрузки.
Прогноз и профилактика
Своевременное начало лечения, успешное устранение причинного триггера (гематомы, опухоли, травмы, инфекции и пр.), адекватная восстановительная терапия обычно способствуют полному восстановлению функции нервов пораженного сплетения. При запоздалом начале терапии и невозможности полностью устранить влияние причинного фактора плечевой плексит имеет не очень благоприятный в плане выздоровления прогноз. С течением времени в мышцах и тканях происходят необратимые изменения, вызванные их недостаточной иннервацией; формируются мышечные атрофии, контрактуры суставов. Поскольку наиболее часто поражается ведущая рука, пациент теряет не только свои профессиональные возможности, но и способности к самообслуживанию.
К мерам, позволяющим предотвратить плечевой плексит, относят профилактику травматизма, адекватный выбор способа родоразрешения и профессиональное ведение родов, соблюдение операционных техник, своевременное лечение травм, инфекционных и аутоиммунных заболеваний, коррекцию дисметаболических нарушений. Повысить устойчивость нервных тканей к различным неблагоприятным воздействиям помогает соблюдение нормального режима, оздоравливающие физические нагрузки, правильное питание.
Источник

Дата публикации: 07.04.2019
Дата проверки статьи: 19.05.2020
Неврит плечевого нерва – воспалительное заболевание, развивающееся в области плеча и затрагивающее нервную ткань. Важно дифференцировать неврит от невралгии. В первом случае воспаление локализуется в самое нервной ткани, а во втором он распространяется на ткани, окружающие нерв. При появлении боли и других неприятных симптомов в районе плеча следует обратиться к врачу и пройти полное обследование.
Неврит развивается на фоне следующих причин:
- инфекционные заболевания;
- переохлаждение;
- травмы плеча;
- шейный остеохондроз;
- вирусные заболевания;
- воспаление связок при растяжении;
- опухоли шеи, подмышечной впадины, плеча.
Также на появление неврита плечевого нерва могут повлиять эндокринные нарушения и возрастные изменения. Другими причинами патологии врачи называют неудачную инъекцию, неудачное положение во время сна, перелом лучевой кости и длительное наложение жгута.
Основной симптом неврита плечевого нерва – спазм мышц. Он происходит непроизвольно, возникает периодически или беспокоит пациента постоянно, напоминает подергивания верхней части руки. В первые дни спазм мышц не вызывает особого дискомфорта и человек не обращает на него внимания. Позже образуется отек мышечной ткани, приводящий к сдавливанию нервных окончаний. Это считается причиной болевой синдрома.
Боль при неврите бывает тупой или острой, ноющей или жгучей. Тупые боли пациент ощущает постоянно, а острые возникают приступами.
Постепенно признаки патологии распространяются на всю верхнюю конечность. К болям нередко присоединяется слабость и лихорадка. Больной ощущает частичное онемение и скованность. Дополнительно может наблюдаться покраснение или побледнение кожи, повышенное потоотделение. Нарушение кровообращения вызывает ухудшение обмена веществ, что провоцирует выпадение волос, ломкость ногтей и сухость кожных покровов.
Врачи выделяют 3 вида неврита плечевого нерва:
- Верхний. Поражение охватывает надключичную зону и верхние стволы плечевого сплетения. Человек ощущает внезапную боль, усиливающуюся при движении, ослабление мышц плеча или паралич, сложности при движении плечом, снижение чувствительности плеча и предплечья.
- Нижний. Повреждается подключичная зона и нижние стволы плечевого сплетения. Для патологии характерна боль на внутренней поверхности руки, потеря мышечной силы, нарушение мелкой моторики, снижение чувствительности на внутренней зоне предплечья и в районе кисти, синдром Горнера.
- Тотальный. Сопровождается симптомами верхнего и нижнего неврита.
Диагностика
Диагноз основывается на жалобах пациента и явных неврологических симптомах. Для подтверждения диагноза проводят электронейромиографию, ультразвуковое исследование, рентгенографию или магнитно-резонансную томографию костей плечевого сустава.
К какому врачу обратиться
При появлении боли и дискомфорта в области плеча следует обратиться к терапевту. Он выдаст направление к невропатологу.
Лечение неврита плечевого нерва
Курс лечения направлен на снятие болевого синдрома. С этой целью используют обезболивающие препараты и анальгетики. Затем необходимо устранить воспалительный процесс. С этой целью назначают нестероидные противовоспалительные препараты. Ускорить процесс восстановления помогут витамины группы B. Они повышают деятельность нервных клеток. Для нормализации эмоционального фона используются антидепрессанты. Острая стадия патологии длится не более 14 дней.
В первые дни для снижения отечности невропатолог назначает мочегонные препараты умеренного действия. При необходимости возможно использование лонгеты для правильной фиксации поврежденной конечности в отведенном положении. Снять спазм мышц можно с помощью антиконвульсантов.
Во время лечения болевые ощущения могут не стихать, поэтому пероральные препараты следует заменить противовоспалительными и обезболивающими мазями на основе змеиного и пчелиного яда. В дальнейшем используют мази согревающего действия. Они усиливают микроциркуляцию и нормализуют деятельность мышечных волокон. Согревающие мази врач разрешает применять только в том случае, если выраженная отечность отсутствует, иначе можно ухудшить положение. Полезно на пораженные места делать компрессы с оливковым маслом и настойкой прополиса, принимать теплые ванны с добавлением отваров ромашки, шалфея и коры дуба.
После снятия острой стадии неврита полезно выполнять физиопроцедуры, иглоукалывание, гирудотерапия, криотерапия, массаж и электрофорез. Врач может назначить парафиновые обертывания, озокеритолечение, радоновые ванны и лечебную гимнастику. Больному рекомендуется санаторно-курортное лечение.
Гимнастика противопоказана при сильном болевом синдроме и общем тяжелом состоянии. В самом начале следует выполнять щадящие движения. Постепенно нагрузку можно увеличивать. Пораженной рукой необходимо делать пассивные движения, а второй рукой – активные. При ослабленных мышцах подбираются облегченные упражнения. Некоторые упражнения следует выполнять в теплой воде. Заниматься гимнастикой нужно несколько раз в день. Когда конечность восстановится, необходимо включить в комплекс упражнения с мячом, эспандерами или гимнастической палкой.
Если у пациента диагностирована атрофия нерва и он не может нормально двигать рукой, то требуется оперативное вмешательство. В ходе операции врач замещает утраченные нервы здоровыми. Они берутся из голени больного и других частей тела.
Во время лечения важно придерживаться правильного питания. Врачи рекомендуют употреблять фрукты, капусту, лук, морковь и другие овощи. Противовоспалительным эффектом обладает гранатовый сок и ананас. Если неврит вызван инфекционным заболеванием, необходимо включить в рацион болгарский перец, цитрусовые и зелень. К вредным продуктам, от которых лучше отказаться, относится фаст-фуд и магазинная выпечка.
Если патология задела один или два участка нерва, то она может привести к нарушению чувствительности на всю жизнь. При поражении нервного сплетения и отсутствии лечения у больного развивается паралич верхней конечности. В запущенных случаях болевой синдром затрагивает лопатку и часть грудной клетки. Избавиться от него крайне сложно, поэтому потребуются новокаиновые блокады.
Для предотвращения неврита плечевого нерва соблюдайте ряд правил:
- регулярно занимайтесь физкультурой;
- сбалансированно питайтесь;
- посещайте бассейн;
- своевременно лечите эндокринные заболевания;
- избегайте травм шеи и плеч.
Отзывы пациентов
Точность диагностики и качественное обслуживание – главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Дата публикации 29 мая 2018Обновлено 25 января 2021
Определение болезни. Причины заболевания
Плексит (или плексопатия) – патология ветвей нервного сплетения неспецифического воспалительного характера.
Это заболевание часто путают с невралгией. Их существенное различие заключается в том, что при невралгии страдают ткани, окружающие нерв, а при плексите воспаляется именно само нервное сплетение и отдельные его части.
Краткое содержание статьи – в видео:
Болезнь может возникнуть в любом возрасте, но чаще всего она появляется в период 20-60 лет.
В большинстве случаев данный вид заболевания носит односторонний характер, однако может быть и двухсторонним. Двухсторонняя форма плексита крайне тяжело поддаётся лечению: сопровождается слабостью в поражённых конечностях, мучительными болями и требует длительного курса реабилитации.
Обычно плексопатия является вторичным или сопутствующим заболеванием. Она возникает в связи с заболеваниями, граничащими с корешками и сплетениями тканей:
- поражения суставов и позвонков (спондилоартриты и спондилоартрозы, остеохондроз, смещение дисков, спондилит, опухоли, травматические поражения позвоночника, ключицы, плечевого сустава, аневризма подключичной артерии и т. д.);
- врождённые деформации и аномалии позвоночника (добавочное ребро, синостозы позвонков и другие).
Поражение отдельных петель сплетения также вызывается заболеваниями плечевого сустава (артрит и периартрит воспалительного или деформирующего характера).[1]
К другим причинам возникновения плексита относятся:
- повреждения во время родов при неправильном прохождении плода через родовые пути;[1]
- компрессионное (ишемическое) сдавливание плечевого сплетения во время наркотического или алкогольного сна на одном боку, приводящее к серьёзному повреждению нервно-сосудистого пучка. Подобное поражение случается и при психотических расстройствах, неправильно наложенной мобилизующей повязке на плечо и руку и неудобных костылях;
- увеличение лимфатических узлов инфекционной или злокачественной природы;
- туберкулёз, герпес, грипп, цитомегаловирус, алкоголь и суррогаты алкоголя, тяжёлые металлы, соли ртути, мышьяк, свинец и т. п.;[5]
- нарушения метаболизма (подагра, гипертиреоз, сахарный диабет);
- постоянное переохлаждение.
Воспалиться может любое нервное сплетение, однако чаще всего возникает шейный и плечевой плексит. В данной статье по большей части речь пойдёт о шейно-плечевом плексите, так как он является самым распространённым видом данного воспаления.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы плексита
Поражение корешков и нервного сплетения приводит к появлению боли. Вследствие грубых нарушений нервных волокон возникает потеря чувствительности и ограничение движений поражённой части тела.
Локализация боли и проявление других симптомов зависят от того, какие корешки и отдельные петли сплетения поражены и в каком количестве.
При поражениях верхних шейных корешков (С1-С4) наблюдаются боли в районе распространения затылочных, ушных, диафрагмальных нервов. Боли в лопаточной области, плечевом поясе и верхней конечности говорят о поражении нижних шейных и верхних грудных корешков. Болевые ощущения в районе крестца, поясницы, бедра, ягодицы с иррадиацией в паховую зону свидетельствуют о повреждении поясничных и крестцовых корешков.
Довольно часто при поражениях шейных и грудных корешков боли локализуются в шее, в области лопатки и распространяются по всей руке или по ходу кожного нерва.[8][10]
Боли могут быть спонтанными или возникать при движениях. Они носят тупой характер, однако чаще бывают острыми, жгучими и стреляющими. В большинстве случаев они усиливаются по ночам. Болевые ощущения могут распространяться на другие части тела.
Движение руки (её подъём, отведение, сгибание/разгибание кисти) усиливает боль при шейно-плечевом плексите. Болезненным также бывает наклон головы назад, в стороны, а также в поражённую сторону (корешковая локализация), или в противоположную (локализация в сплетении).
Наличие болей создает вынужденное положение тела.[9] Голова наклонена слегка вниз или в противоположную болям сторону, рука чаще принимает пронаторное и сгибательное положение предплечья.
Болевые точки обнаруживаются в паравертебральной области, над и под ключицей, при давлении на лучевой нерв в том месте, где он огибает плечевую кость, давлении на сплетение в подмышечной ямке, точки в локтевом сгибе, по средней линии внутренней поверхности предплечья, на ладонной поверхности, а также в ягодичной и паховой области, на поверхности бедра и наружной поверхности голени.
При корешковой локализации плексита возникает симптом Нери. Он проявляется в том, что движения шейного отдела вызывают боль в поясничном отделе, а также происходит отдача в лопатку и руку.
Болям иногда сопутствуют парестезии в виде онемения. Объективное расстройство чувствительности как правило отсутствует, реже оно выражается гиперестезией (повышением чувствительности) или лёгкой гипестезией (потерей чувствительности).
Изменения со стороны рефлексов обычно не возникают. Собственная возбудимость мышц нередко повышена. Наблюдаются также фасцикулярные подёргивания (сокращения) мышц при их растягивании или поколачивании.
При длительном течении болезни может развиться диффузное похудание мышц руки и плечевого пояса с дряблостью мускулатуры. При этом сухожильные и глубокие рефлексы могут быть сниженными.
При грыжах шейных дисков поражению подвергаются корешки С6 или С7. Боли в таких случаях распространяются не только по руке, но иррадиируют в шею, затылок, иногда в лобную область и в соответствующую сторону груди. Боли усиливаются от наклона головы в больную сторону, нагрузка на наклоненную голову вызывает боль в пальцах руки. Кроме головных болей с локализацией в затылке и с иррадиацией в висок и лицо отмечаются головокружения в виде дурноты, чувства неуверенности или истинные вестибулярные головокружения, слуховые расстройства (шум и боль в ушах), зрительные расстройства (чувство тяжести и давления на глазное яблоко, утомление аккомодации – способности чётко видеть). При задних смещениях диска могут возникнуть симптомы спинальной компрессии с развитием частичного или полного спинального блока.[9]
При плексите иногда могут возникать патологии распределения крови. Это проявляется в покраснении или синюшности, а также в отёке конечности и снижении её температуры. В отдельных случаях наблюдается нарушение потливости. Реже возникает опоясывающий герпес.[7]
Патогенез плексита
При плексите происходит частичное или полное повреждение нервного сплетения. Во время частичного повреждения происходит травмирование отдельных стволов, пучков и ветвей нервов. Полное повреждение нервной ткани встречается достаточно редко.
Механизм возникновения плексита различен. Грубые повреждения нервных элементов возможны при прорастании или сдавлении их опухолью или разрушенным позвонком, эпидуральных и интрадуральных процессах, иногда при смещении диска.
Образование плексита провоцирует токсические, обменные и сосудистые изменения.
В зависимости от места поражения корешков нарушаются функции различных групп мышц:[6]
- повреждение шейных корешков С3-С4 ведёт к поражению мышцы диафрагмы;
- повреждение корешков С5-С6 приводит к параличу Дюшена – Эрба, а также к поражению группы мышц (дельтовидной, передней плечевой, ключевидно-плечевой, большой грудной, бицепса, супенатора, над- и подключичной мышцы, подлопаточной, ромбовидной и большой зубчатой);
- повреждение корешка С7 парализует мышцы, иннервируемые лучевым нервом, за исключением длинного супинатора, частично трёхглавой мышцы, разгибателя и длинной приводящей мышцы большого пальца;[6]
- повреждение корешков С8-T1 провоцирует поражение мышц кисти (за исключением тех, которые иннервируются лучевым нервом), поражение симпатической ветви, в результате чего возникает симптом Бернара – Горнера – сужение зрачка, глазной щели и западание глазного яблока.[7][8][10]
- тотальное повреждение шейно-плечевого сплетения парализует всю верхнюю конечность и мышцы плечевого пояса.
Процесс возникновения плексита делится на несколько стадий:
- невралгическую (характерно преобладание болевого синдрома – плексалгии; в момент движения боль резко усиливается);
- паралитическую (к болевым ощущениям присоединяется паралич или ослабление мышц, снижаются глубокие рефлексы, нарушается чувствительность, возникает отёчность. Всё это происходит в связи с выпадением функции нервов).
Классификация и стадии развития плексита
По месту локализации выделяют следующие плекситы:
- шейные;
- плечевые;
- поясничные;
- крестцовые;
- копчиковые (встречаются редко).
По причине возникновения плекситы делятся на:
- травматические или родовые;
- посттравматические;
- инфекционные;
- компрессионно-ишемические;
- токсические;
- интоксикационные;
- метаболические;
- аллергические.
В зависимости от степени распространённости воспалительного процесса плексопатия бывает:
- односторонней;
- двусторонней.
Осложнения плексита
Если плексит не лечить, то процесс заболевания может осложниться:
- возникновением полного или частичного паралича части тела;
- слабостью (парезами) в руках и ногах;
- нарушением чувствительнсоти;
- потерей физической активности;
- атрофическими изменениями мышц;[4]
- увеличением и болезненностью регионарных лимфоузлов;
- сужением зрачка и углублением глазного яблока (синдром Бернара-Горнера);[4]
- образованием хронической формы заболевания.
Все эти осложнения могут привести не только к потери работоспособности, но и к инвалидизации.
Диагностика плексита
Обследование пациента с подозрением на плексит проводится при помощи рентгенографии поражённого участка, компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования, поверхностной нейромиографии и анализа крови.
В частности использование нейромиографии необходимо для оценки состояния нервной системы и процесса передачи нервных импульсов.
Установить нахождение поражённых нервных корешков и сплетений (топический диагноз) не так просто. На корешковую локализацию плексита указывают такие признаки, как симптом Нери, симптом Бернара-Горнера, возникновение боли при наклоне головы назад и в сторону поражения, круговых движениях головы и нагрузке на голову. В таком случае плексопатия чаще бывает односторонней.
Дифференциальная диагностика
При проведении диагностики важно отличить плексит от других заболеваний со схожими симптомами, таких как:
- радикулит различной локализации;
- сирингомиелия – заболевание, при котором образуются полости в спинном мозге;
- заболевания плечевого сустава и суставной сумки;
- заболевания внутренних органов и другие.
Сирингомиелия довольно часто сопровождается болями в шее, лопаточной области, руке. Иногда эти болевые ощущения являются чуть ли не единственным симптомом заболевания или же сопровождаются с трудом уловимым расстройством чувствительности в границах, далеко заходящих за пределы шейных сегментов. В связи с этим заболевание часто путают с плекситом, что приводит к долгому безрезультатному лечению от плексопатии.[2]
Характерными симптомами сирингомиелии являются глубокие ломящие или жгучие боли, иногда переходящие в ощущение чего-то горячего, обжигающего. Боли непостоянные: возникают и исчезают без видимых на то причин. Нередко зона болей распространяется на лицо в околоушной области, на лоб, спину или боковую поверхность грудной клетки.[3]
Заболевания плечевого сустава или суставной сумки также сопровождаются иррадиирущими (распространяющимися) болями, близкими по характеру и локализации к болевому синдрому при плексите. Наиболее болезнены из них калькулёзные бурситы – воспаления суставной сумки.
Отличительные признаки бурсита – рефлекторная неподвижность сустава, болевые точки на суставе (которые отсутствуют при плексите). Также облегчить диагностику поможет рентгенография сустава. Аналогичные иррадиирующие боли могут возникнуть при заболеваниях костей верхних конечностей (периостит, остеомиелит, туберкулёз и другие).
Заболевания внутренних органов (лёгких, сердца, аорты) могут сопровождаться нехарактерными и кратковременными болями. Поэтому в большинстве случаев данные виды заболеваний редко принимаются во внимание при диагностике. Исключением является стенокардия, которая иногда проявляется болями в руке и лопаточной области. Однако эти боли проходят от приёма нитроглицерина и валидола.
Также болевой синдром при плексопатии весьма схож с:
- инфекционным эпидуритом (локализуется в костном и спинномозговом каналах);
- ограниченным лептоменингитом (обычно в процесс вовлекаются корешки);
- экстрадуральные (возникающие в позвоночном канале) и экстрамедуллярные (локализующиеся около спинного мозга) опухоли.
В редких случаях при поражениях головного мозга (зрительного бугра) могут возникать боли в руке и плече. Однако они не столько интенсивны, сколько имеют неприятную эмоциональную окраску и сопровождаются мучительными парестезиями (покалывание, ощущение холода, мурашки). Боли резко усиливаются от импульсов, исходящих из мышц, даже от малейших движений конечности.[9]
От того, на какой стадии заболевания проведена диагностика, зависит сложность терапии и восстановления пациента. Поэтому при появлении первых симптомов плексита важно как можно скорее обратиться к специалисту.
Лечение плексита
Лечение плексита в первую очередь должно быть направлено на устранение причины возникновения заболевания:
- при образовании плексопатии в связи с травмированием травматолог-ортопед проводит операцию по восстановлению целостности кости;
- при остеохондрозе назначается применение хондропротекторов;
- при нарушениях метаболического процесса показаны эндокринные препараты;
- при опухолях, аневризмах и образованиях дополнительных рёбер проводится операция по их удалению;
- при инфицировании или интоксикации показано применение антибактериальных, антивирусных и дезинтоксикационных препаратов.
Терапия плексопатии является комплексной и решает следующие задачи:
- устраняет болевой синдром;
- улучшает кровообращение и питание тканей в зоне поражения;
- нормализует работу нервных сплетений и возобновляет функционирование поражённых частей тела.
Для устранения отдельных симптомов плексита показано применение:
- обезболивающих – новокаиновых блокад, анальгина, аспизола, оксадола;
- нестероидных противовоспалительных средств (НПВС) – диклофенака, нимесулида, индометацина;
- стероидных противовоспалительных препаратов – преднизалона, дексаметазона, дипроспана;[6]
- витаминов – нейромультивита, скополамина, нейровитана, мильгаммы, аевита, витаминов группы А, В, С, Е;
- антихолинэстеразных средств, улучшающих проведение нервных импульсов – прозерина, калимина, инвалина;
- противоотёчных веществ – манита, мочевины;
- трофических препаратов – никотиновой кислоты, калия оротата, неробола, лидазы;
- средств для улучшения микроциркуляции – трентала, компламина;
- хондропротекторов – хондроитинсульфата, глюкозамин сульфата, гиалуроновой кислоты.
Помимо перечисленных препаратов избавиться от симптомов плексопатии можно при помощи:
- физиопроцедур – ультразвука с гидрокартизоном, электрофореза с новокаином, магнитотерапии, озокерита;
- массажа при затихании острого воспалительного процесса;
- лечебной гимнастики;
- рефлексотерапии (иглоукалывания), лазеротерапии, бальнеотерапии (лечения минеральными водами), криотерапии (локального воздействия низких температур);
- народного лечения.
Физеотерапия
Использование ультразвуковой и лазерной терапии инфракрасного типа позволит ускорить восстановление поражённой ткани.
К нейростимулирующим процедурам, улучшающим состояние нервных тканей, относят нейроэлектростимуляцию и стимуляцию биорегулируемого типа.
Применение электроаналгезии импульсами короткого типа и лекарственного электрофореза способствует снижению болевого синдрома, а назначение УВЧ-терапии предотвратит скопление жидкости в суставе и суставной сумке.[5]
Прогноз. Профилактика
Прогноз лечения плексита и вероятность возникновения осложнений зависят от своевременного обращения к врачу. Поэтому при появлении первых признаков данного заболевания (например, боли в плече) нужно как можно скорее пройти необходимые обследования, чтобы исключить или же подтвердить наличие плексита.[5]
Основными методами профилактики плексопатии являются:
- ежедневные упражнения и умеренная физическая нагрузка (сведение и разведение лопаток, круговые движения руками, подъём и опускание плеч);
- массаж;
- плавание;
- аквааэробика, оздоровительная гимнастика.
Данные методы необходимо также использовать и после терапии плексита. Это позволит избежать рецидива заболевания:
- упражнения помогут улучшить кровоток и обмен веществ в повреждённом участке, восстановят силы и эластичность мышц, которые были атрофированы;
- массаж уменьшает и устраняет болевые ощущения, улучшает кровоток и проходимость нервных стволов, восстанавливает чувствительность тканей; курс массажа можно проводить самостоятельно, но только после первых сеансов профессионального массажа;
- плавание способствует устранению возможных рецидивов воспаления, а также снимает эмоциональное напряжение и стресс;
- аквааэробика оказывает положительное влияние на сухожилия и суставы, не давая им окостенеть.
При захвате и перекладывании мелких предметов, таких как бусины, горошины и гайки, восстанавливается мелкая моторика пальцев.
Во избежание появления плексита важно следить за тем, чтобы организм не переохлаждался и не подвергался тяжёлым физическим нагрузкам.
Источник
