Воспаление плюснефаланговых суставов стопы
Нижние конечности на протяжении всей жизни выдерживают всевозможные нагрузки. Ведь помимо того, что масса всего тела опирается на ноги, человек все время куда-то ходит, бегает, ездит на велосипеде и т.д. Стопа занимает ведущую роль в опорно-двигательной системе человека. Ее основная задача – поддерживать тело в вертикальном положении и обеспечивать его свободное передвижение.
Выдерживать постоянные нагрузки позволяет особенное строение стопы, которое подразумевает крепкие связки, развитую мускулатуру и здоровые суставы. Но, к сожалению, артрит плюснефалангового сустава становится проблемой для многих людей. Данное заболевание лишает стопу подвижности, что ощутимо снижает качество жизни.
Причины появления
Анатомия стопы выглядит таким образом:
- Предплюсна – трубчатые кости, соединяющие кости лодыжки и плюсны.
- Плюсна – пять более мелких костей, расположенных между предплюсной и пальцами.
- Фаланговые кости пальцев ног – самые мелкие косточки стопы.
Доктора отмечают: воспалительные процессы суставных тканей стоп – явление довольно распространенное, не щадящее пациентов любой возрастной категории. Воспалиться могут как суставы плюсны, так и плюснефаланговые или мелкие суставы пальцев ног.
Рассмотрим факторы возникновения артритов стопы подробнее.
- Наследственность – нередко случается, что предрасположенность к суставным воспалениям заложена генетически.
- Пониженный иммунитет.
- Недуги аутоиммунного характера, вызывающие патологический сбой обмена веществ.
- Сахарные диабеты разных типов.
- Травмирование костей стопы.
- Сбои обмена веществ в организме в результате пищевых погрешностей.
- Чрезмерный вес тела пациента, ожирение.
- Резкое переохлаждение.
- Гиподинамичный образ жизни.
- Дискомфортная обувь, особенно на высоких неудобных каблуках.
- Чрезмерные спортивные нагрузки, профессиональный спорт.
Где находится 1 плюснефаланговый сустав?
Стопа человека — неотъемлемая часть опорно-двигательного аппарата. Основной ее задачей является обеспечение передвижения и поддержание вертикального положения тела. В связи с этим на ступни регулярно оказывается серьезная динамическая и статическая нагрузка, справиться с которой возможно за счет стабильных суставов, крепких мышц, связок и развитых мягких тканей.
Эти суставы состоят из костей проксимальных фаланг пальцев и головок плюсневых костей. По форме сустав напоминает шар, укрепленный снаружи глубокой поперечной, коллатеральными и подошвенными связками. Первое плюснефаланговое сочленение – это не что иное, как сустав большого пальца стопы.
Разновидности заболевания
В зависимости от причин возникновения недуга различается несколько видов воспалений суставов стопы:
- Ревматоидный артрит мелких суставов стопы – заболевание аутоиммунного характера. Чаще всего бывает вызвано серьезным сбоем обменных процессов, в результате которого организм начинает отторгать собственные суставные ткани как инородные. Возникает у людей старше 40-50 лет, преимущественно у женщин.
- Подагрический артрит 1 плюснефалангового сустава – бывает вызван отложением мочекислых солей в суставной сумке большого пальца ноги. В результате в области суставного сочленения образуется твердая шишка, создающая серьезный дискомфорт при движении. Впоследствии болезнь может захватить и другие суставы – голеностопа, фаланг пальцев, пятки. Чаще всего диагностируется у мужчин старше 45-50 лет.
- Остеоартрит – поражает не только хрящевые ткани, но и суставные кости. В результате хрящевые ткани разрушаются, пальцы стопы деформируются, ступня становится схожей с ластой моржа. Пациенты – возрастная группа выше 50 лет.
- Реактивный – воспалительные процессы возникают на фоне инфекционных недугов, перенесенных ранее. Диагностируется преимущественно у юношей и молодых мужчин до 35-40 лет.
- Посттравматический – развивается на фоне перенесенных травм. Болезнь может долгое время «дремать» в организме, первые симптомы зачастую проявляются спустя несколько лет после травмы.
Диагностика
Анализ крови и рентген сустава помогут поставить диагноз
Для постановки диагноза необходимы следующие обследования:
- анализ крови на выявление ревматоидного фактора;
- определение уровня мочевой кислоты;
- рентген сустава;
- микроскопия синовиальной жидкости.
Анализ крови на ревмопробы позволяет исключить ревматоидный артрит. Обязательно проводится дифференциальная диагностика с подагрическим артритом, для этого исследуется уровень мочевой кислоты. Повышенная концентрация этого вещества позволяет предположить подагру.
Рентген необходим для точной визуализации поражения сустава. Дополнительно может быть назначено МРТ для определения состояния хрящевой ткани. Исследование синовиальной жидкости необходимо для исключения инфекционной природы заболевания.
Симптоматика
При артрите ревматоидного типа воспаления суставных тканей характеризуются хроническим течением, стопа деформируется, наблюдается снижение двигательной активности. Заболевание часто приводит к инвалидности, а иногда становится причиной полного обездвижения пациента.
При ревматоидном недуге пациентов беспокоят следующие симптомы:
- Неподвижность пальцевых суставов в утренние часы.
- Чувство усталости даже при непродолжительной двигательной активности.
- Симметричность воспаления – как правило, поражаются суставы пальцев обеих ног.
- Выраженная отечность, краснота кожного покрова в месте воспаления.
- Общая слабость, повышение температуры, лихорадка.
Подагра – чаще всего это артрит 1 плюснефалангового сустава правой стопы (у правшей). Первые симптомы в виде острых болей обычно появляются в ночной период. Обострение может длиться от недели до месяца в зависимости от своевременности и эффективности лечения.
Картина развития болезни выглядит следующим образом:
- Боль быстро нарастает и становится нестерпимой. Это вызвано тем, что кристаллы мочекислых солей, вызывающие воспалительный процесс, имеют заостренную форму и приносят дискомфорт даже в результате самых незначительных движений.
- Отечность, которая также развивается ускоренными темпами, сопровождается резким покраснением кожного покрова.
- Артрит первого плюснефалангового сустава также можно определить по высокой температуре кожи в месте воспаления. Окончательный диагноз «подагра» может быть поставлен на основании результатов анализа крови, содержащего превышение допустимой нормы мочевой кислоты.
Остеоартрит – поражение хрящевых и костных тканей сустава. Нога отекает, кожа приобретает выраженную красноватую окраску, пациента беспокоит болевой синдром и невозможность комфортного движения.
Реактивный артрит – развивается на фоне перенесенных кишечных или мочеполовых инфекций. Сопровождается общими симптомами артрита. По мере развития болезни воспалением поражаются и другие мягкие ткани – связки, сухожилия.
Для посттравматического артрита также характерны общие симптомы воспаления суставных тканей – резкие боли, быстрая утомляемость при движении, отеки, покраснение кожи, ограниченность двигательной активности.
Прогноз и осложнения
Артроз — это хроническая болезнь, приводящая к разрушению сустава. Прогноз напрямую зависит от качества лечения, и от того насколько вовремя пациент обратился за помощью к ревматологу.
Важно знать! Артроз развивается практически незаметно на протяжении долгих лет, поэтому пациенты не всегда обращают внимание на первые признаки, что значительно усложняет процесс выздоровления.
Артрит же проявляется сразу после появления воспалительного процесса и имеет яркую симптоматику. Если воспаление появилось на фоне артроза, то сустав начинает намного быстрее разрушаться и при неправильном или несвоевременном лечении окончательно перестанет выполнять свои функции.
Методы терапии
Основные направления лечения артрита плюснефаланговых суставов стопы:
- Снятие воспаления, устранение боли и отека.
- Устранение инфекции.
- Нормализация двигательной функции.
- Восстановление разрушенных хрящевых и суставных тканей.
- Нормализация обменных процессов (при подагрическом и ревматоидном артрите).
Лечебные методы при воспалениях плюснефаланговых суставов:
- Медикаментозное лечение.
- Физиотерапия.
- Диета.
- Народные средства.
Рассмотрим каждое направление подробнее.
Патогенез
Первоначальным заболеванием является артроз. Происходит разрушение хрящевой ткани, деформация поверхности сустава, на костях образуются остеофиты. Эти процессы – результат длительного течения болезни. В итоге происходит разрушение сустава, который регулярно травмируется костными наростами, из-за этого к нему без препятствий присоединяется артрит (воспалительный процесс).
Также обе патологии могут возникнуть одновременно. Например, если хрящ начинает разрушаться под влиянием постоянных нагрузок или плохого кровообращения, а попутно в организме происходит иммунный сбой и развивается ревматоидный артрит.
Медикаменты
Чтобы лечить артрит плюснефаланговых суставов стопы, доктора назначают следующие группы медикаментов:
- Антибактериальные средства – если заболевание вызвано инфекцией. Длительность курса и группа антибиотиков выбирается исходя из особенностей инфекционного заболевания.
- Антивоспалительные средства – нестероидные и кортикостероидные препараты: Ибупрофен, Преднизолон, Диклофенак. Выписываются для снижения активности воспаления, устранения болевого синдрома и отечности. Это могут быть как уколы, так и препараты для внутреннего и наружного применения.
- Хондропротекторные средства – помогают восстановить поврежденные хрящи мелких суставов стопы. Выпускаются в таблетированной и капсульной форме, реже – в виде инъекций. Наиболее эффективными считаются: Мовекс Актив, Формула С, Алфлутоп и Терафлекс.
- Цитостатические препараты – рекомендуются при артрите суставов ревматоидного типа для восстановления обмена веществ. Это такие лекарства, как Винкристин, Цисплатин, Колхамин.
Физиотерапия
По отзывам докторов, физиотерапевтические методы способны заметно ускорить процесс выздоровления, снизить остроту симптомов при лечении артрита мелких суставов стопы.
- Ультразвуковое лечение – способствует регуляции кровотока в тканях ступни, устранению воспаления, отека и болей.
- Прогревания парафином и инфракрасными лучами – назначаются после купирования острой фазы артрита плюснефаланговых суставов. Нормализует кровообращение и микроциркуляцию, ускоряет регенерационные процессы суставных тканей.
- Магнитная терапия – помогает быстро избавить пациента от болей, устранить воспалительный процесс.
- Массажная терапия – активизирует восстановительные процессы, нормализует кровоток, способствует ускоренному выздоровлению.
- Йодобромные, сероводородные, грязевые ванны – также помогают облегчить состояние пациента и ускорить восстановительный процесс.
Как правильно лечить артрит стопы?
При лечении артрита стопы ног все врачебные рекомендации направлены на устранение провокаторов недуга, блокировку воспаления.
Что касается общих методов и рекомендаций в терапии артрита, они традиционны и просты. Специалисты избавляются от острых симптомов заболевания и далее прибегают к поддерживающей терапии. Пациента направляют на физиотерапевтические процедуры, предлагают лечиться народными способами.
Внимание! На раннем этапе развития недуга существенный эффект дает ношение ортопедической обуви.
Медикаментозная терапия
По назначению лечащего врача больному показан прием ряда лекарственных средств:
- противовоспалительные. Препараты уменьшают боль. Злоупотребление средствами приводит к развитию осложнений;
- анальгетики. Медикаменты направлены на устранение болевого синдрома;
- хондропротекторы. Средства застраховывают пораженную ткань от дальнейшего разрушения;
- урикозурические. Препараты применимы в случае подагрического артрита;
- гормональные противовоспалительные. Медикаменты выписывают в крайних случаях, вводят в суставную полость;
- антибактериальные. К подобной мере прибегают при лечении инфекционного недуга;
- иммунодепрессанты. Лекарства относятся к разряду опасных, но все же используются при терапии ревматоидного артрита.
В целях укрепления иммунитета, улучшения функциональной способности суставов назначаются витаминно-минеральные комплексы.
Особенности питания
Грамотное лечение артрита стопы подразумевает соблюдение специальной диеты. Питание больного должно быть направлено на предупреждение формирования и отложения уратов и выведение мочевой кислоты из организма.
Из рациона пациента исключают: мясные продукты и зелень, содержащую щавелевую кислоту (ревень, щавель). Кроме этого, предстоит отказаться от копченых блюд. Алкоголь больному категорически противопоказан. Включить в меню пациента следует больше круп, кисломолочной продукции, свежих овощей и фруктов.
Гимнастика
Параллельно с приемом медикаментов и соблюдением диеты больному показана гимнастика. Артрит стопы можно лечить дома, выполняя несколько простых упражнений:
- Займите удобное положение, в быстром темпе сжимайте и разжимайте пальцы на ногах. Повторите не менее 20-ти раз.
- Обхватите стопу руками, по очереди сгибайте и разгибайте пальцы на ногах. Выполните пальцами вытягивания и движения по кругу.
- Катайте с помощью стопы мяч по горизонтальной поверхности в течение 5-10 минут.
- Станьте на мелкие камни (горошины), переминайтесь с одной ноги на другую.
- Выгните внешнюю сторону ступни, согните обратно.
- В медленном темпе приподнимитесь на носки и опуститесь на пол. Повторите 20 раз.
Что предложат народные целители?
В дополнение к основному терапевтическому курсу в лечении описываемой болезни можно использовать методы народной медицины. Выбор конкретных рецептов зависит от стадии недуга. Так, например, острое течение артрита несовместимо с согревающими процедурами.
Чаще всего в терапии артрита стопы используют лекарственные травы. Например, листья лопуха. Свежий листок растения кладут обратной стороной на покраснения в области воспаленных суставов, затем его закрепляют и сверху надевают носок. К подобной мере обычно прибегают перед отходом ко сну. Наутро манипуляцию с листом лопуха повторяют.
Целебное растение можно заморозить на зиму.
При необходимости сырье заливают теплой водой и используют по назначению.
В качестве альтернативы применяют отвар цветков липы (1 ст. л. травы заливают 200 мл кипятка, настаивают 10 минут). Получившийся состав процеживают и выпивают в течение суток.
Целебными свойствами обладает и капустно-морковный сок, смешанный в равных долях. Стакан такого «лекарства» выпивают в течение дня.
Если больной страдает хроническим заболеванием, помогут теплые ванночки для ног. Они устранят болевой синдром. В воду можно добавить немного морской соли и йода. Хорошо подойдет и ромашковый отвар.
Терапевтический курс с применением народных средств обычно длится 7-10 дней.
Важно! Прежде чем использовать любой из «бабушкиных рецептов», необходимо проконсультироваться с доктором.
Диетотерапия
Пациентам, страдающим артритами, следует исключить из питания все продукты, способствующие отложению мочекислых солей: ревеня и щавеля, красного и жирного мяса, копченостей, консервов.
Очень полезны студни на костях, крупы, овощи и фрукты, кисломолочка, орехи, рыба морская. Важное примечание: алкоголь и табачная продукция должны быть исключены!
Народное лечение
Применяются совместно с основной терапией для ускорения восстановления суставных тканей и снятия болезненных симптомов.
Облегчат болевой синдром, снизят силу воспаления ножные ванночки с крепким раствором поваренной или йодированной соли, нагревание плюснефаланговых суставов при помощи мешочков с горячим песком (можно просто опустить ноги в песок), разнообразные лечебные компрессы.
Важно помнить, что в острой фазе заболевания, особенно сопровождающейся гнойным течением, разогревающие процедуры запрещены.
( 1 оценка, среднее 5 из 5 )
Источник
Артроз 1 плюснефалангового сустава — прогрессирующая патология, поражающая хрящевые и костные ткани. Для него характерна тугоподвижность большого пальца и всей стопы, деформация сочленения, боли, усиливающиеся при ходьбе. В отличие от артрозов другой локализации деструктивно-дегенеративные изменения гиалинового хряща часто обнаруживаются у молодых людей. Причинами заболевания становятся гипермобильность суставов, избыточные нагрузки на стопу, в том числе ношение обуви на высоком каблуке.
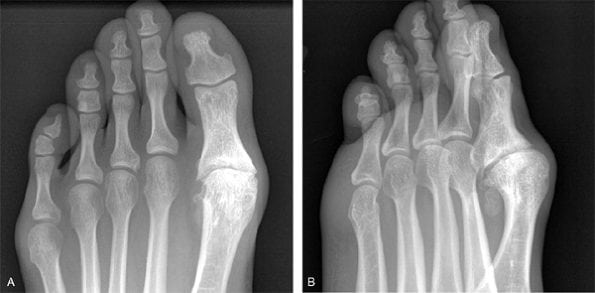
Здоровый и пораженный сустав.
Для диагностирования артроза используются инструментальные методы, наиболее информативным из которых является рентгенография. Практикуется комплексный подход к терапии патологии: прием НПВП, внутрисуставные инъекции глюкокортикостероидов, иммобилизация большого пальца, проведение физиопроцедур. При неэффективности консервативного лечения пациента готовят к хирургической операции.
Патогенез и этиология
Важно знать! Врачи в шоке: “Эффективное и доступное средство от АРТРОЗА существует…” Читать далее…
Базовая функция стопы — удержание тела в вертикальном положении, в том числе при передвижении. Она ежедневно подвергается статическим и динамическим нагрузкам, которые выдерживает благодаря особенностям своего строения: наличию крепкого связочно-сухожильного аппарата и здоровых суставов. Плюснефаланговый сустав образуют две анатомические структуры — головка плюсневой кости и проксимальная фаланга пальца. Он имеет форму шара, а его стабильность обеспечивают подошвенные, коллатеральные и глубокие поперечные связки.
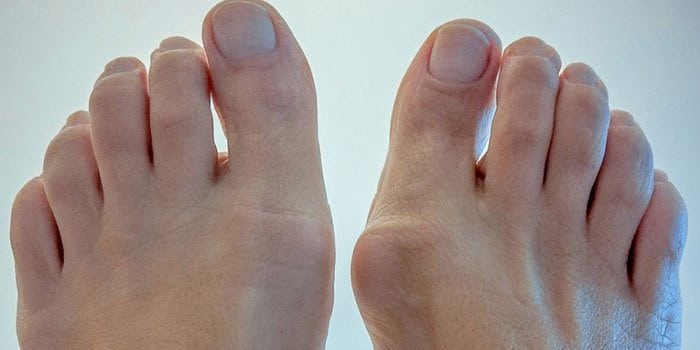
Визуальное сравнение.
Артроз плюснефалангового сустава часто развивается из-за какого-либо биомеханического или динамического нарушения в функционировании стопы. Малоберцовая мышца оснащена сухожилием, которое крепится к костному основанию большого пальца. Эта соединительнотканная структура служит стабилизатором при ходьбе, сохраняя подошвенное сгибание сустава. Но функциональная активность стопы может снижаться под воздействием внешних или внутренних негативных факторов — это:
- травмы — переломы, вывихи, подвывихи, разрывы сухожилий, связок, мышц;
- гипермобильность суставов, связанная с неправильным биосинтезом коллагена;
- нарушения обмена веществ, эндокринные патологии, в том числе сахарный диабет и тиреотоксикоз;
- избыточная нагрузка на плюснефаланговые суставы — ожирение, подъем тяжестей, ношение узкой обуви на высоком каблуке.
В таких условиях сустав большого пальца утрачивает стабильность в результате потери сухожилием малоберцовой мышцы точки опоры на кубовидную кость. Развивается гипермобильность, которая вскоре приводит к упору основания фаланги в головку плюсневой кости. Поверхности костей, формирующие сустав, начинают изнашиваться, а гиалиновые хрящи — необратимо разрушаться. Чтобы стабилизировать утрачиваемое равновесие при движении, в сочленении начинают разрастаться костные ткани с формированием остеофитов на головке плюсневой кости. Стопа частично выполняет функцию опоры, но тыльное сгибание первого пальца ограничивается, а его сустав поражается артрозом.
Клиническая картина
В отличие от артрита артроз не сопровождается воспалением сустава. Но сформировавшиеся костные наросты могут травмировать расположенные поблизости мягкие ткани. А это уже становится причиной развития острого воспалительного процесса. Если он поражает синовиальную оболочку, связки и сухожилия, то врачи диагностируют синовит. При остром течении патологии возникают симптомы общей интоксикации организма: повышение температуры тела, неврологические нарушения, желудочно-кишечные расстройства.
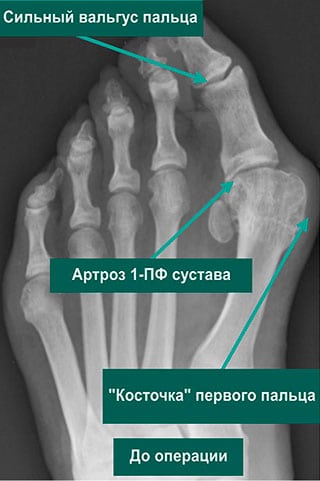
На начальной стадии плюснефалангового артроза симптоматика выражена слабо. Человек замечает, что после продолжительной ходьбы или долгого стояния на ногах в первом пальце возникает боль. Она исчезает после отдыха или прикладывания холодного компресса. Постепенно интенсивность клинических проявлений нарастает:
- боль возникает даже в состоянии покоя, мешает спокойно спать по ночам;
- к болезненным ощущениям присоединяется жжение;
- часто образуются натоптыши, сухие мозоли;
- в утренние часы фаланга отекает, отмечается скованность движений;
- большой палец искривляется, возникает вальгусная деформация стопы;
- человек начинает подворачивать стопу, отчего меняются его осанка и походка.
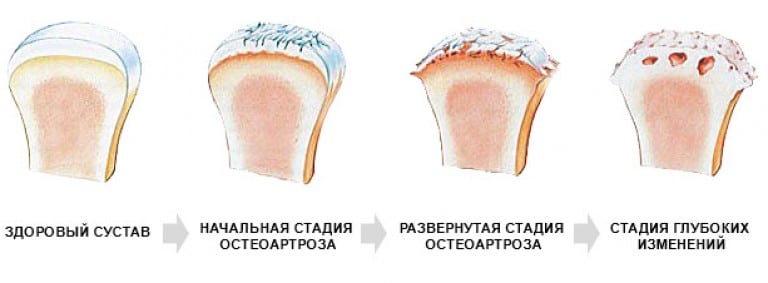
Самые сильные боли возникают при артрозе 2 степени. Если на этой стадии патологии обратиться к ортопеду, то от них удастся избавиться с помощью консервативных методов лечения. В дальнейшем выраженность боли снижается из-за полного или частичного сращивания суставной щели. На 4 рентгенологической стадии плюснефалангового артроза сустав становится неподвижным. Врачам остается только диагностировать анкилоз и готовить пациента к хирургической операции.
Диагностика
Опытной диагност заподозрит развитие плюснефалангового артроза при внешнем осмотре стопы. На патологию указывают развивающаяся вальгусная деформация, отечность большого пальца, подгибание стопы при ходьбе. Для подтверждения диагноза проводятся инструментальные исследования. На рентгенологических снимках заметны сформировавшиеся остеофиты, уменьшение размера суставной щели, обызвествленные участки. При необходимости назначается КТ или МРТ. Эти методы наиболее информативны для обнаружения поражений связок, мышц и сухожилий. Проводятся и лабораторные исследования:
- общие анализы крови и мочи, результаты которых помогут оценить общее состояние здоровья человека;
- биохимические анализы для подтверждения или исключения ревматического поражения, эндокринных расстройств, нарушений обмена веществ, в том числе подагры.
Исследование синовиальной жидкости помогает установить инфекционное происхождение воспалительного процесса. По его результатам можно определить вид болезнетворных бактерий и их чувствительность к антибактериальным препаратам.
Основные методы лечения
С самого начала лечения пациентам показано ношение специальных ортопедических приспособлений для обеспечения правильного анатомического положения стопы. Используются межпальцевые вкладыши, супинаторы, накладки различной жесткости, предупреждающие дальнейшую деформацию плюснефалангового сустава. Ортопедические приспособления также помогают избежать развития воспалительного процесса из-за натирания мягких тканей.
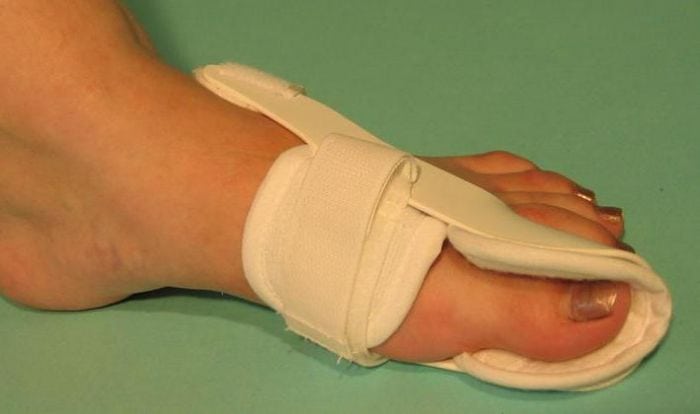
Фиксатор.
Для повышения эффективности лечения пациентам рекомендовано отказаться от вредных привычек, значительно ухудшающих кровоснабжение нижних конечностей. Необходимо изменить рацион питания: исключить из него соль, пряности и специи, фастфуд, жирные сорта мяса. А вот жидкости пить нужно не менее 2,5 л в день, но только при отсутствии патологий органов мочевыделения. Употребление большого количества жидкости способствует ускоренному выведению из суставов продуктов распада тканей, шлаков, токсичных химических соединений.
Если проведение консервативного лечения не принесло результата в течение нескольких месяцев, проводится хирургическая операция. Какой способ при этом будет использоваться, решает врач. Операция проводится с полным удалением фаланги или только иссечением костных разрастаний. В некоторых случаях сустав полностью обездвиживается в функционально выгодном положении.
Фармакологические препараты
Суточные, разовые дозы лекарственных средств и длительность их приема определяет ортопед или травматолог. Для устранения острых, пронизывающих болей используются глюкокортикостероиды, растворы которых вводят в суставную полость. Их комбинируют с анальгетиками и анестетиками: Лидокаином, Новокаином. Глюкокортикостероиды (Триамцинолон, Дипроспан, Дексаметазон) являются гормональными препаратами, для которых характерно гепатотоксическое, гастротоксическое, нефротоксическое действие. Поэтому их отменяют через 2-3 дня, заменяя нестероидными противовоспалительными средствами в инъекционных растворах или таблетках:
- Нимесулидом;
- Диклофенаком;
- Мелоксикамом;
- Ибупрофеном;
- Целекоксибом.
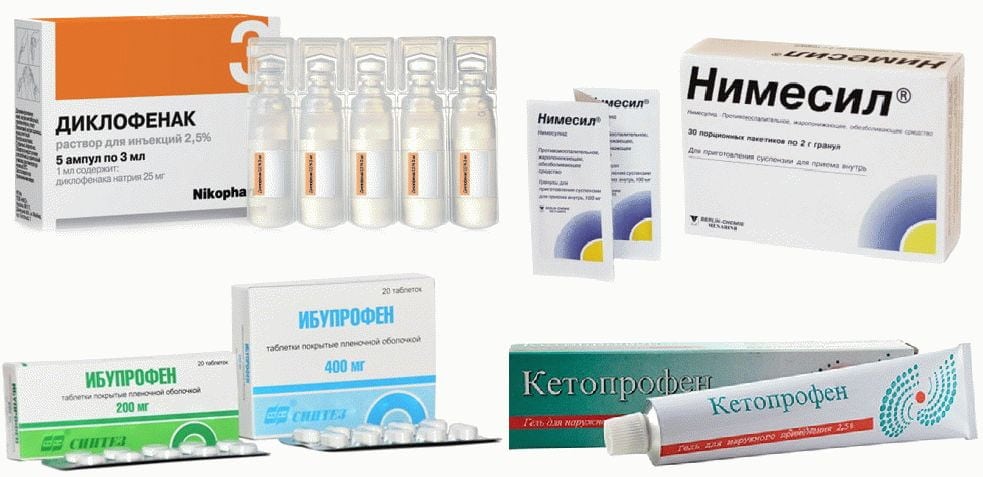
Артроз плюснефалангового сустава — хроническая патология, которую полностью вылечить пока не удается. Это означает, что при его обострениях возникает боль, снимаемая приемом НПВП. Чтобы минимизировать гастротоксическое действие этих препаратов, вместе с ними следует обязательно принимать ингибиторы протонной помпы, самым известным из которых является Омепразол.
Боли при артрозе 1 или 2 степени можно устранять мазями, кремами, гелями с НПВП. Это Фастум, Вольтарен, Артрозилен, Долгит, Найз, Кеторол, Индометацин, Артрозилен, Финалгель. Их наносят тонким слоем на фалангу и втирают массирующими движениями 2-3 раза в день. Ортопеды после купирования воспалительных процессов включают в терапевтические схемы наружные средства с согревающим, местнораздражающим и отвлекающим действием:
- Финалгон;
- Апизартрон;
- Випросал;
- Капсикам;
- Эфкамон.

Их используют в небольших количествах, так как они вызывают довольно сильное жжение. Под действием тепла в пораженные костные и хрящевые ткани приливает кровь. Она насыщает все суставные структуры питательными и биологически активными веществами, предупреждая их разрушение.
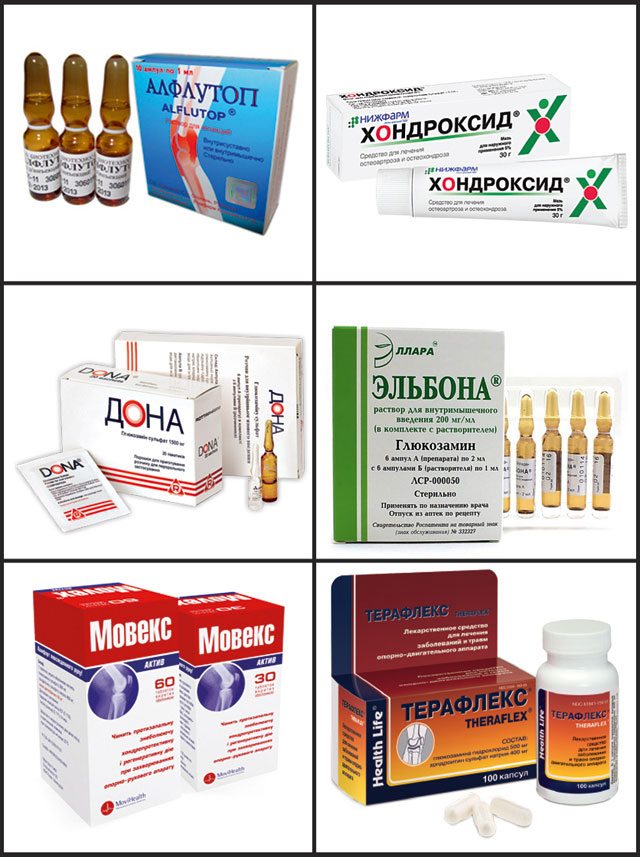
При артрозах любой локализации пациентам показан прием хондропротекторов в течение нескольких месяцев или даже лет. Использование в терапии Структума, Глюкозамина, Хондроитина, Терафлекса, Доны становится отличной профилактикой рецидивов артроза. Их активные ингредиенты накапливаются в тканях, оказывая выраженное обезболивающее действие. Ортопеды постепенно снижают дозы НПВП, а затем и вовсе отменяют эти средства.
Физиотерапевтические процедуры
На любой стадии артроза 1 плюснефалангового сустава используется электрофорез. При проведении процедуры на большой палец накладывается повязка, пропитанная раствором лекарственного средства (НПВП, хондропротектор, группа витаминов B, анальгетик). Поверх нее врач располагает небольшую металлическую пластинку. После прохождения сквозь нее слабых разрядов электрического тока в полость сустава проникают молекулы препарата, оказывая лечебное воздействие. Электрофорез назначается в комплексе с такими физиотерапевтическими процедурами:
- УВЧ-терапией;
- магнитотерапией;
- лазеротерапией.
Во время этих манипуляций в большом пальце ускоряется кровообращение, нормализуется обмен веществ, запускаются регенеративные процессы. В терапии артроза применяются аппликации с бишофитом, парафином, озокеритом.
Рецепты народной медицины
Народные средства используются в терапии плюснефалангового артроза для устранения болей слабой интенсивности. Справиться с выраженным болевым синдромом они способны. Для улучшения самочувствия ежедневно перед сном следует принимать ножные ванночки с эфирными маслами целебных растений:
- эвкалипта;
- пихты;
- можжевельника;
- мелиссы;
- чабреца;
- душицы;
- сосны.
Слабым анальгетическим действием обладают и настои этих растений. В них содержатся биофлавоноиды, органические кислоты, фитонциды, дубильные вещества, ускоряющие кровообращение в пораженных артрозом тканях. Для приготовления настоя 2 столовые ложки сухого растительного сырья залить стаканом кипятка, спустя пару часов процедить и добавить в теплую воду. Время проведения оздоровительной процедуры — 20-30 минут. После вытирания желательно провести массаж стоп легкими поглаживающими и разминающими движениями.
Но настойки для приема внутрь, растирки или мази домашнего приготовления не помогут устранить даже симптоматику артроза, а остановить его прогрессирование они тем более не в силах. Лечение дегенеративной патологии только народными средствами приведет к развитию анкилоза и других тяжелейших осложнений. Ортопеды настоятельно советуют при первых проблемах со стопой обращаться за медицинской помощью, а не использовать компрессы из подорожника и капустных листьев.
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка…
Источник
