Воспаление почки абсцесс в почке
Абсцесс почки – это осложнение пиелонефрита, представляющее собой ограниченный псевдокапсулой внутрипочечный инфекционный процесс. Симптомы вариативны, включают боль в поясничной области, лихорадку, нестабильность гемодинамики, выраженные проявления интоксикации. Диагностика основана на определении возбудителей в культуральных посевах крови и мочи, КТ почек, ультразвуковом исследовании. Лечение консервативное – массивная антибактериальная и дезинтоксикационная терапия, направленная на разрешение гнойного очага, либо оперативное – дренирование абсцесса, парциальная нефрэктомия, в запущенных случаях – нефрэктомия.
Общие сведения
Абсцесс почки может располагаться в мозговом (кортикомедуллярный абсцесс) или корковом слое органа (карбункул, кортикальный гнойник). Частота почечных абсцессов составляет 0,2% от всех внутрибрюшинных гнойно-деструктивных новообразований. Появлению гнойного очага в мозговом слое в равной степени подвержены лица любого пола и возраста. Летальность составляет около 12%, но при несвоевременной диагностике она выше. С кортикальным абсцессом почки сталкиваются преимущественно мужчины (75%), он является результатом гематогенного распространения микроорганизмов из первичного экстраренального бактериального очага. Кортикомедуллярный гнойник формируется при восходящей инфекции.
Абсцесс почки
Причины
Основной причиной почечного абсцесса служит размножение микробной флоры в органах мочевыделения или проникновение возбудителей в почку с током крови. В посевах обычно выявляются грамотрицательные кишечные бактерии, золотистый стафилококк, клебсиелла, протей, полимикробная инфекция. Заболевание развивается на фоне иммуносупрессии любого генеза. Состояния, которые приводят к формированию почечных абсцессов:
- Рецидивирующие инфекции МВП. Около 66% пациентов с почечным кортикомедуллярным абсцессом имеют в анамнезе рецидивирующую инфекцию мочевыводящих путей. Бактериальные патогены, вызывающие цистит, простатит, поднимаются восходящим путем и поражают мозговой слой почки. В дальнейшем происходит расплавление почечной паренхимы с распространением на корковой слой. У беременных гнойно-деструктивный процесс в почках обычно развивается на фоне гестационного пиелонефрита.
- Почечные камни. Приблизительно в 30% абсцесс почки спровоцирован нефролитиазом. У этих больных часто присутствуют полимикробные ассоциации, что повышает вероятность развития бактериального обсеменения с гнойно-деструктивным процессом. При самостоятельном отхождении конкремента с нарушением уродинамики развивается почечный абсцесс.
- Травма. Урологические манипуляции (уретероскопия, стентирование, литотрипсия) иногда приводят к травматизации мочеточника. У 2/3 заболевших в анамнезе прослеживается связь с медицинскими процедурами. Описаны случаи, когда абсцесс почки сформировался после ушиба поясничной области, проникающего ранения, как осложнение выполненных оперативных вмешательств на почке.
- Аномалии развития. При везикоуретральном рефлюксе, обструкции лоханочно-мочеточникового соединения, стриктурах мочеточника риск восходящего инфицирования мочевыводящих путей увеличивается, чему способствуют нарушение функции детрузора, врожденная тригональная слабость, удвоение мочеточников, инфравезикальная обструкция, нейрогенный мочевой пузырь. При этих состояниях часто развивается пиелонефрит, который осложняется абсцессом почки.
Патогенез
Микробная флора попадает в почку гематогенным или восходящим путем. В результате воспалительной реакции повышается выработка нейтрофилов, макрофагов и других фагоцитов. Реактивное вторжение иммунных клеток в патологический очаг сопровождается массивной некротизацией тканей с образованием гноя и дальнейшим проникновением патогенов в кровяное русло (уросепсис). Защитные реакции организма на инвазию включают отложение фибрина для отграничения здоровых тканей от распространяющихся микробов (псевдокапсула). После дренирования абсцесса естественным или хирургическим путем запускаются процессы фиброза с превалированием рубцовой ткани и утратой функциональной паренхимы.
Симптомы абсцесса почки
Клинические проявления включают повышение температуры до 39-40°С с ознобом, боль в пояснице, тошноту, слабость. Некоторые больные предъявляют жалобы на учащенное мочеиспускание с признаками дискомфорта. Яркость симптомов вариативна, в пожилом или старческом возрасте патологический процесс может иметь нетипичную симптоматику – ограничиваться слабостью, разлитыми болями в животе.
Неспецифические общие проявления (утомляемость, потеря веса) присутствуют у большинства пациентов. Выраженность симптомов не всегда отражает тяжесть состояния. При латентной форме или при хроническом течении боли в пояснице тупые, возникают периодически, выраженного повышения температуры нет, но в вечерние часы может присутствовать субфебрилитет. Типична профузная потливость ночью.
Осложнения
Абсцесс почки, недиагностированный вовремя или оставленный без правильного лечения, может привести к развитию ряда крайне неблагоприятных последствий, при которых существует высокий риск летального исхода. После перенесенного абсцесса у 40% больных выявляется нарушение почечной функции, в 10,3% случаев присоединяется клиника бактерио-токсического шока на фоне сепсиса, в 6,4% – токсический гепатит и полиорганная недостаточность.
Псевдокапсула кортикального абсцесса по мере накопления гноя может перфорироваться с распространением инфекции на околопочечную жировую клетчатку и развитием гнойного паранефрита. Кортикомедуллярный гнойник может увеличиться до перинефрического абсцесса с вовлечением смежных органов – поджелудочной железы, кишечника. При прорыве гнойника в брюшную полость развивается острый перитонит.
Диагностика
Признаки, которые сопровождают абсцесс почки, вариативны и неспецифичны, но заподозрить серьезный инфекционный процесс в верхних мочевых путях можно при физикальном осмотре. Проводится консультация уролога. Состояние пациента, в большинстве наблюдений, тяжелое, кожа бледная, с испариной. Тахипноэ, учащенное сердцебиение, снижение артериального давления могут свидетельствовать о генерализации бактериального процесса – уросепсисе.
У лиц со слабо развитой жировой клетчаткой при пальпации в проекции больного органа могут ощущаться уплотнения, при осмотре имеет место выбухание, покраснение кожи в области поясницы на стороне поражения. Болезненность при пальпации костовертебрального угла – еще один косвенный признак гнойного процесса в почке. Для определения окончательного диагноза проводят клинико-урологическое обследование:
- Лабораторная диагностика. Результаты лабораторных исследований не являются специфичными для почечного абсцесса. В анализе мочи могут присутствовать воспалительные изменения – лейкоциты, белок, бактерии, эритроциты, для общего анализа крови характерен резкий сдвиг лейкоцитарной формулы влево, высокая СОЭ. О гнойном поражении свидетельствует увеличение количества палочко-ядерных нейтрофилов. Посев мочи показывает активный рост патогенной микрофлоры в 75-90% случаев.
- Инструментальная диагностика. КТ и УЗИ почек – основные способы диагностики, но компьютерная томография обладает лучшей визуализацией. Функциональную способность почек можно оценить при выполнении экскреторной урографии (в отсутствие почечной недостаточности) или с помощью радиоизотопной сцинтиграфии.
Дифференциальный диагноз проводят с перинефрическим абсцессом, новообразованиями (рак, киста), ксантогранулематозным пиелонефритом. У детей схожая клиническая картина наблюдается при опухоли Вильмса. При папиллярном некрозе часто присоединяется вторичное инфицирование некротических очагов с надвигающейся острой обструкцией мочевыводящих путей. В этом случае окончательная верификация возможна после выполнения биопсии.
Лечение абсцесса почки
Всем пациентам с абсцессом почки показана экстренная госпитализация в отделение урологии. Проводится:
- Медикаментозная терапия. При небольшом абсцессе почки назначают антибиотики с максимально широким спектром действия, после получения результатов бакпосева возможно внесение корректировок в схему лечения. Продолжительность терапии в каждом случае индивидуальна, до полного клинического и радиографического разрешения гнойного процесса. Наряду с антибиотикотерапией вливают дезинтоксикационные растворы, плазму, назначают препараты, улучшающие кровообращение, обезболивающие, витамины, кардиопротекторы.
- Хирургическое вмешательство. Гнойник вскрывается, опорожняется, проводится ревизия на предмет удаления перегородок и спаек, вводятся ферменты, антибиотики. Выполняется декапсуляция. Устанавливается дренаж. Нефрэктомия – операция выбора, если вся почка некротизирована.
Прогноз и профилактика
Прогноз для жизни благоприятный при восстановлении пассажа мочи и разрешении гнойника, в том числе, хирургическим способом. Своевременно начатая адекватная терапия значительно улучшает исход. Ведение больших абсцессов почки консервативным путем увеличивает риск осложнений на 33%. Прогноз утяжеляет сопутствующий сахарный диабет, хроническая почечная недостаточность, единственная почка, пожилой возраст, иммунокомпрометирующие состояния.
Профилактика подразумевает раннее начало противовоспалительной антибактериальной терапии воспалительного процесса в урогенитальном тракте, своевременное обращение за помощью к специалистам. Пациентам с хроническими урологическими заболеваниями с тенденцией к рецидивам необходимо осенью-весной контролировать анализы мочи и крови, проходить ультразвуковую диагностику, принимать уросептики, растительные диуретики в превентивных целях.
Источник
Почечный абсцесс – это ограниченное скопление гноя в почечной паренхиме.
Причина большинства случаев абсцессов почек – восходящие инфекции мочевыводящих путей, вызванные грамотрицательными микробами. У взрослых людей может быть другой способ септического посева – гематогенный. Кроме того, абсцесс почки может быть осложнением пиелонефрита у любого человека, но чаще всего он встречается у тех, у кого имеются значительные сопутствующие заболевания, например, диабет, иммуносупрессия или аномалии мочевыводящих путей.
Раньше, до появления визуальных способов обследования почек, диагноз абсцесса почки был отсроченным, связанным со значительной заболеваемостью и смертностью. Современные методы диагностики и интервенционные рентгенологические методы привели к раннему выявлению заболевания и изменили терапевтическое лечение. На сегодняшний день стандартная терапия абсцесса почки включает чрескожное дренирование в сочетании с антибиотикотерапией.
Характеристика абсцесса почки
Почечный абсцесс определяется как инкапсулированный гнойный очаг, ограниченный почечной паренхимой. Почечный абсцесс не следует путать с околопочечным абсцессом. Периренальный абсцесс представляет собой скопление гнойного материала, расположенного между фасцией Героты и почечной капсулой. Заболевания похожи по некоторым причинам развития.
![]() Почечный абсцесс
Почечный абсцесс
Абсцесс почки подразделяется:
- по локализации: на почечный кортикальный и кортикомедуллярный абсцесс;
- по размеру: абсцессы ≤ 3 см определяются как мелкие, 3-5 см как средние и большие> 5 см.
Средний возраст заболевания определить трудно, оно встречается в различных возрастных категориях (диапазон от детского возраста до 75-80 лет).
В результате анатомического расположения и способности распространяться, абсцесс почки потенциально летален, и прогноз может быть плохим, особенно у пациентов с ослабленным иммунитетом и кахексией. К счастью, появление таких обследований как УЗИ почек, МРТ, более эффективных противомикробных препаратов и усовершенствованных малоинвазивных методов дренирования абсцессов привело к снижению смертности и заболеваемости. Однако диагноз во многих случаях остается относительно запоздалым.
Причины и механизм развития абсцесса почки
Почечный абсцесс развивается:
- От восходящих инфекций нижних мочевых путей;
- Путем гематогенного посева из первичных инфицированных участков.
В настоящее время восходящие инфекции составляют более 75% всех почечных абсцессов, обычно возбудителями являются грамотрицательные организмы и поражается при этом мозговое вещество почки. А вот абсцессы почек, развивающиеся при бактериальном гематогенном посеве, чаще всего вызывают кортикальные абсцессы и в основном ассоциируются со S.aureus.
Возбудителями абсцесса почки чаще всего являются:
- Escherichia coli – 51%;
- Staphylococcus aureus – 10,0%;
- Klebsiella pneumoniae – 8,6-9%.
![]() Escherichia coli
Escherichia coli
Патогенная флора, попадая в ткань почки любым путем вызывает воспалительную реакцию, развивается патологический очаг. Внутри очага образуется гнойное расплавление или некроз тканей. Чтобы отграничить его от здоровых тканей включаются защитные механизмы и за счет отложения фибрина образуется своего рода капсула. Так образуется абсцесс почки.
При отсутствии лечения (антибиотики+дренаж) воспалительный очаг увеличивается, вовлекает соседние ткани. Абсцесс вскрывается через капсулу самой почки в окружающее ее пространство и переходит в периренальный или околопочечный абсцесс (между капсулой и фасцией Герота). Абсцесс также может вскрыться непосредственно в ткани почки.
При разрыве очага в брюшную полость возникает перитонит, при попадании содержимого в кровь – уросеспсис. Так развиваются осложнения абсцесса почки.
Факторы риска почечного абсцесса
К основным предрасполагающим факторам развития абсцесса почки относятся (количественные данные взяты из ретроспективного десятилетнего исследования):
- беременность;
- обструкция МВП;
- литиаз (48,0%), который включает камни в почках (32,7%), камни в мочеточнике (5,1%), камни в почках и мочеточнике (10,2%);
- сахарный диабет (33-47%) с последующими урологическими операциями в анамнезе (16,3%);
- инфекции мочевыводящих путей (14 %);
- нарушение функции почек (13 %);
- цирроз печени (2,0%);
- нейрогенный мочевой пузырь (1,0%);
- киста почек (1,0%);
- гидронефроз (1,0%);
- хронический гепатит B (1,0%);
- постдискэктомия (1. 0%);
- постколэктомии (1,0%).
Другие описанные факторы риска почечного абсцесса – анатомические пороки развития мочевыводящих путей, пузырно-мочеточниковый рефлюкс и обструктивные опухоли при почечной поликистозной болезни.
Симптомы абсцесса почки
Симптомы абсцесса почки часто неспецифические и неясные. Пациенты жалуются на:
- лихорадку;
- озноб;
- боль в боку или животе;
- дизурию;
- утомляемость;
- тошноту;
- снижение аппетита;
- потерю веса;
- даже постоянную икоту.
![]() Озноб
Озноб
Лихорадка не всегда сопровождается ознобом, во многих случаях температура не повышается до высоких цифр. Высокий процент отсутствия/субфебрильной температуры можно объяснить предшествующей антибактериальной терапией, например, по поводу пиелонефрита или других воспалительных процессов.
Осложнения абсцесса почки
Чем дольше абсцесс почки остается не диагностирован и чем дольше откладывается его лечение, тем выше риск тяжелых осложнений с высоким риском летального исхода.
В тяжелых случаях развивается сепсис (при прорыве абсцесса), который может перейти в бактериотоксический шок и закончиться смертью пациента. В тяжелых случаях также развивается полиорганная недостаточность (тоже может быть причиной смерти) и тяжелое поражение печени (токсический гепатит).
Во многих случаях после заболевания нарушается функция почек (по данным более чем у 40%).
Диагностика абсцесса почки
Диагностика абсцесса почки остается сложной задачей, поскольку симптомы могут быть незаметными и неясными. Диагностика включает осмотр уролога, лабораторные исследования и неинвазивные визуальные методы диагностики.
Консультация уролога. Уролог в первую очередь должен выяснить жалобы пациента. По результатам исследований, наиболее частыми начальными симптомами являются боль в пояснице (76,5%) и повышение температуры (53%). Гипертермия может быть различной степени: 38-39 °C примерно у 31%, 39,1-41 °C примерно у 20%, отсутствие или субфебрильная температура у 48,0%. Невысокая/отсутствие температуры вызвано в большинстве случаев самолечением (к сожалению, многие принимают антибактериальные препараты без назначения врача, что не только затрудняет диагностику, но и вызывает антибиотикорезистентность).
Следующие события у пациента позволяют заподозрить наличие абсцесса почки:
- Пиелонефрит. Симптомы пиелонефрита часто улучшаются в течение 4-5 дней соответствующей антимикробной терапии. Если у пациента наблюдаются стойкие или ухудшающиеся симптомы несмотря на лечение, это повышает вероятность наличия у него абсцесса почки;
- Цистит. Недавний эпизод цистита, особенно если сохраняются признаки воспалительного процесса, также может вызвать подозрение на развивающийся почечный абсцесс;
- инфекция в другом месте тела (например, кожная или внутрибрюшная инфекция, или абсцесс, бактериемия) сформировавшаяся за 1-8 недель до появления признаков поражения почек. Стафилококковые инфекции кожи и бактериемия описаны как предшественники кортикальных абсцессов почек, возникающих при гематогенном распространении;
- Заболевания ЖКТ. Пациенты с недавним анамнезом язвенной болезни с перфорацией, аппендицита или дивертикулита особенно подвержены риску развития почечного и периренального (околопочечного) абсцесса путем прямого попадания возбудителя в ткани почек.
При осмотре наиболее частым физическим признаком абсцесса почки является болезненная перкуссия реберно-позвоночного угла (примерно у 87% пациентов). Кроме того, во многих случаях выявляется увеличенная пораженная почка, болезненность при пальпации, положительный симптом Пастернацкого.
Лабораторная диагностика. При диагностике любых воспалительных процессов, в том числе абсцесса почки необходимо выполнить клинический анализ крови и общий мочи.
![]() Клинический анализ крови и общий мочи
Клинический анализ крови и общий мочи
В моче гематурия и лейкоцитурия – наиболее частые отклонения, встречаются примерно в половине случаев (более 40%). Кроме того, пиурия выявляется примерно в 30% случаев, протеинурия – в около 20%, лейкоцитарная эстераза положительная примерно у 39%.
В крови обнаруживается:
- лейкоцитоз;
- снижение уровня гемоглобина;
- повышение СОЭ;
- мочевина повышена;
- креатинин повышен;
- С-реактивный белок выше нормы.
Кроме того, выполняется культуральное исследование – посев мочи, крови (если предполагается гематогенный путь распространения инфекции). По результатам достаточно крупного исследования, наиболее часто выделяемым патогеном являются:
- Escherichia coli (50%);
- Staphylococcus aureus (10,1%);
- Klebsiella pneumoniae (8,7%);
- Pseudomonas aeruginosa (4,3%);
- Candida spp. (10,1%);
- Enterobacteriaceae (8,7%);
- Enterococcus faecium (2,9%);
- Enterococcus faecalis (1,4%);
- Aspergillus spp. (2,9%).
Все чаще встречаются полимикробные абсцессы от 19,2% до 33,3%. Увеличивается частота абсцессов, вызванных грибами, особенно Candida, особенно у пациентов с ослабленным иммунитетом, диабетом.
Определение возбудителя инфекционного процесса очень важно, оно позволяет правильно подобрать антибактериальную терапию с учетом чувствительности к препаратам.
Кроме культуры, с помощью ПЦР можно точно и быстро определить возбудителя абсцесса почки.
Визуальные методы диагностики абсцесса почки. УЗИ, КТ и МРТ необходимы для установления надежного предоперационного диагноза.
Сонография. УЗИ почек в качестве начального и классического метода визуализации используется для:
- измерения размера почек;
- выявления очаговых поражений;
- определения истинной природы массы, содержащей жидкость;
- определения обструкции собирательной системы.
Сонография – один из самых безопасных методов диагностики. Процедура не влияет на нарушение функции почек, ее можно выполнять любому пациенту (в отличии, например, от МРТ с усилением, которая противопоказана, когда есть аллергия на контрастное вещество). Сообщается, что точность УЗИ в диагностике абсцесса почки составляет 70-93%, с чувствительностью и специфичностью 78,2% и 88,8% соответственно.
Признаки абсцесса почки на УЗИ. Как правило, абсцесс почки проявляется в виде четко выраженной гипоэхогенной зоны в коре или в кортикомедуллярной паренхиме. Кроме того, можно определить диффузно гипоэхогенную почку из-за острого пиелонефрита.
![]() Абсцесс почки на УЗИ
Абсцесс почки на УЗИ
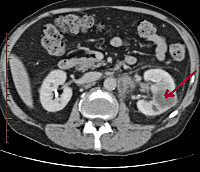
КТ. Документально подтверждено, что компьютерная томография диагностирует почечный абсцесс (или периренальный абсцесс) с точностью 92-96,4% и специфичностью 88%. Некоторые специалисты проводили сравнение пользы этих двух методов. В одном исследовании точность УЗИ и КТ составила 23,7% и 38,1% соответственно. Кажется, что КТ информативнее. Однако, когда объединили результаты визуализации с клиническими и лабораторными данными, окончательная диагностическая точность составила 52,0%, а средняя продолжительность между поступлением и постановкой диагноза составила 2,16 дня. Сонографию почек сделать гораздо быстрее и проще. Благодаря удобству, точности, доступности и низкой стоимости, УЗИ внесло большой вклад в точную и раннюю диагностику абсцесса почки.
На КТ абсцесс выглядит как четко очерченная масса с толстой, неправильной стенкой или псевдокапсулой, которая может быть лучше визуализирована при контрастном усиленном сканировании. Газ в пределах низкой затухающей/кистозной массы указывает на образование абсцесса. Почечная паренхима вокруг полости абсцесса может казаться гиператтенуирующей на отсроченных изображениях. Связанное с этим фасциальное и септальное утолщение наблюдается при облитерации перинефрального жира.
![]() Абсцесс почки на КТ
Абсцесс почки на КТ
В некоторых случаях образованию дискретного абсцесса предшествует острая очаговая долевая нефрония, представляющая собой очаговое воспаление почки без разжижения. Она выглядит как твердая масса.
МРТ для диагностики проводится редко, назначается при сложности с определением заболевания и при подозрении на опухоли.
Дифференциальный диагноз абсцесса почки
Дифференциальная диагностика абсцесса почки проводится в отношении:
- околопочечного абсцесса;
- кисты почки;
- поликистоза почки;
- гематома почки;
- опухоли (доброкачественные и злокачественные);
- ксантогранулематозным пиелонефритом.
Лечение абсцесса почки
Способы лечения абсцесса почки разделяются на две группы: консервативное лечение и интервенционное лечение. Последнее включает пять категорий:
- антибиотики плюс чрескожный дренаж;
- антибиотики плюс введение двойной J-трубки/стента;
- антибиотики плюс нефростомия;
- антибиотики плюс хирургический дренаж;
- антибиотики плюс нефрэктомия.
Антибиотики
Нефростомия
Небольшие абсцессы (менее 3 см) у иммунокомпетентных пациентов можно лечить только антибиотиками, более крупные абсцессы (более 3 см) требуют чрескожного дренирования или хирургического вмешательства. Радикальные хирургические вмешательства, нефрэктомия, проводится если нет нет реакции на медикаментозное лечение и аспирацию очага-абсцесса.
Выбор противомикробной терапии в идеале должен основываться на результатах культурального исследования, однако получение результатов неизбежно происходит с задержкой. Поэтому рекомендуется сразу начать эмпирическое применение антибиотиков широкого спектра действия. После подтверждения посевов крови или жидкости абсцесса и результатов тестов на изоляцию бактерий следует назначить схемы лечения соответствующими антибиотиками.
Антибиотики обычно включают:
- пиперациллин плюс амикацин и метронидазол (сейчас редко применяют);
- пиперациллин/тазобактам плюс метронидазол (тоже редко);
- цефалоспорин третьего поколения (цефтриаксон, цефотаксим) плюс метронидазол;
- цефалоспорины четвертого поколения (цефепим, цефпиром) плюс метронидазол;
- хинолоны плюс метронидазол.
Когда пациенты находятся в тяжелом состоянии, таким как сепсис, или предрасположены к инфицированию организмами, продуцирующими β-лактамазу, назначаются антибиотики карбапенемы (например, имипенем/циластатин). Применяют также Ванкомицин в дозировке 15-20 мг/кг внутривенно при подозрении на гематогенное распространение возбудителя. Всем пациентам в тяжелом, среднетяжелом состоянии и при наличии большого абсцесса почки (более 3 см) лечение назначается комбинированное (антибактериальная терапия плюс хирургическое дренирование очага).
В целом, дозировки и длительность применения устанавливаются индивидуально. После получения данных о культуре (чувствительности к препаратам), антибактериальная терапия корректируется и продолжается после этого не менее чем 14 дней.
Поскольку улучшение клинических проявлений обычно предшествует таковому по результатам радиологической визуализации,
Состояние пациентов в основном оценивается по их клиническому состоянию.
Клинический результат классифицируется как:
- излечение;
- клиническое улучшение, включая ремиссию или исчезновение начальных симптомов, уменьшение полости абсцесса при визуализации, восстановление количества лейкоцитов и нейтрофилов, а также отрицательные результаты посева крови и мочи;
- смерть.
При своевременном обращении, правильной диагностике и лечении (в том числе со стороны пациента, соблюдении им правил приема препаратов) прогноз благоприятный. Факторы, которые ухудшают прогноз абсцесса почки следующие:
- сахарный диабет;
- иммуносупрессия;
- ХПН;
- пожилой возраст с сопутствующими патологиями.
Профилактика абсцессов почек
К профилактическим мероприятиям в отношении абсцесса почки относят:
- своевременное лечение инфекций МВП;
- периодические консультации уролога пациентов с хроническими инфекционно-воспалительными процессами почек и мочекаменной болезнью;
- периодическое обследование (УЗИ, лабораторная диагностика крови и мочи) пациентов из группы риска.
Источник
