Воспаление подкожной вены грудной клетки

Флебит – это острое или хроническое воспаление венозной стенки. Может развиваться в результате воздействия различных факторов, однако, чаще всего является осложнением варикозного расширения вен нижних конечностей. Заболевание редко протекает изолированно. Изменения венозной стенки в результате воспаления, как правило, приводят к образованию тромбов и переходу флебита в тромбофлебит. Диагностировать флебит врачу помогают такие современные методы исследования как УЗДГ и дуплексное сканирование. Лечение консервативное, включающее противовоспалительную терапию и физиопроцедуры.
Общие сведения
Флебит – воспалительный процесс в стенке венозного сосуда. Может развиваться в результате воздействия различных факторов, однако, чаще всего является осложнением варикозного расширения вен нижних конечностей. Заболевание редко протекает изолированно. Изменения венозной стенки в результате воспаления, как правило, приводят к образованию тромбов и переходу флебита в тромбофлебит. Флебитами страдают 1% женщин и 0,7% мужчин в возрасте старше 50 лет.
Причины флебитов
Чаще всего флебиты нижних конечностей возникают при варикозном расширении вен. Второе место по распространенности занимают флебиты, являющиеся осложнением абсцесса, инфицированной раны или инфекционного заболевания. Воспаление венозной стенки может быть вызвано различными возбудителями, однако, чаще всего в качестве инфекционного агента выступает стрептококк. Флебит может развиться после химического ожога вены. В определенных ситуациях флебит вызывается искусственно. Так при лечении варикозной болезни современная флебология широко использует метод склеротерапии, принцип действия которого основан на введении в вену особого вещества, вызывающего асептический флебит и последующее склеивание стенок вены.
Классификация
По локализации воспаления в венозной стенке:
- Перифлебит – флебит с преимущественным поражением наружной оболочки вены. Как правило, развивается при распространении воспалительного процесса из окружающих тканей на стенки вены.
- Эндофлебит – флебит с преимущественным поражением внутренней оболочки вены. Возникает в результате повреждения внутренней венозной оболочки или травмы вены. Причиной эндофлебита может стать катетеризация вены или продолжительное пребывание иглы в вене при капельном введении различных препаратов. Эндофлебит является одним из побочных эффектов при внутривенном введении гипертонического раствора.
- Панфлебит – флебит с поражением всех оболочек вены.
Этиологическая классификация:
- Аллергический флебит. Возникает в результате аллергической реакции. Склонен к хроническому доброкачественному течению.
- Болевой флебит. Поражает нижние конечности. Обычно развивается после родов. Протекает остро. Сопровождается выраженным болевым синдромом.
- Мигрирующий флебит (мигрирующий тромбофлебит). Чаще возникает у молодых мужчин. В процесс вовлекаются поверхностные вены верхних и нижних конечностей. Сопровождается поражением артерий. Склонен к длительному рецидивирующему течению.
- Церебральный флебит. Поражает сосуды головного мозга. Обычно развивается в результате инфекции.
- Пилефлебит. Воспаление воротниковой вены (пилефлебит) вляется осложнением воспалительных процессов в брюшной полости.
- Флебит инфекционного генеза может развиться в любой области человеческого тела.
Симптомы флебита
При остром поверхностном флебите вена становится болезненной, напряженной. Кожа над пораженной областью краснеет, уплотняется. Наблюдается местная гипертермия. Возможно появление красных полос по ходу воспаленных вен. В некоторых случаях отмечается повышение температуры тела, общая слабость. Для хронического флебита поверхностных вен характерна сглаженная клиническая картина, рецидивирующее течение с периодическими обострениями.
При остром флебите глубоких вен отмечается общая гипертермия, боль и отек в области воспаления. Кожа пораженной конечности становится молочно-белой. Уплотнения и покраснения кожных покровов не наблюдается. В подавляющем большинстве случаев острый флебит глубоких вен осложняется образованием тромбов и переходит в острый тромбофлебит.
Церебральный флебит проявляется головной болью, повышением артериального давления, неврологической симптоматикой. При флебите полового члена появляются резкие боли, пенис становится синюшным, отекает. Для пилефлебита (флебита воротниковой вены) характерна картина выраженной гнойной интоксикации. Состояние больного резко ухудшается, появляется слабость, рвота, головная боль, схваткообразные режущие боли в правом подреберье, нарастающая желтуха. Развивается гектическая лихорадка с проливными потами и потрясающими ознобами. Существует опасность летального исхода. У ряда больных флебит воротниковой вены приобретает хроническое течение и становится причиной развития печеночной и почечной недостаточности.
Осложнения
Диагностика
Пациентов с подозрением на флебит консультируют сосудистые хирурги – флебологи. Инструментальную диагностику проводят при помощи дуплексного сканирования или УЗДГ вен нижних конечностей либо другой области в зависимости от локализации процесса.
Лечение флебита
При флебите проводится комплексная консервативная терапия. Флебит поверхностных вен в ряде случаев лечится амбулаторно. При флебите других локализаций, как правило, показана госпитализация.
Пораженной конечности необходим полный покой, возвышенное положение. Пациенту назначают препараты, улучшающие питание стенки и снижающие вязкость крови. Проводится общее и местное противовоспалительное лечение, физиотерапевтические процедуры. После купирования острого процесса и обострения хронического флебита нижних конечностей рекомендуют использовать компрессионный трикотаж или эластические бинты.
Профилактика
Профилактические меры зависят от локализации флебита. Необходимо строго соблюдать правила проведения внутривенных вливаний и инъекций, своевременно лечить гнойничковые заболевания, воспалительные процессы и мелкие травмы. Пациенты с варикозным расширением вен нижних конечностей должны следовать рекомендациям врача.
Флебиты – лечение в Москве
Источник

Тромбофлебит – это воспаление внутренней венозной стенки с закупоркой сосудистого просвета тромбом. Мельчайшие сгустки крови накапливаются в пристеночном пространстве с образованием тромботических масс, которые частично или полностью перекрывают просвет сосуда, приводя к нарушению оттока крови и воспалению прилегающих тканей. Заболевание обычно развивается на фоне варикозной патологии и в отсутствии своевременного лечения может привести не только к тромбозу вен нижних конечностей, но и тромбоэмболии сосудов в других частях тела (легкие, сердце).
На заметку! В отечественной терминологии под тромбофлебитом понимают тромбоз поверхностных подкожных вен; при поражении глубоких вен конечностей используют понятие флеботромбоз.
Диагностикой и лечением патологии занимается врач-флеболог. Может потребоваться консультация кардиолога, гематолога, ангиолога, сосудистого хирурга.
Тромбофлебит – что это такое и его причины
Венозные сосуды, в сравнении с артериями, имеют менее плотный мышечный слой. В сочетании с низкой скоростью кровотока по направлению к сердцу это создает предпосылки для нарушения оттока крови и развития застойных явлений. Если на человека дополнительно воздействуют факторы риска, проявление патологии – вопрос времени.
Причины венозной патологии:
- недостаток двигательной активности – стоячая или сидячая работа;
- наличие в организме хронической инфекции;
- варикозное расширение и патологии клапанной системы вен;
- нарушения работы иммунной системы – ослабление защитной функции, аллергические, аутоиммунные отклонения;
- общее или местное замедление кровотока – при сердечных патологиях (кардиомиопатии, инфаркты миокарда), тугом бинтовании, ношение обтягивающей одежды и т.п.;
- инсульты и параличи с нарушением чувствительности, другие неврологические отклонения;
- травмы сосудов, сложные хирургические вмешательства;
- повышенная нагрузка на венозные сосуды – при резком поднятии тяжестей, во время родов;
- качественные и количественные изменения в составе крови – при приеме лекарств, хронических заболеваниях, обширных кровопотерях, переливании крови;
- курение;
- повышенная свертываемость крови в результате обезвоживания, приема гормональных препаратов (в том числе оральных контрацептивов) и других лекарственных средств;
- избыточный вес и высокие статические нагрузки;
- длительная катетеризация и внутривенное введение высоких доз лекарств;
- онкологический процесс;
- реакция на введение вакцин и сывороток.

С учетом списка причин, тромбофлебит может начаться как с образования сгустка крови (тромба), так и с воспаления сосудистой стенки (флебита). В первом случае тромб, принесенный с кровотоком, прикрепляется к стенке, перекрывая ее просвет, провоцирует застой крови и воспаление прилегающих тканей. В особо тяжелых случаях скопление тромбоцитов изначально может содержать в себе инфекцию. Во втором случае проблема начинается с воспаления внутренней выстилки сосуда – интимы. В месте повреждения образуется сгусток крови – тромб, который постепенно растет и со временем приводит к обтурации (закупорке) сосуда.
На заметку! При благоприятном исходе после устранения воспаления кровоток в пораженных участках может восстанавливаться. Это происходит либо за счет реканализации сосуда с полным или частичным растворением тромба, либо за счет формирования коллатеральных сосудов в обход тромбированного участка вены.
При неблагоприятном развитии патология распространяется на глубокие вены и захватывает выше расположенные участки (восходящий тромбофлебит). В таком случае требуется оперативное вмешательство.
Виды тромбофлебита
По течению процесса различают 2 формы:
- острую, с яркими признаками воспаления, бурной симптоматикой и коротким периодом развития (до месяца), прогноз для нее благоприятный – вплоть до полного выздоровления без рецидивов;
- хроническую – со смазанными симптомами и длительным течением – заболевание может длиться годами, характерны регулярные рецидивы.
Важно! Переход острой формы заболевания в хроническую наблюдается в 60% случаев и напрямую связан с состоянием пациента и качеством проводимого лечения.

В зависимости от локализации различают тромбофлебит глубоких и поверхностных вен. Чаще всего заболевание поражает нижние конечности – часть тела, наиболее подверженную застойным явлениям; чуть реже – полость малого таза. Более редкие случаи получили индивидуальные названия:
- поражение подмышечной и подключичной вен – синдром Педжета-Шреттера, является следствием регулярных повышенных нагрузок на верхние конечности;
- поражение поверхностных вен грудной клетки и брюшины – болезнь Мондора, у женщин поражает молочные железы, часто проявляется как осложнение после оперативного вмешательства;
- тромбофлебит печеночных вен – синдром Бадда-Киари, редкое заболевание, связанное с врожденной патологией сосудов печени;
- мигрирующий тромбофлебит – синдром Труссо, расценивается как первый признак онкопатологии; проявляется в виде эпизодических воспалений сосудистой стенки с постоянной сменой локализации патологического процесса;
- облитерирующий тромбангиит – синдром Бюргера, поражает мелкие вены и артерии различных участков тела (конечностей, сердца, мозга), часто является причиной гангренозных поражений у курильщиков.
С учетом вида тромбофлебита, причины и симптомы заболевания могут различаться.
Основные симптомы заболевания
Полный симптомокомплекс зависит от локализации процесса. Список базовых признаков:
- ощущение тяжести, распирания в нижних конечностях;
- болезненность в поврежденном участке, которая усиливается при пальпации;
- болезненность при ходьбе и движении в целом;
- воспаление и нарушение пигментации кожи над тромбированным сосудом;
- локальное и общее повышение температуры (наблюдается не всегда);
- отечность пораженного участка – особенно характерно для тромбофлебита вен нижних конечностей;
- четкий подкожный контур воспаленных сосудов – при поражении поверхностных вен; сами пораженные сосуды прощупываются как уплотненные тяжи;
- воспаление и припухлость прилегающих тканей.
Для острой формы характерны температура до 38 С, воспаление местных лимфоузлов.
На заметку! Острый тромбофлебит поверхностных вен чаще всего поражает поврежденные варикозом вены голени и нижней части бедра. 95% случаев заболевания приходится на большую подкожную вену.
Как проходит диагностика
Обследование включает визуальный осмотр с пальпацией тканей. Размеры повреждения оценивают, ориентируясь на визуальные уплотнения сосудистого тяжа и границы болезненности при прощупывании. Помимо осмотра проводят специальные функциональные тесты:
- симптом Хоманса – боль в области голеностопа при совершении вращательных движений ступнями в положении лежа на спине с полусогнутыми коленями;
- проба Мозеса – болезненность при сдавливании передне-задней поверхности голени (при надавливании на боковые стенки голени боль не наблюдается!);
- признак Лувеля – дискомфорт и боль в нижних конечностях при сильном кашле указывает на поражении глубоких вен;
- симптом Бисхарда – усиление болезненных ощущений при надавливании на пяточную кость или боковую стенку голени;
- пробы Ловенберга и Опитца-Раминеса – при наложении манжетки аппарата измерения АД на нижнюю часть голени или в надколенной области и накачивании ее воздухом до 150 мм ртутного столба появляется болезненность.
Для постановки окончательного диагноза используют инструментальные и лабораторные методы исследования.
Лабораторные тесты:
- общий и биохимический анализы крови – уровень СОЭ, С-пептида и другие показатели указывают на степень воспаления в организме;
- коагулограмма – выявляет изменения в системе свертывания крови;
- определение уровня Д-димера крови – повышение концентрации указывает на обострение тромбофлебита.
Определение местонахождения тромба с точностью до миллиметра, а также выявление флотирующих сгустков требуют применения современного медицинского оборудования.

Инструментальная диагностика:
- реовазография – своеобразная форма ЭКГ;
- ультразвуковое ангиосканирование;
- ультразвуковая допплерография (УЗДГ);
- флебосцинтиграфия и флебография;
- миография;
- МРТ.
Различие этих методик заключается в глубине проникновения, наличии облучения, длительности и стоимости обследования. В совокупности они помогают оценить состояние сосудистой стенки, расположение и размеры тромба, степень сужения просвета, факт обратного тока крови по венам и т.п..
Подходы к лечению тромбофлебита
Консервативные методы используют преимущественно при первичном остром тромбофлебите без осложнений и сопутствующих патологий. Комплекс мер направлен на устранение общих воспалительных симптомов и лечение локального тромботического процесса.
Медикаментозная терапия включает:
- противовоспалительные средства – преимущественно НПВС с дополнительным обезболивающим эффектом;
- производные рутина – для укрепления сосудистых стенок;
- дезагреганты, антикоагулянты, энзимные препараты – для предотвращения тромбообразования и растворения имеющихся тромбов;
- флеботоники.
Внимание! Ошибочным является назначение постельного режима, так как двигательная активность необходима для работы мышечно-венозной помпы и поддержания нормального кровотока в глубоких венах. Исключение составляет поражение глубоких вен с высоким риском отделения тромба.
При выраженной симптоматике в первые дни рекомендуется бандажное бинтование пораженной зоны эластичными бинтами. Впоследствии их можно заменить ношением специального компрессионного белья.
Физиотерапевтические процедуры:
- электрофорез – увеличивает доступность препаратов местного действия, снимает воспаление;
- магнитотерапия – устраняет боль, отечность, воспаление;
- УВЧ – нормализует кровоток и лимфоток, способствует рассасыванию тромбов;
- парафиновые аппликации – укрепляет сосудистую стенку, стимулирует кровоток;
- гирудотерапия – уменьшает свертываемость крови, способствует рассасыванию тромбов.

Хирургическое вмешательство применяют при диагностировании восходящих форм тромбофлебита и поражении глубоких вен. Операция подразумевает перевязку или удаление поврежденных сосудов, а также щадящую тромбэктомию (удаление тромба). В последнем случае могут применяться как радикальные методы с иссечением тканей, так и малоинвазивные эндоваскулярные операции.
Профилактические меры
Основной подход в предупреждении тромбофлебита – своевременное лечение венозных патологий, в первую очередь варикозного расширения вен, а также ведение здорового образа жизни для поддержания нормального тонуса венозных стенок. Список рекомендаций:
- придерживайтесь правильного питания – ограничьте потребление животных жиров, введите в свой рацион нерафинированные растительные масла, свежие овощи и фрукты, богатые рутином;
- избавьтесь от вредных привычек – особенно вредно для здоровья сосудов курение;
- избегайте длительных статических нагрузок; при стоячей или сидячей работе практикуйте периодические «физминутки»;
- выбирайте удобную обувь – высокий каблук и очень узкая колодка недопустимы для здоровья ваших ног;
- по возможности снизьте дозировку или откажитесь от приема гормональных препаратов;
- обеспечьте своему организму достаточный уровень двигательной активности – занятия фитнесом, кардиотренировки, регулярные пешие прогулки, плавание помогут предотвратить застойные явления;
- 2-3 раза в год проходите курс лечения растительными флеботониками и витаминными препаратами;
- при наличии венозной недостаточности не забывайте носить компрессионный трикотаж.
Источник
Над статьей доктора
Хитарьян А. Г.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 13 марта 2018Обновлено 30 ноября 2020
Определение болезни. Причины заболевания
Тромбофлебит — заболевание системы кровообращения, характеризующееся повреждением внутренних тканей стенки вены с развитием местной воспалительной реакции, сопровождающейся быстрой адгезией (слипанием) тромбоцитов в месте поражения.

Причины тромбофлебита вен:
- варикозное поражение вен — по статистике у 60% пациентов с варикозной болезнью со временем развивается тромбофлебит;
- важную роль в выявлении причины тромбоза, особенно спонтанного, у молодых людей играет генетическое исследование на тромбофилию — дефицит фактора протромбинового комплекса протеина S, дефицит антикоагулянта протеина С, дефицит антитромбина III (далее — АТ III), мутация фактора свертывания V (Лейденская мутация).
- высокий уровень эстрогена — беременность;
- заместительная гормональная терапия;
- продолжительное применение пероральных контрацептивов также может стать пусковым механизмом для тромбообразования.
Существует ряд других факторов, влияющих на развитие тромбофлебита вен:
- табакокурение;
- ассоциированная тромбоцитопения (снижение синтеза гепарина в печени);
- нарушение синтеза тромбоцитарного фактора роста в костном мозге;
- грибковые и бактериальные инфекции;
- аутоиммунный антифосфолипидный синдром;
- избыточная масса тела;
- злокачественные новообразования (особенно опухоли поджелудочной железы, легких, желудка);
- преклонный возраст пациента;
- длительная иммобилизация;
- применение некоторых лекарственных препаратов (в частности, цитостатиков);
- наличие венозных тромбоэмболических осложнений в анамнезе.
Частота развития тромбофлебита зависит от многих факторов. Есть значимое различие между возрастными категориями. Ежегодно дебют тромбофлебита регистрируется у 0,3 – 0,6 на 1000 человек в возрасте до 30 лет и у 1,2 – 1,8 на 1000 пожилых пациентов.
Различия также регистрируются по половому признаку. Так, у мужчин тромбофлебит развивается в среднем в 0,05 – 1,4 на 1000 человек. У женщин этот показатель значительно выше — от 0,31 до 2,2 на 1000 человек.
Последние исследования подтверждают значимость генетически детерминированной тромбофилии в развитии тромбофлебита, особенно у пациентов без предшествующей травматизации сосудистой стенки. Тромбофилия — это патология, которой свойственна предрасположенность к формированию сосудистых тромбозов разной локализации, склонных к рецидиву. Причина данного заболевания заключается в наличии дефекта свертывающей системы крови, а также генетической или приобретенной патологии клеток крови. Клиническими проявлениями тромбофилии являются множественные тромбозы самой различной локализации, которые сопровождаются проявлением отеков и болью в ногах, синюшностью кожных покровов и лёгочной эмболией. Неоднократно встречающиеся рецидивирующие тромбозы в анамнезе больного могут говорить о наличии тромбофилии, которую можно подтвердить, проведя лабораторные исследования. Выбор дальнейшей терапии тромбофилии напрямую зависит от ее вида. Обычно используют тромболитики, антикоагулянты и дезагреганты.
Лейденскую мутацию обнаруживают у 23% пациентов. Значимыми являются также мутации протромбина, АТ III, кофактора гепарина, системы протеинов С и S. По локализации возникновения тромбофлебита также имеется большой разброс частоты встречаемости. В 65 – 80% случаев поражается система большой подкожной вены, в 10 – 20% случаев встречается система малой подкожной вены, тогда как билатеральный вариант тромбофлебита встречается лишь в 5 – 10% случаев.
Одна из наиболее значимых причин тромбофлебита — это варикозная болезнь. До 62 % пациентов с тромбофлебитом имеют данную патологию. Посттравматические тромбофлебиты развиваются после внутривенного введения различных лекарственных препаратов, а также в случае катетеризации вены.
Чем отличается тромбофлебит от варикоза
Тромбофлебит — это одно из осложнений варикоза. Варикозом называют расширение просвета вен, а тромбофлебитом — закупорку вены тромбом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы тромбофлебита
Место локализации, распространенность и сроки развития патологического процесса, а также этиологический фактор являются причинами, обуславливающими клинические проявления тромбофлебита.
При развитии тромбофлебита на фоне варикозной болезни чаще поражаются поверхностные вены нижних конечностей — возникает тромбофлебит нижних конечностей.
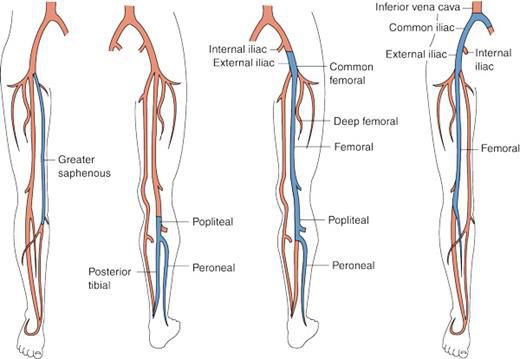
При поражении сосудов нижних конечностей происходит образование плотных тяжей багрового цвета в проекции пораженных сосудов, в симптоматику которого входит ярко выраженная гиперемия и произвольная болезненность или же болезненность при пальпации.
При ярко выраженном воспалении поверхностных вен на прилегающих кожных покровах проявляются такие симптомы, как покраснение, болезненность, повышение температуры и отек. Тромбофлебит нижних конечностей может распространяться на систему глубоких вен. Наиболее опасной локализацией для развития данного осложнения служит первичное расположение патологического процесса вблизи от сафено-бедренного и сафено-подколенного соустий, а также перфорантных вен подколенной области. Важно отметить, что глубокие венозные стволы и многочисленные коллатерали являются главными причинами слабо выраженной симптоматики тромбофлебита глубоких вен голени.
При опускании ног вниз в икроножных мышцах появляется боль распирающего характера. Также тромбофлебиту нижних конечностей присуще развитие отеков дистальных отделов конечности, постепенно распространяющихся выше по ноге. Возможно даже расширение сети поверхностных вен голени, бедра и передней брюшной стенки. Бедренно-подколенный венозный сегмент будет проявляться более выраженно по причине наличия тяжелых отклонений в работе системы оттока и сложности протекания процесса компенсации кровотока.
Острый тромбофлебит несет наибольшую угрозу, поскольку может вызвать серьезные нарушения кровоснабжения конечности и тромбоэмболические осложнения, опасные для жизни. Так, у больных образуется напряженный отек конечности с характерными острыми болями. В дальнейшем этот отек может локализоваться в пахово-мошоночной области, в области ягодиц и передней брюшной стенке. Симптоматика тромбозов нижней полой вены выражается интенсивностью отека нижней половины туловища и обеих нижних конечностей. Также характерными признаками данного вида тромбоза являются расширение вен передней брюшной стенки и тромбозы печеночных и почечных вен, в конечном итоге определяющие клинику и ее исходы.
Для вены верхней конечности характерен посттравматический тромбофлебит, который возникает в результате внутривенных инъекций, а также катетеризации вены, повреждающих эндотелий. Наиболее типичным является поражение в области локтевой ямки. Клинически тромбофлебит нижних конечностей проявляется болью, уплотнением, покраснением и отеком по ходу пораженной вены. Распространение на глубокую венозную систему и систему легочной артерии практически никогда не происходит.
Тромбофлебит после эндоваскулярного лечения варикозной болезни встречается редко, всего в 0,1 – 1,2% всех случаев осложнений этого метода лечения. Наибольшая частота характерна для склеротерапии. Профилактика данного осложнения достигается немедленной мобилизацией пациента после манипуляции и использованием низкомолекулярных гепаринов в профилактических дозах.
Патогенез тромбофлебита
Тромбообразование — это приспособительная реакция организма, в ходе которой происходит выработка факторов свертывания крови, направленных на образование тромба и остановку кровотечения. При повреждении или нарушении внутренней стенки сосуда развивается местная воспалительная реакция. В зоне повреждения прикрепляется лейкоцитарный, а затем тромбоцитарный сгусток, что усиливает воспалительную реакцию и часто приводит к тромбозу просвета сосуда. Тромбофлебит ассоциирован с компонентами так называемой «триады Вирхова»:
- повреждение интимы сосудов, обусловленное травмой или воспалением;
- изменение свертываемости;
- снижение скорости венозного кровотока — проявляется вследствие варикозного расширения вен, ожирения, снижения физической активности, иммобилизации и т. д.
Отсюда следует, что к нарушению динамического равновесия системы гемостаза приводит патологическое изменение эндотелия вен, которое является ведущим пусковым механизмом формирования тромбофлебита.
Классификация и стадии развития тромбофлебита
Тромбофлебит в зависимости от происхождения, локализации и площади поражения процесса, характера течения болезни, можно разделить на несколько групп.
Виды тромбофлефита
По глубине поражения:
- глубокий тромбофлебит — возникает при воспалении глубоко залегающего сосуда;
- поверхностный тромбофлебит, или тромбофлебит поверхностных вен — при воспалении поверхностно расположенного сосуда; чаще всего поверхностный тромбофлебит встречается на венах нижних конечностей.
По локализации поражения:
- локальный тромбофлебит — возникает в месте прикрепления тромба и сопровождается локализованной симптоматикой;
- мигрирующий тромбофлебит — воспаление перемещается на другой участок вены, после стихания основного процесса отличается быстрым прогрессированием.
По причинам формирования тромба:
- варикотромбофлебит — воспаление на фоне варикозного расширения вен;
- постинъекционный тромбофлебит — воспалительный процесс, возникший в месте прокола стенки вены после инъекции;
- инфекционный или септический — воспалительный процесс, при котором в очаге воспаления обнаруживается патогенная флора;
- асептический — воспалительный процесс, протекающий при отсутствии бактериальной составляющей.
По длительности болезни тромба:
- острый — сопровождается выраженной симптоматикой, которая длится до месяца.
- хронический — протекает циклично: периоды отсутствия воспаления чередуются с обострениями.
По закрытию просвета вены тромбом выделяют три формы тромбофлебита:
- окклюзивный, при котором наблюдается закупорка сосуда с значительным замедлением кровотока в нем;
- ишемический, при котором сгусток крови и отёчность в области воспаления приводят к полной закупорке вены, прекращению кровотока в ней и развитию некроза тканей;
- неокклюзивный, при котором сгусток крови и отёк в месте воспаления не препятствуют кровотоку.
Осложнения тромбофлебита
Осложнения тромбофлебита могут нести угрозы для жизни! Опасность распространение тромба с поверхностных вен на глубокие и миграции тромботических масс в мелкие ветви легочной артерии с последующим развитием тромбоэмболии легочной артерии (далее — ТЭЛА). В основном в качестве источника тромбообразования при ТЭЛА выступают вены нижних конечностей.

В некоторых случаях источниками являются вены верхних конечностей и правые отделы сердца. Риску появления заболевания подлежат беременные и женщины, которые в определенный период времени длительно принимали пероральные контрацептивы, а также пациенты, имеющие тромбофилию. Есть вероятность распространения процесса на вены таза и брюшной полости с последующим возникновением ишемии пораженной конечности и возможных септических осложнений.
Диагностика тромбофлебита
К какому врачу обратиться при симптомах тромбофлебита
При появлении симптомов заболевания следует обратиться к флебологу или сосудистому хирургу.
При подозрении на развитие тромбоэмболии ветвей легочной артерии показана спиральная компьютерная томография (СКТ) органов грудной клетки, которая помогает выявить даже самые незначительные изменения в исследуемой зоне.
Ангиопульмонография — методика, которая позволяет исследовать ветви легочной артерии после введения контрастного вещества. Обязательным является выполнение УЗИ при неясной клинической картине, подозрении на наличие тромбофлебита глубоких вен, беременным женщинам, при локализации тромбофлебита на бедре или верхней трети задней поверхности голени.
Ультразвуковая диагностика выполняется в сочетании с допплерографией, что позволяет определить скоростные характеристики потока. Важным в диагностике тромбофлебита является определение носительства генетических полиморфизмов в системе генов свертывания, наиболее значимыми являются мутации протеина S, дефицит антикоагулянта протеина С, дефицит АТ III, мутация фактора свертывания V (Лейденская мутация). Обследование начинают с осмотра, пальпации и выполнения диагностических проб. Производят забор крови для лабораторной диагностики (коагулограмма). Данное исследование позволяет выявить нарушения показателей свертывающей системы. Определяется уровень Д-димера крови, этот показатель указывает на тромбообразование в организме человека. Необходимо помнить, что уровень Д-димера не является критерием тяжести процесса.
Лечение тромбофлебита
Лечебные и профилактические мероприятия при тромбофлебите носят комплексный характер и могут быть консервативными и хирургическими. Основными задачами является максимальное устранение факторов риска, уменьшение и облегчение местных симптомов при остром тромбофлебите, профилактика распространения тромбофлебита на сеть глубоких вен и профилактика венозных тромбоэмболических осложнений.
Оперативное лечение
Не так давно золотым стандартом лечения восходящего тромбофлебита являлась кроссэктомия (операция Троянова-Тренделенбурга), однако результаты практики показали, что данный метод оперативного вмешательства является наиболее травматичным и жизнеугрожающим для пациентов.
При выходе процесса за пределы сафено-феморального или сафено-поплитеального соустья производится тромбэктомия из магистральных вен. Оперативное вмешательство может быть осуществлено при помощи регионарной анестезии или интубационного эндотрахеального наркоза. Предпочтение методу тромбэктомии зависит от уровня расположения проксимальной части тромба.
При тромбозе перфоранта выполняется тромбэктомия из перфорантной вены. При эмболоопасном тромбозе бедренно-подколенного сегмента показана перевязка поверхностной бедренной вены (ПБВ).
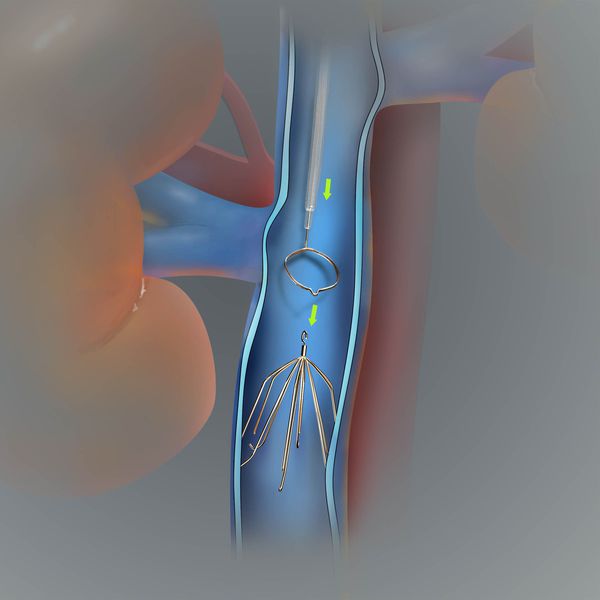
При эмболоопасном илио-кавальном тромбозе выполняется пликация нижней полой вены.
На рисунке изображена имплантация кава-фильтра в нижнюю полую вену, показанием для которой является эмболоопасный илио-кавальный тромбоз.
Лечение лазером
Согласно последним пересмотренным клиническим рекомендациям, эндовенозная лазерная коагуляция (ЭВЛК) является малотравматичной и безопасной методикой при восходящем тромбофлебите. Таким методом можно оперировать любую категорию больных. Как правило, оперативное вмешательство проводится под местной тумесцентной анестезией.
Консервативное лечение
На сегодняшний день при имеющихся показаниях самым эффективным методом будет являться проведение антикоагулянтой терапии. В медицинской практике принято различать антикоагулянты прямого действия, способствующие снижению активности тромбина в крови, и антикоагулянты непрямого действия, препятствующие образованию протромбина в печени. Низкомолекулярные гепарины относятся к
