Воспаление подкожной жировой клетчатки лечение фото

Панникулит является прогрессирующим процессом воспаления подкожной клетчатки, что разрушает жировые клетки, они замещаются соединительной тканью, образуются узлы, инфильтраты и бляшки. При висцеральном типе болезни поражаются жировые клетки почек, печени, поджелудочной железы, жировая клетчатка сальника или области за брюшиной. Примерно в 50 % случаев патология принимает идиопатическую форму, которая преимущественно наблюдается у женщин 20-50 лет. Другие 50 % – вторичный панникулит, развивающийся на фоне системных и кожных болезней, иммунологических расстройств, влияния разного рода провоцирующих факторов (холод, некоторые лекарства). В основе формирования панникулита – дефект перекисного липидного окисления.

Причины появления
Такое воспаление подкожной клетчатки может быть вызвано разными бактериями (преимущественно стафилококками и стрептококками). В большинстве случаев развитие его происходит на нижних конечностях. Заболевание может появиться после грибкового поражения, травмы, дерматита, формирования язвы. Самые уязвимые участки кожи – те, которые имеют избыток жидкости (к примеру, при отеке). Также панникулит может появиться в зоне рубцов после операций.
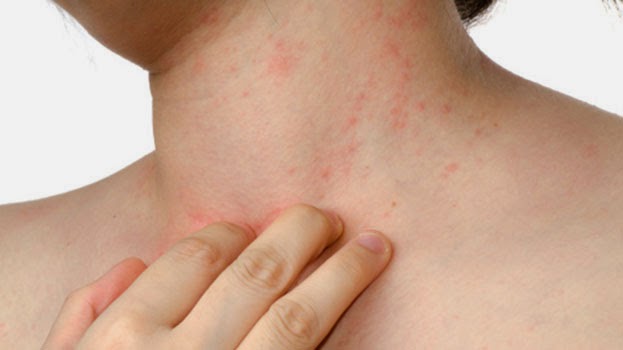
На фото воспаление подкожной клетчатки сложно заметить.
Симптоматика панникулита
Главное проявление спонтанного панникулита – это узловые формирования, расположенные на различной глубине в подкожно-жировой клетчатке. Они обычно появляются на ногах и руках, редко – на животе, груди и лице.
После узлового разрушения остаются атрофированные очаги жировой клетчатки, имеющие форму круглых областей западения кожи. Узловой вариант отличается появлением типичных узлов в клетчатке под кожей размером от трех миллиметров до пяти сантиметров.
Покровы кожи над узлами могут окрашиваться в обычный цвет или быть ярко-розовыми. При бляшечном типе воспаления подкожной жировой клетчатки появляются отдельные узловые скопления, которые срастаются и формируют бугристые конгломераты.
Над такими образованиями кожа может быть бордово-синюшной, бордовой или розовой. В некоторых случаях узловые скопления распространяются полностью на клетчатку плеча, голени или бедра, сдавливая сосудистые и нервные пучки. Из-за этого появляется явная болезненность, развивается лимфостаз, конечности отекают.
Инфильтративный тип болезни проходит с расплавлением узлов и их конгломератов. В области узла или бляшки кожа ярко-красного или бордового цвета. Затем возникает флюктуация, которая свойственна абсцессам и флегмонам, однако при вскрытии узлов выделяется желтая маслянистая масса, а не гной. На месте раскрывшегося узла будет оставаться долго не заживающая язва.
При смешанном типе панникулита узловая форма переходит в бляшечную, затем – в инфильтративную. Такой вариант отмечается в редких случаях. В начале болезни могут быть повышение температуры, мышечные и суставные боли, тошнота, головные боли, общая слабость. При висцеральном типе заболевания происходит системное воспаление жировой клетчатки во всем организме человека с образованием специфических узлов в клетчатке за брюшиной и сальнике, панкреатита, гепатита и нефрита. Панникулит может продолжаться от двух-трех недель вплоть до нескольких лет.
Способы диагностики
Воспаление подкожной клетчатки, или панникулит, диагностируется на совместном осмотре дерматолога и нефролога, ревматолога, гастроэнтеролога. Применяются анализы мочи и крови, исследование ферментов панкреатина, проба Реберга, печеночные пробы. Определение узлов при панникулите висцерального типа происходит благодаря ультразвуковому исследованию брюшных органов и почек. Кровяной посев на стерильность способствует исключению септической направленности заболевания. Точный диагноз ставится после получения биопсии образования с гистологическим анализом.
Классификация
Существует первичная, спонтанная и вторичная формы воспаления подкожной клетчатки. Вторичным панникулитом являются:
- иммунологический панникулит – возникает часто при системных васкулитах;
- люпус-панникулит (волчаночный) – при глубоком поражении системной красной волчанкой;
- панникулит ферментативный – связан с влиянием панкреатических ферментов;
- панникулит пролиферативно-клеточный – при лимфоме, гистиоцитозе, лейкемии и т. д.;
- холодовой панникулит – местная форма, которая развивается как реакция на воздействие холодом;
- панникулит стероидный – появляется у детей после завершения кортикостероидного лечения;
- искусственный панникулит – вызван введением лекарственных средств;
- кристаллический панникулит – появляется при почечной недостаточности, подагре из-за отложения в клетчатке кальцификатов, уратов;
- наследственный панникулит, который обусловлен недостатком α1-антитрипсина.
По форме узлов выделяются узловой, бляшечный и инфильтративный типы болезни.

Действия пациента
Если появились первые признаки панникулита, нужно обратиться к врачу. Помимо прочего, следует при обнаружении новых симптомов прибегать к медицинской помощи (постоянный жар, сонливость, высокая усталость, образование волдырей и расширение области покраснения).
Особенности лечения
Способ лечения воспаления подкожной клетчатки определяется его течением и формой. При панникулите узловом хронического типа используют противовоспалительные нестероидные средства («Ибупрофен», «Диклофенак натрия»), антиоксиданты (витамины Е и С); обкалывают узловые формирования глюкокортикороидами. Эффективны еще и физиотерапевтические процедуры: фонофорез гидрокортизона, ультразвук, УВЧ, лазеротерапия, озокерит, магнитотерапия.
При бляшечном и инфильтративном типе подострое течение болезни отличается применением глюкокортикостероидов («Гидрокортизон» и «Преднизолон») и цитостатиков (препарат «Метотрексат»). Вторичные формы болезни лечатся терапией заболевания на фоне васкулита, подагры, панкреатита и красной системной волчанки.
От панникулита профилактической мерой является своевременная диагностика и терапия первичных патологий – бактериальной и грибковой инфекции, недостатка витамина Е.
Как проявляется воспаление подкожной клетчатки на ногах?
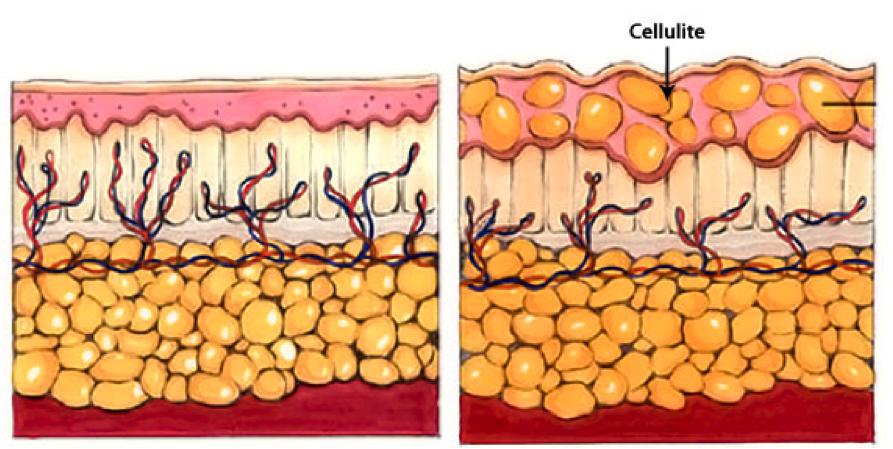
Целлюлит
Целлюлит, или гиноидная липодистрофия, обусловлен структурными изменениями жировой ткани, приводящими часто к сильному ухудшению кровяной микроциркуляции и застою лимфы. Не все специалисты считают заболеванием целлюлит, но настаивают на том, чтобы его можно было назвать косметическим дефектом.
Такое воспаление подкожной жировой клетчатки на фото представлено.

Преимущественно целлюлит возникает у женщин в итоге гормональных сбоев, которые периодически происходят: подростковый период, беременность. В некоторых случаях его появление способен спровоцировать прием контрацептивов гормонального типа. Большое значение принадлежит фактору наследственности и специфике рациона.
Как избавиться?
Липодистрофия ткани под кожей лечится обязательно комплексно. Для достижения успеха нужно питаться правильно, пить поливитамины, антиоксиданты. Очень важная часть лечения – спортивные занятия и активное дыхание.
Врачи советуют курс процедур для улучшения циркуляции крови и лимфы – биорезонансная стимуляция, массаж, прессо- и магнитотерапия. Жировые клетки становятся меньше после мезотерапии, ультразвука, электролиолиза и ультрафонофореза. Используют особые кремы против целлюлита.
Источник
Панникулит — прогрессирующее поражение подкожной жировой клетчатки воспалительного характера, приводящее к разрушению жировых клеток и замещению их соединительной тканью с образованием узлов, бляшек или инфильтратов. При висцеральной форме панникулита происходит поражение жировых клеток печени, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика заболевания основана на клинике и данных гистологического исследования. Лечение панникулита зависит от его формы.
Общие сведения
Примерно половина случаев панникулита приходится на спонтанную (идиопатическую) форму заболевания, которая чаще встречается у женщин в возрасте от 20 до 50 лет. Остальные 50% — это случаи вторичного панникулита, развивающегося на фоне системных и кожных заболеваний, иммунологических нарушений, действия различных провоцирующих факторов (холод, некоторые медикаменты). Известно, что в основе развития панникулита лежит нарушение перекисного окисления жиров. Но, несмотря на многочисленные исследования в области этиологии и патогенеза этого заболевания, дерматология до сих пор не имеет четкого представления о механизме его возникновения.

Панникулит
Классификация панникулита
В классификации панникулита выделяют первичную или спонтанную форму заболевания (панникулит Вебера-Крисчена) и вторичную. К вторичному панникулиту относятся:
- иммунологический — нередко наблюдается на фоне системных васкулитов, у детей может быть вариантом течения узловатой эритемы;
- волчаночный (люпус-панникулит) — развивается при глубокой форме системной красной волчанки, характеризуется сочетанием симптомов панникулита с кожными проявлениями, типичными для дискоидной волчанки;
- ферментативный — связан с воздействием панкреатических ферментов, уровень которых в крови повышается при панкреатите;
- пролиферативно-клеточный — возникает при лейкемии, лимфоме, гистиоцитозе и др.
- холодовой — локальная форма панникулита, развивающаяся в ответ на сильное холодовое воздействие, проявляется плотными розовыми узлами, которые проходят в течение 2-3 недель;
- стероидный — может возникать у детей в течение 1-2 недель после окончания общего лечения кортикостероидами, характеризуется самопроизвольным излечением и не требует терапии;
- искусственный — связан с введением некоторых медикаментозных препаратов;
- кристаллический — развивается при подагре и почечной недостаточности в связи с отложением в подкожной клетчатке уратов и кальцификатов, а также при отложении кристаллов после инъекций пентазоцина или менеридина;
- панникулит, связанный с дефицитом α1-антитрипсина (ингибитора α-протеазы), — наследственное заболевание, сопровождающееся системными проявлениями: васкулитами, геморрагиями, панкреатитом, гепатитом, нефритом.
По форме образующихся при панникулите узлов различают узловой, инфильтративный и бляшечный варианты заболевания.
Симптомы панникулита
Основным проявлением спонтанного панникулита являются узловые образования, расположенные в подкожно-жировой клетчатке на различной глубине. Чаще всего они появляются на ногах и руках, реже — в области живота, груди или на лице. После разрешения узлов панникулита остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
Узловой вариант панникулита характеризуется появлением в подкожной клетчатке типичных отдельно расположенных узлов размером от 3-4 мм до 5 см. Кожа над узлами может иметь окраску от обычной до ярко-розовой.
Бляшечный вариант панникулита представляет собой отдельные скопления узлов, которые, срастаясь, образуют бугристые конгломераты. Цвет кожи над такими образованиями бывает розовый, бардовый или бардово-синюшний. В некоторых случаях конгломераты узлов распространяются на всю клетчатку голени, плеча или бедра, сдавливая при этом сосудистые и нервные пучки, что обуславливает выраженную болезненность и отек конечности, приводит к лимфостазу.
Инфильтративный вариант панникулита протекает с расплавлением узлов или их конгломератов. При этом в области узла или бляшки, как правило, ярко красного или бардового оттенка, появляется флюктуация, типичная для абсцесса или флегмоны. Однако при вскрытии узлов из них выходит не гной, а маслянистая масса желтого цвета. На месте вскрывшегося узла образуется длительно не заживающее изъязвление.
Смешанный вариант панникулита — встречается редко и представляет собой переход узловой формы в бляшечную, а затем в инфильтративную.
Изменения со стороны подкожной жировой клетчатки в случае спонтанного панникулита могут не сопровождаться нарушением общего состояния пациента. Но чаще в начале заболевания наблюдается симптоматика, схожая с проявлениями острых инфекций (ОРВИ, гриппа, кори, краснухи и др): головная боль, общая слабость, повышение температуры, артралгии, боли в мышцах, тошнота.
Висцеральная форма панникулита характеризуется системным поражением жировых клеток по всему организму с развитием панкреатита, гепатита, нефрита, образованием характерных узлов в забрюшинной клетчатке и сальнике.
По своему течению панникулит может быть острым, подострым и рецидивирующим, длиться от 2-3 недель до нескольких лет. Острая форма панникулита характеризуется выраженным изменением общего состояния с высокой температурой, миалгиями, болями в суставах, нарушением функции почек и печени. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается, изредка бывают непродолжительные ремиссии, но в течение года заболевание заканчивается летальным исходом.
Подострое течение панникулита более сглаженное. Для него типично нарушение общего состояния, лихорадка, изменения функциональных проб печени, резистентность к проводимому лечению. Наиболее благоприятно рецидивирующее или хроническое течение панникулита. При этом рецидивы заболевания протекают не тяжело, часто без изменения общего самочувствия и чередуются с длительными ремиссиями.
Диагностика панникулита
Диагностику панникулита дерматолог проводит совместно с ревматологом, нефрологом и гастроэнтерологом. Пациенту назначают биохимический анализ крови и мочи, печеночные пробы, исследование панкреатических ферментов, пробу Реберга. Выявление узлов висцерального панникулита осуществляют с помощью УЗИ органов брюшной полости, УЗИ почек. поджелудочной железы и УЗИ печени. Посев крови на стерильность позволяет исключить септический характер заболевания. Для дифференцировки инфильтративного варианта панникулита от абсцесса проводят бактериологическое исследование отделяемого вскрывшегося узла.
Точный диагноз панникулита устанавливают по результатам биопсии узла. При гистологическом исследовании выявляют воспалительную инфильтрацию, некроз жировых клеток и их замещение соединительной тканью. Диагностика волчаночного панникулита основана на данных иммунологических исследований: определение антинуклеарного фактора, антител к ds-ДНК, комплемента С3 и С4, антител к SS-A и др.
Дифференциальную диагностику панникулита проводят с узловатой эритемой, липомой, олеогранулемой, инсулиновой липодистрофией при сахарном диабете, актиномикозом, индуративным туберкулезом.
Лечение панникулита
Терапия панникулита проводится комплексно в зависимости от его формы и течения. Для лечения узлового панникулита с хроническим течением назначают нестероидные противовоспалительные (напроксен, диклофенак) и антиоксиданты (витамин Е, аскорбиновая кислота), проводят обкалывание единичных узловых образований глюкокортикоидами. Эффективны физиопроцедуры: УВЧ, фонофорез гидрокортизона, магнитотерапия, озокерит, ультразвук, лазеротерапия.
При бляшечной и инфильтративной форме, подостром течении панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (циклофосфан, метотрексат). Для улучшения функции печени целесообразно назначение гепатопротекторов. Лечение вторичных форм панникулита обязательно включает терапию фонового заболевания: панкреатита, СКВ, васкулита, подагры.
Источник
Панникулит или гранулема жировая – это заболевание, приводящее к некротическим изменениям в подкожной жировой клетчатке. Заболевание склонно к рецидивам.
В результате воспалительного процесса при панникулите жировые клетки разрушаются и замещаются соединительной тканью с образованием инфильтратов бляшек или узлов.
Наиболее опасной является висцеральная форма панникулита, при которой поражаются жировые ткани внутренних органов – почек, поджелудочной железы, печени и пр.
Причины развития заболевания
 Этим заболеваниям чаще болеют женщины в репродуктивном возрасте.
Этим заболеваниям чаще болеют женщины в репродуктивном возрасте.
Примерно у половины больных жировая гранулема развивается спонтанно, то есть на фоне относительного здоровья. Данная форма чаще встречается у женщин в репродуктивном возрасте, и носит название идиопатической.
У оставшихся 50% больных панникулитом воспаление жировой клетчатки развивается, как один из симптомов системного заболевания – саркоидоза, красной волчанки и пр.
Причиной развития панникулита могут стать иммунные нарушения, воздействие холода, реакция на прием некоторых медикаментов.
Медики считают, что в основе развитии жировой гранулемы лежит патологическое изменение обменных процессов в жировых тканях. Однако, несмотря на многолетние исследования и изучения панникулита, к настоящему времени не удалось получить четкого представления о механизме развития воспалительного процесса.
Классификация форм заболевания
В дерматологии выделяют первичную и вторичную форму жировой гранулемы.
В первом случае, панникулит развивается без воздействия каких-то факторов, то есть по неизвестным причинам. Эта форма носит названия синдрома Вебера-Крисчена и чаще всего, встречается женщин до 40 лет, имеющих лишний вес.
Вторичный панникулит возникает по разным причинам, что позволило разработать определенную систему классификации форм заболевания.
Выделяют следующие формы панникулита.
- Панникулит иммунологический. Заболевание развивается на фоне системного васкулита. Иногда данный вариант жировой гранулемы выявляется у детей, как форма течения эритемы узловатой.
- Панникулит ферметативный. Развитие воспаления связано с действием ферментов, вырабатываемых поджелудочной железой. Как правило, проявляется на фоне панкреатита.
- Полиферативно-клеточная жировая гранулема развивается у больных лимфомией, гистиоцитозом, лейкемией и пр.
- Люпус-панникулит является одним из проявлений красной волчанки, протекающей в острой форме.
- Панникулит холодовой развивается, как локальная реакция на переохлаждение. Проявляется появлением плотных узлов, которые самопроизвольно проходят спустя несколько недель.
- Панникулит кристаллический является следствием заболевания подагрой или почечной недостаточности. Развивается из-за отложения в подкожной клетчатке уратов и кальцификатов.
- Искусственная жировая гранулема развивается на месте инъекций после введения различных препаратов.
- Стероидная форма панникулита часто развивается у детей, как реакция на лечение стероидными препаратами. Специального лечения не требуется, воспаление проходит самостоятельно после отмены лекарства.
- Наследственная форма панникулита развивается вследствие дефицита определенного вещества — A1-антиприпсина.
Кроме того, существует классификация форм панникулита в зависимости от вида поражений на коже. Выделяют бляшечную, узловую и инфильтративную форму жировой гранулемы.
Клиническая картина
Панникулит может протекать в острой, рецидивирующей или подострой форме.
- Острая форма жировой гранулемы характеризуется резким развитием, ухудшением общего состояния больного, нередко наблюдаются нарушения в работе почек и печени. Несмотря на лечение, рецидивы следуют один за другим, с каждым разом состояние больного все больше ухудшается. Прогноз при острой форме панникулита крайне неблагоприятный.
- Жировая гранулема, протекающая в подострой форме, характеризуется более мягкими симптомами. Вовремя начатое лечение, как правило, имеет хороший эффект.
- Наиболее благоприятной формой заболевания считается хронический или рецидивирующий панникулит. В этом случае, обострения имеют не слишком тяжелое течение, между приступами наблюдаются длительные ремиссии.
Симптоматическая картина при панникулите зависит от формы.
Первичная (идиопатическая) форма
Основными симптомами спонтанной (первичной) жировой гранулемы является появление узлов, расположенных в подкожно-жировой клетчатке. Узлы могут располагаться на разной глубине. В большинстве случаев, узлы появляются на ногах или руках, реже – на животе, груди или лице. После разрушения узла на его месте наблюдаются участки атрофии жировой ткани, которые внешне выглядят, как западение кожи.
В некоторых случаях, у больных перед появлением узлов наблюдается симптоматика, характерная для гриппа – слабость, боль в мышцах, головная боль и пр.
Бляшечная форма
Бляшечный панникулит проявляется образованием множественных узлов, которые достаточно быстро срастаются с образованием больших конгломератов. В тяжелых случаях, конгломерат распространяется на всю площадь подкожной клетчатки пораженной области – плеча, бедра, голени. В этом случае, уплотнение вызывает сдавливание сосудистых и нервных пучков, что вызывает отечность. Со временем из-за нарушения оттока лимфы может развиться лимфостаз.
Узловая форма
При узловом панникулите образуются узлы диаметром от 3 до 50 мм. Кожа над узлами приобретает красный или бордовый оттенок. Узлы к срастанию в этом варианте развития болезни не склоны.
Инфильтративная форма
В этом варианте развития панникулита наблюдается расплавление образовавшихся конгломератов с образованием флюктуации. Внешне место поражения выглядит, как флегмона или абсцесс. Отличием является то, что при вскрытии узлов не наблюдается выделение гноя. Отделяемое из узла представляет собой желтоватую жидкость маслянистой консистенции. После вскрытия узла на его месте образуется изъязвление, которое долго не заживает.
Висцеральная форма
Данный вариант панникулита характеризуется поражением жировых тканей внутренних органов. У таких больных развивается панкреатит, гепатит, нефрит, в забрюшинной клетчатке могут образовываться характерные узлы.
Методы диагностики
 Для диагностики также назначают УЗИ внутренних органов.
Для диагностики также назначают УЗИ внутренних органов.
Диагностика панникулита основывается на изучении клинической картины и проведении анализов. Больной должен быть направлен на обследование к специалистам – нефрологу, гастроэнтерологу, ревматологу.
Больному нужно будет сдать кровь на биохимию, печеночные пробы, провести исследование ферментов, вырабатываемых поджелудочной железой. Как правило, назначается проведение УЗИ внутренних органов.
Для исключения септического характера поражения производится проверка крови на стерильность. Для постановки точного диагноза проводится биопсия узла.
Схема лечения
Лечение панникулита подбирается индивидуально, в зависимости от варианта течения и формы заболевания. Лечение обязательно должно быть комплексным.
Как правило, больным узловым панникулитом, протекающим в хронической форме, назначают:
- Нестероидные препараты противовоспалительного действия.
- Витамины.
- Обкалывание узлов препаратами с глюкокортикостероидами.
При инфильтративной и бляшечной форме назначают прием глюкокортикостероидов и цитостатиков. Для поддержания печени показан прием гепапротекторов.
При всех формах показано физиолечение – фонофорез, УВЧ, лазеротерапия. Местно применяют мази с кортикостероидами.
При вторичной жировой гранулеме необходимо лечить основное заболевание.
Лечение народными методами
Дополнительно можно применять средства фитотерапии. При панникулите полезны:
- Компрессы из сырой свеклы на место поражения.
- Компрессы из растертых плодов боярышника.
- Компрессы из растертых листьев подорожника.
Полезно пить травяные чаи, приготовленные на основе эхинацеи, шиповника, элеутерококка для общего укрепления организма.
Прогноз и профилактика
Поскольку механизм развития первичного панникулита неясен, специфической профилактики этого заболевания не существует. Для предотвращения вторичной формы заболевания нужно активно и настойчиво лечить основное заболевание.
При хронической и подострой форме заболевания прогноз благоприятный. При остром варианте течения заболевания – крайне сомнительный.
Источник
