Воспаление поджелудочной железы диета у ребенка
Дата публикации: 01.04.2016
Просмотров: 5585
Панкреатит – заболевание, которым страдают не только взрослые, но и дети.

Панкреатитом называется воспаление поджелудочной железы. Поджелудочная железа вырабатывает пищеварительные ферменты. Если по каким-то причинам эти ферменты не попадают в пищевод, а остаются в железе, начинается переваривание слизистой и железистой ткани, что вызывает боль и приводит к разрушению железы.
Более подробно о панкреатите
Детский организм более чутко откликается на любые изменения, и процессы в нём протекают более активно. Поэтому практически любое аллергическое или инфекционное заболевание в детском возрасте сказывается на поджелудочной железе.
В то же время острый панкреатит встречается у детей редко, поскольку отсутствуют многие факторы, способствующие его развитию. У детей более распространены реактивная и хроническая формы заболевания.
Панкреатит в раннем детском возрасте
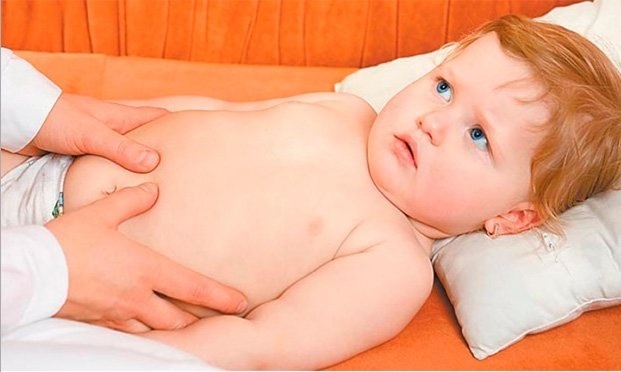
Панкреатит может быть диагностирован даже у грудничков. Как правило, причиной заболевания в этом возрасте являются врожденная ферментная недостаточность или пороки развития пищеварительной системы. Панкреатит также может стать проявлением эпидемического паротита («свинки»). В отдельных случаях причиной панкреатита у маленьких детей выступают нарушения состава питания, травмы или прием лекарственных препаратов.
Маленький ребенок не способен пожаловаться, где у него болит. При панкреатите малыш надрывно плачет, быстро теряет вес. У него вздут животик. При подобных симптомах ребенка надо как можно быстрее показать врачу, чтобы установить диагноз и начать лечение.
Хронический панкреатит у детей
Подрастая, ребенок может обрести вредные пищевые привычки. Пристрастие к сладкому и газированным напиткам способствуют развитию хронического панкреатита. Сказывается также неравномерный режим питания, который, к сожалению, типичен для большинства школьников. Среди причин хронического панкреатита у детей также значатся кишечные паразиты (глисты), отравления, травмы и инфекционные заболевания.
Хронический панкреатит обнаруживается только в момент обострения, между обострениями проявлений заболевания нет. Спровоцировать обострение может прием вредной пищи, лекарств (особенно при самолечении), болезнь.
Симптомы хронического панкреатита в период обострения:
- боль. У маленьких детей боль распространяется по всему животу или концентрируется возле пупка. У детей старшего возраста боль сосредотачивается в верхней части живота и может отдавать в спину;
- тошнота и рвота (более часто наблюдаются у детей старшего возраста);
- снижение аппетита;
- нарушения стула (понос и запор могут чередоваться);
- общее плохое самочувствие, плаксивость, быстрая утомляемость, сонливость.
Реактивный панкреатит
Реактивный панкреатит вызывается спазмами протоков поджелудочной железы, в результате чего ферменты не могут попасть в желудочно-кишечный тракт и накапливаются в железе, начиная ее «переваривать». Ребенок начинает испытывать боль, которая обычно проявляется резко и остро, четко локализирована выше пупка и носит опоясывающий характер. Возможны тошнота и рвота непереваренным содержимым желудка. Приступ боли может длиться до нескольких часов.
Приступ реактивного панкреатита может быть вызван:
- воспалительными процессами в организме ребенка (при ОРВИ, гриппе, ангине, заболеваниях желудочно-кишечного тракта);
- чрезмерным употреблением пищи, с которой организм ребенка не в состоянии справиться. Прежде всего, это – жареная пища, сухие продукты (чипсы, сухарики с приправами), газированные напитки;
- пищей с большим количеством консервантов, усилителей вкуса и других пищевых добавок;
- сменой питания (например, при поступлении ребенка в школу или детский сад). Организм так реагирует на непривычную пищу;
- приемом некоторых лекарственных препаратов (антибиотиков или противовирусных препаратов).
Лечение панкреатита у детей

Лечение панкреатита у детей включает в себя:
- диетотерапию. Необходимо снизить пищевую нагрузку на поджелудочную железу, возможно, какое-то время надо будет воздержаться от пищи, давать только питье. В любом случае пища должна быть щадящей – приготовленной на пару, тушеной или отварной;
- облегчение болевого синдрома (прием спазмолитиков);
- лекарственную терапию с целью снизить активность поджелудочной железы и выработку желудочного сока, а также прием препаратов, включающих в себя ферменты поджелудочной железы.
Детские гастроэнтерологи «Семейного доктора» имеют большой опыт диагностики и лечения панкреатита у детей различного возраста.
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В первую очередь о возникновении панкреатита свидетельствует острая боль в левом подреберье. Само заболевание может протекать как в острой форме так и в хронической. В любом случае неотъемлемой частью является диета при воспалении поджелудочной железы.
Панкреатит (воспаление поджелудочной железы) – одно из довольно серьёзных и часто встречающихся заболеваний желудочно-кишечного тракта. При его возникновении происходит нарушение обмена веществ, в частности, нарушается уровень глюкозы в крови. Так как именно за это отвечают гормоны поджелудочной железы.
В данном случае это не просто сопутствующий метод поддержания органа при стрессе, а вполне эффективный метод лечения. Использование диеты при воспалении поджелудочной железы помогает скорее восстановить функции органа, не допускать усугубления воспалительного процесса, в общем повлиять на нормализацию обмена веществ. При соблюдении диеты облегчаются симптомы самого заболевания, человек легче переносит острый период, а период реабилитации существенно ускоряется. В данном случае основной функцией диеты является облегчение усвоения пищи, её переваривания, обеспечение щадящего режима для всего желудочно-кишечного тракта.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Какая диета при воспалении поджелудочной железы?
При лечении воспаления поджелудочной железы диетой можно не просто прибегнуть к общим рекомендациям по составу пищи, возможности или невозможности есть те или иные продукты, а использовать уже существующие разработанные врачами схемы диет.
Читайте также: Диета при панкреатите
Самым распространённым подходом является использование вариантов диет (так называемых диетических столов), которые разработаны профессором М. И. Певзнером.
Каждый из этих столов рассчитан на использование при конкретном ряде заболеваний. При чём весь рацион подобран таким образом, чтобы блюда и продукты, которые включены в него не вызвали ухудшения состояния больного даже при тяжёлом его состоянии.
В частности, для лечения диетой при воспалениях поджелудочной железы рекомендован стол №5п. Данный стол рассчитан на торможение внешней секреции поджелудочной железы, щадящий режим для желудочно-кишечного тракта с точки зрения, как химических раздражителей, так и механических, предупреждение дистрофии самой поджелудочной железы, также учитывается и влияние на печень и жёлчный пузырь.
Предлагается пяти или шести разовое питание. Порции еды небольшие. В основном в рацион входит варёная или приготовленная на пару еда относительно жидкой консистенции.
Данная диета низкоэнергетична (1500-1700 ккал), снижено содержание жиров и углеводов, исключены продукты, которые стимулируют секрецию кишечника и желёз, а также грубая клетчатка.
Меню диеты при воспалении поджелудочной железы
Диета для лечения воспаления поджелудочной железы по своему химическому составу должна содержать около 80 г белков, 40 – 60 г жиров, 200 г углеводов. Рекомендовано употреблять в сутки около 1,5 литров жидкости. Соль – не более 8 – 10 г.
В меню включены сухари из пшеничного хлеба, нежная говядина, курица, кролик или индейка, нежирная рыба в виде суфле или кнелей, омлет из белков на пару (можно употреблять не более половины желтка в день в различных блюдах). Молоко можно использовать в приготовлении блюд (но не в сыром виде), а также свежий пастообразный творог, паровые молочные пудинги. Можно в готовых блюдах использовать сливочное и рафинированное растительное масло. Каши должны быть протёртыми, в виде суфле или пудингов. Овощи, такие как картофель, морковь, цветная капуста, кабачки, также могут быть приготовлены на пару, в виде пудингов. Супы также должны быть вязкими – крем-супы из мяса, слизистые супы с добавлением перловки, манки, овсянки, риса. Рекомендованы протёртые компоты, кисели, муссы, а также отвар шиповника или некрепкий чай.
В любом случае тактика лечения диетой при воспалении поджелудочной железы выбирается врачом, потому какие-либо изменения в рационе или меню должны согласовываться с ним и даже могут быть внесены изначально по решению лечащего врача.
Рецепты диеты при воспалении поджелудочной железы
Существует много классических рецептов приготовления продуктов, которые приведены в меню. Но при лечении диетой воспаления поджелудочной железы необходимо их модифицировать так, чтобы не нанести вред здоровью. Приведём несколько примеров рецептов блюд, которые будут не только полезными, но и вкусными при использовании диеты для лечения воспаления поджелудочной железы.
Крем-суп из мяса
Состав:
- Говядина нежирная – 100 г.
- Чечевица – 200 г.
- Укроп (зелень) – 50 г.
- Соль и в очень ограниченных количествах.
Чечевицу предварительно замочить на 20 минут, после чего отварить в 1 литре воды. Мясо нарезать небольшими ломтиками и положить к чечевице, когда та будет готова (через 2 часа приблизительно). Когда мясо будет готово, всё содержимое кастрюли измельчить в блендере или протереть через мелкое сито. Приправить полученный крем солью, украсить мелко нарубленной зеленью. Также можно положить в крем-суп сухарики из пшеничного хлеба.
Чайно – молочный пудинг
Состав:
- Яйцо 1 шт (1 белок и ½ желтка).
- Сахар 1 ст. л.
- Молоко 1 стакан
- Чайные листья 3 чайных ложки.
В молоко добавить чайные листья, довести до кипения и охладить. Яйцо взбить с сахаром и добавить в молоко. Затем разлить по формам и поставить в духовку для запекания на полчаса. Блюдо подают холодным.
Овощи на пару
Состав:
- Кабачок 1 шт.
- Морковь 2 шт.
- Картофель 2 шт.
- Вода 1 стакан.
- Масло оливковое 2 чайных ложки.
Картофель и морковь очистить от кожуры, кабачок освободить от кожуры и косточек. Все овощи порезать мелкими ломтиками. Затем для приготовления на пару можно использовать пароварку, либо разместить овощи в сите над паровой баней. После того, как они будут готовы (минут через 20 – 30) нужно добавить к ним воду (желательно предварительно подогреть до тёплого состояния) и оливковое масло, затем измельчить в блендере. Если нет возможности использовать блендер, то овощи протирают через сито с добавлением воды, а только потом добавляют масло. Соль можно добавить в небольшом количестве.
Читайте также: Рецепты диеты при панкреатите
Важно помнить, что диета при воспалении поджелудочной железы подразумевает тёплую температуру блюд, их нежную консистенцию, а также неразадражающий вкус, потому следует использовать соль и другие специи и приправы как можно осторожнее.
Что можно есть при воспалении поджелудочной железы?
При лечении воспаления поджелудочной железы диетой рекомендации касаются не столько перечня употребляемых продуктов, сколько способа их обработки и приготовления. Так важным является употребление таких продуктов, которые легко перевариваются, имеют мягкую текстуру и не вызывают затруднений и дискомфорта при прохождении чрез кишечник. Пища при этом не должна быть как излишне горячей, так и излишне холодной. Продукты должны быть тёплыми, так как именно тогда они будут быстрее и лучше всего усваиваться. Важно обращать внимание на специи. При возникновении панкреатита вся еда должна содержать умеренное количество соли, не содержать острых, кислых, горьких компонентов, которые раздражают кишечник.
Говоря о конкретных продуктах – диета при воспалении поджелудочной железы предполагает употребление в пищу круп, особенно таких как гречневая, овсяная и рисовая, допустимо употребление макарон, лапши, овощей, которые должны быть отварены и при возможности протётрты, протёртых супов и овощных пюре, некоторых кисломолочных продуктов, осторожно использовать нужно растительные масла, так ка кони могут вызвать сильно расстройство кишечника, но при этом не стоит полностью от них отказываться.
Чего нельзя есть при воспалении поджелудочной железы?
Лечение диетой при воспалении поджелудочной железы подразумевает категорическое исключение ряда продуктов питания на тот период пока не спадёт период болезни, а также на период реабилитации. При развитии хронического панкреатита ограничение продуктов также сохраняется. Но даже если заболевание успешно вылечено, то сам факт того, что оно было, нанёс серьёзные вред здоровью, потому и в дальнейшем важно осторожно относиться к рациону и режиму питания, чтобы избежать возможных рецидивов.
При воспалении поджелудочной железы в первые сутки после приступа питание через желудочно-кишечный тракт полностью исключено. Пациент находясь на медикаментозном поддержании может получать ряд питательных веществ для поддержания организма внутривенно.
После этого можно постепенно начинать есть некислые кисломолочные продукты, такие как нежирный творог, кефир. Полностью исключены не только в первые дни, но и в некоторое последующее время фруктовые пюре, которые часто считают диетическими. Они богаты фруктовыми кислотами, а это очень раздражает желудочно-кишечный тракт. Особенно осторожными следует быть с привычными нам яблоками. Главное – исключить яблоки красных сортов, которые значительно тяжелее для поджелудочной железы. Если и употреблять яблоки, то без кожуры и зелёных сортов. Лучше яблоки печь, чем употреблять в сыром виде. Как и при многих других заболеваниях органов пищеварения, при лечении диетой воспаления поджелудочной железы нужно обойтись без жирных, жаренных, острых, кислых, горьких продуктов. Не стоит употреблять хлеб с отрубями, любой хлеб должен быть подсушен или просто не самый свежий, каши из круп грубого помола или таких, которые отягощают пищеварение (например, пшённая).
Источник
- Фото-Видео
- Отзывы
- Статьи
- Лицензии
- Работа у нас
- Страховые партнеры
- Партнёры
- Контролирующие организации
- График приема граждан по личным обращениям
- Онлайн консультация врача
- Документы

В последнее время дети стали есть больше запрещенных продуктов и пищу с большим количеством консервантов, других вредных веществ. Поэтому кроме лекарств, назначенных врачом, необходимо соблюдать следующие правила питания:
Кормить ребенка каждые три-четыре часа (то есть 6 раз в день).
Ребенок должен есть малыми порциями, не переедать, т. к. поджелудочная железа не справится с перевариванием лишней еды.
Пища должна быть протёртая и тёплая.
В острый период из рациона ребенка, как минимум на 2 недели, исключить:
- сырые фрукты и овощи, особенно белокочанную капусту и щавель, свежие соки (эти продукты стимулируют соковыделение);
- любые бульоны;
- жирные, острые и кислые блюда;
- копчености и колбасные изделия;
- маринады и соленья (особенно квашеную капусту);
- орехи, бобовые, грибы;
- выпечку, черный хлеб, торты, пирожные, мороженое, шоколад, сахар, мёд; кофе, какао;
- виноград и цитрусовые;
- газированные напитки.
В меню могут входить молочные крупяные супы, пюреобразные вегетарианские супы, заправленные растительным маслом, можно добавлять немного сливочного; постное мясо, птица, постную рыбу – все в отварном или паровом виде; крупяные гарниры, отварные или паровые овощи; молочные каши, паровой омлет, паровые творожники.
2-3 раза в неделю можно давать ребенку яйца всмятку. Также разрешаются кисломолочные продукты и нежирное молоко, из сладостей – галетное печенье, сухой бисквит, пастила, зефир, мармелад, запеченные фрукты.
Из питья можно давать отвар шиповника, жидкий кисель, компот из сухофруктов, слабощелочную минеральную воду. Бутылку с водой нужно открыть заранее, чтобы вышел газ. Принимать минеральную воду следует в теплом виде (30-40 градусов), за 45 минут до еды.
По мере выздоровления, с разрешения врача, постепенно переводите ребенка на не измельченные блюда. Понемногу включайте в рацион спелые сырые овощи и фрукты, соки (вначале разбавленные с кипяченой водой напополам).
Услуги и цены
Прием (осмотр, консультация) врача-гастроэнтеролога первичный
Прием (осмотр, консультация) врача-гастроэнтеролога повторный
Проведение дыхательного теста хеликобактерной инфекции с помощью тест-системы Хелик
Ультразвуковое исследование органов брюшной полости комплексное
Ультразвуковое исследование поджелудочной железы
Источник
