Воспаление полой вены причины
НВП – это часть кровеносной системы. Является самым крупным сосудом в человеческом организме. Клапанная система отсутствует.
В просвете сосуда циркулирует венозная кровь. Направляется в правое предсердие для дальнейшего распределения по малому кругу кровообращения.
Тромбозы, приводящие к сдавливанию НВП, являются причиной нарушения кровообращения.
Синдром НПВ — это закупорка сосуда по той или иной причине.
Согласно статистике, синдром диагностируется в большинстве случаев у женщин. Связано это репродуктивной функцией.
Где находится и ее функции
Берет начало от двух подвздошных вен. Располагается за органами.
Образуется на уровне 4-5 поясничных позвонков на задней стенке живота. Слева проходит брюшная аорта. Затем проходит через диафрагму, проникнув через специальное отверстие, и впадает в перикард.
Заслонка или евстахиев клапан препятствует обратному попаданию венозной крови.
Функции:
- сбор отработанной крови таза, нижних конечностей и органов брюшной полости;
- доставка крови в сердечную мышцу для дальнейшего преобразования;
- участие в дыхательном процессе — отличительной чертой от аорты является способность расширяться в процессе выдоха.
Что из себя представляет тромбоз нижней полой вены
Патологическое состояние, при котором полностью или частично нарушается кровообращение. Сдавление просвета приводит к застойному явлению – утолщаются стенки кровеносного сосуда.
Сдавливание нижней полой вены – редкое явление, приобретающее хроническое течение заболевания.
Тромбоз НПВ – опасное состояние, требующее экстренной госпитализации и врачебной помощи.
В большинстве случаев встречается у беременных и связано увеличением матки, которая сдавливает вену при росте плода.
Увеличение давления приводит к закупорке и выражается резким падением АД, обморочным состоянием.
Различают первичную и вторичную фазу закупорки НПВ.
Поражение может наблюдаться на одном из сегментов вены и классифицироваться согласно местоположению тромба:
- инфраренальный;
- ренальный;
- супраренальный.
Причины
Изначальная причина не установлена, однако существуют факторы, увеличивающие риск тромбоза.
Провоцирующие факторы:
- беременность свыше 25 недель беременности.
- аллергические процессы;
- эндокринные нарушения острого типа;
- варикозная болезнь;
- патологии крови: повышенная свертываемость, изменение биохимического состава;
- наследственная предрасположенность;
- реже: эхинококкоз печени и опухоли органов брюшной полости.
Воспаление венозной стенки с образованием тромбофлебита также является провоцирующим фактором.
При отрыве тромба закупорка может произойти в любом сосуде и нижняя полая вена не исключение.
Симптомы
Признаки зависят от степени сдавливания венозного просвета и локализации патологического процесса.
Тромбоз почечного сегмента характеризуется следующими симптомами:
- боль в поясничном отделе и в нижней части живота;
- нефротический синдром;
- уремия;
- резкое увеличение количества мочевины в биохимическом анализе крови;
- появление белка в моче.
Для закупорки печеночного сегмента характерно наличие таких признаков как:
- отечность нижних конечностей;
- образование синяков;
- желтушность кожных покровов в области живота;
- выраженное расширение вен груди и живота;
- болевой синдром.
В начале заболевания отмечается наличие «мурашек», ползущих от ног. Конечности постепенно онемевают.
Повышается артериальное давление, учащается сердцебиение и появляется ощущение тревожности и беспокойства.
Осложнения
Последствия и осложнения вариабельны. Зависят от нескольких факторов:
- беременность;
- возраст;
- локализация.
По сравнению с другими причинами тромбоза беременность занимает лидирующую позицию.
Ухудшенное кровообращение способствует тромбообразованию и отслойке плаценты.
Закупорка почечного отдела приводит к серьезным нарушением.
Развивается тяжелая почечная недостаточность. При отсутствии лечения возможен летальный исход.
Тромбоз печеночного сегмента: осложнения:
- гепатоспленомегалия;
- давление на фиброзную оболочку печени;
- повышенный риск внутреннего кровотечения;
- желтуха.
Диагностика
Для выявления заболевания проводится ряд диагностических процедур, позволяющих выявить степень тяжести и локализацию процесса.
Основной вид диагностики заключается в использовании инструментальных методов:
- флебография или ангиография – вид рентген-диагностики, позволяющий определить суженное место;
- ультразвуковая допплерография;
- радиоиндикаторный способ;
- венокавография или артериография для выявления опухолевых почечных процессов;
- компьютерная флебография или МРФ.
Для определения состава крови проводятся лабораторные исследования:
- анализ крови общий;
- анализ крови биохимический;
- коагулограмма;
- исследование общего анализа мочи.
К какому врачу обратиться
Проблемой синдрома НПВ занимается врач-флеболог и врач сосудистой хирургии.
Лечение
Четкой схемы лечения патологии нет.
В большинстве случаев проводится консервативное лечение в комплексе с различными процедурами.
Медикаментозная терапия
Основная фармацевтическая группа, применяемая в лечении тромбозов. К ним относятся антикоагулянты, позволяющие разжижать кровь и препятствовать усилению тромбообразованию.
Лечение осуществляется на основании симптомов заболевания и причин, приведших к нему.
Назначаемые лекарственные препараты:
- Варфарин – антикоагулянт для приема вовнутрь;
- Фраксипарин – внутримышечные инъекции;
- Рефортан – для замещения плазмы при потере крови;
- Курантил – в целях разжижить кровь.
Обязательно проводится антибиотикотерапия в малых дозах, для устранения возможной микробной инфекции.
Для укрепления сосудистых стенок и повышения их упругости назначается витаминотерапия: Е и С.
Можно употреблять продукты с содержанием данных витаминов, либо принимать фармацевтические средства: Аевит и Аскорутин.
Рекомендации по питанию
Для повышения эластичности необходимо отдать предпочтение таким продуктам как:
- злаковым культурам;
- бобам;
- растительному оливковому маслу;
- говяжьей или куриной печени;
- капусте — брокколи.
В больших количествах: виноград, киви, ягоды (смородина, малина, ежевика). Из цитрусовых – апельсины и грейпфрут.
Под запретом: острая пища и газированные напитки, в частности минеральная соленая вода.
Гомеопатия
Гомеопатия применяется достаточно часто.
Лечение проводят средствами на основе тромбина и фибриногена.
Из часто назначаемых средств ведущие позиции занимают препараты на основе яда гадюки и полосатой гремучей змеи.
Оперативное вмешательство и противопоказания к нему
Показания к тромбэктомии:
- флотирующий тромб, способствующий развитию тромбоэмболии;
- коарктация;
- блокировка кровоснабжения сосудов жизненно важных органов;
- давний тромбоз от 14 до 20 дней;
- неэффективность консервативного лечения;
- частые рецидивы синдрома.
Операция противопоказана лицам с инфекционным процессом острой формы, с декомпенсацией сердечной патологии и свежем инсульте в анамнезе.
Хирургическое вмешательство основано на баллонной дилатации с последующим стентированием сосуда.
Народная медицина
Рецепты нетрадиционной медицины принимают после консультации с врачом и при отсутствии аллергической реакции. Из целебных трав готовят отвары, способствующие поднятию иммунитета и разжижающие кровь.
Настой из трав №1
- Тысячелистник – 25 г;
- Бессмертник – 100 г;
- Листья брусники – 50 г;
- Березовые и крушинные листья – по 50 г.
Перемешивают и 1 столовую ложку смеси заливают крутым кипятком (200 мл). Настаивают 4 часа в тепле. В течение дня настой выпивается.
Настой из листьев вербены с медом
Листья вербены -15 г заливают стаканом кипятка, добавляют ложку меда и настаивают около 2 часов.
Употреблять рекомендуется перед едой по 1 столовой ложке.
Профилактика
Не заниматься самолечением.
Контролировать свертываемость крови путем сдачи анализов на гемостазиограмму.
Во время заниматься лечением варикозной болезни конечностей и сердечными патологиями.
Следить за режимом питания и отказаться от вредных привычек.
Крепкий алкоголь и табак способствуют увеличению гемоглобина, что ведет к сгущению крови.
Полезное видео: Особенности синдрома нижней полой вены
Источник
Синдром верхней полой вены – это симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм может включать проведение рентгенографии ОГК, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, медиастиноскопии, торакоскопии с биопсией. При синдроме может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения.
Общие сведения
Под синдромом верхней полой вены (СВПВ), или кава-синдромом, понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами – грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.
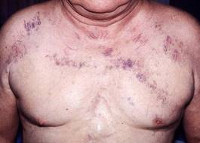
Синдром верхней полой вены
Причины СВПВ
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб. Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы СВПВ
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Осложнения
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов.
Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов:
- головной боли
- шума в голове
- сонливости
- судорог
- спутанности и потери сознания.
В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться:
- диплопия
- двусторонний экзофтальм
- слезотечение
- утомляемость глаз
- снижение остроты зрения
- тугоухость
- слуховые галлюцинации
- шум в ушах
Диагностика
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование – рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).

КТ органов грудной клетки. Резкое сужение просвета верхней полой вены за счет прорастания в нее опухоли средостения с выраженным затруднением оттока венозной крови от головы и верхних конечностей
С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение СВПВ
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного. При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.
Источник
Содержание
- Синдром верхней полой вены
- Причины синдрома верхней полой вены
- Симптомы синдрома верхней полой вены
- Диагностика синдрома верхней полой вены
- Лечение синдрома верхней полой вены
- Прогноз синдрома верхней полой вены
Синдром верхней полой вены – симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм при синдроме верхней полой вены может включать проведение рентгенографии грудной клетки, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, бронхоскопии, медиастиноскопии, торакоскопии с биопсией. При синдроме верхней полой вены может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения и др.
Синдром верхней полой вены
Под синдромом верхней полой вены или кава-синдромом понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами — грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.
Причины синдрома верхней полой вены
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб.
Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы синдрома верхней полой вены
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов. Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов: головной боли, шума в голове, сонливости, судорог, спутанности и потери сознания. В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться диплопия, двусторонний экзофтальм, слезотечение, утомляемость глаз, снижение остроты зрения, тугоухость, слуховые галлюцинации, шум в ушах.
Диагностика синдрома верхней полой вены
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование — рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).
С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение синдрома верхней полой вены
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз синдрома верхней полой вены
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного.
При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.
Источник
