Воспаление поперечные небные складки
Слизистая оболочка полости рта (СОПР) является показателем здоровья человека. Tunica mucosa (слизистая) обладает специфическими защитными свойствами: содержит макрофаги, элементы плазмы, лаброциты, мастоциты.
Уникальное трехслойное строение СОПР позволяет выполнять функцию барьера и противостоять химическому термическому воздействию, мгновенно реагировать на вторжение болезнетворных агентов и быстро восстанавливаться после механического травмирования.
Воспаление неба в зависимости от первопричины сопровождается различной клинической картиной.
Диагностика заболевания включает лабораторные исследования слюны, мочи, крови, ларингоскопию, ПЦР, цитологию, рентгенографию, аллергопробы, тесты на определение чувствительности к антибиотикам.
Лечение – антисептические, ранозаживляющие, противовоспалительные, антибактериальные медикаментозные средства.
Понимание патогенеза воспаления неба требует знания его строения. Ткань полости рта условно делится на три слоя, каждый из которых имеет свои характерные специфические особенности:
- Epithelium – эпителиальный слой, который в твердом небе состоит из ороговевших, а в мягком – из упругих клеток.
- Mucosa propria – слизистая ткань.
- Submucosa – уязвимые клетки подслизистого слоя.
Ткани твердого неба имеет сложную структуру. В processus alveolaris (альвеолярном отростке) подслизистый слой отсутствует, в передней зоне отмечается довольно много плотной жировой ткани. Структура мягкого неба состоит из множества эластичных, тонких волокон. Эпителиальная ткань не склонна к ороговению и уязвима для инфицирования вредоносными микроорганизмами.
Если нёбо опухло, но не болит, то скорее всего развилась плоскоклеточная папиллома. Со временем на слизистой формируется плоский нарост, который может мешать полноценному приему пищи, дыханию ртом.
Лечение проводится хирургическим путем после получения результатов биопсии. Если в наросте обнаружат злокачественные клетки, дополнительно проводят курс химиотерапии.
Патогенез воспаления неба
Особенности слизистой ткани обуславливают потенциальный риск воспаления или его отсутствие в различных зонах. Наиболее устойчива к воздействию патогенных бактерий, вирусов и травм область неба — твердого и мягкого.
Верхнее, твердое небо — palatum durum систематически подвергается механическому трению и за счет ороговевшего эпителия способна быстро регенерироваться. Palatum molle (мягкое небо) более уязвимо к вторжению инфекций.
Воспалительный процесс во рту, включая небо, можно классифицировать таким образом:
- Механические, термические повреждения.
- Stomatitis – стоматит различной этиологии как общая категория воспалительного процесса в полости рта.
- Воспаления бактериальной этиологии как следствие заболевания близлежащих органов полости рта.
- Онкопатология.
Патогенетические механизмы, этиология воспалившейся зоны связаны с первопричинами, чаще всего ими является широкий спектр заболеваний зубочелюстной системы – все виды стоматитов, caries. Микроэрозии механического характера лидируют в перечне состояний, которые хорошо поддаются простым схемам лечения даже в домашних условиях.
Почему воспаляется небо
Мышцы неба активно принимают участие в процессе приема пищи и обеспечивают функцию артикуляции. Любое раздражение, перенапряжение мышечного аппарата — механическое или термическое, может спровоцировать первичное воспаление и сопутствующие ему симптомы.
Статистические лидеры среди причин воспалительного процесса в тканях неба:
- механические мелкие повреждения, чаще всего в процессе приема пищи;
- термические микротравмы, ожоги слизистой горячей жидкостью или продуктами питания;
- контактные механические травмы при ношении зубных протезов;
- инфекционные заболевания близлежащих органов и тканей;
- грибковые поражения СОПР (слизистой оболочки полости рта);
- дентальные заболевания — кариес, гингивит, пульпит, parodontitis;
- воспаления аллергической этиологии.
Причинами болезненных ощущений при воспалении тканей palatum durum или небных миндалин могут быть такие заболевания и состояния;
- НТН – невралгия nervus trigeminus, сдавление черепичного нерва.
- Гнойное поражение близлежащей костной ткани, остеомиелит.
- Лейкоплакия.
- Доброкачественные новообразования (лимфангиома, сиалометаплазия, гемангиома, папиллома).
- Злокачественные формы опухолей.
В списке провоцирующих факторов также преобладают механические микротравмы, вызывающие первичную воспалительную реакцию. В области повреждения слизистая ткань мгновенно вырабатывает специфические биоактивные медиаторы.
Почему нашим статьям можно доверять ?
Мы делаем медицинскую информацию понятной, доступной и актуальной.
- Все статьи проверяют практикующие врачи.
- Берем за основу научную литературу и последние исследования.
- Публикуем подробные статьи, отвечающие на все вопросы.
Вторичное воспаление объяснима снижением активности местной иммунной защиты, когда процесс от очага распространяется на периферию. На этом этапе воспаление неба может сопровождаться дополнительными атаками патогенных микробов и перейти в хроническую форму.
Симптомы воспаления твердого и мягкого неба
Клинические признаки воспалительного процесса обусловлены его этиологией и полностью совпадают с перечнем симптомов основного заболевания. Это одновременно помогает поставить первичный диагноз и требует усилий по исключению схожих по клинике патологий.
Причины болевых ощущений в небной ткани:
| Причина воспаления | Клинические проявления |
|---|---|
| Механические инфицированные микротравмы неба | Гиперемированная слизистая ткань неба (покраснение), видимые мелкие гематомы, отечность неба и языка, изъязвления, затруднения с проглатыванием пищи, жжение и болевые ощущения в ротовой полости, повышение температуры тела. |
| Ангина (тонзиллит). | Покраснение мягкого неба, отечность небных миндалин, специфический налет, повышение температуры, гиперсаливация (повышенное слюноотделение), общее нарастающее ухудшение самочувствия. |
| Стоматит | Эрозивная поверхность неба, мелкие язвочки с характерным налетом белесого или желто-серого цвета. Герпетический stomatitis провоцирует сильную головную боль, высокую температуру, затруднения в приеме пищи и артикуляции, отек всей полости рта, появление специфических герпетических папул и язвочек. Диплококковый стоматит заметен крупными эрозивными очагами на небе. Эрозивное воспаление при стоматите характерно постоянным жжением и покраснением, изъязвлением без налета на ткани твердого и мягкого неба. Кандидозное воспаление имеет видимые бляшки с налетом, пленкой, под которой развивается кровоточащая эрозия. |
| Запущенная форма кариеса, пульпит | Крупные язвенные очаги с налетом. |
| Химическое, термическое повреждение | Красное небо, появление пузырьков, сильное жжение в ротовой полости. |
| Онкопатология. | Терпимая постоянная боль в зоне развития заболевания. Медленное разрастание небольшого опухолевого фрагмента на небе. Возможно появление незаживающих мелких ран. Лейкоплакия специфична четко ограниченными пятнами сероватого оттенка. |
| Аллергия. | Явная отечность неба, стремительно разрастающаяся на всю слизистую ткань рта. Зуд, ощущение развивающегося на всю полость жжения. |
Клинические признаки воспалительных заболеваний в зоне неба зафиксированы в классификаторе МКБ-С-3.Симптомы нуждаются в дифференциации для уточнения, постановки конкретного диагноза и выбора терапевтической стратегии.
Диагностика
Наиболее простыми для конкретизации диагноза считаются термоповреждения и механические микротравмы неба. Ярко выраженная клиника позволяет врачу назначить адекватные лечебные мероприятия и добиться выздоровления в короткие сроки.
Затруднения может вызвать диагностика стоматитов в зоне неба за передними зубами, заболевания мягкого неба, что обуславливается схожими симптоматическими проявлениями и сопутствующими субъективными ощущениями пациента.
Схема диагностики воспалений неба выглядит таким образом:
- Сбор анамнестической информации, уточнение субъективных жалоб.
- Исключение или подтверждение ранее перенесенных бактериальных вирусных инфекций.
- Визуальный осмотр полости рта, гортани.
- Ларингоскопия, фарингоскопия при клинике воспаления гортани.
- Осмотр и пальпация близлежащих лимфатических узлов (шея, подчелюстные узлы).
- По показаниям при острой форме воспаления — ОАК (общий анализ крови), биохимический анализ крови.
- Иммунография слюны.
- Скрининг гормонального состояния при сопутствующих эндокринных заболеваниях (сахарный диабет, болезни щитовидной железы).
- Микробиологические анализы микрофлоры слизистой оболочки ротовой полости (при подозрении на грибковые инфекции).
- ПЦР-метод для конкретизации вида инфекционного агента.
- Цитология, цитоморфология, гистология по показаниям при симптомах, указывающих на онкопроцесс.
- Рентгенография.
- Тесты на выявление аллергена.
- Тесты на чувствительность организма к действию антибиотиков.
Диагностический комплекс исследования может включать в процесс не только стоматолога, отоларинголога, но и специалистов узкого профиля — онколога, гинеколога, педиатра, эндокринолога, иммунолога.
Лечение
Определить тактику лечения воспалившегося неба помогает дифференцированный диагноз. У взрослого человека легче всего заживают микроповреждения твердого неба. Маленькие дети требуют более корректной и длительной терапии.
Самолечение опасно осложнениями!
Несмотря на то, что наши статьи основаны на проверенных источниках и прошли проверку практикующими врачами, одни и те же симптомы могут быть признаками различных заболеваний, а болезнь может протекать не по учебнику.
Плюсы от обращения к врачу:
- Только специалист пропишет подходящие препараты.
- Выздоровление пройдет легче и быстрее.
- Врач проконтролирует течение болезни и поможет избежать осложнений.
Не пытайтесь лечиться самостоятельно — обратитесь к специалисту.
Особенно важно обезболить поврежденную небную зону при термических ожогах, чтобы не только снять дискомфортные ощущения, но и восстановить режим приема пищи.
Воспаления грибковой этиологии требуют специфической антимикозной схемы и активизации иммунной системы. Препараты назначаются как для наружного, так и для перорального применения.
Процесс, спровоцированный тонзиллитом, купируется вместе с источником заболевания, ангиной. Небная ткань, очаг, который болит, лечится одновременно с прочими участками полости рта во избежание вторичного инфицирования и рецидива воспаления.
Воспалившаяся оболочка с признаками онкопатологии лечится амбулаторно в начальном периоде, с последующей госпитализацией для мониторинга динамики исцеления или ухудшения. При необходимости может быть рекомендовано иссечение пораженной зоны и дополнительные курсы химиотерапии.
Онкологические болезни ПР (полости рта) – это в 70-75% случаи запущенных хронических патопроцессов, избежать которых можно с помощью элементарных правил профилактики и регулярных диспансерных осмотров в кабинете стоматолога.
Возможные последствия и осложнения
Близость размещения всей частей структуры зубочелюстной системы считается фактором риска распространения воспаления. Симптомы, возможные признаки, которые должны насторожить при дискомфорте в небном пространстве:
- Слизистая оболочка твердого неба сильно отекла, близлежащая зона полости рта припухла.
- Вкусовая, термическая чувствительность снижается, реакция на кислые, острые блюда постепенно утрачивается без объективных причин.
- Верхняя часть рта болит при пережевывании даже измельченной еды.
- Болевые ощущения при проглатывании пищи длятся более недели.
- Наблюдается кровоточивость десны в сочетании с сильным покраснением неба.
- Заметны длительно незаживающие мелкие ранки на поверхности неба.
- Обнаруживаются уплотнения, мелкие твердые участки на твердом небе.
Серьезным осложнением запущенного воспаления тканей неба и слизистой ротовой полости в целом могут быть такие патологии:
- Фиброма (доброкачественное новообразование).
- Папилломатоз неба.
- Лимфангиома.
- Цилиндрома (злокачественный процесс неба)
- Плоскоклеточный рак тканей неба.
- Аденокарцинома.
Лечить онкопроцесс чрезвычайно трудно, чаще всего пациенту показано оперативное вмешательство. Прогноз результативности терапии напрямую зависит от своевременности обращения к доктору, а также от возраста, иммунной защиты, общего состояния организма больного человека.
Профилактические меры, предупреждение воспаления неба
Профилактические меры по предупреждению заболеваний неба стандартны и аналогичны превентивным мерам стоматологического здоровья в целом. Предупредить распространение местной реакции на вторжение патогенных микроорганизмов возможно, если придерживаться правил:
- Соблюдение правил гигиены полости рта.
- Диспансерное наблюдение и контроль состояния СОПР (слизистой оболочки полости рта).
- Регулярные антисептические обработки зубов, десен и всего рта с помощью полосканий, орошений.
- Профилактика появления дентопатологий — кариеса, пародонтоза, гингивита.
- Своевременное лечение и санация ЛОР-органов.
- Выбор разумного рациона.
- Поддержка иммунной защиты.
Воспаление и боль в небе является серьезным сигналом, учитывая довольно хорошие барьерные свойства тканей в этой зоне. Ограничить влияние внешних факторов риска на полость рта, постоянно заботиться о здоровье внутренней стороны челюстной системы — это главные правила профилактики.
Источник
Дата публикации:
Дата обновления: 2020-12-17
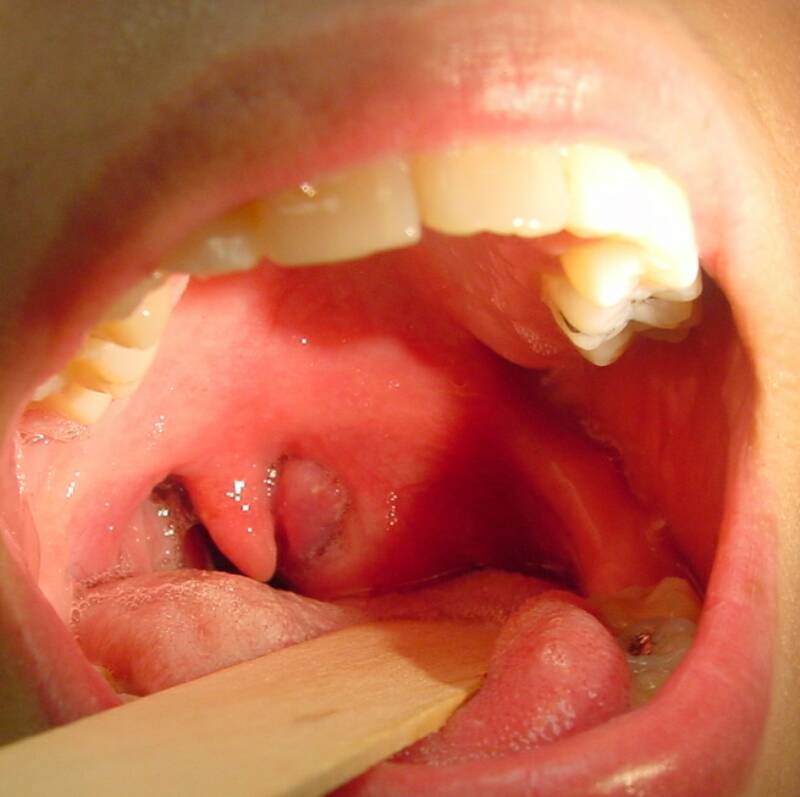
Причины возникновения и течение болезни
В случае если вирулентная (болезнетворная) инфекция проникает в околоминдаликовую клетчатку, то в ней возможно возникновение воспаления паратонзиллярной клетчатки. Это заболевание может возникнуть у больных хроническим тонзиллитом на стадии декомпенсации (нарушения нормальной деятельности) в виде часто повторяющихся ангин.
Паратонзиллит наиболее часто развивается у молодых людей в возрасте от 15 до 30 лет. Наиболее часто встречается тонзиллогенный путь проникновения, т.е из верхнего полюса миндалины или её добавочной дольки. На этом уровне паратонзиллярная клетчатка имеет более рыхлую структуру, а капсула миндалины тоньше. Возможен лимфогенный (через лимфу) и гематогенный (через кровь) путь заноса инфекции. Иногда выявляется одонтогенный (зубной) паратонзиллит, который может возникнуть при кариесе зубов, а также отогенный (ушной), возникающий при остеомиелите (инфекционно-воспалительном процессе) в височной кости.
Как правило, паратонзиллит является односторонним процессом. В зависимости от места локализации он бывает:
- Передним или супратонзиллярным (передневерхним) – процесс локализуется между верхней частью небно-язычной дужки и миндалиной;
- Задним – развивается между небно-глоточной дужкой и миндалиной;
- Наружным – воспаление располагается в наружном отделе клетчатки;
- Нижним – располагается в области, которая прилегает к корню языка и нижнему полюсу миндалины.
Клиническая картина
Процесс начинается очень остро. Температура тела больного высокая и состояние достаточно тяжелое. Отмечается резкая слабость, сильная боль при глотании, которая иррадиирует (отдает) в ухо на стороне поражения, гиперсаливация (слюнотечение), тризм (невозможность полностью открыть рот) жевательной мускулатуры. Кожные покровы у лор пациента бледные, из полости рта исходит неприятный запах, голос становится гнусавым.
Положение головы неподвижное с наклоном к плечу. На лице больного страдальческое выражение. Фарингоскопическую картину, которая зависит от локализации, бывает очень сложно установить из-за тризма жевательной мускулатуры и неполного открытия рта.
При переднем паратонзиллите пораженный участок слизистой и дужки отечен, резко гиперемирован (выражено красный), инфильтрован и выбухает вперед. Отмечается смещение миндалины кзади, смещение язычка, а также асимметрия мягкого нёба.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
В случае возникновения заднего паратонзиллита задняя небно-глоточная дужка сильно утолщается (может достигнуть толщины мизинца), гиперемирована, отёчна и инфильтрирована. Инфильтрация и отёчность распространяется на язычок и мягкое нёбо, в некоторых случаях может спускаться на наружное кольцо гортани, что может привести к стенозу (сужению) гортани и, как следствие, удушью. Нёбная миндалина не изменена, но оттеснена кпереди, передняя небная дужка не повреждена и не вовлечена в процесс (интактна).
Для нижнего паратонзиллита характерен отёк и инфильтрация корня и боковой части языка, а также передней нёбной дужки. В некоторых случаях выявляется коллатеральный (вторичный) отёк поверхности надгортанника.
При наружней форме заболевания миндалина смещается в противоположную сторону, слизистая оболочка наружно-боковых стенок миндалины отёчна, геперемирована и инфильтрована.
Регионарные лимфатические узлы увеличиваются в размере, при пальпации болезненны. В крови наблюдается умеренная анемия, увеличенное СОЭ, лейкоцитоз и нейтрофилез (увеличение числа нейтрофилов крови).
Диагностика
Паратонзиллит следует отличать от токсической формы скарлатины, дифтерии, а так же от ангины Симановского-Плаута-Венсана, злокачественных образований глотки, твердого шанкра (безболезненное изъязвление при начальном периоде сифилиса), лейкемического инфильтрата.
Лечение
Назначается антибактериальная терапия в дозах, соответствующих тяжести заболевания. Проводится десенсибилизация организма (снижение чувствительности к аллергену), регидратация (восполнение потерянной жидкости). Назначаются анальгетики и витамины. Так же проводятся местные процедуры: полоскание дизинфецирующими растворами, согревающие компрессы, облучение при помощи соллюкс лампы.
.
Прогноз
При правильной диагностике прогноз вполне благоприятный, но следует выполнять все назначения лор врача, чтобы предотвратить более тяжелые осложнения.
Источник
Общая информация о болезни
Паратонзиллит (паратонзиллярный абсцесс) — тяжелое инфекционное заболевание всего организма с острыми воспалительно-гнойными проявлениями в околоминдаликовой клетчатке. Развивается как осложнение острой ангины или (чаще) хронического тонзиллита в фазе обострения.
В оториноларингологических отделениях больные паратонзиллитом составляют 11,5% ежегодно.
Симптомы паратонзиллита

Паратонзиллит сопровождается общими и местными симптомами:
- острое начало;
- сильная боль в горле при глотании;
- тонический спазм жевательных мышц;
- увеличение и болезненность регионарных лимфатических узлов, обильное слюноотделение;
- повышение температуры тела до 39 градусов и выше;
- общевоспалительные изменения со стороны крови;
- общая слабость;
- головная боль;
- нарушение сна.
Фарингоскопическая картина зависит от стадии и формы паратонзиллита. В отечно-инфильтративной стадии заболевания наблюдаются ограниченная гиперемия мягких тканей (переполнение кровью сосудов) и инфильтрация (скопление в тканях организма клеточных элементов с примесью крови и лимфы), чаще всего в верхних отделах паратонзиллярной клетчатки.
По мере увеличения инфильтрации и образования абсцесса (стадия абсцедирования) в зеве выявляется асимметрия, мягкое нёбо на пораженной стороне глотки смещено кпереди и к средней линии. Нёбный язычок увеличен, резко отечен и смещен воспалительным инфильтратом в здоровую сторону. Характер инфильтрации нёбных дужек зависит от формы паратонзиллита.
Причины и факторы риска
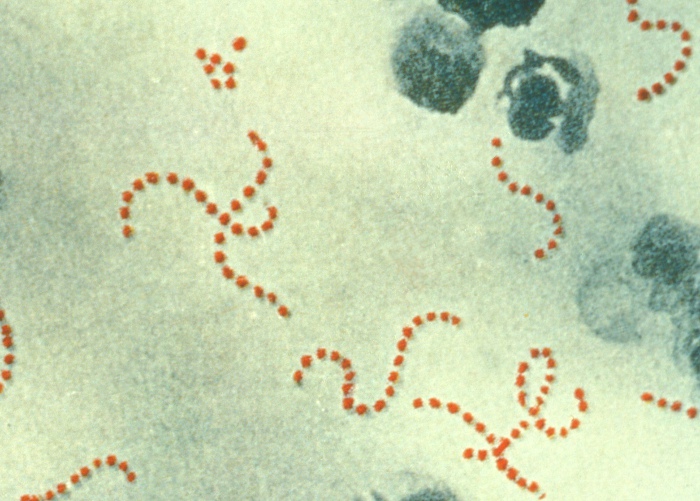
Паратонзиллит возникает в результате проникновения в околоминдаликовую клетчатку вирулентной микрофлоры и при наличии благоприятных условий для ее развития.
Чаще всего возбудитель попадает в паратонзиллярную клетчатку из нёбной миндалины при наличии хронического тонзиллита либо как осложнение лакунарной, фолликулярной или катаральной ангины.
Наиболее вероятным местом проникновения микрофлоры из миндалины в паратонзиллярную клетчатку является надминдаликовое пространство, в котором у 80% людей имеется добавочная лимфоидная долька со своими лакунами, сообщающаяся с лакунами верхнего полюса нёбной миндалины. К тому же супратонзиллярное пространство в большей степени подвергается раздражению во время акта глотания.
Как известно, в миндалине расположено большое количество лимфатических путей, проходящих через паратонзиллярную клетчатку. Это один из основных барьеров, препятствующих проникновению микробов за пределы миндалины.
На фоне различных общих или местных условий, понижающих сопротивляемость организма, этот барьер прерывается и возбудитель свободно попадает из миндалины в околоминдаликовую клетчатку.
Реже встречается одонтогенный путь проникновения инфекции в паратонзиллярную клетчатку, когда развитие паратонзиллита связано с кариозным процессом в зубах.
Подавляющее большинство паратонзиллита вызывается одним видом стрептококков, среди которых доминирует Streptococcus pyogenes. В некоторых случаях установлена этиологическая роль Staphylococcus aureus, Staph. epidermidis, Neisseria, а также ассоциации различных видов стрептококка со Staph. epidermidis.
Одним из факторов, активизирующих развитие острого паратонзиллита, является наличие в паратонзиллярной клетчатке дремлющего очага инфекции.
Это бывает в тех случаях, когда острый паратонзиллит заканчивается ограниченным, небольшим участком нагноения. В подобных ситуациях процесс переходит в скрыто протекающую хроническую форму. Этим можно объяснить повторяемость паратонзиллярных абсцессов (наблюдаются у 17% взрослых больных).
Следует указать на возможность первичного поражения паратонзиллярной клетчатки при общих инфекционных заболеваниях вследствие гематогенного заноса инфекции.
В этиологии паратонзиллитов нельзя исключить роль травм (при попадании инородных тел).
Из предрасполагающих к развитию паратонзиллита факторов следует назвать возраст, переохлаждение и сезонность, а также систематическое употребление алкоголя и курение.
Статистические данные убедительно свидетельствуют о том, что наиболее часто паратонзиллитом болеют люди трудоспособного возраста. По данным, полученным исследователями в 2006 г., из 303 больных острым паратонзиллитом 86 было в возрасте от 17 до 20 лет, 112 — от 21 до 30 лет, 78 — 31—40 лет, и только 24 пациентов были старше 40 лет.
Одним из самых неблагоприятных факторов внешней среды, предрасполагающих к развитию острого паратонзиллита, является переохлаждение. При этом необязательно переохлаждение непосредственно глотки.

Охлаждение даже отдаленных от глотки частей тела может рефлекторно способствовать возникновению заболевания.
Традиционно считается, что острые и обострения хронических заболеваний глотки чаще встречаются весной и осенью, в период смены погодных условий.
Однако, как показывает исследование, из 303 больных паратонзиллитом проходили курс лечения в оториноларингологическом отделении в январе — 28 чел., в феврале — 21, в марте — 25, в апреле — 7, в мае — 22, в июне — 19, в июле — 39, в августе — 40, в сентябре — 26, в октябре — 29, в ноябре— 21, в декабре – 26 чел. То есть пик заболеваемости паратонзиллитом приходится на летние месяцы — июль и август, что связано, по мнению исследователей, с резким перепадом температур при употреблении холодных напитков, купании в холодных водоемах и т.д.
Влияние на слизистую оболочку глотки раздражающих факторов (алкоголь и курение) также отрицательно сказывается на функции нёбных миндалин, вследствие чего понижается местный иммунитет, что также способствует развитию воспалительного процесса в глотке.
Диагностика
Паратонзиллит диагностируется у пациентов при наличии выраженной боли в горле, тризме, измененном голосе и ассиметрии зева. Всем пациентам с описанной симптоматикой необходимо проводить диагностическую пункцию с последующим бактериологическим посевом содержимого. Диагностическая пункция позволяет диффенцировать паратонзиллярный абсцесс и паратонзиллит.
В тяжелых случаях, когда не удается установить точный диагноз и требуется дифференцировать воспаление паратонзиллярной клетчатки и более глубоких отделов шеи, используется компьютерная томография (КТ) и ультразвуковое исследование (УЗИ) шеи.
Лечение паратонзиллита

В лечении острого паратонзиллита можно выделить три метода: консервативный, хирургический и комплексный (консервативный и хирургический).
Консервативное лечение целесообразно применять в первой стадии острого воспаления околоминдаликовой клетчатки. Подразделяется на общее и местное.
Общее лечение:
Антибактериальная терапия. По данным исследований, среди выделенных из гноя больных паратонзиллярным абсцессом микроорганизмов к антибиотикам аминопенициллинового ряда были чувствительны 84,7%, к макролидам — 86,1%, к тетрациклинам —35,7%, к аминогликозидам — 29,2%. Это свидетельствует о низкой эффективности лечения больных паратонзиллитом антибиотиками тетрациклинового и аминогликозидового ряда. Полученные сведения имеют большое значение при выборе стартовой (эмпирической) терапии.
Препаратом выбора может быть амоксициллин незащищенный или защищенный — амоксициллин и клавуланат. Последний обладает широким спектром антибактериального воздействия на грамположительные и грамотрицательные микроорганизмы, включая штаммы, продуцирующие бета-лактамазы; действует бактерицидно и активен в отношении не только основных аэробных возбудителей, но и большинства беталактамазопродуцирующих анаэробов.
Макролидные антибиотики (азитромицин, кларитромицин) являются препаратами выбора при неэффективности предшествующей терапии беталактамными антибиотиками. Альтернативные антибактериальные препараты — цефалоспорины 2 и 3 поколений.
В комплекс общей терапии входят также:
- обезболивающая терапия;
- гипосенсибилизирующая терапия;
- витаминотерапия;
- иммуностимулирующая терапия.
Местное лечение:
- Полоскание глотки антисептическими растворами.
- Местные антибактериальные средства.
Местное введение антибиотика с широким спектром действия особенно важно для лечения воспалительных заболеваний глотки. Среди антибиотиков следует выделить фузафунгин (Биопарокс). Препарат подавляет размножение микроорганизмов на поверхности слизистой оболочки глотки непосредственно в зоне очага инфекции. Обладает двойным действием: антибактериальным и противовоспалительным.
Во второй стадии заболевания (в стадии образования абсцесса) наряду с консервативными методами необходимо использовать хирургическое лечение – выполнение инцизии в области формирования абсцесса. При этом уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и осложнений со стороны шеи.
Хирургические методы лечения больных паратонзиллитом делятся на паллиативные и радикальные. К паллиативным относятся пункция абсцесса с отсасыванием гнойного содержимого, а также вскрытие паратонзиллярного абсцесса инцизией. Пункция паратонзиллярного абсцесса малоэффективна, и ее следует рекомендовать только с целью диагностики. Есть мнение, что вскрытие паратонзиллярного абсцесса целесообразно проводить в период уже четко сформировавшегося абсцесса (на 3—4-й день заболевания) во избежание повторных вскрытий. Однако большинство хирургов рекомендуют вскрывать абсцесс на ранних стадиях его формирования.
При выполнении этой операции в отечно-инфильтративной стадии уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и других осложнений. После вскрытия абсцесса больного лечат консервативными методами.
Однако не всегда вскрытие завершается опорожнением гнойника и выздоровлением пациента. В ряде случаев инцизионное отверстие склеивается фибрином и гнойным экссудатом, в полости абсцесса скапливается гной, и приходится расширять рану. Дренирование полости абсцесса может продолжаться от 2 до 5 дней.
Радикальным методом лечения больных паратонзиллярным абсцессом является двусторонняя тонзиллэктомия, позволяющая не только дренировать полость абсцесса, но и удалить очаг инфекции в миндалине, который является причиной формирования абсцесса в околоминдаликовой клетчатке.
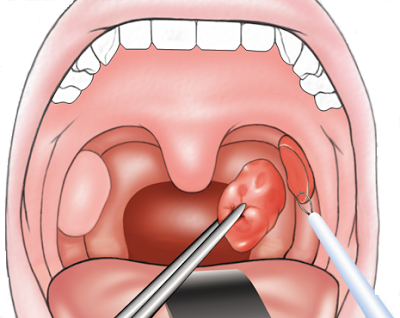
Ряд авторов считает, что при наличии созревшего паратонзиллярного абсцесса тонзиллэктомию необходимо производить сразу же при поступлении больного в стационар, в так называемом «горячем периоде».
Есть и другое мнение: при отсутствии жизненных показаний нет необходимости торопиться с операцией, так как при наличии бурных воспалительных явлений в глотке хирургическое вмешательство мучительно и небезопасно для больного, технически сложнее для врача, поскольку пациент клинически не обследован и психологически не подготовлен к операции.
Исходя из этого тонзиллэктомия при паратонзиллярном абсцессе может быть произведена на 3—5-й день после вскрытия абсцесса инцизией в так называемом «теплом периоде», когда уменьшаются местные воспалительные проявления в глотке, а больной будет психологически подготовлен и клинически обследован для операции.
Существует ряд абсолютных противопоказаний для тонзиллэктомии:
- артериальная гипертензия;
- заболевания сердечно-сосудистой системы в состоянии декомпенсации;
- заболевания крови;
- перенесенные острые инфекции в течение 6 предыдущих месяцев;
- сахарный диабет в тяжелой форме;
- туберкулез;
- непереносимость анестезирующих препаратов;
- нарушения психики больного.
К относительным противопоказаниям относятся пожилой возраст и наличие кариозных зубов.
Профилактика
Важным мероприятием в профилактике паратонзиллита является рациональная терапия ангины и обострений хронического тонзиллита. При лечении больным с ангиной необходимо пройти обследование, чтобы можно было определить микробный фактор и назначать антибиотики исходя из чувствительности микробной флоры.
Пациент должен тщательно выполнять рекомендации врача, соблюдать постельный режим и знать о возможных осложнениях при его нарушении. Диспансеризация больных хроническим тонзиллитом предполагает проведение профилактического лечения, что служит профилактикой ангин и их осложнений, в том числе паратонзиллита.
Своевременная тонзиллэктомия при остром паратонзиллите также является профилактическим мероприятием, так как при этом устраняются нёбные миндалины — источник инфекции, которая может стать причиной заболевания сердца, суставов и почек. Консервативное профилактическое лечение хронического тонзиллита должно быть комплексным и проводиться два раза в год.
Для подавления бактериальной флоры целесообразно промывать лакуны антисептическими растворами, санировать гнойные хронические очаги в области полости носа, околоносовых пазух и рта. Реактивность организма можно повысить с помощью аутогемотерапии, а также фитотерапии.
В последние годы внимание врачей привлекают препараты природного происхождения в связи с их безвредностью для организма и мягким регулирующим действием на иммунитет. Большой интерес может представлять препарат растительного происхождения «Тонзилгон Н».

Изготавливают препарат из экологически чистого сырья, которое не вызывает аллергических реакций и побочных эффектов. Длительность приема Тонзилгона Н — от 1 недели до 2—3 месяцев в острый период заболевания: взрослым по 25 капель или по 2 драже, детям школьного возраста — по 15 капель или по 1 драже, детям дошкольного возраста – по 10 капель, грудным детям – по 5 капель 5—6 раз в день.
После исчезновения острых симптомов препарат можно принимать 3 раза в день в тех же дозировках.
Следует отметить, что чем больше длительность приема Тонзилгона Н, тем выше лечебный эффект. Иммуности?
