Воспаление при раке прямой кишки

Рак прямой кишки – злокачественная опухоль, которая развивается в конечном отделе пищеварительного тракта, прямой кишке. Такие злокачественные новообразования объединяют с опухолями толстой и сигмовидной кишки под термином «колоректальный рак». В современном мире это один из самых распространенных типов рака.
Рак входит в число наиболее распространенных типов злокачественных опухолей. Он развивается при неоплазии (злокачественном перерождении) клеток слизистой оболочки прямой кишки – конечного отдела пищеварительного тракта. Риск заболеть в течение жизни для каждого человека составляет 4-5%. В случае своевременной диагностики и адекватно подобранной терапии данное онкологическое заболевание относительно легко поддается лечению и обладает хорошим прогнозом в отношении 5-летней выживаемости пациентов.
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки – один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
Достоверно изучена только часть факторов, способствующих развитию злокачественных опухолей прямой кишки. Так, ряд веществ, образующихся в процессе переваривания животной пищи, в первую очередь мяса (индол, скатол) являются канцерогенами, и при длительном контакте со слизистой кишечника они способствуют метаплазии эпителия. Этот контакт увеличивается при обеднении пищи по пищевым волокнам, что нарушает естественный пассаж пищи и способствует хроническим запорам, вследствие длительного пребывания кала в ампулярном отделе прямой кишки.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже – до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

По данным биопсии, от 0,2 до 11% всех аденом кишечника, удаленных во время эндоскопии, содержат раковые клетки. Поначалу развивается «рак на месте», внутрислизистая карцинома, дисплазия высокой степени или инраэпителиальная неоплазия. Этими терминами обозначают злокачественные опухоли, которые находятся в самых поверхностных слоях слизистой оболочки. Их обозначают как Tis или рак на стадии 0. Такие злокачественные опухоли не метастазируют.
Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1-3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины.
В зависимости от этих характеристик, выделяют пять стадий:
- 0 – Опухоль находится в слизистой оболочке (иногда внутри полипа) и не распространяется глубже (Tis). Такие новообразования называют “раком на месте” (in situ).
- I – Опухоль распространяется за пределы слизистой оболочки – в подслизистую основу (T1) или мышечный слой (T2). При этом раковые клетки отсутствуют в лимфатических узлах (N0), нет отдаленных метастазов (M0).
- II – Опухоль прорастает через стенку прямой кишки, может распространяться на соседние ткани. На стадии IIa рак распространяется глубоко в стенку кишки, но не прорастает ее насквозь (T3). На стадии IIb опухоль прорастает стенку кишки, но не вторгается в окружающие ткани (T4a). На всех этих подстадиях не поражены лимфоузлы (N0), отсутствуют метастазы (M0). На стадии IIc рак прорастает в соседние органы (T4b), либо не прорастает через стенку кишки (T1-2), но поражены 1-3 регионарных лимфоузла (N1), либо жировая ткань в области лимфоузлов (N1c).
- III – опухоль распространяется в соседние органы и в лимфоузлы, которые находятся рядом с прямой кишкой. При этом отсутствуют отдаленные метастазы (M0)
- IV – имеются отдаленные метастазы. На стадии IVA метастаз всего один (M1a), на стадии IVB – более одного (M1b), на стадии IVC раковые клетки распространяются на отдаленные участки брюшины (M1c).
Чем может проявляться рак прямой кишки?
Прямая кишка (лат. rectum) – это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение, что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего – в аноректальном отделе (5-8 %).
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак – аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин “колоректальный рак”, врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
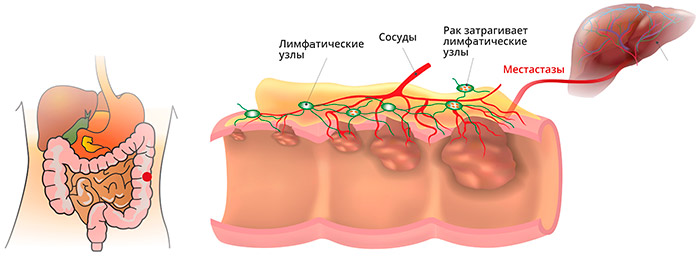
Метастазы при раке прямой кишки
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:
- Рак прямой кишки метастазирует в регионарные лимфоузлы, расположенные в жировой клетчатке вокруг кишки (параректально) и в промежности, по ходу сосудов и нервов.
- Из-за особенностей венозного оттока из верхних отделов прямой кишки в систему воротной вены печени, очень часто метастазирование происходит непосредственно в печень.
- Кроме того, из-за обильного кровоснабжения нижних отделов прямой кишки, опухоль метастазирует по системе нижней полой вены в легкие, кости и другие органы.
Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры, развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Прямая кишка отделена тонкими фасциями и небольшим количеством рыхлой клетчатки от мочевого пузыря, семенных пузырьков и предстательной железы у мужчин, матки и задней стенки влагалища – у женщин. Поэтому при увеличении размеров опухолевого очага в дополнение к нарушениям функции прямой кишки относительно часто наблюдаются нарушения функции окружающих органов, вплоть до недержания мочи.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
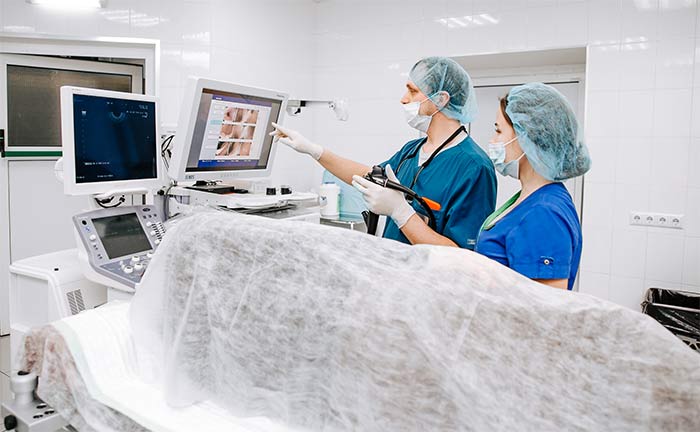
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в клиниках «Евроонко» подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию.<
- После 50 лет пройти колоноскопию рекомендуется каждому человеку. Если во время исследования не обнаружено никаких патологий, его нужно повторить через пять лет.
Продолжительность жизни
Прогноз и продолжительность жизни напрямую зависят от стадии рака. Эффективность лечения определяется показателем пятилетней выживаемости. Согласно данным Американского Онкологического Общества (American Cancer Society), процент выживаемости при раке прямой кишки составляет:
- I стадия – 87%.
- II стадия – 49-80%.
- III стадия – 58-84%.
- IV стадия – 12%.
Цены на лечение рака прямой кишки
- Передняя резекция прямой кишки с регионарной лимфаденэктомией – 205000 руб.
- Брюшно-промежностная экстирпация прямой кишки с мезоректумэктомией и регионарной лимфаденэктомией – 240000 руб.
- Проведение системной химиотерапии у пациентов с диссеминированным колоректальным раком – 553000 руб.
- Проведение системной химиотерапии у пациентов с выявленной мутацией гена BRAF- 713000 руб.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
К сожалению, такое опасное заболевание, как рак кишечника, не имеет каких-либо специфических признаков, по которым можно было бы безошибочно определить злокачественную патологию. Тем не менее, общие симптомы рака прямой кишки известны, и они не могут остаться незамеченными. В случае их появления рекомендуется немедленно обратиться к врачу, который сможет использовать более точные методы диагностики, чтобы подтвердить или опровергнуть диагноз.
[1], [2], [3], [4], [5], [6], [7]
Первые признаки
В большинстве случаев рост злокачественного образования в прямой кишке начинается с формирования мелких доброкачественных клеточных структур – полипов. Со временем такие полипы перерождаются в рак. Весь этот период, как правило, симптоматика заболевания отсутствует, несмотря на то, что процесс уже запущен.
Клинические признаки могут появляться либо на стадии, когда полипов в кишке уже достаточно много, либо тогда, когда опухоль переходит в злокачественное течение. Таких признаков достаточно много, но они неспецифичны для данного заболевания, поэтому могут быть проигнорированы:
- постоянное чувство усталости и слабости (из-за анемии, вызванной опухолью);
- нарушения функциональной способности кишечника (запор, метеоризм);
- после дефекации ощущение неполного освобождения кишечника (механическая непроходимость вследствие роста опухоли внутрь просвета кишки).
Чем больше становится опухоль, тем выразительнее проявляются признаки, и в дальнейшем клиническая картина становится все более насыщенной и четкой.
[8], [9], [10], [11], [12], [13]
Течение рака прямой кишки
Течение злокачественного процесса может сопровождаться типичными и нетипичными симптомами.
Нетипичные признаки: чувство слабости, отсутствие аппетита и исхудание, изменение вкусовых и обонятельных ощущений, периодический небольшой подъем температуры.
Типичные признаки:
- патологические выделения во время выхода кала (например, слизь, гной, кровь, элементы тканей, смешанные выделения);
- болезненность с иррадиацией в поясницу, половые органы, копчик;
- кал становится «лентообразным»;
- позывы к дефекации учащаются, становятся болезненными;
- присутствуют ощущения «чужеродного тела» в области прямой кишки;
- трудности с дефекацией, длительные запоры, тяжесть в нижних отделах живота, метеоризм, вялость или отсутствие перистальтики;
- в тяжелых случаях – недержание фекалий, мочи и газа;
- в запущенных случаях – выделение фекалий из уретры, влагалища через сформировавшийся свищ, а также связанный с этим цистит, пиелонефрит, воспаление половых органов.
Рак прямой кишки у детей
Рак прямой кишки в детском возрасте может встречаться крайне редко. На начальных этапах заболевания иногда наблюдаются боли в нижней части живота, выделения из анального отверстия крови, слизистых и гнойных пробок. Тем не менее, перечисленные симптомы не резко выражены и часто игнорируются.
С прогрессированием заболевания симптомы усиливаются: появляются признаки непроходимости кишечника, такие как запор, боли, диспептические расстройства. Зачастую при исследовании прямой кишки уже можно прощупать новообразование. Отчетливо проступают и общеклинические симптомы: апатия, слабость, резкое похудание. Температурные показатели часто повышаются до субфебрильных цифр.
Общий анализ крови демонстрирует ускоренное СОЭ. Анализ фекалий на скрытую кровь положителен.
Как и подавляющее большинство пациентов с симптомами рака прямой кишки, дети попадают к онкологу уже тогда, когда патология заходит уже слишком далеко. В первостепенную очередь, это случается из-за того, что в педиатрии раковые опухолевидные образования кишечника встречаются очень редко, и специалисты не могут заподозрить заболевание своевременно. Как правило, врачи бьют тревогу только в случаях, если развивается механическая кишечная непроходимость, либо состояние ребенка резко ухудшается.
Стадии развития рака прямой кишки
Помимо основных классификационных позиций, раковую опухоль принято подразделять по стадиям роста. В нашей стране используют два таких вариантов разделения – мировой и отечественный. Представим вашему вниманию оба варианта.
Общепринятый мировой классификатор по Dukes:
- A – прорастание новообразования до уровня подслизистого слоя.
- B – прорастание во все слои кишки.
- C – раковая опухоль любого размера с наличием метастазов в ближайших лимфоузлах.
- D – опухоль с дальними метастазами.
Согласно отечественному разделению выделяют такие степени развития рака:
- I – опухоль прорастает внутрь слизистого и подслизистого слоя.
- IIa – образование затрагивает меньше ½ диаметра кишки, далее стенок не распространяется, ближайшие лимфоузлы в норме.
- IIb – образование затрагивает более ½ диаметра кишки, ног далее стенок не распространяется, ближайшие лимфоузлы в норме.
- IIIa – новообразование затрагивает более ½ диаметра кишки, распространяется на все слои стенки, но без метастазирования.
- IIIb – образование имеет любой размер с поражением ближайших лимфоузлов.
- IV – образование значительных размеров, с прорастанием в ближайшие органы, с поражением ближайших лимфоузлов или с дальним метастазированием.
Классификация
Раковая опухоль имеет достаточно много различных характеристик и параметров, поэтому и классифицироваться заболевание может по-разному.
В современном перечне заболеваний опухоль в первую очередь подразделяют по форме развития:
- экзофитный рак прямой кишки – это форма опухоли, прорастающая внутрь полости кишки;
- эндофитная форма – прорастающая внутри стенки кишки;
- блюдцевидная форма – прорастающая, как в стенки, так и внутрь кишки.
По гистологическим характеристикам раковые образования прямой кишки подразделяют согласно международным классификационным нормам:
- Аденокарцинома (может быть высокодифференцированной, умеренной и низкодифференцированной).
- Слизистая форма аденокарциномы (в виде мукоидного, коллоидного или слизистого рака).
- Перстневидноклеточная (мукоцеллюлярная) раковая опухоль.
- Недифференцированная раковая опухоль.
- Опухоль, не поддающаяся классификации.
- Плоскоклеточная раковая опухоль.
- Железистая плоскоклеточная раковая опухоль.
- Базальноклеточная (базалиоидная) форма рака, как один из видов клоакогенной опухоли.
Для того чтобы в дальнейшем иметь возможность спрогнозировать исход заболевания, опухоли дифференцируют по степеням, по глубине роста в ткани, по выраженности краев новообразования, по наличию и дальности метастазирования.
Чем более дифференцирована опухоль, тем оптимистичнее прогноз.
К образованиям с низкой дифференциацией можно отнести:
- слизистый рак прямой кишки (он же коллоидный, или слизистая форма аденокарциномы) – протекает с выраженной выработкой и выделением слизистого секрета, с накоплением его в виде «лакун» различного размера;
- перстневидноклеточная (мукоцеллюлярная) раковая опухоль – встречается у молодых пациентов, характеризуется бурным внутристеночным ростом, не имеет выраженных очертаний (что усложняет оценку объема операции). Такая опухоль чаще и скорее дает метастазы, распространяясь не только по кишечнику, но и в ближайшие ткани;
- плоскоклеточная раковая опухоль обычно развивается в нижней 1/3 части прямой кишки, но может быть обнаружена и на участках толстого кишечника;
- железистый рак прямой кишки считается довольно редким и поражает трубчатоальвеолярные железы, расположенные в подслизистой и подэпителиальной тканях промежностного отдела прямой кишки.
Также опухоль классифицируют в зависимости от того, в каком отделе прямой кишки она находится. Клинически прямая кишка разделяется на пять отделов:
- надампулярный (ректосигмовидный);
- верхнеампулярный (10-15 см);
- среднеампулярный (5-10 см);
- нижнеампулярный (5 см);
- промежностный.
Рак верхнеампулярного отдела прямой кишки можно встретить примерно в 25% случаев заболевания, среднеампулярный рак – в 40% случаев, а рак ректосигмоидного отдела прямой кишки – в 30% случаев патологии.

[14], [15], [16], [17], [18], [19], [20]
Осложнения
Последствия при отсутствии необходимой терапии рака прямой кишки могут быть следующими:
- непроходимость кишечника, обтурация новообразованием кишечного просвета, трудности с выведением каловых масс;
- со временем – полная блокировка дефекации и газоотведения, вплоть до разрыва кишечной стенки, перитонита и летального исхода;
- кровоточивость опухоли, кровотечение, анемия и массивная кровопотеря;
- злокачественная интоксикация продуктами распада новообразования.
Все варианты осложненного течения должны быть подвергнуты лечению в обязательном порядке. В некоторых случаях назначают срочное или экстренное хирургическое вмешательство, когда вопрос стоит между жизнью и смертью пациента. К примеру, такое может произойти при развитии диффузного кровотечения, непроходимости кишечника или перфорации.
При запущенных формах вышеперечисленные признаки могут сочетаться, что, естественно, повышает опасность и ухудшает прогноз патологии.
Однако существуют ещё некоторые неблагоприятные последствия раковой опухоли, на которых хотелось бы остановиться поподробнее – это метастазирование, повторное возникновение рака, формирование свища и асцита.
[21], [22], [23], [24], [25], [26], [27], [28], [29]
Метастазы
Метастазное распространение – это перенос частиц раковой опухоли с кровью или лимфатической жидкостью к другим органам или тканям организма, а также непосредственное прорастание новообразования в близлежащие органы.
Наиболее часто рак по лимфатическим сосудам переходит в лимфатическую систему брюшной полости и в забрюшинное пространство, либо в параректальные и пахово-бедренные лимфоузлы.
По системе кровообращения рак распространяется посредством воротной вены в печень, либо через систему нижней полой вены в легкие, почки, костную систему, головной мозг.
Рак прямой кишки с метастазами в печень может обнаруживать себя следующими симптомами:
- дискомфорт в подреберье справа, чувство тяжести и сдавленности (боль в области печени обычно появляется лишь на более поздних этапах, при растяжении печеночных тканей);
- желтизна кожи, расширенные сосуды на животе, асцит;
- кожный зуд при отсутствии аллергических и других заболеваний кожи.
Рак прямой кишки с метастазами в легкие проявляется следующим образом:
- появляется регулярный кашель, одышка, тяжелое дыхание;
- возникает боль в груди, ощущение внутреннего давления;
- может наблюдаться кровохаркание.
Рецидив рака прямой кишки
Рецидив – повторное развитие раковой опухоли – возникает лишь после операции по удалению новообразования II или III стадии. Такое состояние обнаруживается примерно в 20% случаев. Использование одновременно с операцией дополнительных методов лечения значительно понижает опасность возникновения повторов опухоли.
В большинстве случаев рецидивы формируются в первые несколько лет после радикального лечения основного ракового образования. Поэтому первые 2 года пациент обязан регулярно обследоваться у врача-онколога, чтобы вовремя заметить опасные симптомы. Как правило, признаки рецидива ничем не отличаются от основных симптомов опухоли, либо преобладает скрытое течение процесса.
Свищ при раке прямой кишки
Свищ может проявиться в перианальной области в виде небольшой раны – хода свища, с постоянным наличием выделений из сукровичной жидкости и гноя. Выделения провоцируют ощущения зуда и кожного раздражения.
При хорошем выведении выделений боль может быть неярко выраженной. Болевой синдром нарастает при развитии воспалительного процесса в кожном слое, либо во время дефекации, при длительном сидении, ходьбе, кашлевом приступе. Также состояние может ухудшаться при закупорке хода грануляцией или гнойно-некротической пробкой.
[30], [31], [32], [33], [34], [35], [36], [37]
Асцит при раке прямой кишки
Асцит представляет собой накопление жидкости в брюшной полости. Данное осложнение возникает при сдавливании метастазом венозных сосудов печени, что приводит к повышению гидростатического давления и появлению асцита.
Симптомами данного состояния считаются:
- частая изжога, кислая отрыжка;
- плохое переваривание пищи из-за повышенного давления на желудок;
- периодическая тошнота, отсутствие аппетита, увеличение окружности живота;
- одышка из-за восходящего давления на диафрагму.
Как правило, асцит вызывает у пациентов выраженный дискомфорт и может приводить к функциональным расстройствам в организме.
Симптомы рака прямой кишки многообразны, но не всегда характерны. Очень важно для врача правильно сопоставить все имеющиеся признаки, чтобы верно определить требуемые диагностические мероприятия и заподозрить опасную болезнь. Но не следует забывать, что рак часто протекает без явной симптоматики, что ещё раз указывает на необходимость периодического планового обследования.
[38], [39], [40], [41], [42], [43], [44], [45], [46]
Источник
