Воспаление радужки и цилиарного тела

Иридоциклит (передний увеит) – сочетанное воспалительное поражение, затрагивающие радужную оболочку (радужку) и цилиарное тело глаза. При остром иридоциклите наблюдается отек, покраснение и боль в глазу, слезотечение, изменение цвета радужки, сужение и деформация зрачка, образование гипопиона, преципитатов, снижение остроты зрения. Диагностика иридоциклита включает осмотр, пальпацию, биометрию и УЗИ глаза, проверку остроты зрения, измерение внутриглазного давления, проведение клинико-лабораторных, иммунологических исследований. Консервативное лечение иридоциклита основано на противовоспалительной, антибактериальной и противовирусной терапии, назначении антигистаминных, гормональных, дезинтоксикационных препаратов, мидриатиков, имуномодуляторов, витаминов.
Общие сведения
Иридоциклит, ирит, циклит, кератоувеит относятся в офтальмологии к так называемым передним увеитам – воспалениям сосудистой оболочки глаза. Ввиду тесного анатомического и функционального взаимодействия радужки и цилиарного (ресничного) тела, воспалительный процесс, начавшись в одной из этих частей сосудистой оболочки глаза, очень быстро распространяется на другую и протекает в форме иридоциклита.
Иридоциклит диагностируется у лиц любого возраста, но чаще у пациентов от 20 до 40 лет. По течению заболевания различают острый и хронический иридоциклит; по характеру воспалительных изменений – серозный, экссудативный, фибринозно-пластический и геморрагический; по этиологии – инфекционный, инфекционно-аллергический, аллергический неинфекционный, посттравматический, неясной этиологии, а также вызванный системными и синдромными заболеваниями. Продолжительность острого иридоциклита составляет 3-6 недель, хронического – несколько месяцев; заболевание и рецидивы, как правило, возникают в холодное время года.
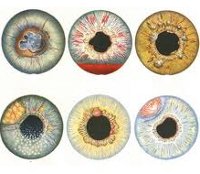
Иридоциклит
Причины иридоциклита
Причины, вызывающие иридоциклит, многообразны, могут носить эндогенный или экзогенный характер. Часто иридоциклит развивается вследствие травматического повреждения глаза (ранения, контузии, офтальмологических операций), воспаления радужки (кератита). Иридоциклит могут вызывать перенесенные вирусные, бактериальные или протозойные заболевания (грипп, корь, ВПГ, стафилококковая и стрептококковая инфекция, туберкулез, гонорея, хламидиоз, токсоплазмоз, малярия и др.), а также имеющиеся очаги хронической инфекции в носоглотке и ротовой полости (синусит, тонзиллит).
Причиной иридоциклита могут быть ревматоидные состояния (ревматизм, болезнь Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, синдромы Рейтера и Шегрена), обменные нарушения (подагра, диабет), системные заболевания неизвестной этиологии (саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады). Распространенность иридоциклита среди пациентов с ревматическими и инфекционными заболеваниями составляет около 40% случаев.
Возникновению иридоциклита способствуют развитая сосудистая сеть глаза и повышенная восприимчивость радужки и ресничного тела к антигенам и ЦИК, попадающим из внеглазных очагов инфекции или неинфекционных источников сенсибилизации.
При развитии иридоциклита, помимо непосредственного поражения сосудистой оболочки глаза микробами или их токсинами, происходит ее иммунологическое повреждение с участием медиаторов воспаления. Воспаление сопровождается явлениями иммунного цитолиза, васкулопатиями, дисферментозом, нарушениями микроциркуляции с последующим рубцеванием и дистрофией.
Немаловажное значение в развитии иридоциклита принадлежит провоцирующим факторам – эндокринным и иммунным расстройствам, стрессовым ситуациям, переохлаждению, чрезмерной физической нагрузке.
Симптомы иридоциклита
Степень выраженности и особенности течения иридоциклита зависят от природы и длительности воздействия антигена, уровня проницаемости гематоофтальмического барьера, генотипа и иммунного статуса организма. При иридоциклите обычно наблюдается одностороннее поражение глаз. Первыми признаками острого иридоциклита являются общее покраснение и боль в глазу, с характерным значительным усилением болевых ощущений при надавливании на глазное яблоко. У больных с иридоциклитом возникает светобоязнь, слезотечение, незначительное (в пределах 2-3 строчек) снижение остроты зрения, появление перед глазами «тумана».
Течению иридоциклита свойственно заметное изменение цвета воспаленной радужной оболочки (зеленоватый или ржаво-красный) и снижение четкости ее рисунка. Возможно появление умеренно выраженного роговичного синдрома, перикорнеальной инъекции сосудов глазного яблока. В передней камере глаза может обнаруживаться серозный, фибринозный или гнойный экссудат. При оседании гнойного экссудата на дне передней камеры глаза образуется гипопион в виде серой или желто-зеленой полоски; при разрыве сосуда в передней камере выявляется скопление крови – гифема.
Воспалительный процесс в ресничном теле при оседании экссудата на поверхности хрусталика и волокнах стекловидного тела может привести их помутнению и к снижению остроты зрения.
На задней поверхности роговицы при иридоциклите появляются серовато-белые преципитаты из точечных отложений клеток и экссудата, при рассасывании которых долго отмечаются пигментные глыбки. Отек тканей радужки и ее тесный контакт с передней капсулой хрусталика при наличии экссудата приводит к формированию задних спаек (синехий), вызывающих необратимое сужение (миоз) и деформацию зрачка, ухудшению его реакции на свет. При сращении радужки и передней поверхности хрусталика на всем протяжении образуется круговая спайка. При неблагоприятном течении иридоциклита синехии создают риск развития слепоты из-за полного заращения зрачка.
Часто внутриглазное давление при иридоциклите бывает ниже нормы за счет угнетения секреции влаги передней камеры. Иногда, при остро начинающемся иридоциклите с выраженной экссудацией или сращении зрачкового края радужки с хрусталиком, наблюдается повышение внутриглазного давления.
Различным видам иридоциклита свойственны свои особенности клинической картины. Вирусные иридоциклиты характеризуются торпидным течением, образованием серозного или серозно-фибринозного экссудата и светлых преципитатов, повышенным внутриглазным давлением.
Туберкулезный иридоциклит протекает со слабовыраженной симптоматикой, проявляется наличием крупных «сальных преципитатов», желтоватых туберкул (бугорков) на радужке, опалесцированием влаги передней камеры, образованием мощных задних стромальных синехий, затуманиваем зрения или полным заращением зрачка.
Аутоиммунному иридоциклиту присуще тяжелое рецидивирующее течение на фоне обострений основного заболевания с частым развитием осложнений (катаракты, вторичной глаукомы, кератита, склерита, атрофии глазного яблока). Каждый рецидив протекает тяжелее предыдущего и часто приводит к слепоте.
При травматическом иридоциклите может развиться симпатическое воспаление здорового глаза (симпатическая офтальмия). Иридоциклит при синдроме Рейтера, обусловленный хламидийной инфекцией, сопровождается конъюнктивитом, уретритом и поражением суставов с незначительными проявлениями воспаления сосудистой оболочки.
Диагностика иридоциклита
Диагноз иридоциклита устанавливают по результатам комплексного обследования: офтальмологического, лабораторно-диагностического, рентгенологического, консультирования больного узкими специалистами.
Первоначально врачом-офтальмологом проводится наружный осмотр глазного яблока, пальпация, сбор анамнестических данных. Для уточнения диагноза иридоциклита выполняют проверку остроты зрения, измерение внутриглазного давления методом контактной или бесконтактной тонометрии, биомикроскопию глаза, выявляющую поражение глазных структур, УЗИ глаза с одномерным или двухмерным изображением глазного яблока. Процедура офтальмоскопии при иридоциклите часто затруднена из-за воспалительно измененных передних отделов глаза.
Для выяснения этиологии иридоциклита назначают общий и биохимический анализы крови и мочи, коагулограмму, ревмопробы для выявления системных заболеваний, аллергопробы (местные и общие реакции на введение аллергенов стрептококка, стафилококка, специфических антигенов: туберкулина, токсоплазмина и др.), ПЦР и ИФА-диагностику возбудителя воспаления (в т. ч. сифилиса, туберкулеза, герпеса, хламидиоза и т. д.).
Для оценки иммунного статуса выполняют исследование уровня сывороточных иммуноглобулинов в крови IgM, IgG, IgA , а также их содержание в слезной жидкости.
В зависимости от особенностей клинической картины иридоциклита необходима консультация и обследование у ревматолога, фтизиатра, стоматолога, оториноларинголога, аллерголога, дерматовенеролога. Возможно проведение рентгенографии легких и придаточных пазух носа.
Осуществляют дифференциальную диагностику иридоциклита и других заболеваний, сопровождающихся отеком и покраснением глаз, таких как острый конъюнктивит, кератит, острый приступ первичной глаукомы.
Лечение иридоциклита
Лечение иридоциклита должно быть своевременным и по возможности направленным на устранение причины его возникновения.
Консервативное лечение иридоциклита ориентировано на профилактику образования задних синехий, снижение риска развития осложнений и включает меры неотложной помощи и плановую терапию. В первые часы заболевания показано закапывание в глаз средств, расширяющих зрачок (мидриатиков), НПВС, кортикостероидов, прием антигистаминных препаратов.
Плановое лечение иридоциклита проводится в условиях стационара, его основу составляет местная и общая антисептическая, антибактериальная или противовирусная терапия, введение противовоспалительных нестероидных и гормональных препаратов (в виде глазных капель, парабульбарных, субконьюнктивальных, внутримышечных или внутривенных инъекций. Кортикостероиды широко используются в лечении иридоциклита токсико-аллергического и аутоиммунного генеза.
При иридоциклите проводится дезинтоксикационная терапия (при выраженном воспалении – плазмаферез, гемосорбция), инстилляции растворов мидриатиков, предотвращающих сращение радужки с хрусталиком. Назначают антигистаминные средства, поливитамины, иммуностимуляторы или иммуносупрессоры (в зависимости от основного заболевания), местно-протеолитические ферменты для рассасывания экссудата, преципитатов и спаек. Часто при иридоциклите применяются физиотерапевтические процедуры: электрофорез, магнитотерапия, лазерная терапия.
Иридоциклит туберкулезной, сифилитической, токсоплазмозной, ревматической этиологии требует проведения специфической терапии под контролем соответствующих специалистов.
Хирургические лечение иридоциклита проводится при необходимости разделения спаек или (рассечение передних и задних синехий радужки), в случае развития вторичной глаукомы. В случае тяжелого осложнения гнойного иридоциклита с лизисом оболочек и содержимого глаза показано хирургическое удаление последнего (энуклеация, эвисцерация глаза).
Прогноз и профилактика иридоциклита
Прогноз иридоциклита при своевременном, адекватном и тщательно проведенном лечении – довольно благоприятный. Полное выздоровление после лечения острого иридоциклита отмечается примерно в 15-20% случаев, в 45-50% случаев – заболевание принимает подострое рецидивирующее течение с более стертыми рецидивами, которые часто совпадают с обострениями основного заболевания (ревматизма, подагры).
Иридоциклит может переходить в хроническую форму с упорным снижением зрения. В запущенных и нелеченных случаях иридоциклита развиваются опасные осложнения, угрожающие зрению и существованию глаза: хориоретинит, сращение и заращение зрачка, вторичная глаукома, катаракта, деформация стекловидного тела и отслойка сетчатки, абсцесс стекловидного тела, эндофтальмит и панофтальмит, субатрофия и атрофия глазного яблока.
Профилактика иридоциклита заключается в своевременном лечении основного заболевания, санации очагов хронической инфекции в организме.
Источник
Дата публикации 27 сентября 2019Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Иридоциклит (передний увеит) – это воспаление переднего отдела сосудистой оболочки глаза, а именно её частей – радужки и ресничного (цилиарного) тела. Сопровождается болью в глазу, сужением зрачка, изменением цвета глаз и другими симптомами.
Процесс воспаления может начаться только с радужки (ирит) или только с ресничного тела (циклит), но из-за общей системы кровоснабжения и иннервации он может “перекинуться” с одной части на другую, что и приводит к развитию иридоциклита.
Радужная оболочка отвечает за адаптацию глаза к освещению (солнечным лучам), а ресничное тело – за выработку внутриглазной жидкости и приспособление глаза к внешним условиям. Их воспаление может привести не только к нарушению таких важных функций, но и к другим серьёзным офтальмологическим заболеваниям – глаукоме, катаракте и др.
Иридоциклит может появиться в любом возрасте. У взрослых эта болезнь встречается довольно часто. В структуре увеитов на её долю, по разным данным, приходится 37-62 %. У детей иридоциклит возникает гораздо реже: на сто тысяч населения приходится от 4 до 30 случаев заболевания (в зависимости от страны) [1].
Часто причиной воспаления радужки и ресничного тела является наличие инфекции в зубах, миндалинах, пазухах носа и других анатомических структурах: с током крови болезнетворные микроорганизмы переносятся в структуру глаза [2].
К развитию иридоциклита могут привести следующие патологии [13]:
- вирусные заболевания (простой герпес, ветряная оспа, грипп, ОРЗ, краснуха, корь и др.);
- болезни, вызванные простейшими паразитами (малярия, аскаридоз, лямблиоз, токсоплазмоз, описторхоз, токсокароз и др.);
- бактериальные инфекции (ботулизм, ангина, воспаление лёгких, менингит, гонорея, сифилис, дифтерия, дизентерия, туберкулёз, гастрит и др.);
- ревматические болезни (ревматизм, дерматомиозит, болезнь Бехтерева и др.);
- заболевания, связанные с нарушенным обменом веществ (ожирение, сахарный диабет, анемия, подагра);
- заболевания зубов (пульпит), верхней и нижней челюсти (прикорневые кисты), носоглотки (тонзиллит) и придаточных полостей носа (гайморит);
- системные заболевания (саркоидоз, муковисцидоз, системная красная волчанка, болезнь Бехчета, системный васкулит);
- болезни грибковой природы (стоматит, себорея);
- травмы глаза (ушиб и ранение);
- кератиты (воспаления роговой оболочки глаза).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы иридоциклита
Иридоциклиту характерны такие кардинальные симптомы, как [4]:
- отёк век;
- перикорнеальная инъекция сосудов (розово-синюшный венчик вокруг роговицы);
- преципитаты на задней поверхности роговицы – скопления воспалительных клеток;
- помутнение жидкости передней камеры;
- изменение цвета и рисунка радужки;
- изменение формы зрачка и его сужение, изменённая реакция на свет;
- задние синехии – своеобразные спайки между передней поверхностью хрусталика и задней поверхностью радужки;
- помутнение стекловидного тела;
- изменение внутриглазного давления.
Возможны жалобы на боли в самом глазу и при прикосновении к глазному яблоку.
Розово-синюшный венчик вокруг роговицы появляется из-за просвечивания через склеру сосудов глаза. Сама по себе склера, прикрывающая сосуды, состоит из непрозрачных слоёв, которые скрывают здоровую сосудистую сеть. Когда сосуды глаза растягиваются и воспаляются, происходит интенсивное кровенаполнение, и они становятся заметными.
Преципитаты представляют собой белковые отложения. Когда повышается проницаемость и нарушается работа капилляров ресничных отростков, во внутриглазной жидкости возникают клеточные элементы и фибрин – высокомолекулярный белок, вырабатываемый в организме в ответ на инфицирование. С движением внутриглазной жидкости эти вещества перемещаются из задней камеры глаза в переднюю, после чего оседают на роговице.
Из-за повышенной проницаемости сосудов радужки в её углублениях скапливается экссудат (жидкость, выделяющаяся из сосудов) с элементами крови. Эритроциты разрушаются, гемоглобин преобразовывается в гемосидерин, в результате чего цвет радужки изменяется: радужки голубого цвета становятся зеленоватыми, карие радужки приобретают оттенок ржавчины, а серые превращаются в грязно-зелёные.
Изменённый состав жидкости внутри глаза может нарушить питание хрусталика и привести к развитию катаракты. Выраженное и длительное воспаление ресничного тела (циклиты) сказывается на прозрачности стекловидного тела, так как оно приводит к скоплению экссудата и образованию рубцов. Все эти изменения характеризуются зрительным дискомфортом и снижением зрения.
Болезненные ощущения у детей обычно слабо выражены или вовсе отсутствуют, при этом зрение не снижается. Иногда отсутствует роговичный синдром (слезотечение, зуд, боязнь света) и перикорнеальная инъекция [5].
Патогенез иридоциклита
Механизм появления иридоциклита связан с распространением инфекции в организме и общим состоянии иммунитета.
При внедрении патогенных микроорганизмов иммунная система быстро включает функцию защиты: неспецифические факторы (слизистую, лимфоузлы и др.), интерферон и воспалительную реакцию.
Особая роль в иммунном ответе на инфекцию отводится специфическим реакциям антител и сенсибилизированных (чувствительных) лимфоцитов на антигены. Они локализуют и обезвреживают антигены. При этом в процесс вовлекаются лимфоидные клетки глаза.
Так как инфекция передаётся через кровоток, сосудистая оболочка глаза является мишенью для иммунных реакций, своего рода лимфатическим узлом в глазу. Если иммунитет нарушен, то антигены болезнетворных микроорганизмов проникают по сосудам в радужку и ресничное тело, вызывая их воспаление. Выраженность симптомов воспаления будет зависеть от природы вируса, длительности воздействия на организм и степени подавленности иммунной системы.
Кроме того, некоторые микроорганизмы способны избирательно поражать клетки нервной ткани, например, токсоплазма и многие виды вируса герпеса. Они приводят к ретиниту (воспалению сетчатки), и только потом – к поражению сосудистой оболочки глаза [3].
Повторное появление иридоциклита связано с антигенами вируса, которые всё ещё циркулируют в организме, и нарушением гематоофтальмического барьера, который должен сдерживать вредоносные антигены. Данный барьер состоит из внутреннего слоя капилляров сетчатки, радужки и ресничного тела, а также пигментного эпителия.
Классификация и стадии развития иридоциклита
Все воспаления сосудистой оболочки глаза называют увеитами. В зависимости от локализации поражения их делят на четыре группы [14][15]:
- Передние увеиты (иридоциклиты) – воспаление радужки и ресничного тела (встречаются чаще всего):
- ирит – воспаление радужки;
- передний циклит – воспаление ресничного тела;
- иридоциклит – сочетание ирита и циклита.
- Срединные увеиты – воспаление стекловидного тела.
- Задние увеиты – воспаление сетчатки.
- Панувеиты – воспаление всех отделов сосудистой оболочки глаза.
Чаще всего к значительному снижению зрения приводят панувеиты (40 %) и задний увеит (43 %). Реже к этому приводит острый передний увеит [6].
В зависимости от причин воспаления иридоциклит бывает инфекционным, неинфекционным и травматическим.
Вне зависимости от локализации и причин воспаления выделяют три степени тяжести заболевания: лёгкая, средняя и тяжёлая. Тяжесть иридоциклита зависит от количества воспалительных клеток и экссудата.
Течение болезни подразделяется на три периода:
- острый – внезапное начало (иногда незаметное), длится до трёх месяцев;
- рецидивирующий – чередование обострения и ремиссии (больше трёх месяцев);
- хронический – длительное воспаление с периодическими обострениями (не реже, чем через три месяца после проведённого лечения).
Хронические иридоциклиты и увеиты в целом возникают чаще, чем острые – в 50-60 % случаев [6].
Осложнения иридоциклита
Иридоциклит часто возникает повторно, т. е. рецидивирует. Это создаёт повышенный риск тяжёлых осложнений [7]:
- задних стромальных синехий (сращений между передней поверхностью хрусталика и задней поверхностью радужки);
- вторичной глаукомы (нарушения циркуляции внутриглазной жидкости и повышения внутриглазного давления);
- катаракты (помутнения хрусталика);
- кератопатии (поражения роговицы);
- неоваскуляризации сетчатки, зрительного нерва и радужной оболочки (появления сосудов, которых раньше не было);
- кистозного отёка макулы (центра сетчатки глаза), который приводит к тяжёлому и необратимому снижению зрения.
Постувеальная глаукома, развившаяся на фоне иридоциклита и других увеитов, – это тяжёлое осложнение. Оно приводит к снижению зрения и инвалидизации пациентов в молодом трудоспособном возрасте. В России эта патология составляет 24-40 % от всех форм глаукомы [16].
Повышение внутриглазного давления у людей с хроническим иридоциклитом может быть как самостоятельным осложнением (увеальной офтальмогипертензией), так и проявлением постувеальной глаукомы [17]. Их отличие состоит в наличии или отсутствии изменений зрительного нерва и поля зрения [8].
Кистозный отёк макулы – накопление жидкости в толще центральной области сетчатки – наблюдается при хронических воспалениях плоской части ресничного тела. Он является частой причиной снижения центрального зрения [9].
Диагностика иридоциклита
Диагностика иридоциклита базируется на данных анамнеза (истории болезни), симптомах, общем состоянии организма и данных, полученных в ходе клинико-лабораторных исследований [5].
Обследование глаза включает в себя:
- проверку остроты зрения (визометрия) с коррекцией и без неё;
- периметрию и кампиметрию (оценку поля зрения и его изменений);
- проверку цветоощущения (цветового зрения);
- переднюю и заднюю биомикроскопию (оценку структуры передних отделов глаза с использованием щелевой лампы);
- тонометрию (определение внутриглазного давления с помощью специального тонометра).
Дополнительно проводится рентгенография органов грудной клетки, придаточных пазух носа и др. Это необходимо для того, чтобы определить причину иридоциклита, т. е. исключить распространение вредных микробов от первоисточника: из лёгких при туберкулёзе, из околоносовых пазух при хронических гайморитах, из кариозных зубов при нездоровой полости рта и т. д.
Офтальмолог должен не просто обнаружить симптомы и причину иридоциклита, но и правильно направить пациента к профильному специалисту для лечения основного заболевания. Поэтому иногда требуется консультация терапевта, отоларинголога, фтизиатра, невролога, стоматолога и других врачей.
Клинико-лабораторные исследования помогают офтальмологу диагностировать воспаление и сориентироваться в тактике дообследования, чтобы определить причину болезни и тактику терапии. Для этого требуется:
- общий анализ крови (количество разных фракций белка, исследование С-реактивного белка);
- анализ крови на стерильность (отсутствие или наличие в ней бактерий);
- общий анализ мочи;
- анализ крови и мочи на глюкозу (сахар);
- анализ кала на яйца гельминтов (глистов).
Остальные методы диагностики (иммунологические, биохимические исследования и флюоресценцию антител вирусов) проводятся также при необходимости уточнения причины заболевания [5].
Лечение иридоциклита
Лечение пациентов, независимо от причин болезни, направлено на выполнение нескольких задач:
- устранить признаки воспаления;
- сохранить или восстановить зрительные функции;
- предотвратить рецидивы заболевания (по возможности).
Зачастую сроки клинического и истинного выздоровления не совпадают. Например, симптомы иридоциклита исчезают, а лабораторные признаки воспаления сохраняются. Организму нужно время, чтобы его иммунная система справилась с чужеродным для него агентом. Также для заболевания характерны остаточные явления, с которыми пациент способен справиться сам, продолжая лечение амблулаторно или даже в домашних условиях, строго соблюдая рекомендации своего лечащего врача.
Так как в основе патогенеза иридоциклита лежит много факторов, в терапии учитываются причины болезни, иммунный статус и активность процесса [5].
Лечение включает в себя воздействие на два основных звена воспаления:
- повышение проницаемости стенок сосудов гематоофтальмического барьера (“препятствия” на пути вируса в сосуды глаза);
- появление экссудата в тканях, дальнейшее разрушение и избыточный фиброз на фоне нарушений иммунитета и общего состояния организма.
После постановки диагноза в первую очередь, как правило, назначают анестетики, мидриатические препараты, расширяющие зрачок (атропин), антибиотики (цефаоспорины, фторхинолоны), нестероидные противовоспалительные средства (диклофенак, бромфенак, непафенак). Местное использование стероидных препаратов (дексаметазона) более эффективно при острых иридоциклитах.
К общему лечению относят:
- санацию (очищение) очагов инфекции;
- приём антибиотиков;
- неспецифическую и специфическую противовоспалительную терапию (противотуберкулёзные, противовирусные средства);
- витаминотерапию;
- гипосенсибилизирующую терапию (снижение чувствительности к аллергену).
При слабых защитных силах организма и снижении количества иммуноглобулинов (антител, борющихся с антигенами вирусов) в сыворотке крови иногда показаны иммуностимуляторы (полудан, даларгин), вакцинация и др.
Сочетание лечения, направленного на устранение причины, и терапии, подавляющей механизмы развития болезни (т. е. применение антибактериальных, противовоспалительных, противовирусных, иммуномодулирующих препаратов), способствует уменьшению и исчезновению симптомов заболевания, нормализации лабораторных показателей и сокращению сроков лечения [7].
Прогноз. Профилактика
При иридоциклите, причиной которого стали бактерии, прогноз благоприятный. Однако при тяжёлом или несвоевремнном лечении возможно развитие осложнений – увеальная катаракта, глаукома, отслойка сетчатки, отёк макулярной области (центральной зоны сетчатки), кератит, неврит зрительного нерва, васкулит, периваскулит, атрофия зрительного нерва, гипотония, субатрофия и атрофия глазного яблока.
При иридоциклите вирусной природы исход обычно благоприятный. Но после частых рецидивов могут появиться признаки атрофии радужки, вялая реакция зрачка, возникают сращения радужки с хрусталиком, количество утолщённых волокон в стекловидном теле становится больше, падает острота зрения [11].
Профилактика иридоциклита – это комплексная проблема. Она направлена на устранение влияния неблагоприятных факторов, а также укрепление защитных сил организма.
В связи с риском внутриутробного и раннего инфицирования детей, а также хронического заражения человека различными вирусами и бактериями из-за их широкого распространения в природе профилактика иридоциклита включает в себя:
- профилактику “новых” заболеваний и обострений хронических инфекционных болезней (герпеса, гриппа, синусита, тонзиллита и др.);
- устранение факторов развития болезни (переохлаждение, перегревание, профессиональные вредности, стресс, алкоголь, травмы глаза), особенно у людей, которые часто простужаются, болеют хроническими инфекциями, синдромными заболеваниями, страдают от различных проявлений аллергии, а также у людей с менингоэнцефалитом;
- предупреждение передачи инфекции восприимчивым людям, особенно в период эпидемии различных инфекций в детских садах, школах, университетах, поликлиниках и больницах.
Если иридоциклит всё-таки возник, то важно предупредить его хронизацию, рецидивы и дальнейшее двустороннее поражение глаз. Для этого нужно проводить раннюю диагностику причин, своевременно начинать лечение с применением иммунокорригирующих средств и заместительной терапией [12].
Источник
