Воспаление роговицы глаза препараты

Кератитом называется воспалительное заболевание роговицы глаза, которое сопровождается блефароспазмом, светобоязнью и слезотечением.
Заболевание может приводить к помутнению роговицы вплоть до развития бельма. Но в большинстве случаев при правильном и своевременном лечении оно заканчивается полным выздоровлением.
Причины кератита:
К развитию воспалительного процесса, затрагивающего роговицу глаза, могут привести следующие причины:
- Наличие в конъюнктивальном мешке или на роговице инородного тела;
- Синдром «сухого глаза», развивающийся на фоне заболеваний век, некоторых неврологических заболеваний, климакса, нарушения образования слезной жидкости или дефицита витамина А;
- Глазная аллергия;
- Воздействие на глаза чересчур яркого света, например во время проведения сварочных работ без использования защитного щитка или очков;
- Нарушение правил ношения и дезинфекции контактных линз;
- Длительное применение глазных мазей с кортикостероидами.
Возбудителями кератита являются:
- Грибы – аспергиллы, фузарии, кандиды;
- Простейшие – акантамебы;
- Бактерии – псевдомоны, стрептококки, гемофильная палочка, стафилококки;
- Вирусы – вирус простого герпеса, аденовирус.
Виды кератитов:
Кератиты бывают эндогенного и экзогенного происхождения. Эндогенные кератиты возникают под влиянием внутренних причин, имеющихся непосредственно в организме самого пациента. При экзогенном кератите воспалительный процесс обусловлен рядом внешних факторов.
По характеру активности воспаления кератиты подразделяются на острые, рецидивирующие и хронические.

В зависимости от точного места локализации патологических изменений выделяют центральные кератиты и периферические.
В зависимости от причины, вызвавшей его развитие, кератиты подразделяются на следующие виды:
- Вирусные кератиты. Их возбудителем является вирус герпеса или аденовирус. Герпетический кератит развивается в результате активизации на фоне общего снижения иммунитета вируса герпеса (Herpes Simplex) присутствующего в нервной ткани многих людей. В большинстве случаев эта форма заболевания носит хронический характер, при котором периоды ремиссии сменяются периодами обострения. Полностью вылечить герпетический кератит практически невозможно. По данным медицинской статистики, в 60% случаев роговичная слепота обусловлена как раз герпетическим кератитом. Аденовирусные кератиты могут развиваться как одно из осложнений простудных заболеваний.
- Грибковые кератиты обычно развиваются на фоне массивной антибиотикотерапии и у лиц со сниженным иммунитетом. Проявляется покраснением глаз и выраженными болевыми ощущениями.
- Бактериальный кератит. Его возбудителем чаще всего является золотистый стафилококк. Наблюдается при травматических повреждениях глаз. Может быть и у пользователей контактных линз, нарушающих правила гигиены.
- Аллергический кератит. Причиной этой формы заболевания является глазная аллергия на пыльцу растений и/или наличие в слезной жидкости некоторых бактериальных токсинов.
- Аутоиммунные кератиты возникают в результате сложных нарушений в деятельности иммунной системы человека, в результате которых она начинает распознавать ткань роговицы как чужеродную и атаковать ее.
Кератиты могут протекать в тяжелой, умеренной или легкой форме. Нередко воспалительный процесс распространяется и на другие отделы глаза, приводя к развитию кератоконъюнктивита, кератоуевита и т.д.
Симптомы кератита
Вне зависимости от вида кератита симптомы заболевания достаточно схожи. Больные обычно предъявляют жалобы на ощущение в глазу инородного тела, слезотечение и светобоязнь. Затем дискомфорт в области пораженного глаза сменяется болевыми ощущениями. Могут отмечаться и головные боли. Развивается блефароспазм (трудности при открывании век), ухудшается зрение.
Диагностика кератита
Для постановки диагноза воспаления роговицы применяют следующие методы диагностики:
- Определение остроты зрения при помощи проектора знаков или специальных таблиц – визометрия;
- Осмотр глаза с помощью щелевой лампы – биомикроскопия;
- Исследование роговицы с использованием специальных красителей – флюоресцииновый тест.
Для определения патологического агента, вызвавшего развитие кератита используется метод полимеразной цепной реакции.
Лечение кератита
В настоящее время существуют различные схемы лечения кератита. Выбор той или иной схемы осуществляется врачом, с учетом причины заболевания.
При инфекционном кератите проводится соответственно антибактериальная, противовирусная или противогрибковая терапия.
Лекарственные средства используются для местного (в виде глазных капель и мазей) и системного (в виде таблеток и инъекций) лечения. В некоторых случаях больным назначают специальные лечебные контактные линзы, содержащие в своем составе необходимый лекарственный препарат.

В тех случаях, когда причиной развития кератита являются инородные тела глаз, то лечение обязательно должно начинаться с их удаления.
При кератите, возникающем на фоне синдрома «сухих глаз» обязательно назначают увлажняющие капли, выполняющие роль искусственной слезной пленки.
Нередко для купирования активности воспалительного процесса и предотвращения развития грубой рубцовой ткани в терапию кератитов включают кортикостероидные гормоны. Однако их назначение противопоказано при грибковых и герпетических кератитах, т.к. кортикостероиды могут активизировать в этом случае инфекцию и замедлить процессы эпителизации (заживления) роговицы.
При кератите, вызванном воздействием яркого света, применяют нестероидные противовоспалительные средства, которые не только уменьшают воспаление, но и снижают выраженность болевых ощущений.
В случаях возникновения кератита на фоне гиповитаминозных состояний назначаются соответствующие витамины.
Если проводимая консервативная терапия кератита не приводит к достижению стойкого положительного результата и у больного развивается значительное ухудшение зрения, то ему показано проведение оперативного лечения – трансплантации роговицы.
Всем пользователям оптических и декоративных контактных линз рекомендуется до полного выздоровления отказаться от их ношения, даже если в их случае кератит и был вызван совершенно другими причинами.
Коллектив врачей Ochkov.Net
Источник
Блефарит может принимать различные формы. Для каждого типа этого заболевания подбираются соответствующие лекарственные препараты. Это могут быть офтальмологические капли, мази и другие средства. От чего зависит выбор лекарства? Рассмотрим причины, виды блефарита и способы его лечения.
Что такое блефарит?
Под блефаритом понимается несколько офтальмологических заболеваний, которые характеризуются воспалительным процессом на веках. Лечится оно достаточно тяжело. Это связано с локализацией воспаления, а также рецидивирующим характером патологии. Зачастую она принимает хроническую форму и беспокоит человека в периоды, когда у него ослаблена иммунная система.
Развивается блефарит следующим образом. В выводные протоки век, в которых находятся мейбомиевые и ресничные железы, попадают патогенные микроорганизмы. Долгое время они могут быть в спящем состоянии. Стоит человеку простудиться, переутомиться, как микробы начинают размножаться. Это сразу же приводит к воспалению. Есть и другие провоцирующие факторы.
Причины блефарита
Чаще всего причиной этой болезни становятся стафилококки. Этот фактор называется внешним, экзогенным. К ним также относятся бактерии, вирусы, грибки, клещ демодекс и другие микробы. В числе внешних причин блефарита век и такие раздражители, как ультрафиолет, косметика, шампунь, пух, пыльца, пыль, ветер, солнце и пр.

Офтальмологи выделяют и внутренние причины патологии: аллергию, зрительные патологии, травмы глаз и век, хронические системные заболевания, переохлаждение, переутомление, стресс, нехватка витаминов. Все эти факторы можно назвать благоприятными условиями для размножения бактерий и вирусов, когда организм является более уязвимым. Микробы начинают его атаковать. Блефарит может появиться у человека из-за обычной простуды, экземы, псориаза.
Если человек плохо ухаживает за линзами или не делает этого вовсе, он рискует заболеть глазным недугом инфекционной этиологии: блефаритом, конъюнктивитом, кератитом. Эти три болезни являются самыми распространенными в списке офтальмопатологий.
Как проявляется блефарит?
В первые дни после начала воспаления у больного начинает зудеть в глазах, веки краснеют и опухают. Через 2-3 дня появляются вторичные симптомы патологии:
- уплотнение краев век;
- ощущение инородного предмета;
- слезотечение;
- резь и боль в глазах при ярком свете;
- тяжесть в веках;
- слизистые и гнойные выделения;
- высыпания, язвы на веках и вокруг глаз.

Эти симптомы сложно назвать специфическими. Почти все болезни глаз сопровождаются подобными признаками. Однако принимаемые блефаритом формы очень разнообразны. Они разнятся в зависимости от причин болезни. При этом виды ее, в свою очередь, определяют способ лечения.
Какие бывают разновидности блефарита?
Две основные формы этого недуга — простая и хроническая. Первая лечится очень быстро. Она не вызывает осложнений. Воспаление может пройти и самостоятельно, если организму удастся за счет иммунитета подавить размножение бактерий. Однако в большинстве случаев блефарит становится хроническим. Связано это обычно с общим состоянием организма. Как было рассказано ранее, есть множество располагающих факторов, которые становятся виновниками воспаления. Если блефарит возникает часто, стоит пройти комплексное обследование. Возможно, причина кроется в какой-то системной патологии.
Есть и другая классификация блефарита. По клиническим признакам он разделяется на следующие типы:
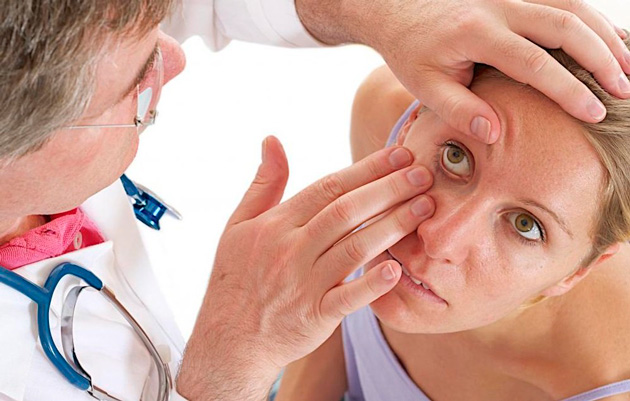
- Чешуйчатый (себорейный). При его возникновении краснеет и пересыхает веко. Постепенно его края утолщаются. У корней ресниц из отмерших эпителиальных клеток и секрета сальных желез формируются желтые и белые чешуйки. Удалить их руками очень сложно. Они очень плотно срастаются с кожей.
- Язвенный. Эта форма блефарита характеризуется наличием воспалительного процесса в волосяных луковицах и волосяном мешочке ресницы. Из выводных протоков выделяется гнойный секрет. На краях век образуются неприятно пахнущие корочки. Их удаление приводит к появлению язв. Они кровоточат, зудят и болят.
- Мейбомиевый. При этой разновидности блефарита выделяется очень много секрета из сальных желез. Они закупориваются. Образуются серо-желтые корки у основания ресниц. Начинается сильное воспаление. Корочка отрывается вместе с ресницами, а из отверстий вытекает гной.
- Блефарит по типу Розацеа (угревой). На веках наблюдаются узелки красного цвета. На них локализуются гнойники. На коже лица около глаз появляются розовые угри (акне).
- Демодекозный. Этот блефарит развивается вследствие попадания под кожу век клеща демодекс или железницы угревой. Данные микробы относятся к условно-патогенным. Они обитают на коже всех людей. Заболевание возникает только при увеличении численности популяции клещей и ослабления иммунитета человека. Сопровождается патология сильным зудом, гиперемией век, шелушением кожи, потерей ресниц.
- Аллергический. Как и любая аллергия на глазах, эта форма блефарита проявляется в таких признаках, как слезотечение, светобоязнь, зуд, жжение, расплывчатость изображения, покраснение конъюнктивы.

Блефарит может привести к мадарозу — участкам облысения на веках. Это происходит в результате выпадения ресниц и нарушения их роста. Существуют и другие последствия данного заболевания. Их рассмотрим позже.
Какие еще есть виды блефарита?
По локализации воспалительного процесса блефарит разделяют на передний краевой с поражением ресничного края век, задний краевой с воспалением мейбомиевых желез и ангулярный, при котором поражаются ткани в уголках глаз.
Диагностика блефарита
При диагностике очень важно установить причину и форму болезни. Таблетки, капли и мази для лечения блефарита подбираются для каждого его типа отдельно. Это говорит о том, что самолечение опасно. Нельзя лечить мейбомиевый блефарит противоаллергенными лекарственными препаратами. Они не принесут никакой пользы. Более того, это может привести к осложнениям.
Чтобы поставить точный диагноз, проводится биомикроскопия, берутся аллергические пробы, назначается бактериологическое исследование выделений. Также врач проверяет остроту зрения, состояние конъюнктивы и роговицы на предмет изъязвлений. После этого назначается лечение. Оно может быть медикаментозным, физиотерапевтическим и хирургическим.
Препараты, применяемые для лечения блефарита
При блефарите век назначаются антибиотики, антигистаминные, стероидные, антисептические препараты, сульфаниламиды и другие лекарства. Выбор конкретного лекарственного средства от блефарита зависит от типа и тяжести патологии, возраста пациента. «Фурацилин» и мазь для лечения блефарита назначаются практически во всех случаях. С помощью раствора на основе «Фурацилина» удаляются выделения из век и корочки. Гормональные мази помогают снять воспаление. Обычно врачи назначают «Гидрокортизон-Пос». Полезен будет и раствор бриллиантового зеленого, который есть в каждой домашней аптечке. Иногда требуется закапывание капель на основе дексаметазона. Такое бывает при возникновении на фоне блефарита конъюнктивита.

Антибиотики нужны для лечения язвенного блефарита. Они назначаются в виде мазей на основе гентамицина. Если пациент жалуется на побочные эффекты, непереносимость принимаемого препарата, используются мази от блефарита век с антибактериальным эффектом. При язвенной форме патологии могут наблюдаться изъязвления роговицы. Такое осложнение требует лечения каплями, которые способствуют быстрой регенерации тканей. Как правило, офтальмологи назначают «Витасик», «Корнерегель» и другие подобные средства. Некоторые препараты при лечении блефарита могут относиться к группе антигистаминных. Они понадобятся больному с аллергической формой воспаления. При демодекозной форме выписывается рецепт на «Декса-Гентамицин». Эта мазь уничтожает клещей. Блефарит может привести к появлению ячменя. Для его лечения применяются антибиотики «Левомицетин», «Флоксал», а также «Тетрациклиновая мазь».
Лечение блефарита у взрослых и у детей отличается. Маленьким пациентам не назначаются антибиотики сильного действия, гормональные средства. Также им подходят не все физиопроцедуры.
Физиотерапевтическое лечение блефарита
Принимаемые больным препараты могут не оказывать полноценного терапевтического эффекта, если болезнь протекает в тяжелой форме. Это происходит при слабой иммунной системе, а также в тех случаях, когда пациент обращается к врачу не своевременно. Дополнительно могут быть назначены физиопроцедуры: магнитотерапия, облучение ультрафиолетом, электрофорез, дарсонвализация (лечение импульсным током).
Массаж век при блефарите
Каждое утро необходимо начинать с гигиенических процедур. Промывайте глаза растворами или детским шампунем, чтобы мягко удалить корочки. Вода должна быть теплой. Холод приводит к венозному застою, который усугубляет течение болезни. После промывания век приступайте к массажу. Выполняется он специальной палочкой. Ее можно купить в любой аптеке. Один ее кончик шаровидный. Он используется для нанесения мази. На другом конце палочки — лопатка. С ее помощью и делается массаж.
Проводится он с небольшой силой нажатия к краю воспаленного века. В ходе процедуры из выводных протоков будет выделяться секрет. Он удаляется тампоном или ватой. После массажа протрите веко смесью спирта и эфира. Препараты и дозировку подскажет офтальмолог. Далее можно приступить к закапыванию капель, закладыванию мазей и применению других препаратов для лечения блефарита.
Когда требуется хирургическое лечение блефарита?
Операция может потребоваться при халязионе — доброкачественном уплотнении на краях век вокруг мейбомиевой железы. Выворот и заворот век также лечатся с помощью хирургического метода. Пластическая операция назначается при трихиазе — неправильном росте ресниц, которые начинают расти в сторону глазного яблока. Это бывает при блефарите не часто.

Насколько опасен блефарит?
При отсутствии лечения эта патология может привести к развитию кератита — воспалению роговицы. При этом заболевании роговая оболочка мутнеет, что сопровождается сильным ухудшением зрения. Человек может навсегда ослепнуть. Из-за кератита образуются язвы на роговице, появляется бельмо. Тяжелое протекание недуга способствует развитию катаракты, глаукомы и других опасных заболеваний.
Можно ли вылечить блефарит народными средствами?
Для устранения таких симптомов, как зуд, сухость в глазах, отечность, покраснение, врач может посоветовать так называемые средства народной медицины. Применять их можно только после консультации. Примочки из настоев и отваров не должны заменить таблетки, мази и другие препараты. Вы можете использовать следующие средства:

- Чай. Им промываются веки. Также из него делаются примочки. Используйте черный или зеленый сорта.
- Чистотел, чабрец, липовый отвар, лавровый лист, ромашка, календула, базилик. Из них готовятся отвары. Делайте с их помощью примочки и прикладывайте к векам.
- Кукурузное масло. Оно помогает увлажнить кожу, что особенно полезно при чешуйчатом блефарите. Смазывайте им или репейным маслом воспаленное веко после утреннего промывания.
- Хозяйственное мыло. Мыльный раствор наносится на веки, а через несколько минут смывается. После этого кожу следует обработать вазелиновым маслом. Эти средства помогают уничтожить клещей при демодекозном блефарите.
Как предотвратить блефарит?
В первую очередь необходимо соблюдать правила гигиены. Не прикасайтесь к лицу грязными руками, не используйте чужие полотенца, чаще умывайте лицо с мылом, тщательно ухаживайте за контактными линзами, покупайте только качественные косметические средства и крема. Рекомендуется несколько раз в день проветривать помещение, в котором работаешь и спишь.
Источник
Кератит глаза – это поражение в виде воспалительного процесса в роговице, передней, самой выпуклой прозрачной оболочки глазного яблока, которая находится над радужкой.
Воспаление роговицы болезненное, остротекущее, заканчивается образованием бельма на глазу. А так как это одна из светопропускающих сред глаза, помутнение роговицы приводит к слепоте, частичной или полной.
Кератит: что это такое
Роговица – очень прочная, прозрачная оболочка глазного яблока, которая защищает радужку, зрачок и хрусталик. Состоит из пяти слоев, в зависимости от повреждения конкретного слоя можно судить о последствиях рубцевания, а также прозрачности образовавшегося пятна.
Воспаление роговицы глаза происходит с образованием и скоплением инфильтрата, в котором клетки иммунной системы борются с очагом воспаления. Из кровеносного русла выделяются лейкоциты, антитела, лимфоциты, которые непрозрачны, они определяют цвет инфильтрата.
В итоге патологического процесса появляются роговичные язвенные образования, которые проявляются острой болью, так как оболочка насыщена нервными окончаниями. Если воспаление находится в пределах первой, крайней эпителиальной оболочки и вовремя происходит лечение, прозрачность роговицы глаза не нарушается. Этот слой склонен к быстрой регенерации.

Чем запущенней процесс, тем он становится глубже и опаснее. Язвы начинают рубцеваться, образуя шрамы, инфильтрат уплотняется, плавно перетекая в пятно, которое имеет три исхода:
- Облачко – прозрачное, слегка туманное образование.
- Пятно – полупрозрачное образование.
- Бельмо – агрессивное, непрозрачное образование.
Воспаление может распространиться на внутренние структуры глаза, на радужку или хрусталик, смотря что является возбудителем. Кератит у детей протекает так же, только все симптомы выражены более ярко. Наблюдается значительное покраснение глаза, явно видна вся сосудистая сеть, это объясняется необходимостью повышения кровоснабжения в месте воспаления для транспортировки защитных клеток.
Осложнения
Когда удастся справиться с кератитом, у больного могут возникнуть такие осложнения, как:
- Десцеметоцеле.
- Прободение роговицы.
- Появление бельма.
- Глаукома.
- Катаракта.
- Склероз оболочек глаза.
- Лимбит.
- Слепота.
Классификация
Разнообразие видов и форм воспаления роговицы зависит от локализации процесса, его причины и стадии. Четкая классификация необходима для назначения наиболее эффективного лечения для конкретного случая.
По степени поражения бывает:
- поверхностный кератит – легкая степень поражения, инфильтрат рассасывается бесследно;
- стромальный (глубокий) – оставляет помутнения различной степени, вплоть до бельма.

В зависимости от локализации инфильтрата:
- центральный (инфильтрат находится в центральной части зрачка, на зрительной оси, частично или полностью перекрывая поле зрения);
- парацентральный (инфильтрат находится в зоне проекции радужки);
- периферический (инфильтрат располагается в районе лимба, зрение не затрудняет).
Классификация кератитов в зависимости от причины появления:
1. Экзогенные кератиты глаз – причина извне:
- травматический – повреждение целостности роговицы;
- диффузный (пролиферативный) ламеллярный кератит (или ДЛК) – серьезное осложнение после операции LASIK, а конкретно – срезание верхнего слоя роговицы микрокератомом.
- посттравматический – к травме присоединяется инфекционный, вирусный или микробный компонент;
- инфекционный – вследствие проникновения инфекции;
- вирусный – причиной становится вирус, например герпес;
- грибковый – возбудитель грибковой этиологии;
- микробный – бактериальный кератит, возбудителем которого является патологическая микрофлора;
- фотокератит – воспаление вследствие ожога роговицы солнечными лучами или сваркой;
- хронический – вследствие воспалительных заболеваний конъюнктивы, век или мейбомиевых (сальных) желез.
2. Эндогенные кератиты глаз – причины внутри организма:
- нейрогенный: нейропаралитический (поражение тройничного нерва), нейротрофический (нарушение чувствительности роговицы);
- аллергический – острая реакция организма на аллерген;
- кератиты неясной этиологии.
По форме воспалительного процесса различают:
- Фликтенулезный – детская форма кератита глаз, для которой характерно образование фликтен (пузырьков).
- Точечный – множественные точечные инфильтраты по всей поверхности роговицы.
- Буллезный – это тяжелая отечная форма кератита глаз с образованием пузырьков с серозным содержимым, по типу волдырей после ожогов.
- Пигментозный – отложение частичек пигмента на роговице.
- Розацеа (акне) кератит – относится к кератитам неясной этиологии.
- Дисковидный – инфильтрат занимает центральное положение относительно зрачка и напоминает форму диска.
- Кератоувеит – в воспалительный процесс вовлекаются соседние ткани: цилиарное тело, радужка и сосудистая оболочка.
Основные проявления бактериального кератита
- помутнение роговой оболочки;
- появление язв различной степени глубины;
- образование гнойно-слизистых выделений;
- роговичный синдром;
- сильная боль в пораженном глазу.
Для диагностики бактериального кератита используются процедуры микроскопии, кератометрии, кератотопографии, биометрии глаза, анализ чувствительности роговицы. При лечении бактериального кератита назначается курс терапии антибиотиками и препараты, расширяющие зрачок. В случае осложнений может быть назначено хирургическое вмешательство.
Причины
Причины возникновения воспаления роговицы разные, существуют даже формы заболевания, причины которых до сих пор не установлены.

Мы перечислим основные из них, самые распространенные:
- Семьдесят процентов всех кератитов, особенно у детей, вызывают вирусы простого герпеса. При рождении ребенок получает от матери антитела к данному вирусу, но в течение первого года жизни они исчезают. Поэтому дети наиболее склонны к поражению этим вирусом. Для выработки своих антител им необходимо пару-тройку раз переболеть вирусом самостоятельно.
- Травмы роговицы глаза. Любое повреждение целостности оболочки – от микротрещин или царапин соринкой до глубоких, проникающих ранений – становится входными воротами для инфекции.
- Неправильное ношение контактных линз: несоблюдение правил гигиены при их использовании, нарушение правил эксплуатации (ношение больше положенного времени, использование линз ночью во сне).
- Химические, термические, ультрафиолетовые ожоги роговицы глаз, облучение радиацией.
- Системные заболевания организма: туберкулез, сифилис, вирус герпеса, сальмонеллез, малярия, дифтерия, гонорея.
- Нарушение питания, обмена веществ, гипо- или авитаминоз.
- Аллергическая реакция организма.
- Нарушение в работе сальных желез, гипер- или гипосекреция.
- Птоз или несмыкание глазной щели.
- Как осложнение других воспалительных заболеваний глаз.
Этиология и патогенез
Агентами-возбудителями бактериального кератита являются представители патогенной микрофлоры, локализованные на поверхности роговой оболочки и поражающие ее эпителий. Типичные представители — синегнойная палочка, proteus, кишечная палочка, стрептококкоки и стафилококки.
Внешними факторами развития бактериального кератита могут стать различные травмы и повреждения роговицы, неправильное назначение и использование лекарственных препаратов при лечении кератита и дистрофии роговой оболочки, а также неправильное использование и хранение контактных линз.
Также спровоцировать заболевание могут причины эндогенного характера, в частности, патологии глаз типа конъюктивита, трихиаза, лагофтальма, синдрома сухого глаза, дистрофии роговицы, хронических заболеваний типа синусита, диабета или ВИЧ.
Симптомы
Благодаря отличной иннервации (наличию множественных нервных окончаний во всех слоях роговицы) первым признаком воспаления является острая боль. Это не может остаться незамеченным, а также способствует раннему обращению к врачу-офтальмологу за помощью.
Симптоматика у взрослых идентична детской, разница лишь в том, что не всегда маленький ребенок сможет сказать, что и как у него болит, тут вам необходимо внимательно присмотреться к своему малышу.
Кератит глаз, основные симптомы:
- Боль внутри поврежденного глаза.
- Блефароспазм – рефлекторное, неконтролируемое смыкание век.
- Светобоязнь.
- Слезоточивость.
- Снижение остроты зрения.
- Частичное или полное проявление сосудов глазного яблока, что выглядит как покраснение глаза.
- Появление пятен, точек, облачков инфильтрата. Цвет пятна зависит от цвета клеток, из которых оно состоит: серое – в основном лимфоциты, желтое – большинство лейкоцитов.
- Отек глаза, нарушение прозрачности, ощущение инородного тела.
- Зеркальная поверхность роговицы становится матовой за счет отека.
- Васкуляризация – врастание сосудов в роговицу глаза.

Диагностика
Диагностика кератита направлена на установление формы, вида, а также причины заболевания. Эти три составляющих являются залогом правильного назначения и успешности лечения. При невозможности открыть глаз или резко выраженном болевом синдроме закапывают анестезирующие капли.
Методы обследования:
- сбор анамнеза (опрос пациента);
- внешний осмотр для определения клинической картины;
- проверка остроты зрения;
- биомикроскопия глазного яблока;
- осмотр глазного дна;
- УЗИ глазного яблока;
- осмотр в щелевой лампе;
- выворот век для исследования на предмет наличия инородного тела;
- кератоскопия;
- биопсия роговицы на цитологическое исследование;
- бактериологический мазок;
- флуаресцинография (окраска роговицы пигментным веществом). Процедура показывает уровень распространенности воспалительного процесса, а также глубину повреждения.
Если необходима дополнительная лабораторная диагностика или консультация смежных специалистов, вас направят к аллергологу, невропатологу или инфекционисту.
Способы диагностирования
В диагностировании кератита немаловажное значение имеет связь заболевания с перенесенными общими болезнями, микротравмами глаза, воспалением иных структур глаза, бактериальными и вирусными инфекциями и т. д. Во время наружного осмотра глаза офтальмолог ориентируется на местные изменения и выраженность роговидного синдрома.
Специалист производит следующие способы диагностирования:
- проверка остроты зрения;
- наружный осмотр;
- биомикроскопия;
- непременный выворот век для исключения инородного вещества;
- анальгезиметрия (выявление болевой чувствительности);
- окраска роговицы флуоресцином.
Как правильно лечить кератит глаза в домашних условиях
Лечение любой формы кератита глаза напрямую зависит от причины возникновения воспалительного процесса. Правильно и точно поставить диагноз и, соответственно, назначить соответствующее лечение может только врач. Поэтому при малейших признаках немедленно обращайтесь к специалисту. Но можно ли вылечить кератит?
Чем быстрее начать лечить кератит, тем меньше осложнений будет у людей после этого заболевания. При запущенном длительном процессе, если кератит долго не проходит, возможно назначение дополнительного обследования и операции по замене сетчатки. Существуют полностью излечимые формы и частично, переведенные в стадию ремиссии – все зависит от причины и возможности ее устранения.
От причины зависит и то, как долго лечится кератит глаз. От пары недель до месяцев и даже нескольких лет. Чтобы максимально ускорить процесс, необходимо вовремя обратиться к окулисту и строго соблюдать все назначения врача.
Медикаментозное лечение
Традиционная терапия включает в себя общую схему лечения и этиотропную (причинную). Различные виды первопричин и возбудителей подразумевают разные схемы лечения и препараты.

Этиотропное лечение:
1. Бактериальная причина – назначаются антибиотики в виде глазных капель или таблеток при кератите, вызванном патогенной микрофлорой:
- Левомицетин;
- Флоксал;
- Гентамицин;
- Тобрекс;
- Ципромед;
- Эритромицин;
- тетрациклиновая мазь;
- растворы антисептиков (фурацилин, хлоргексидин).
2. Вирусные кератиты – противовирусные препараты:
- Интерферон;
- Иммуноглобулин;
- Зирган;
- Зовиракс;
- Флореналь;
- Офтальмоферон.
3. При грибковой форме назначают:
- Флуконазол;
- Натамицин;
- Триазол;
- Амфотерицин.
4. При тяжелом язвенном кератите:
- Канамицин;
- Линкомицин;
- Неомицин;
- Мономицин;
- Стрептомицин-хлоркалиевый комплекс;
- Олететрин.

Общая схема лечения:
1. Мидриатики – препараты, влияющие на сужение и расширения зрачка. Применяются для профилактики рубцевания и сращивания:
- Цикломед;
- Атропин;
- Адреналин;
- Скополамин;
- Тропикамид.
2. Обезболивающие:
- Хинин;
- Морфин;
- Дифталь.
3. Стероидные противовоспалительные:
- Гидрокортизон;
- Дексаметазон.
4. Регенерирующие средства:
- Актовегин;
- Корнегель.
5. Курс поливитаминных комплексов:
- Декамевит;
- Супрадин.
6. Для снижения внутриглазного давления при отеке:
- Диакарб;
- Пилокарпин.
Все препараты, а также схему их применения должен назначить врач, не занимайтесь самолечением.
Народные средства
Традиционное лечение кератита в сочетании с народными средствами поможет избавиться от патологии в домашних условиях. Обязательно согласуйте все методы с вашим врачом-офтальмологом.

Народные средства:
- Лечение облепиховым маслом. Эффективно при мейбомиевом кератите, когда нарушается выработка секрета сальной железы.
- Отвар из травы очанки пьют три раза за сутки. Для этого залейте 5 столовых ложек сухой очанки литром кипятка и дайте настояться.
- Мед – это природный антисептик. Разведите в воде 1:2 и используйте как глазные капли.
- Отвары ромашки, календулы, донника, листьев березы используют для промывания глаз и теплых примочек.
- Сок алоэ эффективен как сорбент, он вытягивает на себя воспаление.
- При вирусном кератите закапывают 1%-ной водной настойкой прополиса.
Профилактика
Специфической профилактики кератита нет, так как очень много причин его возникновения и застраховаться сразу и от всего невозможно. Если вы склонны к рецидивированию кератита, то проводите профилактику именно для своего случая.
Профилактика кератита, общие правила:
- вовремя лечите все воспалительные заболевания зрительных органов;
- соблюдайте зрительный режим отдыха и нагрузки;
- при работе с
