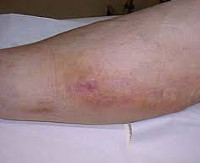
Воспаление руки после катетера

Инфузионная терапия является одной из самых распространенных медицинских процедур. Метод лечения назначается, когда состояние пациента невозможно лечить пероральными препаратами по каким-либо причинам. Нередко возникают случаи, когда после катетера болит рука, различные факторы могут спровоцировать развитие неприятных симптомов.
Симптомы и проявления
Терапевтические инъекции могут вызвать некоторые нарушения в различных тканях по ряду причин. Кроме болевых ощущений, пациент может испытывать и другие симптомы, такие, как: жжение, покраснение, изменения цвета кожи, припухлость и мн. др.
Основные распространенные осложнения после выполнения процедуры:
- флебит;
- тромбоз и тромбофлебит;
- гематома;
- инфильтрация и экстравазация;
- повреждение нервов, связок или сухожилий;
- заражение болезнетворными микроорганизмами и инфекциями;
- воздушная эмболия;
- другие реакции.
Флебит вен на руке может возникнуть после неправильной инъекции или введения катетера, в результате чего возникает воспалительный процесс на венозных стенках.
Основные симптомы флебита:
- воспаление и покраснение вены руки (являются первыми признаками патологии);
- отек на месте травмы;
- небольшое повышение температуры тела;
- болит вена на руке.

Пациент может обнаружить, что воспаленная вена на руке не только болит, но и затвердевает. Жжение или боль может наблюдаться не только в месте инъекции, но и по всей длине вены.
Выделяют несколько типов флебита:
- Эндофлебит (повреждение внутренней сосудистой оболочки).
- Перифлебит. Характеризуется воспалительными процессами на наружной венозной стенке.
Признаки инфильтрации:
- опухлость вокруг места инъекции;
- плотная твердая кожа вокруг пораженного участка;
- боль на руке может варьироваться от легкой до сильной;
- жжение в месте инъекции или вокруг него.
Асептическое воспаление вен с травматическим процессом называют тромбофлебитом. Причиной развития флебита и тромбофлебита чаще всего является варикозное расширение вен. Однако заболевание может быть вызвано и другими факторами: венозные пункции, местная травма или повреждение вены, размещение внутривенных катетеров в стационаре, послеоперационный период, особенно после ортопедических процедур, нарушение свертываемости крови.
Симптомы включают в себя:
- боль или жжение в месте инъекции;
- посинение кисти и других участков на руке;
- теплая и покрасневшая кожа вокруг пораженного участка;
- физическое недомогание;
- отек и пульсирующая боль в руке;
- ослабление артериального пульса.
Другие возможные проявления
В результате нарушения целостности стенок сосудов может возникнуть гематома. Состояние характеризуется следующими симптомами:
- черный и синий цвет кожи;
- боль;
- отечность и затвердения на руке.

При повреждении нервов, сухожилий или связок могут возникнуть такие ощущения:
- покалывание в руке;
- цианоз;
- потеря чувствительности;
- другие реакции.
Симптомы заражения патогенными микроорганизмами и инфекциями:
- высокая температура;
- озноб;
- физическое недомогание;
- слабость.
Воздушная эмболия возникает при попадании воздуха в кровеносный сосуд. Признаки заболевания:
- боль;
- покалывание;
- чувство холода;
- спазм мышц руки.
Глубокий венозный тромбоз может проявляться таким состоянием:
- покраснение;
- отек пораженной конечности;
- болевые ощущения на руке.
Основные причины
Факторы, провоцирующие развитие или прогрессирование флебита:
- частые инъекции;
- использование катетера в течение длительного времени;
- повреждения стенок сосудов;
- инфекционные очаги.
Флебит разделяется на три основных типа:
- Бактериальный. Заболевание может быть вызвано патогенными микроорганизмами.
- Химический. Возникает в результате реакции организма на лекарственный раствор.
- Механический. Причиной болезни является физическое повреждение стенок вены.
Размещение внутривенных катетеров на руке по ряду причин может спровоцировать развитие тромбофлебита. Заболевание может развиваться и по другим причинам (нарушение нормального дренажа венозной системы из-за удаления лимфатических узлов, нарушение свертываемости крови, укусы насекомых и пр.).
Диагностические методы
Постинъективный флебит подтверждаются на основании анамнеза, ультразвукового обследования и других методов. После осматривания поврежденной руки и анализирования симптомов врач назначает лечение.
Тромбофлебит диагностируется на основании клинических симптомов и лабораторных анализов, ультразвука.
Лечение
Если заболела вена на руке, требуется консультация с врачом. Лекарственные препараты назначаются с учетом существующих симптомов. Целью терапии является остановка воспалительного процесса в венах рук, предотвращение образования сгустка крови и пр.
Терапевтические процедуры и медикаментозное лечение
Физиотерапевтические методы помогают улучшить кровообращение, уменьшить слабость и усилить лечебное действие лекарственных препаратов.
Врач может назначить пациенту такие процедуры:
- инфракрасное излучение;
- УВЧ-терапия.
Могут применяться нестероидные противовоспалительные препараты и антиагреганты, а также кремы или гели, содержащие гепарин. Если пациент страдает язвой или гастритом, могут использоваться суппозитории или внутримышечное введение противовоспалительных средств. На начальных стадиях заболевания применяют холодные компрессы, ибупрофен, диклофенак и другие лекарства (обязательно требуется консультация с врачом).

Если причиной флебита являются бактерии, то используются антибиотики, в тяжелых случаях может потребоваться хирургическое вмешательство. Лечение поверхностного флебита на руке занимает несколько недель, а тромбофлебита — от нескольких недель до нескольких месяцев.
Против тромбофлебита применяется целый ряд травяных продуктов. Например, препарат Бромелайн — предотвращает образование сгустков крови и развитие тромбофлебита. Экстракт обладает противовоспалительным действием, помогает облегчить боль в руке и припухлость в области воспаленного сосуда. Кроме того, средство помогает улучшить иммунную систему, ускорить заживление ран. Бромелайн считается безопасным лекарственным средством и не вызывает побочных эффектов.
Витамин Е обладает сильным антиоксидантным действием, помогает снизить риск развития тромбофлебита на руках. К тому же вещество помогает снизить уровень холестерина и улучшает функцию вен. Высокая концентрация витамина содержится в миндале, шпинате, ростках пшеницы, семенах подсолнечника. Чтобы добиться сильного эффекта, применяют витамин в качестве пищевой добавки.
При подозрении на тромбофлебит глубоких вен врач может выписать препараты, разжижающие кровь.
Хирургическое лечение
При осложнениях, или если консервативные методы не помогают, врач может назначить операцию.
Народные способы лечения
В случае воспаления вен на руках можно использовать натуральные средства (методы лечения должны быть обязательно согласованы с врачом).
Народные рецепты:
- Компресс на основе вазелина и алкоголя. Помогает устранить воспалительный процесс в руке.
- Йод. Делают йодную сетку на проблемных участках.
- Компресс на основе гречихи тоже применяют в лечении.

Для лечения тромбофлебита используют такие народные средства:
- Яблочный уксус. Средство наносят на пораженные участки руки утром и вечером, также принимают 2-3 стакана воды с добавлением двух чайных ложек яблочного уксуса (в каждый стакан).
- Капустный лист. Одну сторону листа смазывают растительным маслом и помещают на руку. Бинт используют для фиксации, оставляют средство на один день. Курс лечения длится один месяц.
- Гинко билоба. Трава широко применяется в западной и китайской медицине. Продукт помогает расширить кровеносные сосуды, улучшить кровоток, предотвратить образование тромбов на руке. Гинко билоба может взаимодействовать с некоторыми лекарствами, поэтому перед использованием следует проконсультироваться с врачом.
- Азиатская центелла. Широко используется в восточной медицине и недавно завоевала популярность на западе. Тритерпеноиды и сапонины являются основными ингредиентами травы, обладают сильным терапевтическим действием. Укрепляет соединительные ткани и ослабленные вены. Средство эффективно при венозной недостаточности, варикозе и тромбофлебите.
- Боярышник. Помогает лечить тромбофлебит, тонизирует кровеносную систему и улучшает здоровье сосудов.
Профилактические меры
Правильный образ жизни, рациональное питание и другие меры помогают снизить риск развития болезней.
Профилактика:
- Следует поддерживать нормальный вес.
- Включить в рацион продукты, богатые клетчаткой (фрукты, зерновые, орехи, семена и пр).
- Рекомендуется ограничить в рационе продукты с высоким содержанием жира и соли, т. к. они увеличивают риск тромбоза и нарушения кровообращения.
- Необходимо употреблять чеснок, имбирь, лук и острый перец. Эти продукты способны разжижать кровь и предотвращать образование сгустков.
- Ежегодный лабораторный тест на определение вязкости крови помогает предотвратить тромбофлебит.
- Рекомендуется увеличить в рационе количество вишен, черники и ежевики. Продукты содержат проантоцианидины и антоцианины, которые способствуют укреплению и нормальному функционированию венозных сосудов.
Вероятные осложнения
Осложнениями флебита и тромбофлебита могут быть тромбоз глубоких вен, образование сгустков крови и другие нарушения.
Источник
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.
Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
- Механические. Движение постороннего предмета (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Особенно часто это происходит при использовании широких инъекционных игл, некачественной их фиксации (проксимальной, дистальной), введении рядом с венозными клапанами или суставами. Риск флебита увеличивают повторная катетеризация, частые инъекции (25–30 раз в неделю), длительное нахождение канюли (2 суток и более).
- Химические. На частоту развития патологии существенное влияние оказывают pH (менее 5,0) и осмолярность (более 450 мОсмоль/л) вводимых веществ. Повышенный риск наблюдается при вливании антибиотиков (бета-лактамов, ванкомицина, амфотерицина B), гипертонических растворов (глюкозы, кальция хлорида), химиопрепаратов. Повреждающее действие оказывают бензодиазепины, барбитураты, вазопрессорные амины и другие медикаменты.
- Инфекционные. Хотя воспаление обычно носит асептический характер, нарушение правил и техники инъекционного введения лекарств способствует проникновению инфекционных агентов, поддерживающих и усугубляющих его течение. Отмечено, что катетеры из поливинилхлорида и полиэтилена более подвержены контаминации условно-патогенной микрофлорой (стафилококками, дрожжеподобными грибами).
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
- Эндофлебит. Развивается при поражении внутреннего слоя вены (интимы). Это наиболее частый вариант воспаления, ассоциированного с инъекционным введением лекарств или эндоваскулярными вмешательствами.
- Перифлебит. Проникновение инфузионных растворов в паравазальную клетчатку ведет к химическому повреждению и воспалению наружной оболочки сосуда. Обычно возникает при введении раздражающих лекарств, наркотиков.
- Панфлебит. Наиболее тяжелая разновидность патологического процесса. Характеризуется вовлечением всех слоев венозной стенки, часто осложняет течение эндо- или перифлебита.
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
- Анализ крови на уровень D-димера. Исследование полезно при низком или среднем клиническом риске тромбоза для уточнения коагуляционных изменений. Однако D-димер не позволяет отличить патологический процесс в поверхностных и глубоких сегментах. Обладая высокой чувствительностью, тест имеет низкую специфичность, поэтому в ряде случаев может давать ложные результаты.
- Ультразвуковое ангиосканирование вен. Рекомендуется для подтверждения диагноза и исключения флеботромбоза. УЗДС позволяет оценить состояние внутренней стенки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия лучевой нагрузки или воздействия контрастных веществ, высокую доступность.
- Контрастная флебография пораженных зон. В случаях, когда ультрасонография дает отрицательный результат при высокой вероятности патологии, в качестве «золотого стандарта» могут использовать контрастную флебографию. Исследование показано при воспалении глубоких вен, ассоциировано с рентгеновским облучением и введением контраста.
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
- Общие мероприятия. Начальные действия при любом флебите заключаются в прекращении инфузии и удалении катетера (или его замене новым, если пациент гемодинамически нестабилен). Пораженной конечности рекомендуют придать возвышенное положение с целью улучшения оттока крови и уменьшения воспалительной реакции. К воспаленному участку прикладывают холод.
- Медикаментозная коррекция. Направлена на предупреждение распространения процесса на глубокие сегменты, ослабление воспаления, улучшение кровотока и купирование болевого синдрома. Используют антикоагулянты, нестероидные противовоспалительные средства, ангиопротекторы. На пораженную область накладывают повязки с гепариновой мазью и НПВС, после стихания острых явлений – согревающие компрессы.
- Хирургические методы. Оперативное лечение необходимо при гнойном тромбофлебите. Оно включает флебэктомию, некрэктомию, постановку дренажа и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, установка кава-фильтра) находят применение в ситуациях с флеботромбозами.
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
Источник